Абсцесс прямой кишки онкология
Абсцесс кишечника – это гнойное поражение стенки кишечника, являющееся следствием перехода гнойно-воспалительного процесса с близлежащих органов или лимфогенного либо гематогенного распространения инфекции из других очагов. Заболевание может протекать с бурно развивающейся симптоматикой, гипертермией, резким болевым синдромом на фоне тяжелого общего состояния либо в рецидивирующей форме. Основой диагностики является характерная клиническая картина, результаты ультразвукового исследования, данные КТ. Лечение заболевания – хирургическое, выполняемое на фоне массивной антибактериальной терапии.
МКБ-10
- Причины
- Патогенез
- Симптомы абсцесса кишечника
- Диагностика
- Лечение абсцесса кишечника
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Абсцесс кишечника – ограниченный очаг гнойного воспаления в стенке кишечника. В общей хирургии данную патологию рассматривают как форму гнойно-воспалительных процессов в брюшной полости, переход гнойного процесса с соседних органов или как осложнение хирургических вмешательств. Анатомо-физиологические особенности брюшной полости, в том числе свойства брюшины, топография органов обуславливают формирование ограниченного воспалительного очага в кишечнике.
Причины
Основным этиологическим фактором развития абсцесса кишечника является кишечная палочка – в более чем половине случаев, также возбудителем могут быть стафилококк – 9-11%, стрептококк – 7-10%, синегнойная палочка – 7-8%, протей – 5-8%, до 25% - анаэробная флора. Причинами развития абсцесса считаются:
- Распространение инфекции. Патология возникает в результате прямого (контактного) перехода инфекционного процесса из прилежащих областей, в результате перфорации, пенетрации язвы двенадцатиперстной кишки либо другого отдела кишечника, деструктивного аппендицита, перитонита.
- Послеоперационные осложнения. Абсцесс может быть следствием недостаточно эффективного дренирования, неполного удаления выпота или поврежденных тканей, нагноения послеоперационной гематомы; формироваться по ходу раневого канала, вокруг инородных тел (в том числе дренажей).
- Отдаленные очаги. В некоторых случаях абсцесс в кишечнике может образоваться в результате гематогенного (с током крови) или лимфогенного (с током лимфы) заноса инфекции даже из отдаленных гнойных очагов, например, при ангине, остеомиелите, фурункулезе.
В 8% случаев конкретную причину развития абсцесса кишечника установить не удается.
Патогенез
Ограниченное гнойное воспаление в зоне абсцесса кишечника может организовываться несколькими путями: формированием очага в месте попадания инфекционного агента, нагноением инфицированного экссудата, скоплением крови или желчи в области хирургического вмешательства, а также ограничением переходящего с соседних органов патологического процесса, в том числе при перитоните.
Симптомы абсцесса кишечника
Клиническая картина на начальных этапах определяется основным заболеванием: холециститом, язвенной болезнью, аппендицитом, травмой брюшной полости или другим. При осложнении основной патологии абсцессом кишечника развивается характерная симптоматика: резкое интенсивное повышение температуры тела, значительное ухудшение общего состояния пациента, ознобы, выраженная боль в брюшной полости (ее локализация зависит от места формирования абсцесса).
Выделяют три варианта течения заболевания. В большинстве случаев процесс начинается бурно, с гипертермией, выраженным болевым синдромом, общее состояние пациента тяжелое. Данное течение определяется быстрым нарастанием инфильтрата в брюшной полости. При вяло формирующемся инфильтрате течение заболевания характеризуется быстрым развитием лихорадки при плавном нарастании интенсивности болевого синдрома.
Возможно рецидивирующее течение, при котором на фоне уменьшения инфильтрата клинические признаки стихают, болевой синдром становится менее выраженным, но при формировании внутри уменьшившегося инфильтрата ограниченного гнойного очага симптомы резко усиливаются.
Если абсцесс формируется в послеоперационном периоде (как осложнение хирургического вмешательства), развитие заболевания может идти двумя путями. В первом случае после операции самочувствие пациента улучшается, температура нормализуется, а после образования гнойного очага нарастает характерная симптоматика. Во втором случае температура после оперативного лечения не нормализуется и сохраняется вплоть до вскрытия гнойника.
Абсцесс может самостоятельно прорваться в просвет кишечника, при этом состояние пациента резко улучшается. В случае вскрытия абсцесса в брюшную полость могут сформироваться очаги осумкованного гнойного воспаления, разлитой перитонит.
Диагностика
Абсцесс кишечника имеет клиническую картину, схожую с другими гнойно-воспалительными заболеваниями брюшной полости, что затрудняет его диагностику. Основанием для предположения развития абсцесса кишечника является характерная симптоматика в сочетании с данными анамнеза, указывающими на возможный источник инфекции или перенесенное хирургическое вмешательство.
Дифференцировать данное заболевание необходимо от абсцессов брюшной полости других локализаций: межкишечного абсцесса, поддиафрагмального абсцесса, абсцесса дугласова пространства, других внутриорганных абсцессов. Для постановки диагноза и различения с другими патологиями используются следующие методики:
- Внешний осмотр. При объективном обследовании пациента врач определяет напряжение мышц брюшной стенки, вздутие живота, резкую болезненность при пальпации в зоне, соответствующей локализации абсцесса. Лабораторными признаками данной патологии являются резкий лейкоцитоз со сдвигом формулы влево, ускоренная СОЭ.
- Рентгенологические исследования. Рентгенография брюшной полости дает возможность визуализировать образование с уровнем жидкости (характерный признак абсцессов). При проведении рентгенографии с контрастированием кишечника определяется изменение его внутреннего контура в зоне абсцесса.
- Сонография. При УЗИ органов брюшной полости в зоне локализации абсцесса определяется эхонегативное образование, имеющее капсулу и неоднородное жидкостное содержимое.
- Другие методы визуализации. Если при применении описанных методов постановка диагноза затруднительна, проводится компьютерная томография, магнитно-резонансная томография, МСКТ брюшной полости.
- Лабораторные анализы Лабораторными признаками данной патологии являются резкий лейкоцитоз со сдвигом формулы влево, ускоренная СОЭ.
Лечение абсцесса кишечника
Основой лечения кишечных абсцессов является хирургическое удаление гнойника в сочетании с массивной антибиотикотерапией. Назначаются антибиотики из групп цефалоспоринов, аминогликозидов, фторхинолонов, эффективные в отношении аэробной, анаэробной флоры. Хирургическое лечение заключается во вскрытии очага гнойного воспаления, его санации, дренировании. Применяется лапаротомный доступ, локализация которого определяется местом абсцесса.
Если локализация гнойного очага четко не определена или возникли диагностические сложности, проводится срединная лапаротомия, позволяющая врачу-хирургу получить доступ ко всем отделам кишечника. При поражении конечных отделов кишечника возможна операция через трансректальный доступ. Обязательно очаг гнойного воспаления дренируется для последующей аспирации отделяемого и промываний.
Прогноз и профилактика
При своевременной диагностике, проведении адекватного хирургического лечения, хорошего дренирования очага, назначении антибиотиков, обладающих высокой эффективностью в отношении возбудителя прогноз абсцесса кишечника благоприятный. Ухудшают прогноз множественные абсцессы, осложнения в виде перитонита, сепсиса.
Профилактика патологии заключается в своевременном обращении пациентов за квалифицированной помощью, адекватном лечении заболеваний, которые могут стать причиной абсцесса, качественной ревизии брюшной полости в процессе проведения оперативных вмешательств, правильном ведении пациентов в послеоперационном периоде.
Одним из заболеваний органов брюшной полости является абсцесс кишечника, который представляет собой гнойную капсулу, образовавшуюся на стенке кишки или в межкишечной полости. Топография органов брюшной полости обуславливает возникновение абсцессов в любом месте брюшины - между брюшной стенкой и сальником, петлями кишечника и брыжейкой. Часто встречается множественная форма абсцессов. Характер протекания заболевания может быть острый, второй формы или рецидивный.
Симптомы
Точный диагноз при абсцессе кишечника ставят после проведения всестороннего исследования брюшины при помощи УЗИ и рентгена, но предположить возникновение в брюшине капсулы с гноем можно при появлении угрожающих симптомов.
При остром течении болезни бурно проявляются следующие признаки:
- болевой синдром, усиливающийся при пальпации области абсцесса;
- напряжение стенки брюшины;
- гипертермия;
- проявления гнойной интоксикации.
В некоторых случаях добавляются симптомы:
- парез кишечника;
- частичная кишечная непроходимость;
- асимметрия брюшной стенки.
В случае абсцесса кишечника второй формы, указанные симптомы нарастают постепенно из-за медленного образования инфильтрата.
Рецидивная форма абсцесса кишечника характерна временным стиханием симптомов после острого начала болезни. После формирования инфицированного очага в брюшине острые симптомы возвращаются.
Причины
Медики выделяют несколько причин возникновения абсцесса кишечника, к ним относятся:
- попадание инфекции из близлежащих воспаленных органов;
- перфорация какого-либо отдела кишечника, включая язву двенадцатиперстной кишки и дивертикулез толстой кишки;
- деструктивный аппендицит и перитонит;
- распространение инфекции через лимфу при ангине, остеомиелите или фурункулезе;
- осложнения после полостных операций, при неполном удалении поврежденных тканей;
- инкапсулирование инородных тел, попавших в брюшину.
В большинстве случаев, возбудителем болезни является кишечная палочка, реже - стафилококк, стрептококк, анаэробная флора, синегнойная палочка и протей.
Лечение
При образовании у пациента абсцесса кишечника требуется хирургическое удаление гнойной капсулы. Процесс оперативного вмешательства заключается во вскрытии абсцесса с его последующей санацией и дренированием. Чаще всего для вскрытия абсцесса кишечника применяется лапаротомный доступ.
Перед проведением операции назначается ударная лекарственная терапия, нацеленная на борьбу с инфекцией и снятие воспаления, которая завершается уже после хирургического вмешательства при исчезновении симптомов. Для поддержания функций кишечника в послеоперационном периоде к курсу медикаментов добавляют энтеропротекторы.
Профилактика
Для профилактики абсцессов кишечника нужно следить за течением заболеваний внутренних органов, которые могут спровоцировать созревание абсцесса, и вовремя лечить вновь появившиеся болезни. При проведении полостных операций медики должны строго придерживаться правил асептики, антисептики и производить качественную ревизию внутренней полости.
В статье проанализированы особенности медицинских методологических подходов к ведению пациентов с местнораспространенным раком прямой кишки с гнойно-воспалительными осложнениями. Описаны возможности и преимущества предоперационной химиолучевой терапии. Представлен собственный клинический опыт ведения пациентки с гнойными осложнениями рака прямой кишки.
В статье проанализированы особенности медицинских методологических подходов к ведению пациентов с местнораспространенным раком прямой кишки с гнойно-воспалительными осложнениями. Описаны возможности и преимущества предоперационной химиолучевой терапии. Представлен собственный клинический опыт ведения пациентки с гнойными осложнениями рака прямой кишки.
Проблема лечения рака прямой кишки актуальна во всем мире. Зачастую добиться успеха в лечении мешают ранние проявления осложнений опухоли прямой кишки.
По данным многочисленных медицинских статистических исследований, местнораспространенный колоректальный рак (МРКРР), или рак прямой кишки, является широко распространенной злокачественной патологией. Его доля в структуре злокачественных новообразований неуклонно растет [1, 2]. Ежегодно в мире этим видом рака заболевают около 1 млн человек, причем не менее 50% пациентов умирают в первый год наблюдения [3]. В России в общей структуре онкопатологии злокачественные опухоли толстой кишки занимают порядка 7,6%, прямой кишки – 5,9% [1]. Рак толстой и прямой кишки развивается быстро, практически незаметно и бессимптомно. Поэтому у большинства пациентов опухоль обнаруживается на стадии метастазирования в печень или осложнений, что существенно усугубляет течение патологического процесса.
Методология лечения
Нередко рак прямой кишки осложняется параканкрозным деструктивным нагноением [4, 5]. Одно из таких осложнений – анальный свищ. Данная патология вызывает задержку в назначении специального противоопухолевого лечения, а иногда и вовсе становится поводом для отказа от противоопухолевой лекарственной терапии.
Следует отметить, что аноректальный свищ может быть не следствием рака прямой кишки, а его причиной: у пациентов с длительно существующим (до 20 лет) анальным свищом выявляются в дальнейшем опухоли в данной области [6]. Такое осложнение может проявиться при метастатическом поражении промежности на фоне новообразования толстой кишки [7]. В ряде случаев формирование свищевого хода может повлечь за собой ухудшение состояния пациента за счет присоединения новых осложнений, таких как гангрена Фурнье, парапроктит, забрюшинная флегмона, что делает невозможным противоопухолевое лечение [8].
Кроме того, не следует забывать о совокупности ряда осложнений, затрудняющих процесс излечения. К таким неблагоприятным прогностическим факторам относят:
- локализацию опухоли в нижнеампулярном отделе прямой кишки, лишенном фасциального футляра;
- инвазию опухоли в стенки сосудов или нервную ткань;
- значительное поражение регионарных лимфатических узлов;
- распространение опухоли в ткани в сторону предполагаемого края резекции [9, 10].
Методология лечения основана на двух важнейших аспектах – неуклонном прогрессе хирургических технологий и внедрении новейших методик лучевой и лекарственной противоопухолевой терапии [11]. В настоящее время широко используется комбинированный принцип лечения. Однако многофакторность осложнений может затруднить выбор оптимального метода лечения и вероятностный прогноз. Кроме того, выбор зависит от точности и полноты диагностики и полученной на этапе дооперационного исследования информации о генезе и локализации опухоли [12].
Общепринятой тактикой лечения в таких случаях, а также в случае местнораспространенного рака прямой кишки без подобного осложнения является предоперационная химиолучевая терапия с последующим хирургическим этапом спустя 6–10 недель [13].
В исследованиях показано, что послеоперационное облучение не оказывает должного эффекта на лечение осложненного МРКРР и не влияет существенно на выживаемость пациентов [14]. В связи с этим возникла идея предоперационной химиолучевой терапии (ХЛТ), которая способствует значительной предварительной гибели опухолевых клеток, а значит, снижению вероятности распространения живых опухолевых клеток в органы и ткани во время операции. В процессе использования данного метода располагающим фактором была названа такая причина, как более высокая оксигенация и чувствительность к облучению клеток опухоли до операции. По мнению исследователей, предварительная регрессия раковой опухоли повышает возможность сфинктер-сберегающих операций и снижает глубину пагубного воздействия облучения органов малого таза [15].
На сегодняшний день доказана целесообразность и перспективность применения неоадъювантной ХЛТ с фторпиримидинами и оксалиплатином в сочетании с оперативным лечением [9]. Использование пероральных фторпиримидинов показано для профилактики инфузионных осложнений. Хорошо апробированным фторпиримидином является капецитабин, который в сочетании с оксалиплатином демонстрирует эффективность, сопоставимую с таковой типовой химиотерапии в режиме FOLFOX [16].
Предоперационная ХЛТ с 5-фторурацилом – классический прием в лечении МРКРР. По итогам примененного предоперационного лечения отмечается статистически значимое снижение количества пациентов с глубоким прорастанием опухоли в мезоректальную клетчатку и поражением регионарных лимфоузлов [9].
По мнению ряда авторов, осложнения рака прямой кишки могут быть серьезным противопоказанием к проведению неоадъювантной лучевой терапии [15, 17]. В этом случае некоторые клиницисты рекомендуют эндохирургические методы, позволяющие восстановить толстокишечный пассаж, и неоадъювантную лучевую терапию [5, 18].
Латеральный край резекции (pCRM) служит важнейшим критерием качества проведенного оперативного вмешательства и ведущим фактором, воздействующим на развитие рецидивов и метастазирование у пациентов с диагнозом МРКРР [3, 12]. Клиницистами было показано, что частота вовлечения pCRM возрастает при внедрении новообразования в мезоректальную клетчатку, фасцию, серозную оболочку прямой кишки и не зависит от локализации опухоли и поражения лимфоузлов. На безрецидивную выживаемость пролеченных больных негативно влияют стадия заболевания и радикальность операции [9].
Тактика ведения пациентов с диагнозом МРКРР остается неопределенной при инфильтрации опухолью мезоректальной фасции или внедрении за ее пределы. Осложненное течение МРКРР определяет необходимость применения нестандартных подходов и проведения комплексного лечения с применением предоперационной ХЛТ и последующей хирургической резекцией. Показан персонализированный подход к пациентам с различными осложнениями. Разработка разновекторных программ лечения с использованием новейших сенсибилизаторов является одним из актуальных направлений в области онкопроктологии [19].
Клиницисты отмечают, что больным МРКРР, которым проведены радикальные комбинированные операции, при наличии выраженного гнойного воспаления с абсцессом, формированием свищей с органами, вовлеченными в процесс, и их вскрытием во время мобилизации кишки необходимо выполнять операцию по удалению кишки. Удельный вес операций, позволяющих сохранить сфинктер, значителен – 62,2%. Осложнения после клинически радикальных операций отмечаются у 9,6% пациентов. Летальность в таком случае среди пациентов в возрасте старше 60 лет составляет 7,9% и, как правило, связана с осложнениями и вовлечением в процесс других органов. В этой связи для больных МРКРР с осложнениями выполнение подобных операций целесообразно и оправданно при дополнительной предоперационной ХЛТ [20].
В результате многолетних наблюдений установлено, что наиболее эффективным методом предупреждения постоперативных гнойно-воспалительных осложнений является адекватная антибиотическая профилактика, нацеленная на те виды микроорганизмов, которые с наибольшей вероятностью могут инфицировать зону операции и вызывать нагноение. Антибиотики пациентам с МРКРР назначаются всегда, поскольку при большом объеме операции имеет место вскрытие кишки, что создает условия для попадания бактерий в брюшную полость. Необходимо учесть, что больные МРКРР по иммунному статусу являются больными с высоким риском инфицирования. Гнойно-воспалительные и септические осложнения чаще регистрируются у пациентов с лишним весом и сопутствующими соматическими заболеваниями [21].
Клинический случай
Больная О., 58 лет, обратилась в Краснодарский клинический онкологический диспансер № 1 в ноябре 2017 г. с жалобами на патологические выделения из прямой кишки, в том числе крови. Перечисленные жалобы отмечала с 2015 г., однако за медицинской помощью в течение двух лет не обращалась.
При обследовании выявлена распадающаяся опухоль нижнеампулярного отдела прямой кишки с формированием параканкрозного воспаления и свищевого хода в центре с гнойным отделяемым. По данным компьютерного рентгенологического исследования органов грудной, брюшной полостей и малого таза, визуализирована инфильтративная бластома прямой кишки с распространением на анальную область и мягкие ткани правой ягодицы, тазовая, внутренняя подвздошная, двусторонняя паховая лимфаденопатия. Метастатического поражения паренхиматозных органов не выявлено. Патоморфологически опухоль представлена высокодифференцированной аденокарциномой. При анализе соматических мутаций в гене KRAS методом полимеразной цепной реакции в режиме реального времени мутаций в кодонах 12/13 и 61 гена KRAS не обнаружено.
В качестве первого этапа лечения выполнена разгрузочная илеостомия.
С учетом клинической картины синдрома системной воспалительной реакции, локальных гнойно-некротических изменений тканей проведение предоперационной химиолучевой терапии на момент первичного лечения представлялось невозможным. Было принято решение о проведении комплекса мероприятий по санации свищевого хода и назначении антибактериальной терапии в адекватном объеме для предотвращения гнойно-септических осложнений. В ходе бактериологического исследования отделяемого свищевого хода и прямой кишки были выделены возбудители Escherichia coli, Staphylococcus aureus, Pseudomonas aeruginosa. Согласно данным антибактериальной чувствительности, назначена терапия комбинацией цефтаролина фосамила 600 мг дважды в сутки и амикацина 1,5 г один раз в сутки. По стабилизации состояния и стихании воспалительной реакции на восьмые сутки антибактериальной терапии начата химиотерапия по протоколу FOLFOX4. Реализовано четыре курса химиотерапии с выраженным клиническим эффектом в виде значительного стихания признаков локального воспаления, отсутствия отделяемого из свищевого хода, регрессии астении, нормализации температуры тела. Токсичность терапии была управляемой, отсрочек курсов не было.
Рентгенологическая картина в динамике представлена на рис. 1–3.
По решению мультидисциплинарного консилиума, 15 мая 2018 г. проведена дистанционная лучевая терапия (ДЛТ) на область опухоли и паховые области (40 Гр). Результаты контрольного обследования показали положительную динамику основной опухоли. Спустя шесть недель после ДЛТ выполнен хирургический этап лечения – брюшнопромежностная экстирпация прямой кишки с резекцией задней стенки влагалища. После удаления опухоли с ее ткани осуществлен посев, выделен возбудитель Staphylococcus epidermidis. Согласно данным антибиотикограммы, проведена антибактериальная терапия: пиперациллин + тазобактам 4,5 г трижды в сутки каждые восемь часов в течение семи дней. От проведения послеоперационной химиотерапии пациентка воздержалась.
Пациентка находится под наблюдением врача. На последнем визите в августе 2019 г. признаков прогрессирования заболевания не обнаружено.
Таким образом, удалось добиться полной ремиссии, безрецидивный период составляет 16 месяцев.
Рассмотренный случай – успешный пример реализации мультидисциплинарного подхода к лечению распространенного рака прямой кишки (участие хирургов, химиотерапевтов, радиотерапевтов, клинических фармакологов, специалистов по паллиативной помощи и поддерживающей терапии).
Среди факторов успешного лечения необходимо отметить тщательную санацию очагов гнойных осложнений местнораспространенного процесса с выключением прямой кишки из пассажа кишечного содержимого, тщательный подбор антибактериальной терапии, согласно данным посевов из свищей, опухоли, отделяемого дренажей. Таким образом, даже у непростой категории больных можно планировать и осуществлять адекватный объем противоопухолевого лечения.
Парапроктит в цифрах и фактах:
- Это одно из самых распространенных проктологических заболеваний, которое составляет 20-40% от всех патологий прямой кишки.
- По распространенности парапроктит уступает только анальным трещинам, геморрою и колитам (воспаление толстого кишечника).
- Мужчины заболевают в 1,5-4 раза чаще по сравнению с женщинами.
- Парапроктит встречается практически только у взрослых. Случаев у детей описано очень мало.
- Распространенность парапроктита среди населения – 0,5% (заболевание имеется у 5 человек из 1000).
- Чаще всего заболевают люди в возрасте 30-50 лет.
Особенности анатомии прямой кишки
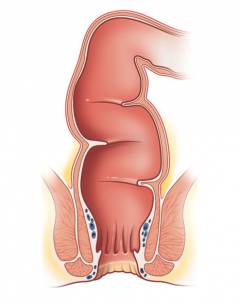
Прямая кишка – конечный отдел кишечника длиной 15-20 см (у взрослого человека), который расположен в полости малого таза. Прямая кишка переходит в задний проход, который открывается наружу анальным отверстием.
Слои стенки прямой кишки:
- Слизистая оболочка – внутренний слой. Она не имеет, в отличие от слизистой оболочки толстой кишки, ворсинок и содержит большое количество клеток, вырабатывающих слизь.
- Мышечный слой. Состоит из двух слоев: в одном мышцы идут в продольном направлении, а в другом – в поперечном. В области заднего прохода мышцы образуют два мощных кольца – сфинктеры. Одно из них работает непроизвольно, второе подчиняется воле человека. Сфинктеры предназначены для удержания кала. Во время дефекации происходит их расслабление.
- Серозная оболочка. Наружный слой, состоящий из соединительной ткани.
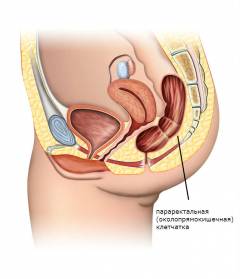
Снаружи прямую кишку окружает жировая ткань – параректальная клетчатка.
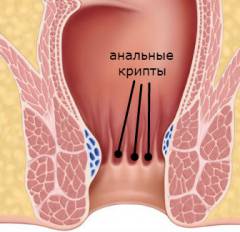
В месте перехода прямой кишки в анальный канал на слизистой оболочке находятся крипты – углубления в виде мешков. На дне каждой крипты открываются протоки слизистых желез (они называются анальными железами), находящихся в толще сфинктеров. Эта анатомическая особенность имеет важное значение в развитии парапроктита.
Причины возникновения парапроктита
Основная причина развития парапроктита – попадание инфекции в околопрямокишечную жировую клетчатку.
Микроорганизмы, которые могут вызывать парапроктит:
- Чаще всего: стафилококки, стрептококки, кишечная палочка, протей. При обычном парапроктите в гнойнике, как правило, обнаруживают сочетание разных видов перечисленных микроорганизмов.
- Анаэробные бактерии – обитающие в бескислородных условиях. Заболевание, вызванное этими возбудителями, протекает в тяжелых формах:
- гнилостный парапроктит;
- газовая флегмона таза;
- анаэробный сепсис.
- Специфические инфекции. Парапроктит может быть одним из проявлений таких заболеваний, как туберкулез, сифилис, актиномикоз. Распространенность таких видов парапроктита составляет 1-2% от общего количества.
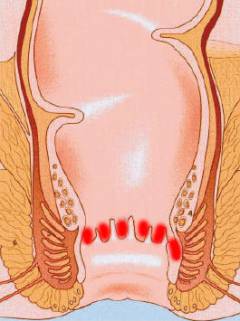
Пути проникновения возбудителей в околопрямокишечную клетчатку:
- При воспалении прямокишечных крипт и анальных желез. Обычно инфекция из крипты попадает в проток, а затем в саму железу. Происходит закупорка протока, в результате чего железа превращается в гнойник. По мере распространения воспаления вглубь, развивается парапроктит.
- Попадание инфекции из прямой кишки через лимфатические сосуды при проктитах.
- Травмы слизистой оболочки прямой кишки. Могут происходить при попадании в кишку инородного тела, присутствии острых предметов в кале, во время различных медицинских процедур и вмешательств на прямой кишке.
- Травмы таза и заднего прохода. При этом инфекция попадает в жировую клетчатку из внешней среды.
- Распространение воспаления из соседних органов: предстательной железы (при простатите), мочеиспускательного канала (при уретрите), женских половых органов (при аднексите, сальпингоофорите).
Факторы, предрасполагающие к развитию парапроктита:
- ослабление иммунитета;
- истощение, длительное голодание;
- алкоголизм;
- тяжелые, частые инфекции;
- хронические инфекции;
- поражение мелких сосудов при сахарном диабете;
- атеросклероз;
- нарушение функций кишечника: поносы, запоры;
- геморрой;
- трещины заднего прохода;
- хронический воспалительный процесс в органах малого таза: простатит (воспаление предстательной железы); цистит (воспаление мочевого пузыря); уретрит (воспаление мочеиспускательного канала), сальпингоофорит (воспаление придатков матки);
- неспецифический язвенный колит;
- болезнь Крона.
Виды парапроктита
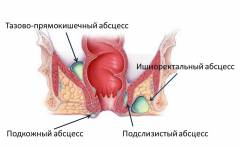
В зависимости от характера течения патологического процесса:
- Острый. Протекает в виде острого гнойного воспаления. В околопрямокишечной клетчатке образуется абсцесс (гнойник).
- Хронический (свищ прямой кишки). Почти всегда (в 95% случаев) развивается после перенесенного острого парапроктита.
Виды острого парапроктита в зависимости от расположения гнойников:
- подкожный – под кожей в области заднего прохода;
- подслизистый – в непосредственной близости к прямой кишке, под слизистой оболочкой;
- ишиоректальный – возле седалищной кости;
- пельвиоректальный (тазово-прямокишечный) – в полости малого таза;
- ретроректальный – позади прямой кишки.
Положение гнойника имеет значение во время диагностики и хирургического лечения.
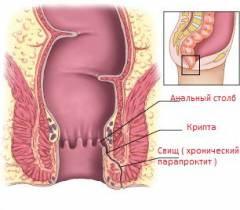
Виды свищей при хроническом парапроктите:
- полные – имеют два отверстия: на слизистой оболочке внутри прямой кишки и на коже;
- неполные – имеют одно отверстие, а второй конец свища заканчивается слепо, наподобие мешка;
- наружные – отверстие находится на коже;
- внутренние – отверстие находится на слизистой оболочке прямой кишки.
Симптомы парапроктита
При остром парапроктите, по мере расплавления тканей и увеличения размеров гнойника, состояние больного постепенно ухудшается. Затем гнойник прорывается – образуется свищ, и гной выходит наружу. Состояние пациента улучшается, симптомы стихают.
Иногда после этого происходит выздоровление. В других случаях свищ остается – в него постоянно заносится кал и газы, благодаря чему воспалительный процесс поддерживается.
Причины перехода острого парапроктита в хронический:
- отсутствие адекватного лечения;
- обращение пациента к врачу уже после того, как гнойник вскрылся;
- ошибки врачей, недостаточно эффективное лечение.
Гнойная инфекция может распространяться на жировую клетчатку таза. Иногда в результате этого происходит расплавление стенки прямой кишки, мочеиспускательного канала. Известны случаи, когда гной прорывался в брюшную полость, приводя к развитию перитонита.
Чаще всего хронический парапроктит протекает волнообразно. Вслед за улучшением состояния и кажущимся выздоровлением наступает очередное обострение.
Диагностика парапроктита
Сначала доктор опрашивает пациента.
Он может задать вопросы:
- Какие симптомы беспокоят?
- Как давно они появились? После чего? Как изменялись со временем?
- Повышалась ли температура тела? До каких значений?
- Нормален ли сон и аппетит?
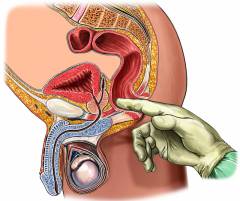
Затем проводится осмотр. Врач просит пациента раздеться и принять коленно-локтевую позу – встать на четвереньки на кушетке, опершись на локти и колени. Доктор осматривает очаг поражения на коже, ощупывает. Затем проводит пальцевое исследование – надевает латексную перчатку, смазывает свой указательный палец вазелином и вводит в прямую кишку, ощупывает её изнутри. Процедура может быть весьма болезненной. Если возникает боль, то нужно сказать об этом врачу, и он выполнит местную анестезию, например, гелем лидокаина.
В целом диагностика острого парапроктита достаточно проста. Обычно врач устанавливает диагноз сразу после осмотра.
При остром парапроктите диагноз ясен без дополнительного обследования. Хирург назначает общий анализ крови, мочи. Исследования, при которых в прямую кишку вводят специальные инструменты (аноскопия, ректороманоскопия) не проводят, так как при остром парапроктите они очень болезненные, а диагноз ясен и без них.
Обследование при хроническом парапроктите:
Лечение парапроктита
При остром парапроктите показана операция. Её необходимо выполнить как можно раньше (хирургическое вмешательство при остром парапроктите относится к категории неотложных). В противном случае возможно развитие осложнений и переход острого парапроктита в хронический.
Перед операцией назначается стандартное обследование, включающее:
- общий анализ мочи;
- общий анализ крови;
- электрокардиографию;
- осмотр анестезиолога.
Предварительно хирург и анестезиолог информируют пациента об особенностях операции и наркоза, рассказывают о возможных осложнениях и рисках. Пациент должен подписать письменное согласие на проведение хирургического вмешательства и наркоза.
Местное обезболивание при операции по поводу острого парапроктита применять нельзя, так как оно чаще всего не способно полностью устранить боль. Введение иглы может способствовать распространению гноя.
Применяется общий наркоз: масочный или внутривенный.
Ход операции:
- Хирург уточняет расположение гнойника при помощи осмотра прямой кишки на ректальных зеркалах.
- Затем вскрывают гнойник и очищают от гноя. Хирург должен внимательно исследовать полость, вскрыть все карманы, разрушить имеющиеся перегородки.
- Полость гнойника промывают раствором антисептика.
- В ране оставляют дренаж (выпускник, через который оттекает гной, сукровица).
- В прямую кишку может быть вставлена специальная трубка для отвода газов.
- В дальнейшем ежедневно проводятся перевязки, больному назначают антибиотики.
Консервативное лечение хронического парапроктита
Хронический парапроктит удается вылечить без операции крайне редко.
Показания к консервативной терапии:
- у пожилых пациентов, имеющих противопоказания к хирургическому вмешательству;
- во время подготовки к операции.
Методы лечения:
Сроки хирургического лечения при хроническом парапроктите:
- во время обострения – срочное хирургическое вмешательство, не откладывая;
- при подостром течении (когда в стенке прямой кишки имеются воспалительные уплотнения): операция проводится после консервативного лечения в течение 1-3 недель;
- во время улучшения состояния – проводится консервативная терапия до очередного обострения.
Операция по поводу хронического парапроктита и свища прямой кишки проводится под общим наркозом. Предварительно пациент проходит обследование, подписывает согласие на проведение операции и наркоза.
В ходе хирургического вмешательства иссекают свищ и рубцы, вскрывают и очищают все гнойные полости. Хирургическая тактика, которую выбирает хирург, и тяжесть операции зависят от расположения, размеров свища.
Диета при парапроктите
При остром и хроническом парапроктите не существует специальной диеты. Но соблюдение некоторых рекомендаций по режиму питания поможет облегчить течение заболевания:
Читайте также:

