Ранняя диагностика рака шейки матки статья
В статье обозначены проблемы в организации профилактики рака шейки матки и обсуждается диагностический алгоритм заболеваний шейки матки: стандартизованный забор клеточного материала с шейки матки; применение жидкостной цитологии; иммуноцитохимическое исследование онкомаркера р16. Предлагается алгоритм действий врача-гинеколога.
1. Актуальность проблемы
Рак шейки матки — злокачественная опухоль, этиологическим фактором которой являются вирусы папилломы человека (HPV) серотипов № 16, 18, 33, 35 и др. Согласно Всемирной базе данных по онкологической заболеваемости — GLOBOCAN (GLOBOCAN 2002 Database Jun. 2006), частота вновь выявляемых случаев рака шейки матки составляет в Российской Федерации 16,2 на 100 тыс. населения в год, в то же время смертность от данной опухоли - 10,1 на 100 тыс. населения в год. Организация цитологического скрининга позволила существенно снизить заболеваемость и смертность от рака шейки матки. Вместе с тем сохранился ряд:
1. Отсутствие стандартизованного забора материала — неадекватно взятый материал с шейки матки приводит к ложно-негативным результатам;
2. Проблема ложноположительных цитологических заключений (когда мазок показывает дисплазию там, где ее нет на самом деле) не дискредитирует идею цитологического скрининга в целом, т.к. в большинстве случаев она разрешается ценой относительно малоинвазивных воздействий (биопсия шейки, повторная цитология после пробного лечения). Тем не менее, в каждом конкретном случае эта проблема создает ряд неудобств врачу и пациентке:
- необходимость выполнения биопсии (стоимость, инвазия, время)
- необходимость повторных визитов к врачу
- негативное психологическое воздействие на пациентку, связанное с информацией о возможности развития у нее рака
3. Даже если диагноз дисплазии верифицирован гистологически, вероятность перехода дисплазии в рак составляет менее 50%. Вместе с тем, как на клиническом, так и на микроскопическом уровне в настоящее время отсутствуют достоверные прогностические критерии дальнейшего биологического поведения дисплазии.
4. Если консенсус в лечебной тактике по отношению к тяжелой дисплазии и Са in situ уже достигнут, то при умеренной и легкой дисплазии многое зависит от мнения лечащего врача. Он должен сопоставить цитологическое заключение, клиническую и кольпоскопическую картину, возраст пациентки и т.п. и принять решение (в диапазоне от наблюдения без лечения до конусовидной эксцизии шейки матки). При этом зачастую врач стоит перед нелегким выбором, т.к. агрессивная тактика не всегда оправдана (особенно у молодых пациенток), а необоснованно выбранная выжидательная тактика грозит развитием рака. Ситуация усугубляется тем, что в этом вопросе нет ни единства во мнении среди врачей, ни определенных общепринятых стандартов.
5. Проблема ложноотрицательных цитологических заключений в налаженной системе цитологического скрининга нивелируется ежегодным повторением цитологического мазка. Однако при разовом цитологическом исследовании (когда пациентка до этого не была охвачена скринингом) в некоторых случаях требуются дополнительные гарантии отсутствия неопластического процесса.
6. Особо остро проблема ложноположительных и ложноотрицательных цитологических заключений стоит в отношении клеток железистого эпителия. В то время как аденокарцинома шейки может вообще не проявляться в цитологическом мазке, причиной выраженных изменений клеток железистого эпителия (даже с цитологической картиной аденокарциномы) могут являться реактивные процессы или эндометриоз.
7. Среди экспертов нет единого мнения по поводу тактики в отношении пациенток, которые инфицированы штаммами HPV высокого онкогенного риска, но нет дисплазии в цитологическом мазке. Мнение о том, что требуется лечить всех носителей и контактных лиц, сегодня уже дискредитировало себя, потому что большая часть носителей никогда не заболеет раком шейки матки.
Для разрешения данных проблем предлагается следующий диагностический алгоритм заболеваний шейки матки:
1. Стандартизованный забор клеточного материала с шейки матки;
2. Применение жидкостной цитологии;
3. Иммуноцитохимическое исследование онкомаркера р16ink4α.
Каждый из перечисленных пунктов обсуждается на последующих страницах статьи.
2. Забор материала
При отсутствии видимой патологии с шейки матки обязательно берется соскоб, для цитологического исследования.
Учитывая отсутствие видимой патологии, материал берется со всей поверхности шейки матки и из шеечного канала. В связи с тем, что рак чаще всего развивается в месте соединения плоского эпителия шейки матки с цилиндрическим эпителием цервикального канала, по периметру маточного зева (так называемая зона превращения), соскоб для забора материала при скрининге должен обязательно включать эту зону и эпителий шеечного канала.
Принципиальное значение при этом имеет использование специального инструмента, гарантирующего взятие материала со всех указанных зон и обеспечивающего информативность препарата. Использование приспособленных инструментов и средств недопустимо, так как это приводит к снижению эффективности скрининга, вплоть до нулевых результатов.
3. Жидкостная цитология
Более пятидесяти лет назад доктор Папаниколау, чьим именем впоследствии был назван метод (Рар-тест), разработал метод цитологического исследования клеток цервикального канала по мазку на стекле. Рар-тест широко используется в скрининговых исследованиях для диагностики рака шейки матки, предраковых и фоновых состояний. В странах северной Европы, где хорошо организованы скрининговые исследования, лечение предопухолевых состояний и ранних форм рака позволило уменьшить смертность от инвазивной цервикальной карциномы на 50 — 70 %. В настоящее время выявление группы риска при цитологическом исследовании цервикальных мазков во время профилактических осмотров и дальнейшего наблюдения позволяют уловить процесс озлокачествления на самых ранних стадиях.
Необходимой предпосылкой для точной оценки морфологии клеток в мазке является правильно сделанный и хорошо окрашенный мазок. Эффективность цитологической диагностики в значительной мере определяется качеством приготовления препаратов. В настоящее время все большее распространение получает новая технология приготовления цитопрепаратов, так называемая жидкостная цитология. Важной технологической особенностью метода жидкостной цитологии (ЖЦ), улучшающей качество исследования, является то, что исследуемый материал берется в специальный стабилизирующий раствор, который обеспечивает его сохранность без разрушения и потери клеток. При этом весь клеточный материал сохраняет без изменения свои морфологические и иммуноцитохимические свойства.
Исследование мазков по Папаниколау, полученных традиционным методом сбора материала, показывает, что не все, а только от 6,5 до 18 % взятых клеток наносятся на мазок. Кроме того, многие из этих клеток в результате плохого нанесения трудно или невозможно анализировать. Не вызывает сомнения, что традиционный метод анализа цитологического мазка имеет высокую диагностическую эффективность. Тем не менее, существует мнение, что метод имеет от 6 до 55 % ложноотрицательных результатов

Рисунок 1. Мазки полученные Г6 — традиционным способом, Р20 — при помощи жидкостной цитологии.
Причиной большинства (около 2/3) ложных результатов, снижающей качество работы лаборатории, является ошибка взятия или переноса материала для приготовления мазков. Материал для цитологического исследования получают с поверхности слизистой оболочки. Слизь, присутствующая во взятом материале, мешает перенести на мазок клетки, также материал невозможно равномерно перемешать. Материал может быть неравномерно распределен на стекле. Слишком толстый мазок является причиной получения неполноценного материала. При переносе материала на стекло традиционным способом клетки целого региона шейки матки могут не попасть в препарат. Подсушивание и потеря прилипших к инструменту клеток значительно уменьшает диагностическую информативность микропрепаратов (рис. 2). Метод ЖЦ позволяет исключить эти негативные факторы.

Рисунок 2. Мазки, полученные традиционным способом (а) и при помощи жидкостной цитологии (b).
Однако рутинное окрашивание мазков дает нам информацию о состоянии шейки матки на настоящий момент, но оно не способно оценить онкогенный потенциал изменений в тех случаях, когда не выявляется рак. Таким образом, применение только цитологического метода недостаточно для скрининга рака шейки матки.
4. Иммунноцитохимическое исследование онкомаркера р16

Рисунок 3. Негативная реакция на р16ink4α в нормальном плоском эпителии шейки матки

Рисунок 4. Позитивная реакция на р16ink4α (коричневое окрашивание ядер) в диспластически измененном эпителии шейки матки.
Было достоверно показано, что экспрессия р16 связана с низкой, умеренной и тяжелой дисплазией (с внутриэпителиальными плоскоклеточными поражениями шейки матки как высокого, так и низкого Grade, LSIL и HSIL соответственно классификации ВОЗ), причем экспрессия р16 не встречалась в плоском эпителии без признаков дисплазии. В то же время, хотя отмечалась четкая корреляция обнаружения ДНК вируса папилломы человека с дисплазиями, имелось также большое количество ПЦР-позитивных на HPV случаев (с эписомальной локализацией HPV), в которых, при последующем гистологическом исследовании отсутствовал предрак и рак. Данное явление подтверждалось негативной иммуноцитохимической реакцией на р16ink4α в диспластических клетках (рис. 5).

Рисунок 5. Негативная иммуноцитохимическая реакциея на р16ink4α в диспластических клетках (указано стрелкой).
Таким образом, иммуноцитохимическое определение экспрессии р16 на мазках, приготовленных при помощи жидкостной цитологии, может позволить:
1. Достоверно оценивать потенциал дисплазии в отношении развития рака шейки матки и, соответственно, выбирать более консервативную или более агрессивную тактику лечения;
2. Уточнять заключения цитолога. Дополнительному исследованию на р16, с нашей точки зрения, подлежат все случаи атипической цитологии (кроме инвазивного рака шейки матки), неопределенные цитологические заключения (атипические клетки плоского эпителия неясного значения-ASCUS) и все изменения железистого эпителия.
3. Разрешать спорные вопросы при выявлении гинекологом высокоаномальной кольпоскопической картины, не сопровождающейся изменениями в цитологическом мазке;
4. Во многих случаях обоснованно отказаться от биопсии;
5. У большинства пациенток пожилого возраста с цитологической картиной дисплазии на фоне атрофического цервицита обоснованно избрать выжидательную тактику, отказавшись не только от лечения, но и от биопсий, и увеличить интервалы между диспансерными осмотрами. У небольшого числа р16-позитивных пациенток этой возрастной группы, напротив, обоснованно избрать более активную тактику;
6. Определять индивидуальную тактику в отношении пациенток, инфицированных штаммами вируса папилломы человека высокого онкогенного потенциала, если у них нет цитологических и кольпоскопических изменений. У женщин с позитивной ПЦР на HPV выделить группу пациенток, у которых уже инициирован канцерогенез в эпителии шейке матки, и направить на них необходимое лечебное воздействие. Соответственно в более многочисленной группе р16 негативных женщин необходимо продолжить мониторинг;
5. Алгоритм действий врача-гинеколога
1. Забор материала мы рекомендуем проводить при помощи одноразовой цервикальной щеточки (cervix-brush, рис. 6): она вводится во влагалище под контролем глаза. Конус щеточки осторожно направляется в цервикальный канал. После введения в него конуса, щеточка прижимается к поверхности шейки и производится 5 полных круговых вращений — три по часовой стрелке и два — против часовой стрелки. Перед проведением данных манипуляций необходимо тщательно очистить шейку матки от слизи. Щеточку с материалом необходимо опустить в контейнер с жидкой транспортной средой и тщательно ополоснуть ее там. Жидкая среда и клеточная среда должны храниться в холодильнике при температуре от +2 до +8 о С. Клеточная суспензия стабильна в течение 10 дней.

Рисунок 6. Цервикальная щеточка.
2. Лабораторный этап занимает от 3 до 5 дней и включает в себя центрифугирование среды с получением монослойных мазков, рутинное окрашивание по Романовскому-Гимзе, иммуноцитохимическое исследование на р16ink4a.
3.Интерпретация результатов. Заключение включает в себя два подраздела: жидкостную цитологию и иммуноцитохимическое исследование на р16ink4a. Формулировка заключения жидкостной цитологии не отличается от традиционной, однако, его интерпретация должна проводиться в зависимости от выявление онкомаркера р16ink4a. Особенно это относится к дисплазиям шейки матки.
- Если выявляется позитивная реакция на онкомаркер р16ink4a, больной должно быть предпринято хирургическое лечение в размере конизации шейки матки. Мы рекомендуем проводить данное лечение в специализированных онкологических учреждения.
- Если выявляется негативная реакция на онкомаркер р16ink4a, то проводится консервативное лечение на местах.
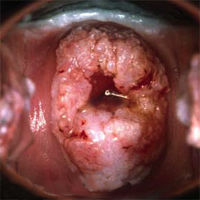
Рак шейки матки находится на третьем месте по распространенности среди всех раков у женщин. Ежегодно в мире по данным Международного агентства по изучению рака регистрируется 371 000 новых случаев РШМ и ежегодно же от РШМ умирает 190 000 женщин. В России каждые 17 минут от рака шейки матки умирает женщина.
Эпидемиологические исследования, неоднократно проводящиеся и отечественными, и зарубежными учеными, убедительно показали, что неоспоримым фактором риска возникновения предраковых изменений и рака шейки матки является папилломавирусная инфекция. Основным и наиболее перспективным направлением борьбы с этим заболеванием является его профилактика, которая заключается в своевременном выявлении средствами современной молекулярной диагностики высококанцерогенных вирусов папилломы человека (ВПЧ).
Вирусом заражаются 8 из 10 женщин, ведущих активную половую жизнь. Сама по себе инфекция вирусом папилломы человека – не заболевание. В большинстве случаев заражения иммунная система справляется с вирусом в течение года без какого-либо лечения. И только несколько процентов женщин с хронической (персистентной) ВПЧ-инфекцией попадают в группу риска по РШМ. При этом необходимо понимать, что на развитие онкологии влияет несколько факторов: тип вируса, его количество, сопутствующие заболевания матки и влагалища, общее состояние иммунитета. Эта инфекция - очень коварна, и связанные с нею предшествующие раку изменения не только не вызывают никакого беспокойства и дискомфорта, но часто не обнаруживаются при обычном осмотре у гинеколога. Тест на вирус папилломы человека (ВПЧ-тест) является надежным помощником врачу: выявление вируса обращает особое внимание врача на проблему возможного развития рака, вынуждает провести дополнительные обследования, которые могут однозначно определить, есть болезнь или нет.
Прежде всего – не паниковать. Обнаружение вируса еще не означает что у Вас рак. Просто Вы заранее предупреждены о том, что заболевание может появиться. Необходимо обратиться к врачу-гинекологу и провести дополнительные исследования, такие как онкоцитология (ПАП-тест) и кольпоскопия (детальный осмотр шейки матки под увеличением). При необходимости для установления точного диагноза может быть взят образец ткани (биоптат) для гистологического исследования.
В состав вакцины входят антигенные наборы указанных типов папилломавируса. После введения препарата наблюдается эффект выработки противовирусных антител, которые длительное время сохраняются в организме человека и обеспечивают иммунологическую защиту против ВПЧ. Механизм защиты основан на нейтрализующем действии антител в случае инфицирования человека вирусом. Антитела контактируют с антигеном вируса с формированием комплекса, который в дальнейшем уничтожается другими защитными клетками иммунной системы. Пораженные ВПЧ клетки, таким образом, разрушаются и удаляются из организма, что в конечном итоге не приводит к развитию патологического процесса. Чтобы эффект памяти существовал длительное время и происходила стимуляция B-лимфоцитов (клетки, в которых и происходит синтез антител к ВПЧ) вакцина вводится несколько раз. Положительный иммунологический эффект достигается почти в 100% случаев.
Еще одним важным звеном защитного действия вакцины является то, что возникает феномен перекрестной защиты в отношении высокоонкогенных типов ВПЧ, антигенный набор которых в самой вакцине не содержится. Эти типы 31, 33, 35, 39, 45, 51, 52, 56, 58 и 59. Тем самым, становиться возможным, предотвратить развитие рака шейки матки в 90-95% случаев.
Вакцина показана для применения детям и подросткам в возрасте: девочки от 7 до 17 лет, мальчики с 9 лет, молодым женщинам от 18 до 26 лет. Гардасил применятся по схеме 0 – 2 – 6 месяцев (курс состоит в трехкратном введении в указанные сроки). Существует и ускоренная схема, когда вторая доза вводится через 1 месяц после начала курса, а третья доза – через 3 месяца после второй.
Обследование на предмет ВПЧ, в первую очередь, преследует цель предупреждения и ранней диагностики рака шейки матки. Для этой цели мы приеняем метод ПЦР-диагностики, который позволяет диагностировать на ранних стадиях ДНК вирус папилломы человека с типированием различных серотипов.
Ульянова С.М., акушер-гинеколог, врач высшей категории.
Рак шейки матки — второе по частоте возникновения онкологическое заболевание у женщин
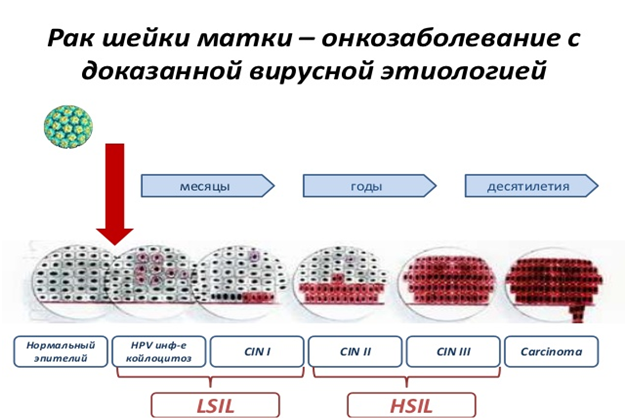
Папилломавирусы (вирусы папилломы человека, ВПЧ), передающиеся половым путем (а также при тесном телесном контакте), делятся на две группы: вирусы низкого и высокого риска.
В первом случае возникают бородавки и кондиломы на наружных половых органах, шейке матки. Во втором — бородавки обычно не появляются, все происходит внутри, поэтому женщины часто не знают о своей болезни до поздних стадий. Рак шейки матки развивается незаметно. От заражения ВПЧ до возникновения рака проходит от 3 до 8 лет. Это период, который позволяет при правильном подходе диагностировать предраковые и ранние раковые изменения шейки матки. При предраке и даже на первой стадии собственно рака еще есть возможность органосохраняющего лечения, при котором излечение полное, а женщина получит шанс на беременность и роды. Если не успеть — рак выходит за пределы шейки матки, начинается вторая стадия, и лечение является успешным не всегда. При проникновении в организм опухоли размером 3 мм выживаемость составляет 98%, 5 мм — 80%, и с каждым миллиметром — все меньше. До 75 процентов случаев рака шейки матки связано с наличием ВПЧ 16-го и 18-го типов.
Факторы риска рака шейки матки:
- Раннее начало половой жизни (до 17 лет);
- 3 и более партнеров в течение года;
- 6 и более партнеров в течение жизни;
- Курение;
- Иммунодефицитные состояния (туберкулез, трансплантация органов, ВИЧ-инфекция);
- Жительницы городов;
- 3 и более родов;
- Если партнер имел половые связи с женщиной, у которой был рак шейки матки;
- Если у партнера есть ВПЧ-ассоциированные поражения или карцинома (рак) полового члена;
- Наличие у родственниц рака шейки матки.
Указанные факторы в различных комбинациях ведут к главной причине возникновения рака — длительной персистенции (существованию) ВПЧ в организме женщины. При отсутствии факторов риска или наличия их малого количества, организм обычно справляется с инфекцией за 1−2 года без последствий для организма.
Как выявить ранние стадии изменений на шейке матки?
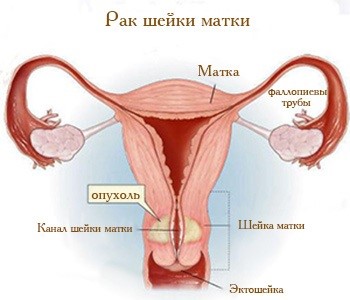
Проходите регулярные осмотры у гинеколога (ежегодно) и дополнительные методы обследования:
2.Определение наличия в организме ВПЧ (при использовании жидкостной цитолоогии одновременно с цитологическим исследованием).
- ПЦР -диагностика наличия вирусной ДНК в клетках эпителия шейки матки. Может проводиться качественно и количественно.
- Типирование вирусов. Выявляются подтипы вирусов высокого и низкого онкогенного риска.
3.По результатам дополнительных методов исследования делается заключение о необходимости дообследования (расширеннаякольпоскопия, биопсия шейки) и необходимости лечения.

- Симптомы рака шейки матки
- Причины возникновения
- Разновидности рака шейки матки
- Распространение рака шейки матки в организме
- Диагностика рака шейки матки
- Лечение рака шейки матки
- Профилактика
- Прогноз при плоскоклеточном раке шейки матки
- Цены на лечение рака шейки матки
Симптомы рака шейки матки

Проявления заболевания неспецифичны и могут встречаться при других патологиях, например, урогенитальных инфекциях :
- Обильные, длительные месячные. Этот симптом имеет значение, если месячные изменились недавно, если прежде они были нормальными.
- Вагинальные кровотечения в промежутках между месячными, после полового акта, после наступления менопаузы.
- Необычные выделения из влагалища: обильные, розового цвета, с неприятным запахом.
- Тазовые боли во время полового акта.
В большинстве случаев эти проявления вызваны не онкологическим заболеванием. Но риск, пусть и небольшой, есть всегда, поэтому при возникновении первых симптомов нужно посетить врача.
На более поздних стадиях к перечисленным симптомам присоединяются такие признаки, как резкая беспричинная потеря веса, боли в пояснице и в ногах, постоянное чувство усталости, патологические переломы костей (признак костных метастазов), подтекание мочи из влагалища.
Причины возникновения
Точные причины рака шейки матки назвать сложно. Но известны факторы риска, которые повышают вероятность возникновения рака шейки матки.
Наиболее значимый фактор риска – папилломавирусная инфекция. По разным данным, до 99% случаев рака шейки матки связаны с вирусами папилломы человека (ВПЧ). До 80% женщин в течение жизни оказываются инфицированы этим возбудителем. Всего существует около 100 типов ВПЧ, из них 30–40 передаются половым путем, лишь 165 повышают риск рака. Но это не значит, что они гарантированно вызовут рак. Типы вируса 16, 18, 31, 33, 35, 39, 45, 51, 52, 56 и 58 относят к высокоонкогенным, 6, 11, 42, 43 и 44 – к низкоонкогенным. Чаще всего виновниками рака шейки матки становятся ВПЧ 16 и 18 типов. Наиболее уязвима к ним зона трансформации (см. ниже). Помимо рака шейки матки, ВПЧ вызывают злокачественные опухоли других органов репродуктивной системы, глотки, ротовой полости, анального канала.
Другие факторы риска:
- Ослабленная иммунная система. Если иммунитет женщины работает нормально, ее организм избавляется от вируса папилломы в течение 12–18 месяцев. Но если защитные силы ослаблены, инфекция сохраняется дольше и повышает риск рака.
- Беспорядочные половые связи. Частая смена партнеров повышает вероятность заражения ВПЧ.
- Акушерский анамнез. Если у женщины было три или более беременностей, либо если первая беременность была до 17 лет, риски повышены в два раза.
- Наследственность. Если у матери или родной сестры женщины диагностирован рак шейки матки, ее риски повышены в 2–3 раза.
- Курение. Вредная привычка также повышает риски вдвое.
- Применение оральных контрацептивов в течение 5 лет и дольше. После прекращения их приема риски снижаются в течение нескольких лет.
Разновидности рака шейки матки
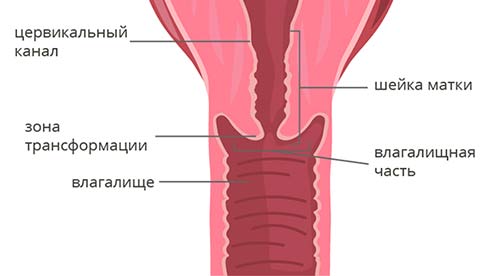
Чтобы понять классификацию рака шейки матки, в первую очередь нужно немного разобраться в ее анатомическом и гистологическом строении. Шейка матки имеет длину 2–3 см и состоит из двух частей:
- Влагалищная часть (экзоцервикс) выступает во влагалище, это то, что гинеколог видит во время осмотра на зеркалах. Слизистая оболочка эндоцервикса состоит из многослойного плоского эпителия .
- Цервикальный канал (эндоцервикс) находится внутри и соединяет влагалище с маткой. Он выстлан цилиндрическим эпителием .
Граница между влагалищной частью и цервикальным каналом называется зоной трансформации.
В 70–90% случаев злокачественные опухоли шейки матки представлены плоскоклеточным раком. Он развивается из многослойного плоского эпителия. Чаще всего злокачественное перерождение происходит в зоне трансформации. В зависимости от того, как выглядит опухолевая ткань под микроскопом, плоскоклеточный рак шейки матки делят на ороговевающий и неороговевающий:
- Ороговевающий плоскоклеточный рак шейки матки называется так потому, что клетки, из которых он состоит, склонны к ороговению. Они крупные, имеют неправильную форму, относительно низкую интенсивность деления. При микроскопическом исследовании обнаруживаются образования, которые называются кератогиалиновыми гранулами и “раковыми жемчужинами”.
- При неороговевающем плоскоклеточном раке шейки матки клетки не склонны к ороговению. Они крупные, имеют форму овала или многоугольника, размножаются более интенсивно.
В зависимости от того, насколько раковые клетки отличаются от нормальных, злокачественные опухоли шейки матки делят на высоко-, умеренно- и низкодифференцированные. Последние ведут себя наиболее агрессивно. Плоскоклеточный ороговевающий рак относят к зрелым формам, он встречается примерно в 20% случаев. Неороговевающий рак - это опухоли средней степени зрелости, они составляют 60-70%. Незрелая форма - это низкодифференцированный рак.
В остальных случаях рак шейки матки представлен аденокарциномой. Она развивается из железистых клеток, продуцирующих слизь. За последние 20–30 лет этот тип злокачественных опухолей стал более распространенным.
Намного реже встречаются аденосквамозные карциномы. Эти опухоли сочетают в себе черты плоскоклеточного рака и аденокарциномы. Чтобы определить тип злокачественной опухоли, нужно провести биопсию.
Распространение рака шейки матки в организме
По мере роста, рак шейки матки распространяется на соседние органы. В первую очередь поражаются регионарные лимфатические узлы, окружающая клетчатка (параметрий).
Часто отмечается поражение верхней трети влагалища, что неудивительно, так как оно находится в непосредственном контакте с шейкой матки. Распространение раковых клеток происходит прямым путем при прорастании опухоли во влагалище, лимфогенно (через лимфатические сосуды), путем контактной имплантации – там, где стенка влагалища соприкасается с опухолью. Также вовлекается тело матки.
Распространение опухолевых клеток в прямую кишку, мочевой пузырь и мочеточники, как правило, происходит контактным путем.
Отдаленные метастазы чаще всего встречаются в забрюшинных лимфатических узлах, легких, костях, печени. Менее чем в 1% случаев метастазирование происходит в селезенку, почки, головной мозг.
Диагностика рака шейки матки
Высокие показатели смертности от рака шейки матки связаны с поздним выявлением заболевания: в 35–40% случаев в России диагноз впервые ставится пациенткам с III–IV стадиями болезни.
Так как рак шейки матки может долго протекать бессимптомно, своевременная диагностика возможно только при регулярном прохождении специальных обследований у гинеколога.
Но даже выявление ВПЧ высокого онкогенного риска не превращает рак шейки матки в нечто фатальное.Во-первых, болезнь может вообще не развиться.Во-вторых, современные технологии позволяют выявлять данную форму рака на самых ранних стадиях и с успехом лечить его, не допуская превращения предраковых изменений в собственно онкологическое заболевание. Следовательно, положительные результаты анализа на ВПЧ должны рассматриваться только как основание для регулярного наблюдения у гинеколога, знакомого с эффективными алгоритмами ведения пациенток из групп риска.
Иногда рак шейки матки выявляется непосредственно во время осмотра на гинекологическом кресле. Однако так определяется, как правило, запущенный онкологический процесс. И напротив, ранние стадии заболевания обычно проходят без каких-либо заметных изменений, поэтому для своевременной диагностики рака шейки матки используются дополнительные исследования. Во время кольпоскопии влагалищную часть шейки матки осматривают с помощью кольпоскопа – прибора, напоминающего бинокль с источником освещения.
Также полученный в ходе этого анализа материал может быть использован для определения активности ВПЧ, которая является важным фактором прогноза и может влиять на тактику лечения. И, наконец, раствор с находящимися в нем клетками пригоден для проведения анализа на определение особого белка (Р16ink4a), появляющегося в клетках еще до начала непосредственно онкологического процесса. Таким образом, метод жидкостной цитологии способен не только выявить рак шейки матки, но и предупредить о повышении риска его развития. После одной-единственной процедуры в распоряжении врача появляются результаты трех точных и информативных анализов, позволяющих определить тактику и стратегию ведения конкретной пациентки.
В профилактических целях (при отсутствии жалоб) данные анализы рекомендуется проводить 1 раз в год.
Прогноз при первичной диагностике рака шейки матки определяется степенью запущенности процесса. К сожалению, в нашей стране на протяжении последних десятилетий сохраняется очень высокая доля женщин, впервые обращающихся за медицинской помощью на поздних стадиях заболевания. При своевременно поставленном диагнозе у пациентов на 1-й стадии рака шейки матки показатель 5-летней выживаемости составляет 75-80%, для 2-й стадии — 50-55%. Напротив, при выявлении на 4-й стадии рака шейки матки большинство пациенток не доживает до пятилетнего рубежа, умирая от распространения опухоли или осложнений.
Лечение рака шейки матки
Исходя из опыта клиники, сохранить матку и возможность деторождения возможно при предраковых изменениях шейки матки. При раке шейки матки одинаково широко используют лучевую терапию и хирургическое лечение — расширенная экстирпация матки с придатками.
Лечение зависит от стадии заболевания. При ранних стадиях рака шейки матки проводится преимущественно хирургическое лечение. Во время операции производится удаление матки. Иногда операцию необходимо дополнять удалением лимфатических узлов малого таза. Вопрос об удалении яичников решается индивидуально, при ранней стадии опухоли у молодых женщин возможно оставление яичников. Не менее значимым является лучевое лечение. Лучевая терапия может как дополнять хирургическое лечение, так и являться самостоятельным методом. При ранних стадиях рака шейки матки результаты хирургического и лучевого лечения практически одинаковы. В лечении рака шейки матки может применяться химиотерапия, но к сожалению, возможности химиотерапии при этом заболевании значительно ограничены.
При 0 стадии раковые клетки не распространяются за пределы поверхностного слоя шейки матки. Иногда эту стадию даже рассматривают как предраковое состояние. Такая опухоль может быть удалена разными способами, но при органосохраняющих вмешательствах в дальнейшем сохраняется риск рецидива, поэтому после операции показаны регулярные сдачи цитологических мазков.
Методы лечения плоскоклеточного рака шейки матки, стадия 0:
- Криохирургия – уничтожение опухоли с помощью низкой температуры.
- Лазерная хирургия.
- Конизация шейки матки – иссечение участка в виде конуса.
- Петлевая электроконизация шейки матки.
- Гистерэктомия. К ней прибегают в том числе при рецидиве злокачественной опухоли после вышеперечисленных вмешательств.
Методы лечения аденокарциномы шейки матки, стадия 0:
- Гистерэктомия.
- В некоторых случаях, если женщина планирует иметь детей, может быть выполнена конизация. При этом важным условием является негативный край резекции по данным биопсии. Впоследствии женщина должна наблюдаться у гинеколога, после родов выполняют гистерэктомию.
Выбор метода лечения всегда осуществляется индивидуально лечащим врачом.
При 1а стадии — микроинвазивный рак шейки матки — выполняют экстирпацию матки с придатками. В случаях, когда опухоль прорастает в кровеносные и лимфатические сосуды, также показано удаление тазовых лимфатических узлов. Если женщина планирует иметь детей, возможны органосохраняющие операции. При стадии Iб — рак ограничен шейкой матки — проводят дистанционное или внутриполостное облучение (брахитерапию) с последующей расширенной экстирпацией матки с придатками. В ряде случаев первоначально проводят операцию, а затем дистанционную гамма-радиотерапию.
При 2-й стадии рака шейки матки — вовлечение верхней части влагалища, возможен переход на тело матки и инфильтрация параметрия без перехода на стенки таза — основным методом лечения является лучевая терапия. Также может быть назначена химиотерапия, обычно препаратом цисплатином или его сочетанием с фторурацилом. В этом случае хирургическое лечение проводится редко.
При 3-й стадии рака шейки матки — переход на нижнюю часть влагалища, инфильтрация параметрия с переходом на кости таза — показана лучевая терапия.

Профилактика
Один из главных факторов риска рака шейки матки — вирус папилломы человека. Поэтому меры профилактики в первую очередь должны быть направлены на предотвращение заражения:
- Беспорядочные половые связи нежелательны, особенно с мужчинами, у которых было много партнерш. Это не защищает от заражения на 100%, но все же помогает сильно снизить риски.
- Презервативы помогут защититься не только от ВПЧ, но и от ВИЧ-инфекции. Стопроцентную защиту они тоже не обеспечивают, потому что не могут полностью исключить контакт с инфицированной кожей.
- Вакцины против ВПЧ — хорошее средство профилактики, но они работают лишь в случае, если женщина пока еще не инфицирована. Если вирус уже проник в организм, вакцина не поможет. Девочек начинают прививать с 9–12 лет.
Второй фактор риска, который связан с образом жизни, и на который можно повлиять — курение. Если вы страдаете этой вредной привычкой, от нее лучше отказаться.
Огромное значение имеет скрининг — он помогает вовремя выявить предраковые изменения и рак шейки матки на ранних стадиях. Нужно регулярно являться на осмотры к гинекологу, проходить PAP-тест и сдавать анализы на ВПЧ.
Основным прогностическим фактором выживаемости пациенток при раке шейки является степень распространенности процесса. Поэтому самым эффективным средством против развития рака являются регулярные профилактические осмотры у специалистов.
Прогноз при плоскоклеточном раке шейки матки
Ориентировочный прогноз определяют на основании статистики. Среди женщин, у которых был диагностирован рак шейки матки, подсчитывают процент выживших в течение определенного времени, как правило, пяти лет. Этот показатель называют пятилетней выживаемостью. Он зависит от того, на какой стадии было выявлено онкологическое заболевание. Чем раньше диагностирован рак и начато лечение — тем лучше прогноз:
- При локализованных опухолях (рак не распространяется за пределы шейки матки, соответствует I стадии) пятилетняя выживаемость составляет 92%.
- При опухолях, которые распространились на близлежащие структуры (стадии II, III и IVA) — 56%.
- При метастатическом раке (стадия IVB) — 17%.
- Средняя пятилетняя выживаемость при всех стадиях рака шейки матки — 66%.
Несмотря на низкие показатели пятилетней выживаемости, рак с метастазами — это не повод опускать руки. Существуют методы лечения, которые помогают затормозить прогрессирование заболевания, продлить жизнь, справиться с мучительными симптомами. Врачи в Европейской клинике знают, как помочь.
Читайте также:

