Лучевая диагностика почечно клеточного рака


Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
По данным разных авторов от 15 до 46,7% почечно-клеточных опухолей являются кистозными 8. Так, по данным D. Harman и соавт. [5], 31% мультилокулярных кист являются карциномами. По данным M. Bosniak [3], около 10% случаев почечно-клеточного рака - это кистозные новообразования. A. Parienty и J. Pradel [12] считают, что на долю кистозного почечно-клеточного рака при ходится 10-15% всех опухолей данного типа. Соотношение мужчин и женщин при кистозном почечно-клеточном раке составляет 2:8. При аналогичной клинической картине с солидным раком почки рентгенологическая и патологическая картина кистозной опухоли, однако, не столь специфична, что может привести к диагностическим ошибкам.
Под кистозным почечно-клеточным раком подразумевается любая злокачественная опухоль, исходящая из эпителия почечных канальцев и представляющая собой объемное жидкостное образование, где более 75% опухоли макроскопически имеет вид кисты [12]. Несмотря на прогресс в области визуализирующих методов диагностики, дифференциальная диагностика кистозного почечно-клеточного рака остается сложной проблемой. Решение ее имеет принципиальное значение для определения тактики лечения и объема хирургического вмешательства. Отсутствие надежной дооперационной диагностики кистозного почечно-клеточного рака почки приводит к поздней диагностике заболевания.
Существуют четыре патогенетических механизма [5], приводящих к развитию кистозного почечно-клеточного рака.
Мультилокулярные кисты в большинстве случаев бывают доброкачественными (мультилокулярная кистозная нефрома), но могут быть и злокачественными в 20-40% случаев. Эти образования представляют собой множественные кисты, которые не сообщаются между собой и объединены псевдокапсулой. Стенки кист и строма между ними содержат клетки почечно-клеточного рака. В стенках кист, перегородках, псевдокапсуле в 20% случаев встречаются множественные кальцинаты. Содержимое кист - чаще всего старая или свежая кровь. Рентгенологические, радиоизотопные, ультразвуковые методы диагностики не позволяют дифференцировать мультилокулярную кистозную нефрому от мультилокулярной кистозной карциномы. Иногда в дифференциальной диагностике не помогает даже компьютерная томография (КТ), поэтому трудности дифференциальной диагностики оправдывают в качестве метода выбора трансабдоминальную нефрэктомию.
Истинно кистозные структуры встречаются в цистокарциномах, которые визуализируются в виде тонкостенных жидкостных образований, иногда с перегородками внутри, имеющих эпителиальную неопластическую выстилку, полностью анэхогенное строение, либо содержащих мелкодисперсную взвесь. Цистоаденокарциномы составляют 30% случаев от общего количества кистозного почечно-клеточного рака, в половине случаев диагностируются рентгенологически, при больших размерах опухоль часто подвергается центральному некрозу или в нее происходит кровоизлияние. В 25% случаев определяются множественные кальцинаты, расположенные в самой опухоли. Важное значение имеет ультразвуковое исследование (УЗИ) и КТ. Хотя плотность цистоаденокарциномы по данным КТ составляет 10-20 HU, образование негомогенной структуры. Ангиография в данном случае неэффективна, так как образование чаще всего бессосудистое. На основании анализа многолетних наблюдений за больными с цистоаденокарциномой почки было установлено, что в большинстве случаев при УЗИ диагностируют простую кисту почки, лишь КТ позволяет определить плотные структуры в кисте. I. Dalla-Palma и соавт. [4] проанализировали 27 случаев кистозных опухолей, 11 из которых оказались цистоаденокарциномами и 16 мультилокулярными цистными опухолями. Авторы указывают на то, что наиболее часто приходится дифференцировать цистоаденокарциному и мультилокулярную кистозную карциному между собой, в этой ситуации решающее значение приобретает КТ. При этом наиболее важно определить два критерия: толщину перегородок внутри образования и наличие тканевого компонента в образовании, все остальные критерии (кальцинация, неровность стенки) не имеют существенного значения.
Кистозный некроз - как результат массивного некроза и кровоизлияния. При этом масса может быть как уни-, так и мультилокулярной. Однако наряду с массивным жидкостным компонентом имеются крупные тканевые участки.
Некротизированные опухоли составляют 4,5% всех опухолей и 20% кистозного почечно-клеточного рака. Обширные некротические процессы в больших опухолях приводят к образованию жидкостных структур, в связи с чем необходимо дифференцировать их от простых кист. Стенки простых кист тонкие, имеют одинаковую толщину на всем протяжении, в то время как толщина "кистозной стенки" некротизированных опухолей варьирует на разных участках, а внутренние контуры стенки обычно неровные. Иногда внутри некротизированных опухолей наблюдается эхогенная взвесь, обусловленная наличием сгустков крови и тканевого детрита. Позади полостей некроза можно визуализировать эффект дорсального усиления. В отличие от цистоаденокарциномы некротизированные опухоли не имеют эпителиальной выстилки [5].
Такое сочетание, по данным разных авторов, составляет от 0,13 до 7% случаев [9, 13-22].
T. Bruun и K. Nielsen [23] считают, что частота возникновения солитарной кисты и опухоли в одной почке составляет 2,9%. При этом они выделяют 4 типа указанных выше сочетанных поражений: 1) различная локализация опухоли и кисты; 2) расположение кисты внутри опухоли; 3) расположение опухоли в кисте; 4) расположение кисты дистальнее опухоли. Авторы считают необходимым проводить цитологическое исследование жидкости, находящейся в кисте, до операции.
По данным этих авторов, возможны 4 варианта существования кисты и опухоли в одной и той же почке: 1) киста и опухоль не связаны друг с другом, являются самостоятельными и отделены здоровой паренхимой; 2) киста образуется внутри опухоли (кистозная дегенерация опухоли); 3) опухоль развивается в стенке кисты; 4) киста развивается в результате блокады канальцев опухолью. По данным авторов, второй вариант обычно соответствует псевдоцистам, с формировавшимся некрозом, когда рост опухоли опережает ее кровоснабжение. Третий вариант - злокачественные кисты. Четвертый вариант - встречается крайне редко [12].
P. Levy и соавт. [9] исследовали 82 пациента с кистозными почечными опухолями и пришли к выводу, что наиболее часто из кистозных карцином встречается кистозный почечно-клеточный рак (33%), псевдокистозная некротическая карцинома. S. Aronson и соавт. [2] относят к кистозным карциномам почечно-клеточный рак и многокамерный кистозный рак почки. I.M. Herve et al. [6] описали 4 случая кистозной формы рака почки.
При обзорной урографии у пациентов с кистозным почечно-клеточным раком выявляется симптом "увеличенной почечной массы". При наличии обызвествлений необходимо учитывать характер их расположения: расположенные по периферии участки кальцификации линейной или скорлупообразной формы чаще всего свидетельствуют о наличии либо солитарной, либо эхинококковой кисты почки, в то время как отложение солей кальция в центральной части паренхимы почки или диффузные вкрапления в одном из участков органа чаще наблюдаются при опухолях.
При экскреторной урографии наличие объемного образования в паренхиме почки проявляется так называемым симптомом "серпа" или "открытой" пасти, которые характеризуются раздвиганием чашечек, сдавлением или смещением лоханки и мочеточника (характерно для кисты), или же "узурацией" или "ампутацией" чашечек, с деформацией лоханки, пиелэктазиями (что более характерно для опухоли) [6, 18, 23, 24]. Дефекты наполнения в области чашечек и лоханки с ровными четкими контурами более характерны для кистозного образования доброкачественного характера, а при опухоли они имеют неровные, нечеткие контуры, свидетельствующие об инфильтративном и деструктивном росте.
По мнению отдельных авторов, анализ экскреторных урограмм позволяет высказать предположение о наличии солитарной кисты почки у 47,7% пациентов, а опухоли почки в 69,7% случаев [24].
Характерные симптомы почечных новообразований при ретроградной пиелографии включают в первую очередь изменения со стороны чашечек: ампутация, сдавление и вытягивание чашечек, сопровождающееся их сужением или расширением; смещение чашечек, сочетающееся с их раздвиганием и увеличением угла между ними; деформацию чашечек в виде "ножки паука". При доброкачественных кистовидных образованиях наиболее характерны симптомы сдавления, компрессии чашечно-лоханочной системы, а при опухолевом росте преобладают признаки инфильтративного и деструктивного роста [6].
Благодаря высокой информативности ультрасонография стала одним из ведущих методов диагностики и дифференциальной диагностики кистозных образований почки. УЗИ позволяет выявить образования небольшого диаметра, установить его характер, локализацию, размеры, четкость контуров, взаимоотношение с прилегающими органами, дающее возможность в 90-98,9% случаев определить дальнейшую тактику ведения пациента.
В случае нагноения кисты, а также наличия гематомы в полости кисты ультразвуковая картина характеризуется неоднородностью структуры жидкостного образования, наличием дополнительных эхосигналов, исходящих как из полости кисты, так и от утолщенной, воспаленной ее стенки.
Основными симптомами кистозной почечно-клеточной карциномы при УЗИ являются: 1) внутренняя структура образования имеет неоднородную эхоструктуру в виде чередования гипо-, изо- и гиперэхогенных участков; 2) выявляется массивная неровная, возможно обызвествленная, капсула, контур которой не всегда четкий; 3) образование может выглядеть как многокамерное жидкостное или гипоэхогенное с эхогенным компонентом, который определяется обычно в виде перегородок; 4) выявление в полости образования внутреннего тканевого содержимого, расположенного чаще всего на периферии образования; 5) выраженная деформация чашечнолоханочной системы пораженной почки; 6) при прорастании опухолью соседних органов и тканей отмечается ограничение дыхательной подвижности почки; 7) возможна визуализация тромба в просвете нижней полой или почечной вен, что имеет существенное значение для дальнейшего плана обследования и тактики лечения; 8) отсутствие эффекта дорзального усиления (рис. 1, 2).
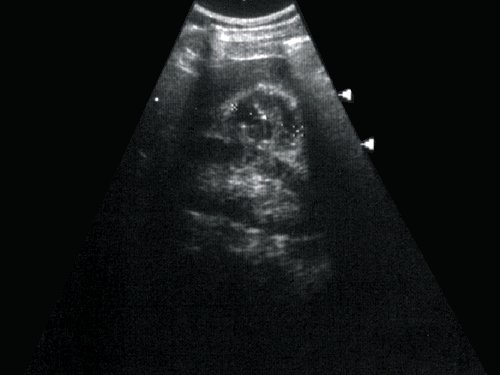
Многокамерное образование неправильной формы, с неровной толстой стенкой, с вкраплениями кальция, множественные перегородки с локальными утолщениями. Выраженная неоднородность внутренней эхоструктуры в виде чередования гипо-, изо- и гиперэхогеных участков.
Эпидемиология и этиология
Рак почки, или почечно-клеточный рак (ПКР), — наиболее распространенное солидное новообразование почек, на него приходится около 90% всех злокачественных опухолей этого органа.
Заболеваемость среди мужчин в 1,5 раза выше, чем среди женщин.
Пик заболеваемости приходится на возрастной промежуток 60-70 лет.
ПКР составляет 2-3% всех эпителиальных опухолей.
Отмечен ежегодный прирост частоты возникновения рака почки как во всем мире, так и в России. Ежегодно в Европейском союзе фиксируют приблизительно 65 000 новых случаев рака почки и 26 000 смертей, связанных с этим типом рака.
За последнее десятилетие успехи молекулярной биологии привели к разделению почечно-клеточного рака на различные подтипы с характерными специфическими патогистологичеекими и генетическими характеристиками.
Важные этиологические факторы риска — образ жизни, курение, ожирение и артериальная гипертензия. Наличие рака почки в анамнезе у родственников первой степени также ассоциируется с повышенным риском развития ПКР.
Наиболее доказанными эффективными мерами профилактики заболевания служат отказ от курения и борьба с ожирением.
Диагностика и стадирование
Клиническая картина
Во многих клинических наблюдениях опухоль почки не пальпируется, вплоть до поздних стадий заболевания. В настоящее время около 70% всех случаев почечно-клеточного рака обнаруживают случайно во время обследования по поводу других заболеваний.
Классическая триада клинических симптомов (боль в боку, макрогематурия и пальпируемое образование в брюшной полости) сегодня встречается редко (6-10% случаев).
Экстрарснальные или иаранеопластические синдромы рака почки отмечают приблизительно у 30% больных, имеющих клинические признаки ПКР,
Наиболее распространенными парансопластическими признаками являются следующие:
• артериальная гипертензия;
• лихорадка;
• эритроцитоз;
• анемия;
• гиперкалыдиемия;
• повышенная скорость оседания эритроцитов (СОЭ);
• кахексия; снижение массы тела;
• нейромиопатия;
• амилоидоз;
• нарушения функций печени;
• симптомы метастатического заболевания, такие как боль в костях или кашель.
Физикальное обследование
Роль физикального обследования в диагностировании почечно-клеточного рака невелика.
Однако обнаружение следующих симптомов должно стать поводом для проведения более детального лучевого обследования:
• наличие пальпируемой опухоли в брюшной полости; пальпируемые шейные лимфатические узлы;
• неспадающееся левостороннее варикоцеле или варикоцеле справа;
• двусторонний отек нижних конечностей (может свидетельствовать о вовлечении венозной или лимфатической дренажной системы).
Лабораторная диагностика
Среди лабораторных параметров наиболее информативно с точки зрения прогноза течения заболевания определение количества сывороточного креатинина, скорости клубочковой фильтрации, содержания гемоглобина, СОЭ, активности щелочной фосфатазы, лактатдегидрогеназы и концентрации сывороточного кальция.
Функциональное состояние почек особенно необходимо оценивать в следующих ситуациях:
• при наличии риска значительного снижения почечных функций в процессе лечения (опухоль единственной почки, опухолевое поражение обеих почек);
• при снижении функций почек, на что указывает повышение содержания креатинина сыворотки крови;
• у пациентов, имеющих риск снижения функций почек в будущем по причине наличия сопутствующих заболеваний, таких как сахарный диабет, хронический пиелонефрит, реноваскулит, почечнокаменная болезнь или поликистоз почек.
Лучевая диагностика
Большую часть новообразований почечной паренхимы выявляют при УЗИ или КТ, выполняемых по другому поводу. Визуализацию можно использовать для дифференциации образований почек на солидные и кистозные. Для солидных образований в почках важнейшим дифференциальным критерием злокачественных новообразований служит наличие контрастирования.
Традиционно для выявления и характеристики образований почек используют УЗИ, КТ или магнитно-резонансная томография (МРТ). Большинство образований в почках можно точно диагностировать при помощи только методов визуализации. УЗИ с контрастированием может быть полезным в особых случаях (например, при хронической почечной недостаточности с относительными противопоказаниями к использованию контрастных веществ на основе гадолиния или йодированных контрастных веществ).
КТ или МРТ используют для определения характера новообразований почки. Необходимо получать изображения как до, так и после внутривенного введения контрастного вещества. На снимках КТ контрастирование в новообразованиях почек определяют путем сравнения контрастности по шкале Хаунсфилда (в единицах шкалы HU) до и после введения контраста. Изменение контрастности на 20 HU или более служит убедительным доказательством контрастирования. Для более точной дифференциальной диагностики оценку следует проводить по изображениям, соответствующим нефрографической фазе:
КТ органов брюшной полости позволяет диагностировать ПКР и получить информацию о:
• строении и функциях контралатеральной почки;
• распространении первичной опухоли за пределы почки;
• вовлечение в поражение венозной системы;
• увеличении регионарных лимфатических узлов;
• состоянии надпочечников и печени.
КТ-ангиографию сосудов брюшной полости с применением контрастного вещества можно с успехом использовать для получения подробных сведений о состоянии кровоснабжения почек.
В случае если результаты КТ неопределенные, можно прибегнуть к МРТ и получить дополнительную информацию относительно:
• выявления контрастирования в новообразованиях почек; исследования местно-распространенного злокачественного образования;
• степени поражения венозной системы, если при КТ плохо определяется распространение опухолевого тромба в нижнюю полую вену. МРТ-визуализация также показана пациентам с аллергией на рентгеновский контраст и беременным без нарушения функций почек. Оценить распространение опухолевого тромба можно с помощью ультразвуковой допплерографии.
Почечная артериография и кавография имеют ограниченные показания, их используют в качестве дополнительных средств диагностики у отдельных пациентов. У больных с малейшими признаками снижения функций почек следует рассмотреть вопрос об обязательном проведении изотопной ренографии и полной оценке функций почек с целью оптимизации планируемого лечения, например при необходимости сохранения почечных функций. Подлинное значение позитронно-эмиссионной томографии (ПЭТ), применяемой для диагностики рака почки и последующего наблюдения за больными, еще предстоит определить. В настоящее время ПЭТ не является стандартным методом исследования.
Исследования при метастатической форме почечно-клеточного рака
КТ органов грудной клетки служит наиболее точным методом выявления метастазов в легких. При недоступности КТ для обнаружения легочных метастазов следует выполнять хотя бы рентгенографию органов грудной клетки. На сегодняшний день считается, что большая часть метастазов в кости и головной мозг имеют те или иные клинические проявления к моменту постановки диагноза, поэтому рутинное сканирование костей скелета и КТ головного мозга обычно не показаны. При наличии соответствующих показаний (клинические или лабораторные признаки) могут быть выполнены и другие диагностические процедуры, такие как сканирование костей скелета, КТ или МРТ головного мозга.
При выявлении кистозных новообразований почек их целесообразно классифицировать. Наиболее эффективной классификацией служит разделение по Босняку.
Классификация по Босняку, используемая для оценки кистозных новообразований в почках, подразумевает разделение кист почек на пять категорий на основании их вида на КТ-изображениях с целью прогнозирования риска возникновения злокачественного образования. Система Босняка также содержит рекомендации по лечению для каждой из этих категорий (табл. 2-1).
Таблица 2-1. Классификация кист почек по Босняку

Биопсия опухоли почки
Биопсия опухоли почки все чаще находит применение в диагностике, последующем клиническом наблюдении за больными и абляционных видах лечения. Толсто игольная биопсия в большинстве серий демонстрирует высокую специфичность и чувствительность в определении злокачественных образований, хотя следует отметить, что 10-20% биопсий не дают возможности составить заключение о результате.
Цель биопсии — определение потенциальной злокачественности, типа и степени дифференцировки оцениваемого новообразования почки. Чрескожная биопсия при наличии в почках крупных образований, подлежащих нефрэктомии, нужна редко. Прогностическая ценность положительною результата по данным визуализации настолько высока, что отрицательный результат биопсии не изменяет назначений.
Биопсия также показана пациентам с метастазирующим раком перед началом проведения им системной таргетной терапии, так как определение типа опухоли может иметь значение в выборе того или иного таргетного препарата.
Морфологическая диагностика
Морфологический диагноз почечно-клеточного рака устанавливают после хирургического удаления опухоли почки или исследования образца, взятого при биопсии. При раке почки общепринята классификация Фурмана по степени дифференцировки (I, II, III и IV), представляющая важный независимый прогностический фактор течения и прогрессирования заболевания.
Существует пять морфологических подтипов рака почки:
• светлоклеточный (80-90%);
• папиллярный (10-15%) I и II подтипов;
• хромофобный (4-5%);
• саркомоподобный.
Эти типы отличаются гистологическими и молекулярно-генетическими характеристиками, которые представлены в табл. 2-2. Папиллярный рак почки, в свою очередь, подразделяют на два различных подтипа: I и II, отличающийся неблагоприятным клиническим течением (см. табл. 2-2).
10 15% опухолей почек включают разнообразные редкие спорадические и семейные карциномы, некоторые из них были недавно описаны, и гpyппy неклассифицированных карцином.
Таблица 2-2. Основные гистологические подтипы почечно-клеточного рака

Согласно классификации по Босняку, основанной на критериях визуализации, мультилокулярный светаоклеточный ПКР представляет собой кистозные новообразования II или III типа. Однако такие же типы новообразований по Босняку характерны для смешанной эпителиально-стромальной опухоли почки, кистозной нефромы или мулыилокулярной кисты (все они относятся к доброкачественным опухолям).
Во многих случаях выполнение предоперационной биопсии и интраоперационное исследование замороженных срезов не дают возможности установить правильный диагноз. К счастью, для всех этих опухолей существует одна и та же стратегия оперативного лечения. По этой причине рекомендуют (если это технически осуществимо) в случае обнаружения в почках комплексных мультикистозных новообразований, имеющих повышенную плотность, выбирать органосохраняющее лечение.
Папиллярные аденомы — опухоли папиллярного или тубулярного строения с низкой степенью дифференцировки и диаметром 4 см в диаметре);
• если больная — женщина детородного возраста;
• если осуществление последующею контроля или возможность срочного реагирования для данного пациента затруднены.
В большинстве случаев больного с ангиомиолипомой можно вылечить с помощью консервативных органосохраняющих подходов, но в некоторых ситуациях необходимо полное, удаление почки. Кроме стандартных хирургических вмешательств, могут быть использованы селективная артериальная эмболизация и радиочастотная абляция. Несмотря на то что селективная эмболизация артерий эффективна для остановки кровотечения в остром случае, для долгосрочного решения проблемы ангиомиолипомы ее эффективность ограничена.
Другие опухоли почек
Обзор прочих опухолей почек с указанием возможности малигнизации и рекомендаций по проведению лечения представлен в табл. 2-3.
Таблица 2-3. Прочие опухоли почек и их лечение


Точное стадирование ПКР с помощью КТ или МРТ органов брюшной и грудной полостей является обязательным. КТ — наиболее чувствительный метод. Использование сканирования костей скелета и КТ головного мозга при отсутствии специфических клинических показаний не считают оправданным. В последнее время все больше уделяют внимание проведению тонкоигольной биопсии для оценки и абляционной терапии при небольших опухолях почки.
Медицинский эксперт статьи

- Код по МКБ-10
- Эпидемиология
- Причины
- Факторы риска
- Патогенез
- Симптомы
- Где болит?
- Стадии
- Диагностика
- Что нужно обследовать?
- Как обследовать?
- Какие анализы необходимы?
- Дифференциальная диагностика
- Лечение
- К кому обратиться?
- Прогноз

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Код по МКБ-10
Эпидемиология
Саркома и другие злокачественные опухоли из соединительной ткани почки встречаются крайне редко. Частота доброкачественных новообразований почечной паренхимы составляет от 6 до 9%, в остальных случаях, как правило, встречается почечно-клеточный рак.
Заболеваемость почечно-клеточным раком зависит от возраста и достигает максимума к 70 годам, мужчины страдают в 2 раза чаще женщин. При обнаружении опухоли почки у детей в первую очередь следует подозревать опухоль Вильмса (нефробластома), которая у взрослых, напротив, встречается крайне редко - в 0,5-1% случаев. Частота других опухолевых поражений почек в детском возрасте крайне низкая.
Почечно-клеточный рак занимает 10-е место по уровню заболеваемости среди злокачественных новообразований человека, составляя около 3% всех опухолей. С 1992 по 1998 г. в России заболеваемость почечно-клеточным раком возросла с 6,6 до 9,0 на 100 тыс. населения. По некоторым данным, за последние 10 лет она увеличилась почти в 2 раза. В структуре смертности от онкологических заболеваний в России среди мужчин частота почечно-клеточного рака составляет 2,7%, среди женщин - 2,1%. В 1998 г. в США было диагностировано 30 000 случаев почечно-клеточного рака, который стал причиной смерти 12 000 человек. Рост заболеваемости может быть не только истинным, но и обусловленным значительным улучшением возможностей раннего выявления этого заболевания, широким внедрением ультразвуковых исследований почек, КТ и МРТ.

[11], [12], [13], [14], [15], [16], [17], [18], [19]
Причины почечно-клеточного рака
Несмотря на огромное число исследований, посвященных раку почки, причина почечно-клеточного рака до сих пор неясна.

[20], [21], [22], [23], [24], [25], [26], [27]
Факторы риска
Выделено несколько групп факторов риска, способствующих развитию данного заболевания. На сегодняшний день доказано, что курение табака - один из наиболее значимых факторов риска развития различных злокачественных новообразований. Риск появления почечно-клеточного рака у курильщиков - мужчин и женщин - возрастает с 30 до 60% по сравнению с некурящими. При отказе от курения вероятность развития заболевания уменьшается, в течение 25 лет после прекращения курения риск появления почечно-клеточного рака снижается на 15%. Почечно-клеточный рак - не профессиональное заболевание, хотя есть данные о повышенном риске у лиц, занятых на ткацком, резиново-каучуковом, бумажном производстве, имеющих постоянный контакт с промышленными красителями, нитрозосоединениями, нефтью и её производными, циклическими углеводородами, асбестом, промышленными ядохимикатами и солями тяжёлых металлов.
В большинстве исследований подтверждено неблагоприятное влияние нарушений жирового обмена и избыточной массы тела на вероятность развития рака почки. Ожирение увеличивает его частоту на 20%. У больных с артериальной гипертензией отмечено повышение риска развития почечно-клеточного рака на 20%. Сравнительные исследования показали, что снижение артериального давления на фоне терапии не уменьшает риска развития опухолевого процесса. Следует, однако, помнить о том, что новообразование почки само по себе способствует появлению и прогрессированию артериальной гипертензии как одного из экстраренальных симптомов. Болезни, приводящие к нефросклерозу (артериальная гипертензия, сахарный диабет, нефролитиаз, хронический пиелонефрит и пр.), могут быть факторами риска развития рака почки. Тесная связь сахарного диабета с повышением артериального давления и ожирением затрудняет оценку влияния каждого из этих факторов. Отмечен повышенный риск развития почечно-клеточного рака при терминальной хронической почечной недостаточности, особенно на фоне длительного гемодиализа. Травму почки рассматривают как достоверный фактор риска развития её опухоли. Проводят исследования, направленные на выявление риска развития рака в поликистозной, подковообразной почке, а также при наследственных гломерулопатиях.
Отмечена корреляция частоты развития рака почки с избыточным употреблением мяса. Доказанным канцерогенным эффектом обладают гидролизные составляющие, в частности гетероциклические амины, образующиеся при термической обработке мяса. В генетических исследованиях продемонстрировали возможность транслокации хромосом 3 и 11 у больных раком почки.

[28], [29], [30], [31], [32], [33]
Патогенез
Различают светлоклеточный (наиболее часто), зернисто-клеточный, железистый (аденокарцинома), саркомоподобный (веретеноклеточный и полиморфно-клеточный) почечно-клеточный рак. При их сочетании в одном препарате говорят о смешанно-клеточном раке.
При инвазивном росте опухоль может сдавливать органы брюшной полости (печень, желудок, селезёнку, кишечник, поджелудочную железу) и прорастать в них. Помимо прорастания прилежащих органов, гематогенного и лимфогенного метастазирования, одна из главных патоморфологических особенностей рака почки - его способность к распространению в виде своеобразного опухолевого тромба по внутрипочечным венам в основной ствол почечной вены, а затем в нижнюю полую вену вплоть до правого предсердия.
Гематогенное метастазирование происходит в лёгкие, печень, кости черепа, позвоночника, таза, диафизы трубчатых костей, в противоположную почку, надпочечники и головной мозг.
- При гематогенном метастазировании у 4% больных проявления опухоли обусловлены первичным метастазом.
- Лимфогенное метастазирование наблюдается по ходу сосудов почечной ножки в парааортальные, аортокавальные и паракавальные лимфатические узлы, в заднее средостение. В почке могут встречаться новообразования, являющиеся метастазами рака другой первичной локализации: рака надпочечника, бронхогенного рака лёгкого, желудка, молочной и щитовидной железы.
У 5% больных наблюдается двустороннее поражение почечно-клеточным раком. Двусторонний рак почек называют синхронным, если опухоли диагностируются одновременно с обеих сторон или не позднее 6 мес с момента обнаружения первичной опухоли. При асинхронном двустороннем раке опухоль противоположной почки диагностируют не ранее чем через 6 мес после обнаружения первичной опухоли.

[34], [35], [36], [37], [38], [39], [40], [41], [42]
Симптомы почечно-клеточного рака
Среди клинических симптомов почечно-клеточного рака принято различать классическую триаду (гематурия, боль и пальпируемая опухоль) и так называемые экстраренальные симптомы почечно-клеточного рака. Гематурия может быть как макро-, так и микроскопической. Макрогематурия, как правило тотальная, возникает внезапно, изначально бывает безболевой, может сопровождаться отхождением червеобразных или бесформенных кровяных сгустков, внезапно прекращается. При появлении сгустков может наблюдаться окклюзия мочеточника на стороне поражения с появлением боли, напоминающей почечную колику. Для опухоли характерна тотальная макрогематурия, затем появление сгустков в моче и только потом - приступ боли, в отличие от почечнокаменной болезни, когда изначально возникает приступ боли, на высоте или на фоне стихания которого появляется видимая примесь крови в моче; сгустки при этом бывают редко. Причина возникновения макрогематурии при почечно-клеточном раке - прорастание опухоли в чашечно-лоханочной системе, деструкция сосудов опухоли, острые нарушения кровообращения в опухоли, а также венозный стаз не только в опухоли, но и во всей поражённой почке.
Острая боль на стороне поражения, напоминающая почечную колику, может наблюдаться при окклюзии мочеточника сгустком крови, кровоизлиянии в ткань опухоли, а также при развитии инфаркта непоражённой части опухоли. Постоянная ноющая тупая боль может быть следствием нарушенного оттока мочи при сдавлении лоханки растущей опухолью, прорастании опухолью почечной капсулы, паранефральной клетчатки, околопочечной фасции, прилежащих органов и мышц, а также результатом натяжения почечных сосудов при вторичном нефроптозе, обусловленном опухолью.
При пальпации живота и поясничной области признаки, характерные для опухоли почки (плотное бугристое безболезненное образование), можно определить далеко не всегда. Пальпируемое образование может быть непосредственно опухолью при её локализации в нижнем сегменте почки или неизменённым нижним сегментом при расположении опухоли в верхних отделах органа. При этом утверждение о нефроптозе и отказ от дальнейшей диагностики новообразования становятся серьёзной ошибкой. При очень больших размерах новообразования оно может спускаться в таз, занимать соответствующую половину живота. В случае прорастания опухоли в мышцы и соседние органы, инфильтрации почечной ножки пальпируемое образование теряет дыхательную подвижность и способность смещаться при бимануальной пальпации (симптом баллотирования).
Экстраренальные симптомы почечно-клеточного рака чрезвычайно разнообразны. Н.А. Мухин и соавт. (1995) выделяют следующие паранео-пластические реакции при опухоли почки:
- общие симптомы почечно-клеточного рака (анорексия, потеря массы тела, кахексия), иногда долго не связанные с интоксикацией;
- лихорадочные;
- гематологические;
- диспротеинемические;
- эндокринопатические;
- неврологические (нейромиопатия);
- кожные (дерматозы);
- суставные (остеоартропатии);
- нефротические.
В настоящее время можно говорить о патоморфозе этого заболевания (экстраренальные симптомы почечно-клеточного рака стали типичными проявлениями почечно-клеточного рака), который произошёл во многом вследствие улучшения диагностики. В литературе появились сообщения о развитии точных методов исследования с целью максимально раннего выявления опухоли почки, в основу которых положено иммунологическое определение активных пептидов, отвечающих за различные проявления паранеопластического синдрома. В связи с этим пристальное изучение экстраренальных проявлений почечно-клеточного рака для интерниста-нефролога приобретает особую важность.
К экстраренальным симптомам почечно-клеточного рака относят артериальную гипертензию, лихорадку, варикоцеле, анорексию и потерю массы тела вплоть до кахексии. Считается, что, в отличие от классических симптомов (кроме гематурии), экстраренальные признаки позволяют при активном выявлении приблизиться к ранней диагностике заболевания.
В основе артериальной гипертензии при опухоли могут лежать тромбоз и сдавление почечных вен опухолью или увеличенными забрюшинными лимфатическими узлами. При отсутствии этих изменений возможно повышение артериального давлениякак результат компрессии интраренальных сосудов опухолью с нарушениями внутрипочечного кровотока. Нельзя, однако, отрицать и выработку прессорных агентов растущим новообразованием. Артериальная гипертензия при этом может иметь определённые черты нефрогенной: отсутствие кризов, скудные клинические проявления, случайное обнаружение, резистентность к традиционной терапии и пр.
Лихорадка при почечно-клеточном раке может быть различной - от постоянного субфебрилитета до высоких цифр. Отличительная особенность повышения температуры тела - общее удовлетворительное состояние пациента, отсутствие клинических признаков недомогания и интоксикации. Иногда эпизоды высокой лихорадки, наоборот, сопровождаются ощущением эмоционального и физического подъёма, эйфории и пр. Причину лихорадки склонны связывать с выделением эндогенных пирогенов (интерлейкин-1); инфекционная природа, как правило, отсутствует.
Почечно-клеточный рак у мужчин может сопровождаться появлением варикозного расширения вен семенного канатика (варикоцеле). Оно является симптоматическим в отличие от идиопатического, которое возникает в препубертатном периоде только слева и исчезает в горизонтальном положении больного. Симптоматическое варикоцеле при опухоли возникает у взрослого без видимых причин, наблюдается как справа, так и слева, прогрессирует и не исчезает в горизонтальном положении, поскольку связано со сдавленней или опухолевым тромбозом яичковой и/или нижней полой вены. Появление варикоцеле в зрелом возрасте, а также развитие варикоцеле справа позволяют заподозрить опухоль почки.
Симптомы почечно-клеточного рака
Частота возникновения в качестве первого признака, %
Читайте также:

