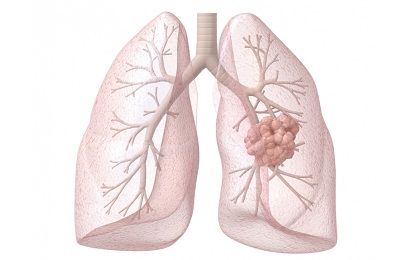
Как определить злокачественную опухоль от доброкачественной опухоли легких

- Боль за грудиной
- Быстрая утомляемость
- Выделение гнойной мокроты
- Дискомфорт за грудиной
- Кашель с мокротой
- Кровохарканье
- Мокрота с кровью
- Нарушение процесса дефекации
- Нарушение психического состояния
- Одышка
- Повышенная температура
- Приливы к верхней половине туловища
- Свистящее дыхание
- Слабость
- Снижение массы тела
- Снижение работоспособности
- Удушье
- Ухудшение общего состояния
- Шумное дыхание
Опухоль легких – объединяет в себе несколько категорий новообразований, а именно злокачественные и доброкачественные. Примечательно то, что первые поражают людей старше сорока, а вторые формируются у лиц младше 35 лет. Причины формирования опухолей в обоих случаях практически аналогичны. Наиболее часто в качестве провокаторов выступают многолетнее пристрастие к вредным привычкам, работа на вредном производстве и облучение организма.
Опасность болезни заключается в том, что при любом варианте протекания опухоли легкого симптомы, которые и без того носят неспецифический характер могут на протяжении длительного времени отсутствовать. Главными клиническими проявлениями принято считать – недомогание и слабость, повышение температуры, легкий дискомфорт в груди и упорный влажный кашель. В целом, недуги легкого симптомы имеют неспецифические.
Дифференцировать злокачественные и доброкачественные новообразования легких можно только при помощи инструментальных диагностических процедур, первое место среди которых занимает биопсия.
Лечение всех типов новообразований проводиться только хирургическим путем, что заключается не только, в иссечении опухоли, но также в частичном или полном удалении пораженного легкого.
Международная классификация болезней десятого пересмотра выделяет для опухолей отдельные значения. Таким образом, образования злокачественного течения имеют код по МКБ-10 – С34, а доброкачественного – D36.
Этиология
Формирование злокачественных новообразований спровоцировано неправильной дифференцировкой клеток и патологическим разрастанием тканей, что происходит на генном уровне. Однако среди наиболее вероятных предрасполагающих факторов того, что появляется опухоль легких, выделяют:
- многолетнее пристрастие к никотину – сюда относится как активное, так и пассивное курение. Такой источник провоцирует развитие недуга у мужчин в 90%, а у представительниц женского пола в 70% случаев. Примечательно то, пассивные курильщики обладают более высокой вероятностью появления опухоли злокачественного течения;
- специфические условия труда, а именно постоянный контакт человека с химическими и токсическими веществами. Наиболее опасными для человека считаются – асбест и никель, мышьяк и хром, а также радиоактивная пыль;
- постоянную подверженность человеческого организма радоновому излучению;
- диагностированные доброкачественные опухоли легких – это обуславливается тем, что некоторые из них, при отсутствии терапии, склонны к трансформации в раковые образования;
- протекание воспалительных или нагноительных процессов непосредственно в легких иди в бронхах;
- рубцевание легочной ткани;
- генетическую предрасположенность.
Именно вышеуказанные причины способствуют повреждению ДНК и активизации клеточных онкогенов.
Провокаторы того, что формируются доброкачественные опухоли легких, в настоящее время достоверно неизвестны, однако специалисты из области пульмонологии предполагают, что на это может повлиять:
- отягощенная наследственность;
- генные мутации;
- патологическое влияние различных вирусов;
- воспалительное поражение легких;
- влияние химических и радиоактивных веществ;
- пристрастие к вредным привычкам, в частности, к табакокурению;
- ХОБЛ;
- бронхиальная астма;
- туберкулез;
- контактирование с загрязненной почвой, водой или воздухом, при этом провокаторами наиболее часто считаются – формальдегид, ультрафиолетовое излучение, бензантрацен, радиоактивные изотопы и винилхлорид;
- снижение локального или общего иммунитета;
- гормональный дисбаланс;
- постоянное влияние стрессовых ситуаций;
- нерациональное питание;
- наркотическая зависимость.
Из всего вышесказанного следует, что абсолютно каждый человек предрасположен к появлению опухоли.
Классификация
Специалистами из области пульмонологии принято выделять несколько видов злокачественных новообразований, но лидирующее место среди них занимает рак, диагностируемый у каждого 3 человека, у которого обнаружили опухоль в данной области. Помимо этого, злокачественными также считаются:
- лимфома – берет свое начало в лимфатической системе. Нередко такое образование является следствием метастазирования аналогичной опухоли из молочной железы или толстой кишки, почек или прямой кишки, желудка или шейки матки, яичка или щитовидной железы, костной системы или предстательной железы, а также кожного покрова;
- саркома – включает в себя интраальвеолярную или перибронхиальную соединительную ткань. Наиболее часто локализуется в левом легком и характерна для представителей мужского пола;
- малигнизированный карциноид – обладает способностью к формированию отдаленных метастаз, например, на печень или почки, мозг или кожу, надпочечники или поджелудочную железу;
- плоскоклеточный рак;
- мезотелиома плевры – гистологически состоит из эпителиальных тканей, которые выстилают полость плевры. Очень часто носит диффузный характер;
- овсяноклеточный рак – отличается присутствием метастаз на начальных стадиях прогрессирования болезни.
Помимо этого, злокачественная опухоль легкого бывает:
- высокодифференцированными;
- среднедифференцированными;
- низкодифференцированными;
- недифференцированными.

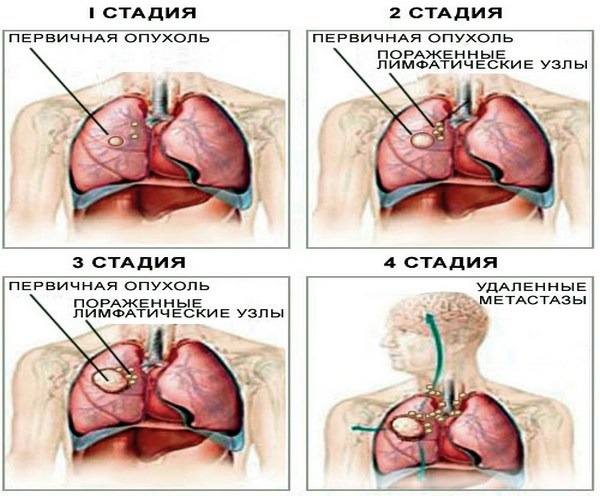
Рак в легком проходит несколько стадий прогрессирования:
- начальную – опухоль по размерам не превышает 3 сантиметра, поражает только один сегмент этого органа и не дает метастазы;
- среднетяжелую – образование достигает 6 сантиметров и дает единичные метастазы в регионарные лимфоузлы;
- тяжелую – новообразование по объемам больше чем 6 сантиметров, распространяется на соседнюю долю легкого и бронхи;
- осложненную – рак дает обширные и отдаленные метастазы.
Классификация доброкачественных опухолей по виду тканей, входящих в их состав:
- эпителиальные;
- нейроэктодермальные;
- мезодермальные;
- зародышевые.
Доброкачественные опухоли легких также включают в себя:
- аденому – это железистое образование, которое в свою очередь делится на карциноиды и карциномы, цилиндромы и аденоиды. Необходимо отметить, что в 10% случаев наблюдается малигнизация;
- гамартому или хондрому – эмбриональная опухоль, включающая в себя составные части зародышевой ткани. Это наиболее часто диагностируемые образования данной категории;
- папиллому или фиброэпителиому – состоит из соединительнотканной стромы и обладает большим количеством сосочковых выростов;
- фиброма – по объемам не превышает 3 сантиметра, однако может вырастать до гигантских размеров. Встречается в 7% случаев и не склонна к озлокачествлению;
- липому – это жировая опухоль, которая крайне редко локализуется в легких;
- лейомиому – редкое образование, включающее в себя гладкие мышечные волокна и внешне напоминающее полип;
- группу сосудистых опухолей – сюда стоит отнести гемангиоэндотелиому, гемангиоперицитому, капиллярную и кавернозную гемангиому, а также лимфангиому. Первые 2 типа - это условно доброкачественные опухоли легких, поскольку они склонны к перерождению в рак;
- тератому или дермоид – выступает в качестве эмбриональной опухоли или кисты. По частоте встречаемости достигает 2%;
- невриному или шванному;
- нейрофиброму;
- хемодектому;
- туберкулому;
- фиброзную гистиоцитому;
- ксантому;
- плазмоцитому.
Последние 3 разновидности считаются наиболее редкими.
Помимо этого, доброкачественная опухоль легких, по очагу, делится на:
- центральную;
- периферическую;
- сегментарную;
- главную;
- долевую.
Классификация по направлению роста подразумевает существование следующих образований:
- эндобронхиальных – в таких ситуация опухоль растет вглубь просвета бронха;
- экстрабронхтальных – рост направлен наружу;
- интрамуральных – прорастание происходит в толщу легкого.
Помимо этого, новообразования любого варианта протекания могут быть единичными и множественными.
Симптоматика

На степень выраженности клинических признаков влияет несколько факторов:
- локализация образования;
- размеры опухоли;
- характер прорастания;
- наличие сопутствующих заболеваний;
- количество и распространенность метастаз.
Признаки злокачественных образований неспецифичны и представлены:
- беспричинной слабостью;
- быстрой утомляемостью;
- периодическим возрастанием температуры;
- общим недомоганием;
- симптомами ОРВИ, бронхита и пневмонии;
- кровохарканьем;
- упорным кашлем с выделением слизистой или гнойной мокроты;
- одышкой, возникающей в состоянии покоя;
- болезненностью различной степени выраженности в области груди;
- резким снижением массы тела.
Доброкачественная опухоль легкого симптомы имеет следующие:
- кашель с выделением незначительного количества мокроты с примесями крови или гноя;
- свист и шум во время дыхания;
- снижение работоспособности;
- одышка;
- стойкое возрастание температурных показателей;
- приступы удушья;
- приливы к верхней половине туловища;
- бронхоспазм;
- расстройство акта дефекации;
- нарушения психики.
Примечательно то, что наиболее часто признаки образований доброкачественного протекания отсутствуют вовсе, отчего болезнь является диагностической неожиданностью. Что касается злокачественных новообразований легкого, симптомы выражаются только при условии разрастания опухоли до гигантских размеров, обширных метастазах и протекании на поздних стадиях.
Диагностика
Поставить правильный диагноз можно только при помощи проведения широкого спектра инструментальных обследований, которым в обязательном порядке предшествуют манипуляции, проводимые непосредственно лечащим врачом. К ним стоит отнести:
- изучение истории болезни – для выявления недугов, приводящих к возникновению той или иной опухоли;
- ознакомление с жизненным анамнезом человека – для выяснения условий труда, проживания и образа жизни;
- прослушивание пациента при помощи фонендоскопа;
- детальный опрос больного – для составления полной клинической картины протекания заболевания и определения степени выраженности симптоматики.
Среди инструментальных процедур стоит выделить:
- обзорную рентгенографию левого и правого легкого;
- КТ и МРТ;
- плевральную пункцию;
- эндоскопическую биопсию;
- бронхоскопию;
- торакоскопию;
- УЗИ и ПЭТ;
- ангиопульмонографию.

В дополнение требуются такие лабораторные исследования:
- общий и биохимический анализ крови;
- тесты на онкомаркеры;
- микроскопическое изучение мокроты;
- гистологический анализ биоптата;
- цитологическое изучение выпота.
Лечение
Абсолютно все злокачественные и доброкачественные опухоли легких (в независимости от вероятности малигнизации) подвергаются хирургическому иссечению.
В качестве врачебного вмешательства может быть выбрана одна из следующих операций:
- циркулярная, краевая или окончатая резекция;
- лобэктомия;
- билобэктомия;
- пневмонэктомия;
- вылущивание;
- полное или частичное иссечение легкого;
- торакотомия.
Операбельное лечение может быть осуществлено открытым или эндоскопическим путем. Для снижения риска развития осложнений или ремиссии после вмешательства пациенты проходят курс химиотерапии или лучевого лечения.
Возможные осложнения
Если игнорировать симптомы и не лечить недуг, то существует высокий риск развития осложнений, а именно:
- пневмофиброза;
- ателектаза;
- бронхоэктазов;
- легочного кровотечения;
- абсцедирующей пневмонии;
- синдрома сдавления сосудов и внутренних органов;
- кахексия;
- малигнизация.
Профилактика и прогноз
Снижению вероятности формирования любых новообразований в органе способствуют:
- полный отказ от всех вредных привычек;
- правильное и сбалансированное питание;
- избегание физического и эмоционального перенапряжения;
- использование индивидуальных средств защиты при работе с токсическими и ядовитыми веществами;
- недопущение облучения организма;
- своевременная диагностика и лечение патологий, которые могут привести к образованию опухолей.
Также не стоит забывать про регулярный профилактический осмотр в медицинском учреждении, который нужно проходить не реже 2 раз в год.
Диагностированная опухоль в легких имеет различный прогноз течения. Например, для доброкачественного образования свойственен условно благоприятный исход, поскольку некоторые из них могут трансформироваться в рак, но при ранней диагностике выживаемость составляет 100%.
Исход злокачественных образований напрямую зависит от того, на какой степени прогрессирования была проведена диагностика. Например, на 1 стадии пятилетняя выживаемость составляет 90%, на 2 стадии – 60%, на 3 – 30%.
Летальность после осуществления операции варьируется от 3 до 10%, а сколько живут пациенты при опухоли легких, напрямую зависит от характера течения новообразования.
Казалось бы, здоровый образ жизни, то есть, полноценное питание, отсутствие хронических заболеваний и вредных привычек, а дыхание становится затрудненным, появляется беспричинный кашель, одышка и общее состояние организма слабое.
Почему? Такие симптомы могут свидетельствовать о патологических процессах в организме, обследование которых, нужно начать с дыхательной системы. В первую очередь, необходимо провести биохимический анализ крови и мочи, потом сделать рентген легких. Наличие на снимке непонятных очагов и теней на органах дыхания требует обязательной консультации пульмонолога, фтизиатра и онколога. К легочным патологиям относятся: бронхит, пневмония, плеврит, ателектазы, абсцессы, гангрена, туберкулез и опухоль легких. Эти процессы могут протекать с доброкачественным течением и перерождаться в злокачественную природу заболевания.
Развитие рака легких
Опухоль легких может рассматриваться как в виде предракового состояния, так и в форме злокачественного образования. Эта форма онкологии занимает второе место по увеличению заболеваемости и смертности после опухолевидных образований пищеварительной и половой системы у мужчин и женщин.
Патогенез предраковых состояний (доброкачественное течение патологии) развивается при наличии хронических процессов в бронхах и легочной ткани. Этому предшествуют такие заболевания, как:
- Хронический бронхит;
- Пневмония;
- Пневмосклероз;
- Бронхоэктатическая болезнь;
- Хронический туберкулез;
- Осложненный грипп;
- Силикоз.
К группе риска имеют отношения люди, которые жалуются на затяжной беспричинный кашель и наличие кровянистых прожилок в мокроте, а также на длительное повышение СОЭ в анализе крови и постоянно наблюдающуюся субфебрильную температуру тела. Этот список могут дополнить хронические курильщики и пациенты, у которых отмечена деформация дыхательных органов в следствии туберкулезной патологии.
Злокачественное образование в легочной ткани называется раком легких. Симптомы этой патологии отмечаются у людей в зрелом возрасте, а особенно у мужского пола. Причиной развития онкологии, на сегодня, считается генетический, то есть наследственный фактор, а также слабость иммунной системы организма преодолевать загрязнения окружающей среды, вредности на производстве, частые заболевания дыхательной системы и курение. Последний фактор определяет одно из основных влияний на возникновения рака легких. Злостным курильщикам необходимо около пяти лет воздержания, чтобы легкие начали восстанавливаться и около пятнадцати лет, чтобы орган достиг статуса отсутствия остатков продуктов курения.
Локализация рака легких бывает разнообразной и развивается он из желез и эпителия, выстилающего бронхи. Классификация опухоли зависит от симптомов дифференцирования его степени. Существует плоскоклеточный, мелкоклеточный, анапластический и железистый рак легких. Место поражения главных, начальных и долевых легочных сегментов, считается локализацией центральной опухоли, а область бронхиол и субсегментарных бронхов, относится к периферическому раку.
Центральный рак легких
Атипичные клетки такой опухоли разрастаются по экзофитному типу, то есть, начиная с просвета бронха, распространяются в легочную ткань. Метастазы, в данной форме распространяются лимфогематогенным путем. Это происходит способом поражения узлов и сосудов лимфатической системы возле ворот и в междолевой области легких, а затем распространение затрагивает лимфотоки корневого отдела легочной ткани. При развитии опухоли, метастазы опускаются в средостенные, трахеобронхиальные узлы и потом могут проникнуть и в подключичные, шейные и даже в подмышечные лимфатические узлы. Кровеносным руслом метастазы могут переносится в надпочечники, печень, кости и головной мозг.
Определение локализации, размеров и распространения метастазов классифицируется по системе TNM. Если злокачественное образование выявлено при анализе бронхиальной слизи или методом цитологического исследования, но с отсутствием изображения на рентгене, то устанавливается обозначение Тх. При начальном поражении опухолью тканей органов дыхания, указывают титр Т или То, когда образование невидимое в поле зрения. Согласно классификации от Т1-Т3, расположение онкологического образования и размер наблюдается с четким изображением. Опухоль может достигать более трех сантиметров и находится в области киля трахеи, корня легкого, диафрагмы, средостения, грудной стенки, затрагивая всю легочную ткань с наблюдающимся плевральным выпотом. Обязательным дополнением этой системы являются титры N — состояние лимфатических узлов в региональных областях бронхов (N1) и средостения (N2), а также метастазирования опухоли – М, где М1 свидетельствует о выявлении матастазов и Мо, Мх – об их отсутствии или затруднительном определении.
Основные симптомы
Симптоматическая клиника рака органов дыхания, как правило, трудно распознаваема. Возникновение кашля, отдышки, постоянного повышения температуры до субфебрильных цифр и болей в области груди, могут настораживать о возникновении атипичного патологического процесса в легких. Симптомы наличия опухоли могут выражаться в таких случаях, как:
Присутствие кашлевого рефлекса и отдышки. Человек, который длительно и много курит, практически всегда отмечает желание прокашляться. Такое состояние возникает при накоплении в слизистой бронхов продуктов от сгорания веществ сигаретного наполнения. Сухой, надсадный кашель мучает в ночное время, утром и в конце дня. При этом, может выделяться небольшое количество мокроты и даже прожилки крови, что характерно для первичного онкологического процесса. Появление обильного кровотечения может свидетельствовать о тяжелом поражении легочной ткани. При нарушении газообмена и вентиляции легких появляется отдышка при физической активности организма и при повышенной влажности окружающей среды;
Болевые спазмы в груди. Постоянство ощущения болей грудной стенки может указывать не только на наличие патологии в дыхательной системе. Такое ощущение наблюдается и при отклонениях в работе сердца, печени и поджелудочной железы. Не сильно выраженная и постоянная боль за грудиной, отмечается у большинства онкологических легочных больных;
Упадок сил, сонливость и слабость при раке легких, появляется совместно с присутствием слегка повышенной температурой тела. Такой процесс обуславливается защитными свойствами организма, которые пытаются бороться с выделяемыми, опухолью, продуктами распада.
Клиника таких симптомов может протекать длительно, а иногда и в ускоренном темпе развития опухоли. Ее бурный рост часто сопровождается бронхитом, пневмонией и плевритом. Состояние органов, в этом случае, можно немного улучшить при проведении противовоспалительного лечения. Но возникновение рецидивирующих патологий, указывает на стремительный рост опухоли. При этом, нарушается гормональный баланс в организме, что приводит к снижению скорости обменных процессов с калием, глюкозой и кальцием в крови. При таком течении метаболизма у онкобольных, нередко наблюдается легочная остеопатия, которая выражается болезненными ощущениями в ногах и затруднительной подвижностью в голенях и суставах коленей. Это считается одним из начальных симптомов развития рака органов дыхания.
Признаки
Нарастание клинических показателей рака сопровождается и другими признаками отклонений в функционировании дыхательной системы, а это:
- Затруднение движения диафрагмы;
- Нарушение иннервации и кровоснабжения в нервных и крупных венозных сосудах;
- Парез голосовых связок и межреберная невралгия;
- Затруднительная проходимость пищевода ввиду его сдавливания опухолью или увеличенными лимфатическими узлами;
- Кровохарканье, экссудативный плеврит с абсцессом или гангреной легкого, что сопровождается невыносимым гнилым запахом при дыхании больного.
Обследование и лечение онкологического больного

Распознать развитие доброкачественной опухоли и рака в органах дыхания пациента, является сложным процессом. Симптомы отклонения в работе бронхов и легких можно отнести к патологиям воспалительного характера, возникновение травматизма при пищеварительном акте или заражение туберкулезной инфекцией. Для установления достоверного диагноза, необходимо в первую очередь, собрать анамнез патологических отклонений, провести осмотр с помощью аускультации и перкуссии. Вторым и самым основным шагом, считается обследование рентгенологического изображения легких. Наличие тени, полостей и капсуловидных очагов в органах дыхания, могут указать на форму рака, его расположение, размеры, контуры и полость его распада. Дополняют диагностику онкологической патологии и другие аппаратные методы:
- Ангиография и бронхография;
- Томография бронхов и трахеи;
- Бронхоскопия и пункция легочной плевральной полости с последующим цитологическим исследованием бронхиальной слизи и плевральной жидкости.
От правильно установленного диагноза после обследования, зависит последующее лечение больного и прогноз дальнейшей жизнедеятельности. Как правило, при раке легочной системы самым эффективными методами лечения, в зависимости от объема поражения и стадии опухоли, являются консервативный подход и радикальный. Консервативное лечение предусмотрено при ранних формах злокачественных образований и при терминальных состояниях больного для облегчения его жизнедеятельности. Такое лечение заключается в применении препаратов противоопухолевого предназначения в комбинированном виде, это химиопрепараты и антибиотики (метотрексат, циклофосфан, адриамицин и другие).
Значительно повышает эффект лечения и применение лучевой терапии, которая, согласно новейшим технологиям, направлена на удаление определенного очага поражения путем облучения, не затрагивая близлежащие ткани органа. При более тяжелом течении злокачественного процесса и отсутствии противопоказаний к операции, прибегают к хирургическому вмешательству. Радикальное лечение заключается в удалении опухоли и резекции ткани легкого. Показанием к удалению сегмента легочной ткани, ее доли, а иногда и полностью пораженного легкого, считается определение онкологического процесса по системе классификации рака легких.
Прогноз благоприятного результата для продолжения жизни легочного онкобольного зависит от своевременного обращения его к специалисту, установления точного диагноза и применения эффективного лечения с последующей реабилитацией.
Опухоли образуют большую группу разнообразных новообразований в легких человека. В этом случае значительно разрастаются ткани легкого, легочной плевры или бронхов, которые состоят из физически измененных клеток, которые более не в состоянии выполнять свои функции.
Доброкачественные и злокачественные образования различаются по степени дифференцировки пораженных клеток.
Кроме того, в легкие возможно попадание опухолевидных участков ткани из других органов, эти опухоли по умолчанию считаются злокачественными.
- Симптомы доброкачественных образований
- Рекомендуемые обследования для установления диагноза
- Лечение доброкачественной опухоли
Причины, факторы развития и дифференциация недуга
Среди причин, которые приводят к новообразованиям в легких, можно выделить множество различных факторов:
![]()
это генные особенности организма человека,- разнообразные генетические дефекты, мутации, вирусы,
- разнообразные химические вещества (формальдегид, бензантрацен, ультрафиолетовое излучение, многие радиоактивные изотопы) воздействующие на организм человека,
- табачный дым, пагубно влияющий на легкие курильщика.
Особенно стоит отметить, что риск развития новообразования увеличивается в случае хронического заболевания со снижением иммунитета, например:
- Бронхиальной астмы.
- ХОБЛ.
- Хронического бронхита.
- Туберкулеза, пневмонии, и некоторых других заболеваний.
Для того чтобы дифференцировать новообразование необходимы дополнительные обследования: опухоль может быть и доброкачественной гранулемой, которые являются довольно безобидными по своей природе, но также есть вероятность того, что новообразование окажется злокачественной опухолью, которую в срочном порядке необходимо излечивать.
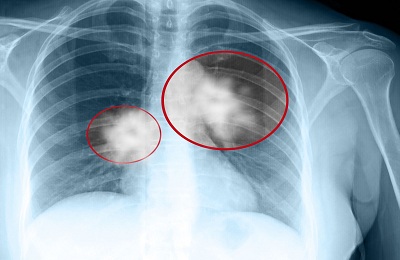
Среди новообразований выделяют две категории:
- Доброкачественные опухоли,
- Злокачественные.
Доброкачественные образования появляются из обычных, похожих на здоровые, клеток. В них образуется псевдокапсула, а окружающие ткани атрофируются.
Метастазы данный вид опухолей не образует. Доброкачественные опухоли появляются в большинстве своем у мужчин и женщин до 45 лет, а общий в процентном соотношении они составляют около 7-10% от всей совокупности всех возможных новообразований в легких.
Доброкачественные опухоли бронхов происходят от клеток, которые схожи в своем строении со здоровыми клетками. Эти образования медленно растут, не разрушают соседние клетки и не инфильтруют.
Выделяют следующие виды доброкачественных образований:
Центральные. Могут формироваться из главных бронхов, они располагаются, главным образом, в правом легком. Злокачественные опухоли разрастаются из сегментарных отделов – в этом состоит одно из главных отличий злокачественного образования от доброкачественного.
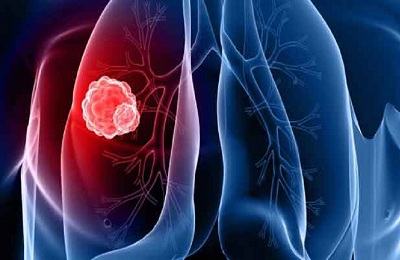
Рост опухолей происходит как в окружающие ткани, так и внутрь бронхов.
Проявления доброкачественных опухолей достаточно разнообразны и подразделяются на категории в зависимости от стадии заболевания. Различают три стадии заболевания:
-
На первой стадии пациенты практически не замечают каких-либо осложнений, может присутствовать небольшой кашель с кровью. Общее самочувствие находится в рамках нормы.
Вторая стадия доброкачественной опухоли проявляет себя гораздо сильнее: появляются слабость, одышка, заметный сухой кашель с кровяными выделениями, резко подскакивает температура тела больного.

Здесь большую роль играют размеры опухоли и ее расположение по отношению к другим органам, сосудам и нервам. Это приводит к развитию эмфиземы – вздутия в легком. Просветы бронхов закупориваются мокротой и рвотой.
Диагностика недуга
Для того чтобы поставить верный диагноз, необходимо провести несколько дополнительных процедур. Нужно обратить внимание, что одиночные узлы в легких особенно опасны для людей старше 35 лет и могут быть у курильщиков – в том числе и у тех, кто бросил курить недавно.
У людей, которые не курят и которым меньше 35 лет, шанс того что одиночное новообразование будет злокачественным и образуется рак легкого, составляет менее одного процента.
Это наблюдение позволяет сделать заключение о доброкачественности образования. Следующим признаком станут физические размеры новообразования: опухоли размером менее сантиметра в редчайших случаях бывают злокачественными.
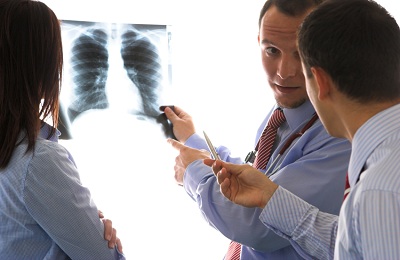
Включения кальция в опухоль легкого также снижают вероятность того, что она является злокачественной – это можно установить с помощью того же рентген-наблюдения. И еще одним признаком доброкачественности образования является отсутствие роста опухоли в течение двух лет. Данное наблюдение должно проводиться под взором врачей, которые должны тщательно наблюдать за новообразованием и вносить коррективы с учетом изменения ее размера.
Рентгенограмма используется для выявления разнообразных патологических заболеваний легких, с ее помощью можно выявить различные новообразования в легких. На рентгене новообразование просматривается как нечеткая тень с очерченными границами, структура таких образований достаточно четкая и однородная, однако можно заметить и некоторые особенно выделяющиеся элементы: похожие на глыбы небольшого размера обезвествления – гамартомы и туберкулемы – и твердые, структурно похожие на кость, фрагменты – тератомы.
Новообразования доброкачественной или злокачественной природы нередко проходят бессимптомно – пациент не предъявляет никаких жалоб, а данные патологии возможно обнаружить лишь на исследованиях с использованием рентгена.

Но все же нужно знать, что приведенные выше сведения не дают стопроцентной гарантии доброкачественности опухоли и, безусловно, не могут служить достаточным основанием для постановления диагноза. Только специалист, наблюдающий длительное время пациента и знающий его историю болезни, на основе анализа данных и рентгенограммы, а также эндоскопических наблюдений может сделать экспертное заключение. Решающим моментом является биопсия, изучение материалов которой станет основанием для вердикта врача.
Важным моментом станет сохранение старых рентген-снимков, которые нужны для того, чтобы сравнить с новейшими снимками. Это позволит более точно идентифицировать локализацию новообразования и определить его природу. Эта операция поможет сохранить время и избежать ненужных действий и скорее приступить к лечению.
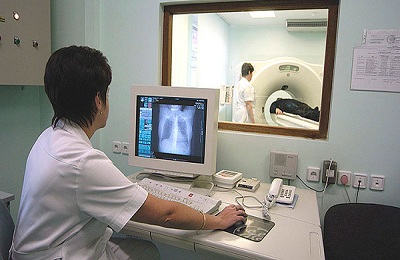
Если же у пациента нет возможности найти снимки, сделанные в недавнем прошлом, тогда людям до 35 лет, которые не курят, необходимо проводить томографию легких раз в три месяца, а далее проводить эту процедуру один раз в год – и это при отсутствии данных, говорящих о злокачественности образования. Кроме того, рекомендуется делать и флюорографию, которую должны проводить поликлиники по месту жительства.
Компьютерная томограмма будет неоценимым помощником в выявлении доброкачественной опухоли, потому что она позволяет выявить не только новообразования, но и найти следы жировой ткани, которая свойственна липомам, она поможет найти жидкость в легких.
Жидкость присутствует в кистах и опухолях сосудистого происхождения. Компьютерная томограмма дает возможность отличить доброкачественные образования от туберкулом, различных вариантов рака и периферического рака.
Докторами также должно определяться наличие или отсутствие голосового дрожания и дыхания, определения хрипов в грудной клетке. Ассиметричная грудная клетка может стать признаком обтурбации главного бронха легкого, другие признаки этого недуга – сглаженные межреберные промежутки и отставание соответственной половины клетки в динамике. Если суммы полученных данных от этих исследований недостаточно, тогда врачи применяют другие методы: торакоскопию или торакомию с биопсией.
В данном случае медикаментозная терапия бесполезна, доброкачественное образование подлежит полному удалению путем хирургического вмешательства. Только своевременная диагностика позволяет избежать необратимых последствий для здоровья больного и его легких.
Опухоли определяют методом тораскопии или торакомии.
Особенно важно раннее диагностирование опухоли, которое позволяет сохранить максимальное количество ткани во время операции, а это в свою очередь дает возможность избежать многочисленных осложнений. Восстановлением после операции занимается пульмонологическое отделение. Абсолютное большинство операций завершается вполне успешно, а повторное возникновение опухолей практически исключено.
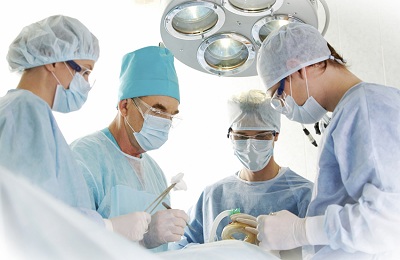
Для удаления центральной опухоли легкого используют метод резекции бронха. При этом способе не затрагивается ткань легкого, а делается небольшой надрез, который позволяет сохранить большую часть функциональной ткани легкого. Окончатая резекция используется для удаления бронха на так называемом узком основании, которое впоследствии ушивается или на этом месте производится бронхотомия.
При более серьезном и массивном новообразовании удаляют одну или две доли легкого – этот метод носит название лобэктомия или билобэктомия. Иногда – в особенно тяжелых случаях прибегают к пневмонэктомии – удалению всего легкого. Эта операция показана больным, которые получили серьезное повреждение легких из-за возникновения доброкачественной опухоли. Периферические опухоли ампутируют с помощью энуклеации, также возможно применение сегментарной резекции, а особенно массивные новообразования ампутируют методикой лобэктомии.
Пациенты старше тридцати пяти лет и курильщики, в добавление к вышеприведенным обследования, также обязаны проводить биопсию. Биопсию проводит опытный хирург, и в зависимости от ее локализации и размеров методика взятия пробы отличается. Обязательно необходимо отметить, что отказ от курения снижает риск появления различных заболеваний легких, в том числе и новообразований.
Читайте также: