Диагностика опухолями головного и спинного мозга
Наиболее точная информация о наличии и характере опухолевого процесса содержится в медицинских изображениях мозга, получаемых различными видами томографии. Направление на обследование дается после изучения симптомов, истории болезни пациента, проведения физического осмотра и специальных неврологических тестов.
Неврологические тесты позволяют проверить двигательные и сенсорные функции, слух и речь, рефлексы, зрение, координацию, психическое состояние и другие неврологические функции пациента, нарушения в которых могут свидетельствовать о наличие опухоли.
Методы томографии
Для постановки диагноза необходимы детальные изображения головного и спинного мозга, нервных волокон, костей и других органов. Медицинские изображения помогают не только определить наличие опухоли, но также позволяют оценить некоторые ее характеристики, обнаружить воспалительные процессы. Ниже приведен перечень основных методов томографии.
- Компьютерная томография (КТ) . Обработанные компьютером данные рентгенографии позволяют построить множество сечений тела или 3D модель органов, костей, различных тканей, в том числе опухолевых. Эффективна для обнаружения кальцинирования тканей, которое служит предпосылкой опухолевого роста.
- МРТ . Магнитно-резонансная томография позволяет построить более точные двумерные или трехмерные модели в сравнении с КТ.
- Контрастная МРТ или КТ . Как МРТ, так и КТ могут проводиться с контрастным агентом: внутривенно вводится специальный безвредный агент, выполняющий роль красителя. При такой технике опухоли выглядят отчетливее.
- Функциональная МРТ . Проводится для исследования областей мозга, отвечающих за определенные функции, например, двигательные или речевые. Позволяет оценить степень повреждения нервной структуры и расстояние от них до опухоли.
- МРС . Магнитно-резонансная спектроскопия позволяет дифференцировать ткани по химическому составу, который выявляется из реакции ткани на электромагнитное излучение.
- Позитрон-эмиссионная томография . Позволяет построить модели биохимических процессов и функции клеток. Оценивается потребление глюкозы, которая вводится в кровоток и имеет небольшую радиоактивность. Т.к. злокачественные образования, как правило, потребляют больше глюкозы – они становятся ярче на изображении.
- Однофотонная эмиссионная компьютерная томография (SPECT). Изучается кровоток к тканям. Некоторые опухоли создают дополнительные кровеносные сосуды для питания, которые и выявляются в ходе исследования. Радиоактивный изотоп вводится внутривенно, затем его движение по черепу отслеживается специальным устройством, по результатам работы которого воссоздается трехмерная картина кровотока головного мозга.
- Ангиография . Может применяться для выявления характерных для опухоли структур сосудов. При этом в кровоток вводится рентгеноконтрастный краситель. Во многих случаях ангиография заменятся неинвазивными методиками КТ или МРТ.
- Спондилография . Рентгенография позвоночника в двух проекция проводится при подозрении на опухоль спинного мозга. Может быть заменена на более точную КТ позвоночника.
Лабораторные исследования
- Анализ крови, мочи могут дать некоторые сведения об опухоли. Проводится гормональный анализ.
- Может потребоваться проведение электроэнцефалограммы (ЭЭГ), которая по записи биотоков мозга позволяет определить характер нарушений.
- Анализ цереброспинальной жидкости . В некоторых случаях с помощью специальной иглы берут пробу цереброспинальной жидкости, которая исследуется на наличие злокачественных клеток и отклонения в биохимическом составе.
- Магнитоэнцефалография позволяет отследить активность нервных клеток.
Результаты томографии и лабораторных исследований позволяют с высокой степенью достоверности установить диагноз опухоли головного или спинного мозга, а также получить информацию, характеризующую опухолевый процесс. Однако для некоторых видов опухолей с целью уточнения диагноза необходимо проведение биопсии (открытой, пункционной или стереотаксической).

Диагностика опухолей спинного мозга
Стандартные методы обследования, к которым прибегают при различных заболеваниях нервной системы, также относятся к диагностике опухолей спинного мозга на ранних стадиях. Это может быть физикальное и неврологическое обследование, а также особый метод исследования функций периферических нервов - электронейромиография.
ЭНМГ отличается от других нейрофизиологических исследований тем, что является многоступенчатым и довольно сложным процессом. Специалист, проводящий ЭНМГ, должен определять методику исследования для каждого пациента индивидуально. Только в этом случае можно получить информацию для постановки максимально точного диагноза.
Для проведения электронейромиографии необходимо наличие определенных сведений. К ним относится предварительный диагноз пациента, а также указание тех участков организма, которые должны быть исследованы.
К наиболее современным методам диагностики опухолей спинного мозга относятся КТ (компьютерная томография) и МРТ (магнитно-резонансная томография). Они позволяют определить точное расположение опухоли, ее форму, размер, а также ее отношение к соседним органам и тканям.
МРТ (магнитно-резонансная томография) является неинвазивным методом диагностики, который помогает специалистам довольно точно поставить тот или иной диагноз.
Принцип МРТ заключается в использовании мощных магнитных полей, высокочастотных импульсов и сложной компьютерной системы, которая позволяет получить детальное изображение позвоночника. Снимки, полученные в результате МРТ, можно изучать на мониторе компьютера, распечатывать или копировать на различные информационные носители. Рентгеновское излучение при МРТ не используется, следовательно, она является абсолютно безопасной.
Информация, полученная при помощи МРТ, позволяет специалистам точно оценить состояние опухоли, так как данный метод диагностики является наиболее чувствительным в обследовании позвоночника на предмет наличия опухоли.
КТ позвоночника проводится с помощью специального оборудования - компьютерного томографа. Он представляет собой аппарат, состоящий из кольца, оснащенного детекторами и двигающейся кушетки, на которой располагается пациент. Кушетка въезжает в кольцо, что дает возможность специальной установке сделать снимки позвоночника пациента в разных проекциях.
КТ одной зоны занимает 15-20 минут. В некоторых случаях для нее используется контрастное вещество, которое вводится пациенту с целью получения более четких снимков. Данное вещество совершенно безопасно и выводится из организма довольно быстро - в течение нескольких дней.
Если опухоль спинного мозга находится в области мягких тканей, то ее можно диагностировать при помощи УЗИ. Это – довольно
точный и безопасный метод диагностики опухолей спинного мозга, не требующий особых временных и финансовых затрат.
Существует еще один метод диагностики опухолей спинного мозга – биопсия. Она представляет собой забор биоптата - клеток или тканей из организма пациента для дальнейшего изучения на предмет признаков заболевания.
Биопсия может проводиться самыми разными способами. В некоторых случаях для нее используется полая игла, которая дает возможность взять небольшой кусочек ткани. Но в некоторых ситуациях необходимо хирургическое удаление всего образования целиком.
Существует несколько методов лечения опухолей спинного мозга, цена которых также различна. Это может быть:
- хирургическая операция,
- лучевая терапия,
- химиотерапия,
- радиохирургия,
- комплексное лечение.
Хирургическая операция заключается в удалении большей части опухоли. Этот метод лечения является инвазивным и может вызвать некоторые осложнения, например, кровотечение.
Лучевая терапия осуществляется при помощи мощного радиоактивного излучения, направленного на опухоль и полностью уничтожающего ее либо уменьшающего ее размеры.
Химиотерапия заключается в употреблении лекарственных препаратов, уничтожающих раковые клетки. Медикаменты распространяются по организму вместе с кровотоком, поражая не только раковые, но и некоторое количество здоровых клеток.
Комплексное лечение назначается тогда, когда опухоль спинного мозга отличается высокой степенью развития. Оно включает в себя хирургическое вмешательств, химиотерапию и лучевую терапию.
К радиохирургическому лечению относится система КиберНож. Это наиболее прогрессивный метод лечения опухолей спинного мозга, не требующий предоперационной подготовки, анестезии и длительного пребывания больного в стационаре.
| Стоимость лечения | |
| Опухоль спинного мозга (от 305 000) |
Точная стоимость лечения определяется только после консультации с врачом
- О центре
- Специалисты
- Новости
- Партнеры
- Отзывы
- Запись на приём
- Стоимость лечения
- Консультация
- Диагностика
- FAQ
- Статьи
- Аппарат Кибернож
- Уникальность системы
- Показания к лечению
- Противопоказания
- Как происходит лечение
- Сравнение методов
- Дистанционная
- Комбинированное лечение
- Лечение
- Опухоли головного мозга
- Рак легкого
- Рак печени
- Рак почки
- Рак предстательной железы
- Рак носоглотки
- Опухоль спинного мозга
- Опухоль ЦНС у детей
- Рак поджелудочной железы
- Опухолевое поражение костей
- Метастазы
- Невралгия тройничного нерва
- Пяточная шпора
Опухоли спинного мозга — новообразования первичного и метастатического характера, локализующиеся в околоспинномозговом пространстве, оболочках или веществе спинного мозга. Клиническая картина спинальных опухолей вариабельна и может включать корешковый синдром, сегментарные и проводниковые сенсорные расстройства, одно- или двусторонние парезы ниже уровня поражения, тазовые нарушения. В диагностике возможно применение рентгенографии позвоночника, контрастной миелографии, ликвородинамических проб и исследования ликвора, но ведущим методом является МРТ позвоночника. Лечение осуществляется только хирургическим путем, химиотерапия и лучевое воздействие имеют вспомогательное значение. Операция может заключаться в радикальном или частичном удалении спинального новообразования, опорожнении его кисты, проведении декомпрессии спинного мозга.
- Классификация
- Симптомы опухоли спинного мозга
- Клиника опухоли в зависимости от локализации
- Диагностика
- Лечение спинальных опухолей
- Прогноз
- Цены на лечение
Общие сведения
Наиболее часто опухоль спинного мозга диагностируется у людей в возрасте от 30 до 50 лет, у детей встречается в редких случаях. В структуре опухолей ЦНС у взрослых на долю новообразований спинного мозга приходится около 12%, у детей — около 5%. В отличие от опухолей головного мозга, спинномозговые опухоли имеют преимущественно внемозговое расположение. Только 15% из них берут свое начало непосредственно в веществе спинного мозга, остальные 85% возникают в различных структурах позвоночного канала (жировой клетчатке, оболочках спинного мозга, сосудах, спинномозговых корешках). Вертеброгенные, т. е. растущие из позвонков, новообразования относятся к опухолям костей.
Классификация
Современная клиническая нейрохирургия и неврология используют в своей практике несколько основных классификаций спинномозговых новообразований. По отношению к спинному мозгу опухоли подразделяют на экстрамедуллярные (80%) и интрамедуллярные (20%). Опухоль спинного мозга экстрамедуллярного типа развивается из тканей, окружающих спинной мозг. Она может иметь субдуральную и эпидуральную локализацию. В первом случае новообразование изначально находится под твердой мозговой оболочкой, во втором — над ней. Субдуральные опухоли в большинстве случаев имеют доброкачественный характер. 75% из них составляют невриномы и менингиомы. Невриномы возникают в результате метаплазии шванновских клеток задних корешков спинного мозга и клинически дебютируют корешковым болевым синдромом. Менингиомы берут свое начало в твердой мозговой оболочке и крепко срастаются с ней. Экстрадуральные опухоли имеют весьма вариативную морфологию. В качестве таких новообразований могут выступать нейрофибромы, невриномы, лимфомы, холестеатомы, липомы, нейробластомы, остеосаркомы, хондросаркомы, миеломы.
Интрамедуллярная опухоль спинного мозга растет из его вещества и поэтому манифестирует сегментарными расстройствами. Большинство таких опухолей представлено глиомами. Следует отметить что спинномозговые глиомы имеют более доброкачественное течение, чем глиомы головного мозга. Среди них чаще встречается эпендимома, на долю которой приходится 20% всех спинальных новообразований. Обычно она располагается в области шейного или поясничного утолщений, реже — в области конского хвоста. Менее распространены склонная к кистозной трансформации астроцитома и злокачественная глиобластома, отличающаяся интенсивным инфильтративным ростом.
Исходя из локализации опухоль спинного мозга может быть краниоспинальной, шейной, грудной, пояснично-крестцовой и опухолью конского хвоста. Примерно 65% спинномозговых образований имеют отношение к грудному отделу.
По своему происхождению опухоль спинного мозга может быть первичной или метастатической. Спинальные метастазы могут давать: рак пищевода, злокачественные опухоли желудка, рак молочной железы, рак легких, рак простаты, почечно-клеточный рак, зернисто-клеточная карцинома почки, рак щитовидной железы.
Симптомы опухоли спинного мозга
В клинике спинномозговых новообразований различают 3 синдрома: корешковый, броунсекаровский (поперечник спинного мозга поражен наполовину) и полное поперечное поражение. С течение времени любая опухоль спинного мозга, независимо от ее местонахождения, приводит к поражению его поперечника. Однако развитие симптоматики по мере роста интра- и экстрамедуллярной опухоли заметно отличается. Рост экстрамедуллярных образований сопровождается постепенной сменой стадий корешкового синдрома, броунсекаровского синдрома и тотального поражения поперечника. При этом поражение спинного мозга на начальных этапах обусловлено развитием компрессионной миелопатии, а уже потом — прорастанием опухоли. Интрамедуллярные опухоли начинаются с появления на уровне образования диссоциированных сенсорных нарушений по сегментарному типу. Затем постепенно происходит полное поражение спинального поперечника. Корешковый симптомокомплекс возникает на поздних стадиях, когда опухоль распространяется за пределы спинного мозга.
Корешковый синдром характеризуется интенсивной болью корешкового типа, усиливающейся при кашле, чихании, наклоне головы, физической работе, натуживании. Обычно нарастание боли в горизонтальном положении и ее ослабление при сидении. Поэтому пациентам зачастую приходится спать полусидя. Со временем к болевому синдрому присоединяется сегментарное выпадение всех видов сенсорного восприятия и расстройство рефлексов в зоне иннервации корешка. При перкуссии остистых отростков на уровне спинномозговой опухоли возникает боль, иррадиирующая в нижние части тела. Дебют заболевания с корешкового синдрома наиболее типичен для экстрамедуллярной опухоли спинного мозга, особенно для невриномы. Подобная манифестация заболевания нередко приводит к ошибкам в первичной диагностике, поскольку корешковый синдром опухолевого генеза клинически не всегда удается дифференцировать от радикулита, обусловленного воспалительными изменениями корешка при инфекционных болезнях и патологии позвоночного столба (остеохондрозе, межпозвоночной грыже, спиндилоартрозе, сколиозе и т. п.).
Синдром Броун-Секара представляет собой сочетание гомолатерального центрального пареза ниже места поражения спинного мозга и диссоциированных сенсорных расстройств по проводниковому типу. Последние включают выпадение глубоких видов — вибрационной, мышечно-суставной — чувствительности на стороне опухоли и снижение болевого и температурного восприятия на противоположной стороне. При этом, кроме проводниковых сенсорных нарушений на стороне поражения, отмечаются сегментарные расстройства поверхностного восприятия.
Тотальное поражение спинального поперечника клинически проявляется двусторонними проводниковым выпадениями как глубокой, так и поверхностной чувствительности и двусторонними парезами ниже уровня, на котором расположена опухоль спинного мозга. Отмечается расстройство тазовых функций, угрожающее развитием уросепсиса. Вегетативно-трофические нарушения приводят к возникновению пролежней.
Клиника опухоли в зависимости от локализации
Краниоспинальные опухоли экстрамедуллярного расположения манифестируют корешковыми болями затылочной области. Симптомы поражения вещества мозга весьма вариабельны. Неврологический дефицит в двигательной сфере бывает представлен центральным тетра- или трипарезом, верхним или нижним парапарезом, перекрестным гемипарезом, в чувствительной сфере — варьирует от полной сенсорной сохранности до тотальной анестезии. Могут наблюдаться симптомы, связанные с нарушением церебральной ликвороциркуляции и гидроцефалией. В отдельных случаях отмечается тройничная невралгия, невралгия лицевого, языкоглоточного и блуждающего нервов. Краниоспинальные опухоли могут прорастать в полость черепа и церебральные структуры.
Новообразования шейного отдела, расположенные на уровне C1-C4, приводят к проводниковым расстройствам чувствительности ниже этого уровня и спастическому тетрапарезу. Особенностью поражение уровня C4 является наличие симптомов, обусловленных парезом диафрагмы (одышки, икоты, затрудненного чиханья и кашля). Образования области шейного утолщения характеризуются центральным нижним и атрофическим верхним парапарезом. Опухоль спинного мозга в сегментах C6-C7 проявляется миозом, птозом и энофтальмом (триада Горнера).
Опухоли грудного отдела дают клинику опоясывающих корешковых болей. На начальной стадии вследствие нейрорефлекторного распространения боли пациентам зачастую диагностируют острый холецистит, аппендицит, панкреатит, плеврит. Затем присоединяются проводниковые сенсорные и двигательные нарушения, выпадают брюшные рефлексы. Верхние конечности остаются интактными.
Новообразования пояснично-крестцового отдела, расположенные в сегментах L1-L4, проявляются корешковым синдромом, атрофией передней группы мышц бедра, выпадением сухожильных коленных рефлексов. Опухоли эпиконуса (сегменты L4-S2) — периферическими парезами и гипестезией в области ягодиц, задней бедренной поверхности, голени и стопы; недержанием мочи и кала. Опухоли конуса (сегменты S3-S5) не приводят к парезам. Их клиника состоит из тазовых нарушений, сенсорных расстройств аногенитальной зоны и выпадения анального рефлекса.
Опухоли конского хвоста отличаются медленным ростом и, благодаря смещаемости корешков, могут достигать крупных размеров, имея субклиническое течение. Дебютируют резким болевым синдромом в ягодице и ноге, имитирующим невропатию седалищного нерва. Типичны асимметричные сенсорные нарушения, дистальные вялые парезы ног, выпадение ахилловых рефлексов, задержка мочеиспускания.
Диагностика
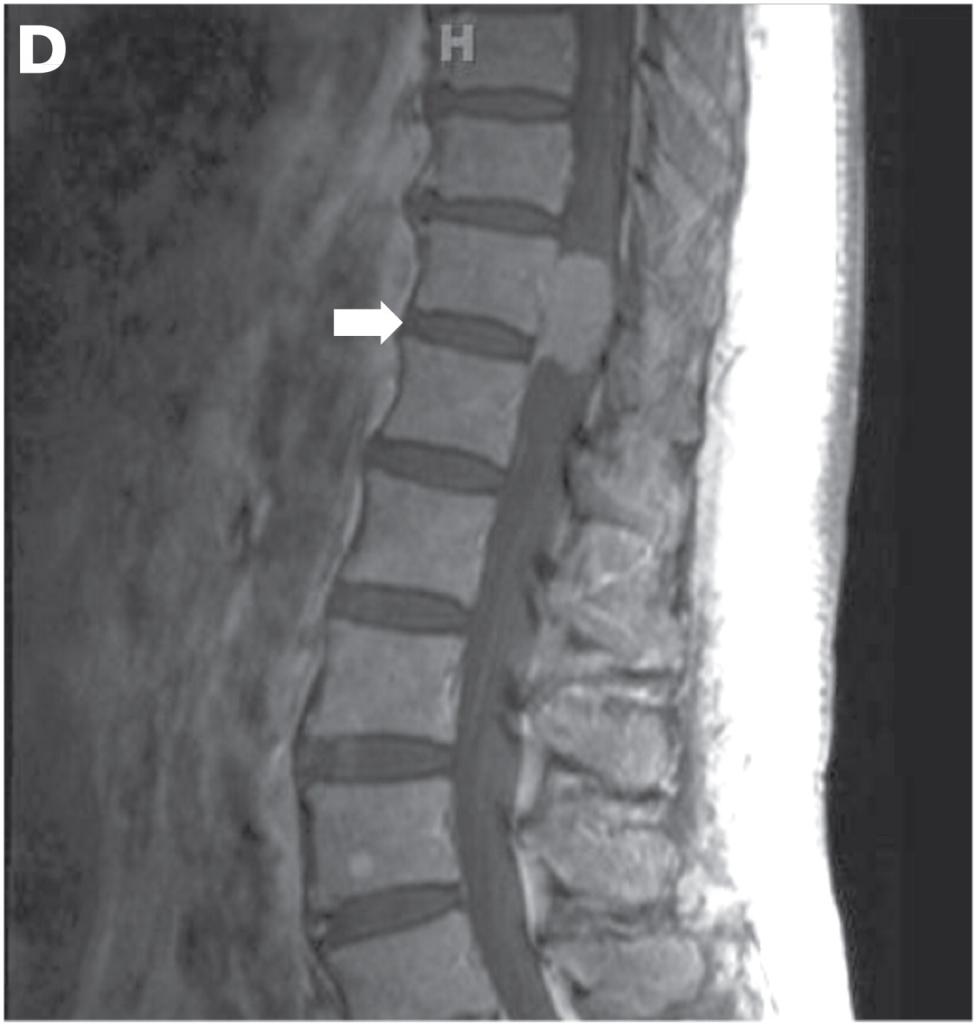
Выявленные в ходе неврологического осмотра нарушения позволяют неврологу лишь заподозрить органическое поражение спинальных структур. Дальнейшая диагностика проводится при помощи дополнительных методов обследования. Рентгенография позвоночника информативна только в развернутой стадии заболевания, когда опухолевый процесс приводит к смещению или разрушению костных структур позвоночного столба.
В последние годы большинство специалистов отказались от применяемых ранее изотопной миелографии и пневмомиелографии в виду их малой информативности и существенной опасности. Обозначить уровень спинального поражения, а также предположить экстра- или интрамедуллярный тип опухоли позволяет контрастная миелография. Однако ее результаты далеко неоднозначны, а проведение связано с определенными рисками. Поэтому миелография используется сейчас только при невозможности применения современных нейровизуализирующих исследований.
Наиболее безопасным и эффективным способом, позволяющим диагностировать опухоль спинного мозга, выступает МРТ позвоночника. Метод дает возможность послойно визуализировать расположенные в позвоночном столбе мягкотканные образования, проанализировать объем и распространенность опухоли, ее локализацию по отношению к веществу, оболочкам и корешкам спинного мозга, сделать предварительную оценку гистоструктуры новообразования.
Полная верификация диагноза с установлением гистологического типа опухоли возможна только после морфологического исследования образцов ее тканей. Забор материала для гистологии обычно производится во время операции. В ходе диагностического поиска необходимо дифференцировать опухоль спинного мозга от дискогенной миелопатии, сирингомиелии, миелита, артериовенозной аневризмы, фуникулярного миелоза, бокового амиотрофического склероза, гематомиелии, нарушений спинномозгового кровообращения, туберкуломы, цистицеркоза, эхинококкоза, гуммы третичного сифилиса.
Лечение спинальных опухолей
Основным эффективным методом лечения выступает хирургический. Радикальное удаление возможно при доброкачественных экстрамедуллярных спинальных опухолях. Удаление невриномы корешка и удаление менингиомы осуществляются после предварительной ламинэктомии. Изучение спинного мозга на микроскопическом уровне свидетельствует о том, что его поражение за счет сдавления экстрамедуллярным образованием полностью обратимо на стадии синдрома Броун-Секара. Частичное восстановление спинальных функций может произойти и при удалении опухоли в стадии полного поперечного поражения.
Удаление интрамедуллярных опухолей весьма затруднительно и зачастую влечет за собой травмирование спинномозгового вещества. Поэтому, как правило, оно проводится при выраженных спинальных нарушениях. При относительной сохранности спинномозговых функций осуществляется декомпрессия спинного мозга, опорожнение опухолевой кисты. Есть надежда, что внедряющийся в практическую медицину микронейрохирургический метод со временем откроет новые возможности для хирургического лечения интрамедуллярных опухолей. На сегодняшний день из интрамедуллярных опухолей радикальное удаление целесообразно лишь при эпендимоме конского хвоста, однако в ходе удаления эпедимомы существует риск повреждения конуса. Лучевая терапия применительно к интрамедуллярным опухолям сегодня считается малоэффективной, она практически не действует на низкодифференцированные астроцитомы и эпендимомы.
Из-за своего инфильтративного роста злокачественные опухоли спинного мозга не доступны хирургическому удалению. В отношении их возможна лучевая и химиотерапия. Неоперабельная опухоль спинного мозга, протекающая с интенсивным болевым синдромом, является показанием к проведению противоболевой нейрохирургической операции, заключающейся в перерезке спинномозгового корешка или спинально-таламического пути.
Прогноз
Ближайший и отдаленный прогноз спинальной опухоли определяется ее видом, расположением, структурой, сроком существования компрессии спинного мозга. Удаление экстрамедуллярных опухолей доброкачественного характера в 70% приводит к полному исчезновению существующего неврологического дефицита. При этом восстановительный период варьирует от 2 мес. до 2 лет. Если спинальная компрессия длилась больше 1 года, добиться полного восстановления не удается, пациенты получают инвалидность. Смертность лиц, прошедших удаление экстрамедуллярных арахноэндотелиом не превышает 1-2%. Интрамедуллярные и злокачественные спинальные опухоли имеют неблагоприятную перспективу, поскольку их лечение является лишь паллиативным.
Доброкачественные или злокачественные новообразования в области спинного мозга встречаются достаточно редко - всего в 10 % случаев всех патологий органа. Они могут быть первичными или вторичными (метастазы рака соседних органов). Симптомы опухоли спинного мозга могут не проявляться длительное время, особенно если она имеет доброкачественный характер. Рост новообразования ухудшает ситуацию. У мужчин и женщин заболевание развивается с одинаковой частотой. Редко опухоль появляется у людей преклонного возраста и детей.
Причины появления
Прежде чем рассмотреть симптомы опухоли спинного мозга, нужно узнать, почему она появляется. Причины бывают двух типов.
- Генетические изменения на этапе внутриутробного развития.
- Метастазы новообразований других органов.
- Ранее перенесенные онкологические болезни.
- Частые стрессовые ситуации, эмоциональные всплески.
- Нейрофиброматоз.
- Нарушения функциональности иммунитета.
- Воспалительные патологии.
- Церебротинальный ангиоматоз.
- Травма позвоночного столба.
- Сложная экологическая обстановка.
- Проживание в непосредственной близости с высоковольтными линиями.
- Влияние радиации.
- Воздействие химикатов, токсических средств.
Доброкачественная опухоль спинного мозга, если она не растет, может не проявляться длительное время и обнаруживается совершенно случайно.
Классификация болезни
Классификация опухолей спинного мозга такова:
- По происхождению: первичные, вторичные.
- По уровню доброкачественности: гистологические (клеточный рак: ангиома, липома, саркома), топографические.
Также недуг классифицируется месту расположения:
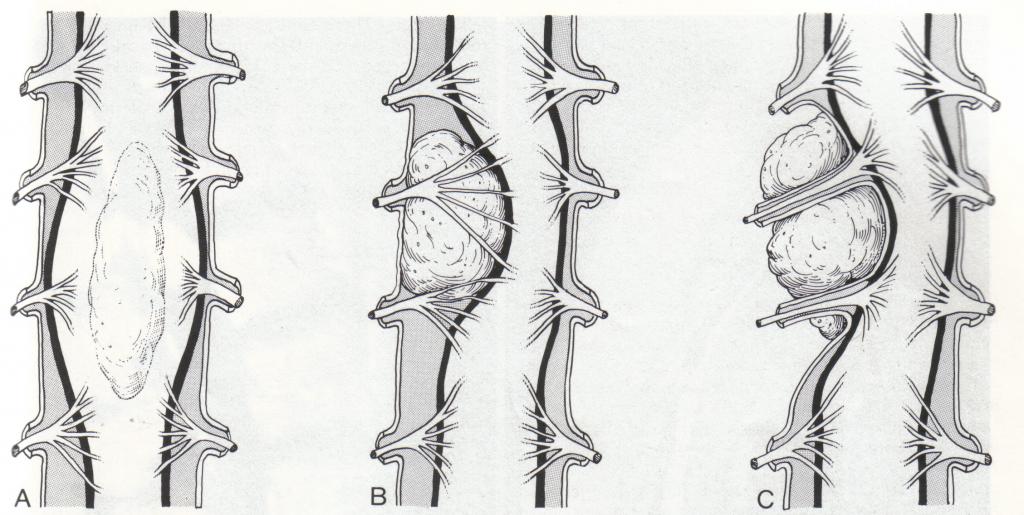
- Интрамедуллярная опухоль спинного мозга. Она разрастается внутри позвоночника и способна поражать вещество головного мозга. Главная опасность таких образований заключается в травмировании позвоночного столба. Образование таких опухолей связано с нарушением в структуре спинномозговой жидкости в случае передавливания яремной вены. У человека нарушается подвижность, а также ухудшается чувствительность.
- Экстрамедуллярная опухоль спинного мозга. Такие виды новообразований считаются самыми коварными. Они начинают расти на внешней оболочке спинного или головного мозга. Их опасность заключается в том, что они дают метастазы. Такие образования характеризуются четкой неврологической симптоматикой. Для их удаления используются малоинвазивные методы, чтобы избежать повреждения спинного мозга.
- Интрадуральные опухоли. Они растут в оболочке спинного мозга и давят на него, вызывая различную тяжелую симптоматику. Такие образования могут обнаруживаться и на нервных отростках. Чаще всего они являются первичными, однако имеют благоприятный исход. Хирургическое вмешательство тут необходимо только в случае быстрого увеличения размеров опухоли.
- Экстрадуральные. Такие опухоли развиваются реже всего. Они бывают истинными и ложными. В первом случае новообразование формируется внутри спинномозгового канала. Опухоль включает нервные корешки, наружный слой твердой оболочки, жировые клетки и кровеносные сосуды.
Также можно выделить такую классификацию новообразований:
- Невринома. Чаще всего она развивается на месте высокодифферинцированных клеток. В большинстве случаев она доброкачественная и не представляет угрозы для жизни.
- Липома. Это образование состоит из жировых клеток. Оно не склонно к перерождению, однако способно быстро расти и разрушать позвоночник, поэтому его функциональность нарушается.
- Эпендимома. Она может быть доброкачественной или злокачественной. Развивается она в нервных проводящих тканях. Опасна тем, что способна давать метастазы в спинном мозге. Пораженные клетки распространяются посредством ликвора.
- Ангиома. Ее особенностью является присутствие кровеносных и лимфатических сосудов. Если вовремя не вмешаются врачи, то есть риск возникновения внутреннего кровотечения.
- Саркома. Такое образование является злокачественным. Оно может развиваться из любой соединительной ткани. Обнаруживается опухоль у пациентов старше 25 лет.
Опухоли головного и спинного мозга опасны осложнениями, поэтому при малейших признаках поражения органа нужно обследоваться.
Симптоматика патологии
В большинстве случаев симптомы опухоли спинного мозга неспецифичны, поэтому сразу заподозрить патологию получается далеко не всегда. Общие проявления болезни таковы:
- Болевой синдром в области спины, имеющий свойство распространяться на весь позвоночник.
- Атрофия мышечной ткани.
- Нарушение чувствительности в руках или ногах (в зависимости от локализации опухолевого процесса) или полный паралич.
- Проблемы с походкой: человек может спотыкаться и падать.
- Снижение тактильной чувствительности.
- Парезы и параличи.
- Нарушение кишечной моторики, работы выделительной системы.
- Сонливость, быстрая утомляемость, общая слабость.
- Проблемы с глотанием: трудности при разговоре.
- Патологии сердечной системы.
- Вегетативные дисфункции. При значительном развитии опухолевого процесса нарушается работа выделительной системы. На последних стадиях развития патологии наблюдается недержание кала, самопроизвольное выделение мочи.

Также некоторые симптомы опухоли спинного мозга можно объединить в синдромы: корешковый, проводниковый.
Проявления болезни в зависимости от локализации
Симптомы опухоли спинного мозга (прогноз недуга зависит от степени поражения) определяются также местом расположения новообразования. Причем проявления несколько отличаются:
- Опухоли шейного отдела спинного мозга. У пациента появляется боль в этой области, причем она распространяется на другие части позвоночника. Мышцы постепенно атрофируются, чувствительность и подвижность рук ограничивается. Патология распространяется на диафрагму, поэтому у человека нередко развивается дыхательная недостаточность.
- Опухоль в грудной части. Тут болевой синдром имеет опоясывающий характер. Чувствительность может исчезать и в руках, и в ногах. Двигательные функции тоже нарушаются.
- Опухоль в поясничном отделе. Болевой синдром распространяется на нижнюю часть спины и живота. Происходит нарушение кровообращения внутренних органов. Мышцы бедра атрофируются. Если подвижность и чувствительность ног ухудшается, то руки при этом не страдают.
- Опухоль в крестцовой части. Пациент ощущает боль, которая распространяется на ноги и поясницу. Она часто усиливается в ночное время и при движении.
Несмотря на локализацию новообразования, необходимо постараться определить симптомы опухоли спинного мозга на ранних стадиях развития. В этом случае увеличивается шанс на благоприятный исход.
Стадии развития
Нужно помнить, что любое повреждение спинного мозга отличается коварностью, ведь симптомы не всегда специфичны. Можно выделить несколько стадий развития патологии:
- Неврологическая. Тут наблюдается потеря чувствительности в легкой степени. В области спины обнаруживается болевой синдром, но его интенсивность незначительна. На такой стадии пациент может находиться годами, не подозревая о проблеме. Таким течением часто характеризуются доброкачественные опухоли с медленным ростом. На протяжении 10-15 лет человек не обращается к доктору, так как и не подозревает о всей серьезности ситуации.
- Браун-Сакаровская. После того как новообразование разрастется, оно начинает давить на спинной мозг и может смещать его. Тут симптоматика усиливается.
- Парапарез. На этом этапе происходит нарушение функциональности вегетативной системы, органов тазовой области. Сенсомоторные расстройства становятся более выраженными. У человека появляется паралич конечностей, причем он может быть как временным, так и постоянным. В области над новообразованием кожа становится красной. Если опухоль злокачественная, то паралич наступает в течение 3-4 месяцев. Длительность жизни тут составляет полгода-год.
Если появились симптомы опухоли спинного мозга, прогноз определяется степенью развития и злокачественности патологического процесса, эффективностью и своевременностью терапии.
Диагностика болезни
Симптомы опухоли шейного отдела спинного мозга во многом схожи с поражением других его частей, но тактика лечения всегда подбирается индивидуально. Для этого следует пройти обследование, которое предполагает такие исследования:
- Сбор анамнеза. Специалист должен выяснить, когда появились первые симптомы, чем характеризуется клиническая картина.
- Исследование структуры хромосом. При онкологическом поражении клеток изменяется их ДНК.
- Рентгенография. Делается она в двух проекциях. Благодаря такому исследованию можно обнаружить расширение позвонковых дужек, разрушение костной ткани, ее смещение.
- Миелография. Представленное исследование предусматривает использование водорастворимого контраста.
- Анализ крови на онкомаркеры.
- Ангиография - контрастное определение состояния кровеносных сосудов спинного мозга.
- Неврологическое исследование. Тут проверяется чувствительность частей тела, рефлексы, уровень мышечного тонуса, сенсорная сила.
- КТ или МРТ. Указанные методики дают полную и точную информацию относительно типа и локализации образования, степени поражения позвоночника и спинного мозга.
- Спинномозговая пункция. В ликворе может присутствовать слишком большое количество белка.
- Сцинтиграфия. Она применяется при подозрении на наличие онкологической опухоли. Исследование способно обнаружить ее на ранних стадиях развития.
Диагностика обязательно должна быть дифференциальной. Важно отличить опухоль от межпозвоночной грыжи, врожденных аномалий строения позвоночника, атрофического склероза (не менее опасное заболевание), спинномозгового инсульта.
Лечение болезни
По МКБ опухоли спинного мозга присвоены такие коды: С.72 (злокачественное новообразование), D.33.3 (доброкачественные новообразования). В любом случае заболевание необходимо лечить, чтобы не возникло осложнений. Существуют разные методы терапии.
| Название метода | Особенности |
| Терапевтический | Он используется на любом этапе лечения, но самым эффективным будет только на ранних стадиях развития патологии, когда иммунитет еще может самостоятельно бороться с опухолью. Лекарства помогают при небольшом объеме пораженных тканей и отсутствии метастазов, если новообразование не растет слишком быстро |
| Хирургический | Удаление опухоли спинного мозга - основной способ лечения, который в некоторых случаях помогает полностью избавиться от проблемы. Успех вмешательства зависит от общего состояния пациента, степени распространения патологического процесса и поражения спинного мозга, уровня его злокачественности. Интрамедуллярная опухоль спинного мозга трудно поддается лечению, так как развивается внутри позвоночника и может повреждать его |
| Ультразвуковая аспирация | Это малоинвазивный способ борьбы с болезнью, который заключается в удалении образования путем ультразвукового луча. Он наводится прямо на опухоль, причем с высокой точностью. Побочных эффектов такая операция практически не вызывает |
| Лучевая терапия | При опухоли спинного мозга операция является единственным способом устранить проблему. Но она требует дополнительного лечения и реабилитации. Лучевая терапия применяется в том случае, если небольшую часть поврежденных клеток не получилось удалить. Ее используют, если опухоль неоперабельна или присутствуют метастазы. Существенным недостатком такого метода терапии является огромное количество побочных эффектов, ведь повреждаются здоровые ткани. Чтобы восстановиться после такого лечения, требуется длительное время |
| Химиотерапия | Ее назначение зависит от распространенности патологического процесса. Тут очень важно правильно подобрать препараты. Вводятся они преимущественно внутривенно, хотя в редких случаях инъекции делаются в мышцу |
| Радиотерапия | На опухоль специалисты воздействуют потоком гамма-лучей. Он способен полностью уничтожить ДНК пораженных клеток. Назначается такое лечение чаще при больших новообразованиях |
Что касается использования народных средств, то они должны быть разрешены врачом. При этом стоит помнить, что отвары не являются панацеей и не могут избавить от новообразования. Но уменьшить его размеры, приостановить рост, укрепить иммунитет народные рецепты могут.
Особенности терапевтической схемы
Общие принципы лечения в этом случае таковы:
- Следует принимать такие отвары трав, которые восстанавливают иммунитет, нормализуют функциональность внутренних органов, очищают организм от токсинов.
- Стараться проходить назначенные курсы терапии, чтобы исключить развитие метастазов.
- Соблюдать диету.
- Стараться сохранять эмоциональное, психологическое равновесие. Нестабильность нервной системы только усугубит положение.
После оперативного вмешательства пациенту требуется длительный период реабилитации. Он предусматривает применение массажа, лечебной гимнастики, а также физиотерапевтических процедур. Их целью является быстрое восстановление поврежденных тканей и подвижности позвоночника, улучшение чувствительности конечностей. Регулярное выполнение упражнений предотвратить мышечную атрофию, улучшит кровообращение и микроциркуляцию, нормализует питание тканей.
Прогноз и осложнения заболевания
Тут все зависит от величины опухоли, степени повреждения спинного мозга, разрушения позвоночника. Своевременное удаление экстрамедуллярной опухоли дает шанс на полное выздоровление. Внутренние новообразования имеют более неблагоприятный прогноз. Даже операция не всегда может помочь, так как спинной мозг может быть слишком сильно поврежден.
Инвалидность вызывают первичные опухоли. При ранней диагностике и корректной терапии прогноз благоприятен. Если же лечение будет неправильным или запоздалым, то возникают такие осложнения:
- Систематические боли в области спины, которые не получается снять даже сильными препаратами.
- Нарушение подвижности и, как следствие, инвалидность.
- Недержание кала, мочи.
- Проблемы с чувствительностью определенных частей тела.
Своевременная терапия поможет избежать таких проблем. Однако пациенту необходимо обратиться к опытному специалисту. Самолечение в таком случае смертельно опасно.
Профилактика патологии
Специфических советов, которые могли бы на 100 % помочь избежать патологии, нет. Однако необходимо соблюдать общие рекомендации специалистов:
- Вести активный образ жизни, отказаться от вредных привычек и продуктов, рационально питаться.
- Своевременно обращаться к врачам при появлении непонятных симптомов, а также периодически проходить профилактические медицинские осмотры.
- Укреплять иммунитет. Тут необходимо употреблять поливитамины, закалять организм.
- Избегать вирусных и инфекционных патологий. Во время эпидемий не контактировать с зараженными людьми.
- Избегать эмоциональных всплесков, стрессовых ситуаций.
- Не допускать травм позвоночника.
Внимательное отношение к собственному здоровью поможет избежать появления патологии или же обнаружить ее на ранних стадиях, когда побороть ее будет проще. Опухоли спинного мозга могут оставить человека инвалидом или вообще убить, поэтому при появлении первых же симптомов необходимо обследоваться.
Читайте также:

