Жидкость после удаления опухоли
Асцит — патологическое состояние, при котором в брюшной полости скапливается жидкость. Причины его бывают различными. Чаще всего к асциту приводит цирроз печени. Так же он возникает как осложнение онкологических заболеваний, при этом ухудшается состояние больного, снижается эффективность лечения.
- При каких видах рака может развиваться асцит?
- Почему рак приводит к скоплению жидкости в брюшной полости?
- Проявления асцита при онкологических заболеваниях
- К каким осложнениям приводит асцит?
- Методы диагностики
- Лечение асцита в онкологии
- Прогноз при асците у онкологических больных
- Цены
Некоторые цифры и факты:
- На ранних стадиях онкологических заболеваний умеренный асцит развивается примерно у 15–50% пациентов;
- Тяжелый асцит развивается примерно у 7–15% онкологических больных;
- При асците в брюшной полости может скапливаться до 5–10 литров жидкости, в тяжелых случаях — до 20 литров.
При каких видах рака может развиваться асцит?
Чаще всего асцит развивается при следующих онкологических заболеваниях:
- рак яичников;
- рак печени;
- рак поджелудочной железы;
- рак желудка и кишечника;
- рак матки;
- рак молочной железы;
- неходжкинские лимфомы, лимфома Беркитта.
Почему рак приводит к скоплению жидкости в брюшной полости?
При раке печени причины асцита те же, что при циррозе (собственно, рак печени в большинстве случаев и развивается на фоне цирроза): нарушение оттока крови, повышение давления и застой в венах, нарушение синтеза альбумина и снижение онкотического давления крови.
При злокачественных опухолях других органов (желудка, кишечника, матки, яичников) асцит возникает из-за поражения раковыми клетками брюшины. Из-за этого нарушается всасывание жидкости. Если опухолевые клетки поражают лимфатические узлы, асцит может возникать из-за нарушения оттока лимфы.
Проявления асцита при онкологических заболеваниях
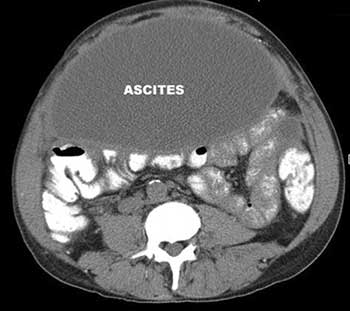
Если в брюшной полости скапливается небольшое количество жидкости (100–400 мл), симптомы отсутствуют. В таких случаях асцит обнаруживают зачастую случайно во время УЗИ или КТ органов брюшной полости.
Постепенно, по мере нарастания асцита, живот увеличивается в объеме. Пациент чувствует тяжесть в животе, ноющие боли. За счет задержки жидкости увеличивается масса тела. Происходит сдавление внутренних органов, возникают такие симптомы асцита брюшной полости, как тошнота и рвота, отрыжка, расстройство стула и мочеиспускания. Изменяется внешний вид пупка: он выбухает, как во время беременности. Больной чувствует слабость, постоянную усталость, снижается аппетит.
К каким осложнениям приводит асцит?
При выраженном, длительно существующем асците жидкость скапливается в плевральной полости, развивается гидроторакс. Это приводит к еще большему расстройству дыхания, тяжелой одышке.
*По аналогии с брюшной полостью, в грудной клетке находится тонкая оболочка из соединительной ткани — плевра, париетальный листок которой выстилает стенки, висцеральный покрывает легкие.
При портальной гипертензии микроорганизмы из кишечника могут проникать в асцитическую жидкость. Развивается спонтанный бактериальный перитонит. Ситуация усугубляется тем, что в асцитической жидкости мало антител, поэтому иммунный ответ слабый.
Редкое, но очень тяжелое осложнение асцита — гепаторенальный синдром. При этом цирроз и печеночная недостаточность приводят к серьезному нарушению функции почек, вплоть до тяжелой почечной недостаточности. Пациенты с гепаторенальным синдромом в среднем живут от 2 недель до 3 месяцев. Причины этого состояния до конца не известны. Считается, что кровоток в почках нарушается из-за чрезмерного применения мочегонных средств, внутривенных контрастов во время рентгенографии и компьютерной томографии, некоторых лекарственных препаратов.
Методы диагностики
Если во время осмотра врач обнаруживает у пациента признаки асцита, он может назначить следующие методы диагностики:
- УЗИ, КТ и МРТ помогают диагностировать асцит и оценить количество жидкости в брюшной полости, состояние внутренних органов, обнаружить злокачественную опухоль, оценить количество, размеры, локализацию патологических очагов, степень прорастания опухоли в различные органы и ткани;
- Биохимический анализ крови помогает оценить функцию печени, почек, определить уровни электролитов, степень снижения количества белка;
- Исследование свертываемости крови помогает выявить нарушения, связанные с расстройством функции печени (печень синтезирует некоторые факторы свертывания);
- Диагностический лапароцентез — процедура, во время которой проводят пункцию брюшной полости под контролем УЗИ и получают небольшое (примерно столовую ложку) количество асцитической жидкости. В ней исследуют уровни лейкоцитов и эритроцитов, общего белка и альбумина, глюкозы, амилазы. Проводят анализы на присутствие микроорганизмов, цитологическое исследование на предмет наличия опухолевых клеток.
Лечение асцита в онкологии
Лечение асцита у онкологических больных — сложная задача. От правильного подхода к ее решению зависит качество и продолжительность жизни пациента, эффективность противоопухолевой терапии. В идеале нужна клиника, которая специализируется на лечении асцита у онкобольных.
Такая терапия помогает выводить до 1 литра жидкости в сутки. Она существенно улучшает состояние примерно у 65% пациентов. Но применять ее можно только при умеренном асците. Многие пациенты на поздних стадиях рака плохо переносят ограничение жидкости и соли. Поэтому консервативная терапия не рассматривается как основной метод лечения асцита при онкологии.
Лапароцентез — процедура, во время которой в брюшную полость под контролем УЗИ вводят троакар — специальный инструмент в виде трубки с острыми краями (напоминает иглу, только толще) и выводят жидкость. Лапароцентез проводят под местной анестезией в стерильных условиях, во время процедуры пациент сидит или лежит. Троакар вводят по средней лини живота или по линии, которая соединяет пупок с подвздошной костью. Во время процедуры из брюшной полости можно безопасно вывести до 5–6 литров жидкости.
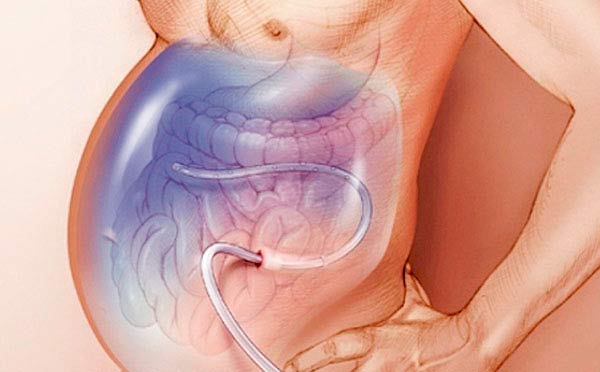
После лапароцентеза врач может установить в брюшную полость перитонеальный катетер — трубку, соединенную с резервуаром для оттока асцитической жидкости. При выраженном асците катетер может быть оставлен на несколько дней.
Возможные осложнения во время и после лапароцентеза:
Некоторым пациентам назначают внутрибрюшинную химиотерапию — химиопрепарат вводят в высоких дозах в брюшную полость, иногда предварительно нагрев его до 41 градуса (такую химиотерапию называют гипертермической). Это помогает уменьшить асцит. Проводят системную химиотерапию.
Один из новых препаратов для лечения асцита у онкологических больных — моноклональное антитело Катумаксомаб. Его также вводят внутрибрюшинно. Катумаксомаб взаимодействует с рецепторами опухолевых и иммунных клеток и индуцирует иммунную реакцию. Но препарат действует лишь на раковые клетки, обладающие определенными молекулярно-генетическими характеристиками.
Некоторым пациентам показана оментогепатофренопексия. Во время этой операции сальник подшивают к печени или диафрагме. Благодаря возникновению такого контакта улучшается всасывание асцитической жидкости.
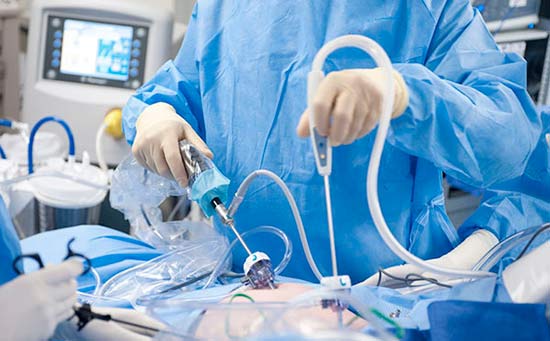
В качестве паллиативного хирургического вмешательства прибегают к перитонеовенозному шунтированию. В брюшную полость устанавливают катетер, который соединяет ее с венозной системой. Катетер оснащен клапаном — он открывается, когда давление в брюшной полости превышает центральное венозное давление. При этом происходит сброс жидкости в вены.
Деперитонизация стенок брюшной полости — вмешательство, во время которого хирург удаляет участки брюшины, тем самым создавая дополнительные пути для оттока асцитической жидкости.
Применяются и другие виды хирургического лечения.
Прогноз при асците у онкологических больных
Обычно асцит возникает на поздних стадиях рака, ухудшает прогноз для онкологического пациента. При злокачественных опухолях, осложнившихся асцитом, отмечается низкая выживаемость. Паллиативное лечение помогает улучшить качество жизни, несколько увеличить ее продолжительность. Врач должен тщательно оценить состояние пациента, выбрать оптимальные методы лечения, исходя из их потенциальной эффективности и рисков.
В Европейской клинике действует специальное предложение на дренирование асцита в условиях дневного стационара - 50000 руб.
В цену включено:
- Осмотр и консультация хирурга-онколога.
- Общий анализ крови, биохимический анализ крови, ЭКГ.
- УЗИ органов брюшной полости с определением уровня свободной жидкости
- Проведение лапароцентеза с УЗИ навигацией.
- Комплексная медикаментозная терапия, направленная на восстановление водно-электролитного баланса.
Удаление жидкости из брюшной полости проводится с применением наиболее современных методик, передового опыта российских и зарубежных врачей. Мы специализируемся на лечении рака и знаем, что можно сделать.
Онкология
По статистике появляется только в 10 % случаев онкологии органов брюшного отдела. Чаще появляется при:
- Рак ободочной и прямой кишки.
- Карцинома поджелудочной железы.
- Новообразование яичников. Встречается довольно часто в 50% случаев.
- Рак молочных желез.
- Злокачественная опухоль в печени.
- Новообразование в желудке.
Большое количество жидкости начинает давить на каждый орган, диафрагма смещается. Влияет на функции всех органов, сдавливая их. Сложнее становится дышать, сердце получает огромную нагрузку, повышается сосудистое давление. Если не устранить развитие патологии, то можно и вовсе от нее умереть.
Профилактика
Для того, чтобы не возникало скопление транссудата в животе, необходимо заниматься профилактикой заболеваний, его провоцирующих: цирроза, онкологии яичников, заболеваний желудочно-кишечного тракта.
Своевременное лечение сердечно-сосудистых патологий снижает риск заболевания. Для нормального обмена веществ нужны здоровые секреторные органы: печень, поджелудочная железа, селезенка. Почки отвечают за выведение токсинов из организма.
К профилактическим мерам можно отнести:
- регулярную лучевую диагностику (флюорография);
- осмотры у гинеколога;
- диспансеризацию;
- профилактические осмотры;
- соблюдение здорового образа жизни;
- правильное питание.
Причины
Сама жидкость нужна для того, чтобы органы напрямую не соприкасались друг с другом, а складки кишечника свободна двигались и не перетирались между собой. В здоровом организме всегда находится нужное количество эссудата, который по мере необходимости выделяется и впитывается.
Рак вызывает ряд осложнений в результате, которых барьерная, секреторная и резорбтивная функция листков брюшной полости нарушается. В итоге в зависимости от нарушения самой жидкости становится либо очень много, либо она просто не утилизируется.
При поражении брюшины — висцерального и париетального брюшного листка раковыми клетками, лимфатическая система перестает выполнять свою функцию и жидкости становится слишком много. Если опухоль врастает или метастазирует на брюшную полость, развивается канцероматоз брюшной полости — это очень неприятное осложнение.
Из-за чего происходит
- Пораженный орган слишком близко находится к брюшине.
- При метастазах по лимфатической и кровеносной системе, которая рано или поздно приведет в брюшную полость.
- После удаления опухоли, остатка раковых клеток могут попасть в эту локализацию.
- Когда опухоль прорастает в саму брюшину.
Есть еще один вид Асцита, когда рак поражает печень, его венозная система сжимается и перекрывает отток к кишечнику. При этом само осложнение быстро развивается и живот растет.
Профилактические рекомендации и прогноз
При подобных осложнениях злокачественных новообразований люди живут недолго, если они выявлены поздно и не пролечены. Если же вовремя установлен диагноз и назначена правильная медикаментозная схема, прогноз улучшается. С целью профилактики злокачественного образования и его осложнений следует рекомендовать пациенту правильную диету, умеренную физическую активность, отказ от вредных привычек. Необходимо исключить из рациона все продукты, содержащие синтетические компоненты. К таковым относятся красители, стабилизаторы и консерванты. Следует также свести до минимума любые психологические стрессы.
Симптомы
Для людей с массивным животом гораздо труднее увидеть осложнение, так как они привыкли к данной ноше. Сам асцит развивается достаточно долго от нескольких недель, до 2-3 месяцев. Позже уже появляются другие признаки:
- Асцит при раке желудка имеет постоянную тошноту и рвоту.
- Чувство наполненного живота, кажется, что будто его сейчас разорвет.
- Кожа начинает натягиваться, и пациент это чувствует.
- Отрыжка с неприятным запахом, сильная изжога.
- Постоянная боль в животе.
- Асцит при раке печени характеризуется желтушной кожей и склер глаз, а также увеличением пораженного органа.
- Стало сложнее дышать, участилось ЧСС и поднялось давление.
- Пупок выпячивается, хотя раньше такого не было.
- На растянутом животе видны кровеносные сосуды.
- Стало сложнее наклониться, при завязывании обуви дышать почти невозможно.
- Асцит при раке поджелудочной железы имеет ярко выраженное покалывание.
ПРИМЕЧАНИЕ! Самой большой проблемой при онкологии асцита брюшной полости, то что симптоматика первичного очага опухолевого образования перебивает признаки асцита, из-за чего его диагностируют уже при большом скоплении.
Самым опасным асцитом является осложнение при раке яичника, так как смертность наступает в 55% случаев. Когда жидкости становится много, она нагоняется в опухоль и увеличивает ее в размерах. Из-за чего новообразование может в любой момент лопнуть, и пациентка умрет. Симптомы
- Отек гениталий.
- Скопление жидкости в брюшной полости вызывает вздутие живота.
- Отечность нижних конечностей.
- Сильная боль в животе как при аппендиците.
Стадии
Асцит вне зависимости от того, что является причиной его возникновения, разделяют на три стадии:
- Транзиторная. Легкая степень, которая проявляется незначительным вздутием живота. Объем экссудата составляет не более 400 мл.
- Умеренная. Количество жидкости увеличивается, но не более чем до 5 литров. Отмечается возникновение признаков заболевания. Отсутствие терапии приводит к развитию осложнений. Лечение осуществляется с помощью мочегонных средств.
- Напряженная. Объем экссудата достигает 20 литров. Устанавливается резистентный (устойчивый) асцит. Терапия не проводится с помощью лекарственных препаратов, так как они не эффективны. Устанавливается тяжелое состояние, наблюдается нарушение работы сердца, дыхательной системы.
Они используются для постановки более точного диагноза и у пациентов с выявленным раком.
Осложнения
- Гепаторенальный синдром — нарушение работы почек, обычно идет из-за опухоли в печень.
- Бактериальный перитонит ухудшающий общую интоксикацию организма и воспаления от рака.
- Из-за давления жидкости прямая кишка выпадает назад или вперед.
- Давление идет также и на легкие из-за чего труднее дышать.
- Пупочная грыжа.
- Гидроторакс — скопление жидкости в легких.
- Непроходимость кишечного прохода, из-за чего кал застаивается, а токсины всасываются и увеличивается интоксикация.
ПРИМЕЧАНИЕ! Асцит — это опасное осложнение, которое может привести к смерти пациента.
Почему возникает патология?
Причины накопления жидкости:
- онкология (злокачественное образование);
- цирроз печени (встречается у 75 % людей);
- сердечная недостаточность;
- различные болезни почек;
- туберкулез;
- повышение давления в печени;
- гинекологические заболевания (у женщин);
- панкреатит.
Одним из самых сложных случаев является наличие онкологии. Больному, имеющему неутешительный прогноз и обостренные симптомы, могут назначить операцию.
Новорожденные также могут страдать асцитом. Обычно его причиной становятся нарушения развития в ЖКТ у ребенка, различные врожденные отеки.
Конечно, в таком случае основные причины патологии – это различные заболевания или вредные привычки матери, которая вынашивала ребенка.
Излишек жидкости может вызвать недостаток белка в пище ребенка. Иногда прогноз протекания асцита для новорожденных является неутешительным
Чтобы точно понять, почему в организме начала скапливаться лишняя жидкость, необходимо посетить специалиста и пройти аппаратную диагностику.
Лечение
При диагностировании этого осложнения необходимо сразу же приступить к откачиванию жидкости с помощью лапароцентеза. Также больной сразу же садиться на определенную диету и ему даются мочегонные препараты.
ПРИМЕЧАНИЕ! Иногда химиотерапия эффективное средство, если метастазы расположились в брюшной полости. С помощью реагентов можно постараться уничтожить мелкие очаги. При раке яичников, желудка и шейки матки, данный способ бесполезен.
Лечение асцита на последних стадиях происходит только этим методом. Внизу живота делается небольшой прокол, и вода откачивается. При проведении лапароцентеза часть экссудата берется в качестве анализа на исследование атипичных клеток, микрофлоры и т.д.
- Чтобы убрать асцит процедура происходит в положении сидя.
- Врач обрабатывает спиртом место прокола.
- Вводят местную анестезию.
- На отступе от пупка на 2-3 см делается разрез.
- Троакаром прокалывается стенки брюшной полости.
- Жидкость будет стекать медленно, чтобы давление понижалось не резко, так как это может сильно повлиять на внутренние органы больного.
- Периодически живот сдавливают полотенцем или простыней, чтобы скорость снижения давления была еще ниже.
- Пациенту вводят альбумины или другие лекарства, чтобы снизить риск возникновения почечной недостаточности. Также назначается прием диуретиков.
Сразу можно откачать до 10 литров. Для улучшения самочувствия больному ставят катетер в живот, чтобы жидкость стекала еще медленнее. Правда при этом может сильно упасть артериальное давление. При нормальном самочувствии пациента после процедуры отправляют домой.
Противопоказания
Лапароцентез не делают при:
- После операции над вентральной грыжей.
- Когда между органами брюшной полости образуется спайка в виде соединительной ткани.
- Сильный метеоризм.
- Фуросемид
- Верошпирон
- Диакарб
Вместе с препаратами больной пьет калий, для того, чтобы не нарушить водно-электролитный обмен в организме. Сам эффект будет не сразу, так что необходимо будет подождать.
ПРИМЕЧАНИЕ! Сами лекарства можно применять только с разрешением врача.
Диагностика
- УЗИ. Позволяет выявить накопление жидкости в объеме от 200 мл. Параллельно удается контролировать эффективность выполняемого лечения.
- Обзорная рентгенография, томография. Информативный метод диагностики, требующий специальной подготовки к выполнению процедуры.
- Лапароцентез. Выполняется прокол брюшной стенки с последующей откачкой скопившейся воды для выполнения ее исследования. Процедура позволяет убрать жидкость и определить ее состав, количество.
Диагностика асцита может осуществляться без применения специального оборудования и сложных процедур. Опытный врач способен определить накопление жидкости в животе при помощи перкуссии и пальпации. Таким методом удается выявить асцит, если количество воды превышает 1,5-2 л.
Питание
Питание и правильная диета помогут уменьшить накапливаемую жидкость при асците. Давайте разберем несколько правил:
- Употребляйте поменьше жидкости.
- Полностью откажитесь от соли.
- Овсяная крупа.
- Шпинат.
- Спаржа.
- Морковь.
- Грейпфрут.
- Чернослив.
- Картошка.
- Изюм.
- Свежий горох.
- Курага.
Старайтесь также придерживаться диете основного заболевания. Употреблять продукты растительного происхождения богатых витаминами, минералами и микроэлементами.
Прогноз
Асцит при онкологии сильно ухудшает ход лечения и прогноз к выживаемости. Дело в том, что метастазы при этом никуда не уходят, а способы лечения асцита не эффективны при злокачественном заболевании. Плюс к осложнениям прибавляется почечная недостаточность, гидроторакс и интоксикация онкологического процесса.
Если больной пожилого возраста и имеет сопутствующие заболевания, связанные с сердцем и кровяной системой, то прогноз не утешительный. По статистике при осложнении асцита живут до 50 % пациентов в течение 2 последующих лет. При благоприятной операции по удалению метастаз больной проживает гораздо дольше.
Выживаемость при раке с асцитом
Асцит при онкологическом заболевании в разы ухудшает общее самочувствие больного. Как правило, такое осложнение возникает на поздних стадиях онкологии, при которых прогноз выживаемости зависит от характера самой опухоли и ее распространенности по организму.
Развитие асцита может предотвратить опытный врач, наблюдающий пациента. Врачи Юсуповской больницы имеют огромный опыт борьбы с различного рода онкологическими заболеваниями. Квалификация медицинского персонала и новейшее оборудование позволяют провести точную диагностику и качественное, эффективное лечение согласно европейским стандартам.
Записаться на прием можно, позвонив по телефону.
Относитесь внимательно к своему здоровью и в случае подозрения на асцит обращайтесь за консультацией в Юсуповскую больницу.
Наталья Александровна Вязникова
Средства народной медицины
ПРИМЕЧАНИЕ! Все средства необходимо применять только с разрешением врача-онколога.
- Приготовьте ванную с умеренно теплой водой.
- 50 г сухих листьев залейте кипятком и оставьте на 15 минут.
- Как только отвар настоится вылейте его в теплую ванну и ложитесь в нее на 30 минут.
Отделение кардиологии и кардиохирургии
Отделение пластической хирургии
Лечение псориаза на Мертвом море
Лечение радиоактивным йодом
Отделение внутренних болезней
CHECK-UP в Израиле
Передовые методы лечения
Сложно дать точную информацию, поскольку есть разные типы операций. Выбор хирургии определяется на основе расположения опухоли и ее величины. Некоторые пациенты находятся в бессознательном состоянии несколько дней после хирургии, но большинство приходит в себя почти сразу.

Больной может очнуться в послеоперационной, в реанимации или в блоке интенсивной терапии. Это места, где пациент получает индивидуальный и тщательный уход. Вероятнее всего, ночь больной проведет в реанимации. Длительность зависит от реакции организма на хирургию. После биопсии нет необходимости в реанимации, но пациент будет находиться в нейрохирургическом отделении.
В некоторых случаях больной находиться без сознания несколько дней. Иногда такое состояние длится дольше, чем ожидалось. Однако это не означает, что не стоит ожидать полного восстановления. Просто процесс занимает больше времени.
В это время больной находиться на аппарате искусственной вентиляции легких. ИВЛ применяют в основном после операции на стволе мозга, либо при проблемах с дыханием на любом этапе хирургии или периода восстановления.
Аппарат подключается к трубке, которую вводят через горло вниз к основным дыхательным путям в верхней части легких. Иногда трубку вводят через небольшое отверстие в шее – трахеостому. Есть ряд причин, почему проводят данную операцию (трахеостомию). К примеру, если в области шеи или горла есть опухоль или отек после операции.
В случае, когда пациент находится без сознания 3 или 4 дня, через назогастральный зонд подают жидкость в желудок. Больному обеспечивают полный уход.
Медсестра проводит неврологические тесты, такие же, как и перед операцией. На руку ставят манжету для измерения давления крови, пульсоксиметр - для измерения пульса и уровня кислорода.
После операции по удалению опухоли головного мозга к пациенту присоединяют несколько устройств, необходимых в первое время.
- Кислородная маска.
- Капельницы, через которые поступают лекарства, кровь, жидкость (пока больной не сможет принимать самостоятельно).
- Трубка в артерию на запястье или лодыжке для взятия образцов крови и точного измерения давления крови.
- Дренажи, по которым стекает избыточная жидкость и кровь после операции.
- Катетер в мочевом пузыре, таким образом, чтобы измерять количество мочи. Этот объем помогает понять, в организме имеет место избыток или недостаток жидкости (обезвоживание). Сохранение баланса предотвращает отек в области мозга.
- Назогастральный зонд, введенный через нос в желудок, чтобы избавить пациента от ощущения тошноты (убирает избыточные пищеварительные соки).
Среди озвученных устройств может быть наружный вентрикулярный дренаж, устраняющий лишнюю жидкость из мозга, предупреждая гидроцефалию. Также может быть использован монитор измерения внутричерепного давления.

Для устранения головной боли в больнице Асаф ха Рофэ используются новейшие обезболивающие препараты. Однако могут быть назначены несильные анальгетики, поскольку они не скрывают важные симптомы. Нужно сообщать врачу, что головная боль усиливается. Это может быть признаком отека внутри черепа, возможно, потребуется увеличить прием стероидов.
Сильная боль после операции по удалению опухоли головного мозга – необычное явление. Если пациент перенес хирургическое вмешательство на позвоночнике, боли может быть значительно больше. В таком случае используется капельница, через которую поступают анальгетики. Доза корректируется при необходимости.
В течение следующих нескольких дней медсестры помогают, если что-то необходимо сделать, чтобы пациент не напрягался. Любой вид напряжения может поднять давление внутричерепное. Возможно, придется несколько дней лежать. Может быть поднято изголовье кровати, чтобы предотвратить отек.
В зависимости от проведенной операции медсестры регулярно помогают поменять положение пациенту, что предупредить образование пролежней. Кроме того, больной выполняет специальные упражнения для рук и ног, что способствует кровообращению, упражнения для дыхания (глубокие вдохи каждый час).
Через 48-72 часа проводят сканирование мозга с помощью КТ или МРТ. Оно показывает, есть ли опухоль, величину отеку в оперированной области.
Сначала размещают назогастральный зонд через нос в желудок. Он присоединяется к дренажной сумке и предотвращает возникновение тошноты, которая может повысить внутричерепное давление.
Как только пациент приходит в себя, ему дают несколько глотков воды. Медсестра внимательно следит, если ли какие-либо проблемы с глотанием. Иногда это случается после операции по удалению опухоли головного мозга. Данное нарушение также могут проверить с помощью речи, прежде чем терапевт разрешит что-нибудь поесть или попить.
После того, как больной сможет пить воду, назогастральный зонд извлекают. Сначала пациенту дают бульон, постепенно переводят на нормальную пищу.
Подъем с кровати и перемещение по комнате может сначала показаться очень сложным. Однако это снизит риск тромбообразования. Первое время пациента поощряют вставать с кровати и пересаживаться в кресло. С больным работает физиотерапевт.
Реабилитация после удаления опухоли головного мозга в Израиле

После любой операции не является чем-то необычным плохое самочувствие. Это может удручать, если человек не готов. Операция на мозге требует больших сил для организма, чтобы справиться. Отек мозга после хирургии означает, что потребуется время, прежде чем пациент почувствует пользу от удаления опухоли.
После хирургии не редкость – головокружение или спутанность сознания, когда человек не осознает, что с ним происходит или где он находится. Эти симптомы эпизодичны, они приходят и уходят. Врачи объяснят, что это нормальное явление, часть восстановительного периода.
Сама операция может усилить существующие ранее симптомы. Либо пациент заметит, что возникли признаки, которых раньше не было. Отек может стать причиной:
- слабости;
- плохой координации или ее отсутствия;
- изменений личности;
- проблем с речью;
- судорог.
Это особенно трудное время для друзей и родственников. Они могут беспокоиться, что операция не дала результата. Но такие симптомы обычно ослабевают и исчезают по мере реабилитации после удаления опухоли головного мозга. Это может занять всего несколько дней, но в некоторых случаях – несколько недель или месяцев.
Хирург в больнице Асаф ха Рофэ даст определенное представление, чего ожидать в период восстановления. У некоторых людей выздоровление будет полным. Они вернутся на тот же уровень физической подготовки, к обычной деятельности.
Из-за расположения опухоли у некоторых людей развиваются:
- долгосрочные проблемы с речью;
- слабость в руке или ноге;
- трудности при ходьбе или при совершении каких-либо движений;
- сложности с пониманием;
- судороги.
Возможно любое количество различных симптомов, в зависимости от того, где была опухоль мозга. Может потребоваться много времени для восстановления. Важно, как можно раньше начать любую терапию. Для пациентов это обычно трудный период. Однако усилия и помощь физиотерапевтов, логопедов и других специалистов по реабилитации обязательно дадут положительные результаты.
Процесс реабилитации после удаления опухоли мозга начинается, когда пациент подымается с постели. Постепенно он сможет делать все больше и больше. Возможно, никогда не удастся восстановиться до того же уровня физической активности, но состояние обязательно будет улучшаться.
Уверенность будет возрастать по мере того, как человек будет справляться с нарушениями, которые вызывала опухоль и операция.
Потенциальные побочные эффекты будут зависеть от следующих факторов:
- вида хирургического вмешательства;
- расположения опухоли;
- факта полного или частичного удаления новообразования;
- повреждения здоровой ткани во время операции;
- неврологического статуса до хирургии;
- общего состояния здоровья пациента.
Основные возможные нежелательные последствия удаления опухоли головного мозга:
- Кровотечение (кровоизлияние) возможно во время операции или после ее окончания. Иногда единственным доказательством послеоперационного кровотечения являются неврологические изменения.
- Боль является следствием травмы тканей. В больнице Асаф-ха Рофэ применяются эффективные анальгетики.
- Отек вдоль или вокруг разреза может наблюдаться после операции, это составляющая процесса заживления. Как правило, он проходит спустя 2-4 дня.
- Существует риск раневой инфекции. Это очень редкое осложнение. Антибиотики могут быть использованы, чтобы предупредить или лечить инфекцию.
- Отек ткани головного мозга становится причиной манипуляций с тканями органа, окружающими опухоль; изменениями в потоке крови или травмой. Состояние достигает своего пика спустя 48-72 часа после хирургии. Кортикостероиды, к примеру, дексаметазон, обычно дают несколько дней после операции, чтобы снизить вероятность отека. Другие меры включают подъем головы на кровати, дренирование жидкости помогают контролировать внутричерепное давление.
- Оба фактора – опухоль и операция - оказывают влияние на головной мозг и его функции. Существующие ранее неврологические проблемы могут прогрессировать сразу после хирургического вмешательства, возможно развитие новых нарушений. Обычно они связаны с изменениями кровотока или манипуляциями в ходе операции. Бывает, что состояние не ухудшается, но и не улучшается. Если новые неврологические проблемы развиваются после хирургии, нормальная неврологическая функция может не восстановиться.
- Приступы могут быть последствием операции при опухоли головного мозга, поскольку хирургия может прервать или вызывать аномальные электрические сигналы. К симптомам приступов относят: странные запахи и вкусы; галлюцинации; подергивание мышц конечностей; прикусывание языка; слюнотечение; потерю контроля мочевого пузыря; утрату сознания; помутнение сознания. Противосудорожные препараты назначают для контроля над приступами. Врачи будут регулярно делать анализы крови, чтобы проверить уровень данных лекарств в крови. Если он слишком низкий, значит, препарат не будет эффективен. Для профилактики и лечения приступов могут назначать: фенитоин, фенобарбиталом, карбамазепин, вальпроевую кислоту. Эта проблема может быть долгосрочной, когда прием данных препаратов потребуется в течение нескольких месяцев или даже лет.
- Возможным последствием удаления опухоли головного мозга может быть образование тромбов. Отказ от курения, упражнения для ног, изменения положения тела во время постельного режима – эффективные меры по снижению риска тромбообразования.
- Гидроцефалия – это скопление спинномозговой жидкости (ликвора) в желудочках головного мозга, причиной которого является блокировка ликвора между ними. Блокировка может быть временной или постоянной. Потребуется дренаж, шунтирование или эндоскопическая вентрикулостомия.
- Операция часто меняет нормальный ток ликвора внутри или вокруг головного мозга. Спинномозговая жидкость может вытекать через разрез после операции. Если утечка продолжается, бывает, необходима еще одна операция, чтобы восстановить ток ликвора.
- Края раны, как правило, скрепляются с помощью скоб. В период восстановления важно избегать напряженной физической активности – 6-8 недель, чтобы предотвратить расхождение краев.
Читайте также:

