Уход после операции рака толстой кишки
После операции в течение определенного времени требуется соблюдать специальную диету. После нескольких недель восстановления пациенты обычно могут перейти к обычному сбалансированному питанию. После крупной операции, особенно если полностью удалена толстая кишка, требуются некоторые меры предосторожности. В статье мы разберем питание после операции на кишечнике при онкологии и причины, по которым требуется придерживаться диеты.
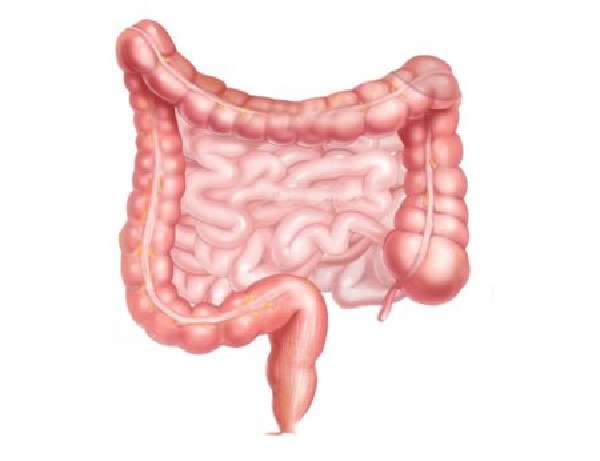
Кишечник
- Почему необходимо соблюдать диету?
- Каким должно быть питание при онкологии кишечника?
- Диета при раке толстой кишки
- Диета при проведении операции и лечения: химиотерапии и облучения
Почему необходимо соблюдать диету?
Пищеварительная система начинается с ротовой полости, пищевода и желудка. Из желудка она продолжается в 12-перстной и тонкой кишке, за которой следует толстая кишка и, наконец, прямая. Во время транспортировки твердая пища и жидкость переваривается и всасывается в этих органах. Пища разбивается на мельчайшие частицы, из которых важные питательные вещества поглощаются кровью через слизистую оболочку кишечника. Непереваренные остатки устраняются из организма. Каждый отдел желудочно-кишечного тракта имеет специфические, иногда перекрывающиеся функции.
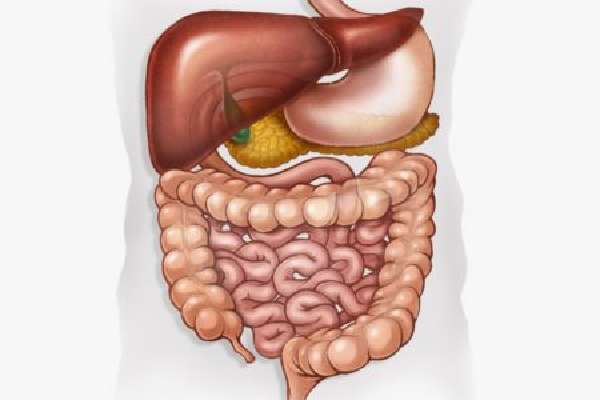
Пищеварительный тракт
Расщепление пищи происходит в желудке и тонком кишечнике. Большинство питательных веществ в этих частях уже всасывается в кровь, однако в толстой кишке тоже поглощаются другие питательные вещества и электролиты. В этом отделе живет множество бактерий, которые переваривают остатки пищи, после чего нужные организму попадают в кровь. Остальные пищевые компоненты, которые затем остаются в толстом кишечнике, выводятся из организма в виде стула.
Хирургия толстой кишки выполняется по целому ряду причин, и ее объем сильно различается. Например, если обнаружена небольшая злокачественная опухоль (карцинома толстой кишки), хирург удалит несколько сантиметров от с новообразованием. Когда пациент оправится от процедуры, он не найдет разницы в отношении функции пищеварения и кишечника. Как правило, никаких изменений в диете не требуется в этом случае.
С другой стороны, большие части кишечника в некоторых случаях приходится удалять при различных заболеваниях, например, язвенном колите, болезни Крона или дивертикулите. После того как хирург удалит часть толстой кишки (резекция толстой кишки), он соединит два конца кишечника. В данном случае, скорее всего, тоже не понадобится коррекция диетического стола, и пациент сможет употреблять нормальную пищу.
Удаление всей толстой кишки (полная колэктомия) исцеляет язвенный колит и семейный полипоз (наследственное заболевание, которое приводит к появлению полипов в толстой кишке). Полипы – предшественники карциномы. После колэктомии конец нижней тонкой и подвздошной кишки сшивают с прямой кишкой.
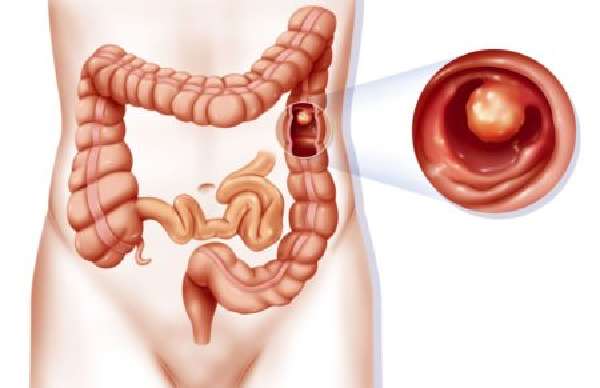
Полипы
В качестве альтернативы используется илеостомия. Она может быть временно применена, если позднее планируется собрать части кишечника в брюшной полости. Однако такой искусственный кишечный выход иногда остается надолго. В этом случае пациент должен обратить внимание на уход за кожей в области нового разреза кожи. Например, пряные продукты раздражают и тонкую кишку, и кожу вокруг стомы.
Диета после удаления толстой кишки или ее частей (ободочной или слепой, например) варьируется от пациента к пациенту в зависимости от типа операции и общего состояния здоровья. Многие возвращаются к почти нормальной диете через несколько недель или месяцев, но некоторым пациентам, возможно, придется менять диету в течение более длительного периода.
Основная цель диетической коррекции – снять нагрузку с желудочно-кишечного тракта. Однако она требуется не всегда, как отмечено выше.
Каким должно быть питание при онкологии кишечника?
Когда части или весь толстый кишечник длиной 1,5 метра удаляются, это приводит к изменениям в образовании экскрементов. Питание сразу после операции и в долгосрочной перспективе требует специальных мер.
В первые дни после операции жидкая пища используется для обеспечения того, чтобы шов в кишечнике не открывался. После операции пациент может принимать простую воду. Через несколько дней разрешается есть мягкую пищу: супы, кашу, пудинг и молочные продукты.
Через некоторое время пациент снова может принимать твердую пищу. Прием твердых пищевых продуктов начинается с легкого супа и хлеба. Рекомендуется постепенно увеличивать количество принимаемой пищи, чтобы избежать развития неблагоприятных последствий.
В течение первых 6-8 недель после операции пациент должен употреблять пищевые волокна (маленькое количество цельных зерен и только определенные вареные овощи, кроме бобовых), чтобы избежать боли, метеоризма и диареи.
Если лечение проходит хорошо, недоедание редко возникает, особенно при выполнении только частичной резекции кишечника. Но если возвращение прежнего меню вызывает различные нарушения при онкологии, можно периодически вводить внутривенные растворы, содержащие важные питательные вещества, такие как белки и жиры.
После операции пациент может ходить в туалет до 20 раз. Как правило, пациенты страдают от выраженной водянистой диареи. Поскольку организм теряет электролиты и воду с каловыми массами, в течение первых нескольких дней после операции на толстой кишке развивается дисбаланс электролитов и обезвоживание (дегидратация). Соотношения натрия, калия и магния в крови требуется проверять ежедневно, и восполнять электролиты инфузиями с физиологическим раствором. В любом случае диета при раке сигмовидной кишки до или после операции должна назначаться врачом.
Тяжелая стадия заболевания и операция меняет аппетит многих больных раком толстой кишки. Пациент в послеоперационный период теряет способность переваривать и переносить ранее привычные продукты питания. Орган должен восстановиться и приспособиться к новым условиям после операции, чтобы вновь нормально переваривать пищу.
Через два месяца большинство пациентов возвращается к прежней диете. Однако некоторые из них восстанавливаются долго.
После операции обычно требуется выждать некоторое время, чтобы кишечник заработал нормально. В течение этого периода большинство людей хуже переносит многие продукты, чем до болезни. Результатом становится недомогание, помимо проблем с пищеварением, таких как диарея, запор, чрезмерный метеоризм или громкие звуки в кишечнике.
Пациенты при раке кишечника чаще ходят в туалет и страдают от выраженной диареи, нежели здоровые люди. Пациенты с искусственным кишечником после операции на ЖКТ могут испытывать значительные проблемы с переносимостью пищи. В этом случае требуется корректировать рацион пациента в индивидуальном порядке.
Диета при проведении операции и лечения: химиотерапии и облучения
Некоторые продукты питания могут вызвать метеоризм, боль в животе и нарушения частоты дефекации у чувствительных пациентов. Больной должен самостоятельно скорректировать диету, чтобы предотвратить возникновение неприятных симптомов перед процедурами лечения.
Химиотерапия
Список продуктов, которые раздражают ЖКТ:
- Свежие фрукты и овощи, особенно капуста,
- Горох, фасоль, грибы, лук-порей, лук репчатый,
- Чеснок, молоко, газированные напитки.
Перечень продуктов, повышающих кислотность:
- Белый хлеб, картофель, рис, морковь, сыр,
- Какао, шоколад,
- Бананы, тертое яблоко, черника, изюм,
- Черный чай, красное вино.
Продукты, вызывающие диарею:
- Немытые фрукты и овощи, салаты, чернослив,
- Пиво, кофе,
- Квашеная капуста, цельные зерна, пряные специи.
Трудноусвояемые продукты, которые нельзя есть перед химиотерапией:
- Капуста,
- Мясо,
- Яйца,
- Спаржа,
- Рыба,
- Твердый сыр.
Перед проведением инвазивного вмешательства, химиотерапии или облучения рекомендуется отказаться от этих продуктов.
В этой статье будет рассказано, какой образ жизни должны вести онкологические больные, чтобы рак кишечника после операции не рецидивировал и не возобновлялся с новой силой. А также будут даны советы по правильному питанию: что нужно делать больному во время реабилитационного периода, и какие могут произойти осложнения, если не придерживаться рекомендаций, предписанных врачом?
Осложнения и возможные последствия
Операция рака кишечника ─ рискованная и опасная, как и другие хирургические вмешательства данной сложности. Первыми признаками, которые считаются предвестниками послеоперационных осложнений, медики называют вытекание крови в полость брюшины; а также проблемы при заживлении раны или инфекционные заболевания.
После хирургического удаления опухоли кишечника возникают и другие осложнения:
Анастомоз ─ это скрепление двух анатомических сегментов друг с другом. При недостаточности швов анастомоза, два конца кишечника, сшитых между собой, могут смягчиться или порваться. Вследствие этого, кишечное содержимое попадёт в полость брюшины и вызовет перитонит (воспаление брюшины).
Большинство больных после оперативного вмешательства жалуются на ухудшение процесса приёма пищи. От них чаще всего поступают жалобы на метеоризм и расстройство акта дефекации. Вследствие этого, больным приходится менять привычный рацион питания, делая его более однообразным.
Чаще всего спайки не беспокоят больного, но из-за нарушенной моторики мышц кишечника и его плохой проходимости, они могут вызывать ощущения боли и быть опасны для здоровья.
Что должна включать реабилитация после операции на рак кишечника?
В реанимационном отделении человек возвращается из наркоза в нормальное состояние. Пациенту после окончания операции назначают анальгетики для снятия неприятных ощущений и болей в брюшной полости. Врач может назначать инъекционную анестезию (эпидуральную или спинальную). Для этого с помощью капельниц в их организм вводят препараты, снимающие боль. В район операционной раны помещают особый дренаж, который нужен для оттока накопившейся избыточной жидкости, а через пару дней его убирают.
Без помощи медперсонала принимать пищу больным разрешается через несколько суток после проведения операции. В рацион питания обязательно должны входить жидкие каши и хорошо протёртые супы. Только через неделю пациенту разрешают передвигаться по больнице. Чтобы кишечник заживал, пациентам рекомендовано носить специальный бандаж, который нужен для снижения нагрузки на мышцы живота. К тому же, бандаж позволяет обеспечить одинаковое по всей площади давление в брюшной полости, и он содействует быстрому и эффективному заживлению швов после операции.
Чтобы реабилитация прошла успешно, пациентам после вмешательства прописывают специальную диету, которой они должны придерживаться. Чётко установленной диеты для онкобольных нет, и она зависит лишь от предпочтений пациента. Но, в любом случае, свой рацион питания нужно составлять с лечащим врачом или диетологом.
Если во время операции больному была выведена стома (искусственное отверстие), то в первые дни она будет выглядеть опухшей. Но уже в течение первых двух недель стома укорачивается и уменьшается в размерах.
Если состояние пациента не ухудшилось, ─ в больничном стационаре он лежит не больше 7 дней. Швы или клипсы, которые наложил хирург на раневое отверстие, снимают через 10 суток.
Питание после операции рака кишечника
О пищевом рационе после оперативного лечения онкологии кишечника можно сказать, что больные могут придерживаться привычного для них питания. Но при симптомах нарушения пищеварения (отрыжка, несварение, запор) рекомендуется исправить нарушение регуляции стула, что очень важно для больных с искусственным задним проходом.
Если после оперативного вмешательства вас замучил частый жидкий стул, медики советуют употреблять продукты с малым содержанием клетчатки. Постепенно прежний рацион больному восстанавливают, и в меню вводят продукты питания, которые раньше вызывали проблемы в работе органа. Для восстановления рациона следует сходить на консультацию к диетологу.
Рекомендации по приёму пищи во время послеоперационного периода:
- Еду следует употреблять незначительными порциями пять раз в день.
- Пить много жидкости между актами приёма пищи.
- Во время еды не следует торопиться, нужно хорошо пережёвывать пищу.
- Употреблять пищу средней температуры (не сильно холодную и не сильно горячую).
- Добейтесь систематичности, и регулярности в приёмах еды.
- Пациентам, чей вес откланяется от нормы, медики советуют употреблять пищу в полной мере. Больным, с весом ниже нормального, рекомендовано есть несколько больше, а страдающим от лишнего веса ─ чуть меньше.
- Пищу лучше приготовить на пару, сварить или притушить.
- Следует отказаться от продуктов вызывающих вздутие живота (метеоризм); а также от острых или жареных блюд, если вы их переносите с трудом.
- Избегать употреблений продуктов, к которым наблюдается непереносимость.

Жизнь после операции (общие рекомендации)
Главный вопрос, который волнует людей после выписки из стационара, – смогут ли они работать после операции? После оперативного излечения онкологии кишечника, работоспособность пациентов зависит от многих факторов: этапа развития опухоли, типа онкологии, а также профессии больных. После кардинальных операций, в течение пары лет пациентов не считают способными к труду. Но, если рецидив не произошел, они могут вернуться к старой работе (речь идет не о физически тяжелых профессиях).
Особенно важно восстановление последствий хирургической операции, которые приводят к неправильной работе кишечника (процессы воспаления в районе искусственного заднего прохода, уменьшение диаметра кишки, воспаление толстой кишки, недержание кала и др.).
Если лечение закончилось успешно, больному следует в течение 2 лет регулярно проходить обследования: сдавать общий анализ кала и крови; регулярно проходить обследование поверхности толстой кишки (колоноскопия); рентген органов грудной клетки. Если рецидива не произошло, диагностику нужно проводить не меньше одного раза в 5 лет.
Пациентов, полностью излечившихся, ни в чём не ограничивают, но советуют не заниматься тяжёлой физической работой в течение шести месяцев после выписки из стационара.
Профилактика рецидива
Шанс рецидива, после удаления опухолей доброкачественного характера, крайне мал, иногда они возникают из-за нерадикальной операции. После двух лет терапии указать происхождение прогресса роста опухоли (метастазирования или рецидива) очень затруднительно. Новообразование, которое появилось ещё раз, квалифицируют, как рецидив. Лечат рецидивы злокачественных опухолей чаще консервативными методами, используя при этом противоопухолевые лекарства и лучевую терапию.
Главная профилактика рецидивов опухолей ─ это ранняя диагностика и актуальное оперативное вмешательство при локальной онкологии, а также полное соблюдение норм абластики.
Определённых советов по вторичной профилактике рецидива данной онкологии не имеется. Но медики все-таки советуют соблюдать такие же правила, что и при первичной профилактике:
- Постоянно быть в движении, то есть вести активный образ жизни.
- Свести употребление алкоголя к минимуму.
- Бросить курить (если эта вредная привычка имеется).
- Стоит похудеть (если есть лишний вес).
В период восстановления с целью избежания возобновления рака, необходимо проводить специальную гимнастическую зарядку, которая укрепит мышцы кишечника.
Единственный реальный вариант избавления от злокачественной опухоли – хирургическая операция. После удаления рака в прямой или нисходящей ободочной кишке на передней брюшной стенке будет сформирован противоестественный задний проход: жизнь с колостомой потребует от человека терпения, наличия определенных знаний и соблюдения правил питания, благодаря которым можно сохранить привычный повседневный комфорт.
Колостома – это выведенная в левый бок кишка
Колостома – что это такое
Противоестественный задний проход (колостома) – это выведенная в бок кишка, по которой из пищеварительной системы наружу отделяются каловые массы. Из-за отсутствия сфинктера человек со стомой не может регулировать стул, поэтому оптимальным является использование специальных калоприемников. Благодаря этим приспособлениям, пациент после хирургической операции по удалению опухоли из ободочной или прямой кишки может создать достаточный комфорт жизни. Важно правильно питаться и уметь ухаживать за противоестественным задним проходом, чтобы не провоцировать осложнения и создать условия для выздоровления.
Опухоль в кишечнике – показания для выведения колостомы
Наиболее частая причина для выведения противоестественного заднего прохода – колоректальный рак. Во время хирургической операции врач должен полностью удалить пораженные опухолью ткани, чтобы создать условия для гарантированного избавления от онкологии. К основным показаниям для стомирования относятся:
- рак прямой кишки;
- опухоль в толстом кишечнике (нисходящая ободочная и сигмовидная кишка);
- экстренная операция на фоне кишечной непроходимости;
- критическое состояние пациента, когда нельзя выполнять пластическую часть операции;
- рецидив запущенной формы опухоли любого из органов малого таза (анус, матка, мочевой пузырь);
- гнойные опухоли с высоким риском воспаления брюшины (перитонит);
- тяжелые травмы внутренних органов.
В каждом конкретном случае врач индивидуально принимает решение о наложении колостомы, исходя из состояния пациента, технических особенностей операции и стадии онкологического процесса.
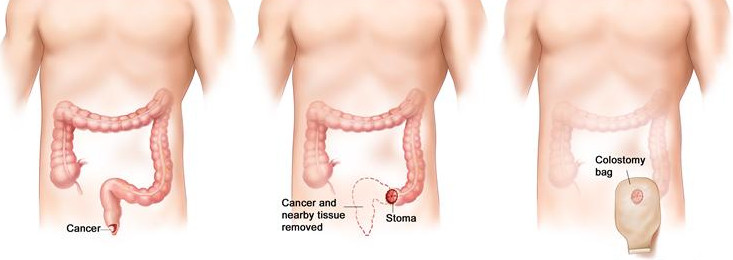
Схематичное изображение выведенной колостомы
Жизнь с колостомой: принципы питания
Многое придется изменить после операции по поводу онкологии кишечника. Жизнь с колостомой предполагает коррекцию питания, основными принципами которой являются:
- Регулярность;
- Осторожность;
- Постепенность;
- Умеренность.
В первые дни после хирургического вмешательства надо будет полностью отказаться от пищи. Через 2-3 дня голод заменит специальная диета, состоящая из жидких бульонов, морсов и каш. Постепенно можно будет вернуться к нормальному питанию, но следует строго следить за регулярностью приема пищи (небольшими порциями 4-8 раз в сутки через равные промежутки времени). Осторожность предполагает полный отказ от газообразующих продуктов:
- черные сорта хлеба;
- виноград;
- любой вид капусты;
- чеснок, лук и пряности;
- яйцо;
- газированные напитки.
Важно постепенно вводить в рацион пищевые продукты, строго и аккуратно отмечая реакцию кишечника на питание. И не забываем об умеренности – любой вариант переедания станет разрушительным событием для оперированного кишечника.
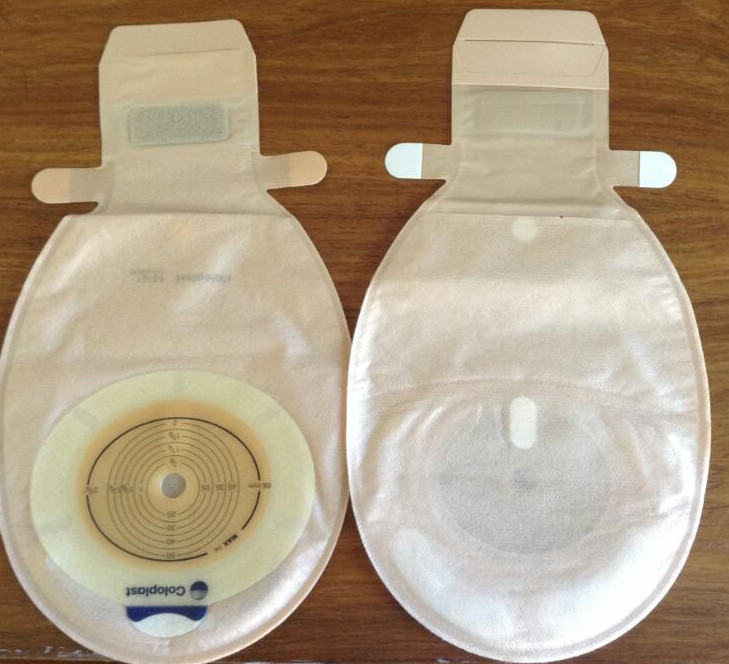
Использование калоприемников значительно облегчает уход за стомой
Уход за колостомой
В больнице помогут ухаживать за противоестественным задним проходом, но дома надо будет все делать самостоятельно. Жизнь с колостомой – это ежедневный контроль за состоянием кожи вокруг стомы и своевременная смена калоприемника. В первое время опорожнение кишечника может происходить неожиданно и многократно, но при соблюдении принципов питания можно добиться однократного отхождения каловых масс в определенное время суток. Важнейшими правилами правильного ухода за стомой являются:
- регулярная смена калоприемника;
- строгое соблюдение принципов гигиены;
- обязательная обработка кожи вокруг колостомы;
- защита кожных покровов от действия каловых масс;
- правильное наложение, прикрепление и своевременное удаление калоприемника.
Для обработки кожных покровов используются обычные гигиенические процедуры (обмыть чистой водой с мылом) в сочетании с нанесением защитного крема или лекарственных средств, рекомендованных доктором. Важно замечать на коже воспалительные изменения или аллергические реакции, при наличии которых надо будет проводить дополнительные лечебные процедуры.
Коррекция психоэмоциональных проблем
Жизнь с колостомой – это хроническая стрессовая ситуация для любого человека, связанная со следующими страхами:
- Прямая кишка на животе – это навсегда (при создании условий врач восстановит проходимость кишечника);
- От меня неприятно пахнет (при соблюдении правил по уходу за колостомой запаха не будет);
- Я – неполноценный человек, который не может контролировать отхождение кала (при правильном питании этой проблемы не будет);
- Много времени в течение дня придется тратить на уход за стомой (с опытом процедура по смене калоприемника станет быстрой и привычной);
- Наличие ануса в боку разрушит личную и интимную жизнь (для умного, любящего и внимательного партнера стома не будет помехой).
Важна психологическая поддержка со стороны медицинского персонала и родственников. Жизнь с колостомой после радикальной операции при раке прямой кишки может быть комфортной и спокойной, особенно если результатом хирургической операции станет полное избавление от раковой опухоли.
Злокачественное новообразование в толстой кишке сегодня не является приговором. Это заболевание можно победить и вернуться к полноценной жизни. Главное — вовремя распознать болезнь, поставить диагноз и сразу же приступить к лечению.
Толстая кишка включает в себя слепую кишку, все ободочные кишки (восходящая, нисходящая, поперечная, сигмовидная), прямую кишку и анус. Ее длина составляет от полутора до двух метров. Злокачественная опухоль может возникнуть в любом из отделов толстой кишки.
Диагноз — рак толстой кишки
Опасность заболевания заключается в том, что на начальном этапе опухоль обычно не дает о себе знать. Растет она тоже достаточно медленно: чтобы увеличиться в два раза, новообразованию требуется до трех лет. Если говорить о расположении опухоли, то в 60% зарегистрированных случаев она находится в прямой кишке, в 15–20% — в сигмовидной кишке, в 10% — в слепой кишке, остальная доля приходится на другие отделы толстой кишки. Опухоль, как правило, бывает одиночная, лишь в 2–3% случаев наблюдаются множественные новообразования.
Неутешительная статистика
Каждый год в мире диагностируют около 600 тысяч случаев образования злокачественных опухолей в кишечнике. В России зафиксировано 239 тысяч человек, имеющих этот диагноз. От этого заболевания в нашей стране умирает 36 тысяч человек в год. Часто причиной такого исхода становятся поздняя диагностика и упущенное время. Около 70% пациентов с диагнозом рак толстой кишки впервые обращается к врачу уже на последней стадии.
При подозрении на рак толстой кишки проводится целый ряд диагностических исследований.
Первичные данные могут быть получены после пальпации живота врачом на приеме, перкуссии брюшной полости, пальцевом исследовании прямой кишки, гинекологическом исследовании. К наиболее информативным методам диагностики относится колоноскопия (эндоскопическое исследование, позволяющее визуализировать с помощью камеры состояние всех отделов толстой кишки) и ирригоскопия (рентгенография брюшной полости с применением контрастного вещества). С целью оценки метастатического процесса выполняется УЗИ органов брюшной полости и позитронно-эмиссионная томография (ПЭТ-КТ).
Лабораторная диагностика рака толстой кишки предполагает исследование общего анализа крови, кала на скрытую кровь, определение раково-эмбрионального антигена (РЭА), мониторинг концентрации онкомаркера СА 19-9.
При типизации заболевания принято опираться на Международную классификацию опухолей кишечника, утвержденную в 1976 году.
Клеточное строение опухоли не всегда одинаково. Исходя из специфики клеток, определяют тип рака толстой кишки. Самый распространенный — аденокарцинома, она состоит из железистой ткани и встречается в 75–80% случаев. Разросшаяся ткань перекрывает просвет кишечника, вызывая непроходимость. В запущенной стадии крупная опухоль может разрушить стенку кишки и вызвать внутреннее кровотечение. При аденокарциноме диагностируют мукоидный, слизистый или коллоидный рак. В остальных 20–25% случаев фиксируют мукоцеллюлярный, или перстневидноклеточный, рак. Такое название возникло из-за сходства строения клеток с формой перстня: узкий ободок с клеточным ядром. Он часто встречается у молодых людей и склонен к быстрому метастазированию. В редких случаях отмечают недифференцированную и неклассифицируемую формы рака.
По форме выделяют следующие типы опухоли:
- Эндофитная — не имеет четких границ, растет в толще стенки кишки.
- Экзофитная — овальная или круглая, растет в просвет кишки.
- Блюдцевидная — сочетает особенности эндофитной и экзофитной опухолей и имеет форму опухоли-язвы.
Согласно Международной классификации опухолей кишечника в развитии рака толстой кишки выделяют четыре стадии.
- I стадия рака толстой кишки — опухоль очень мала (размером с узелок) и локализуется в пределах слизистой и подслизистой оболочек, не выходит за пределы толстой кишки. В 74% случаев больные вылечиваются.
- II стадия — новообразование увеличивается, но еще не дает метастазов. Опухоль прорастает в стенку кишечника, но не выходит за его пределы. Прогноз излечения — 60–70%.
- III стадия — опухоль значительно увеличивается и может распространиться на всю толщину стенки кишки. При этом на этапе А еще нет метастазов, возможность излечения в этот период достигает 74%. А вот на этапе В уже появляются метастазы и процент излечения снижается до 40%.
- IV стадия рака толстой кишки — опухоль имеет большие размеры и затрагивает ближайшие органы. Как правило, метастазы прорастают в печень, легкие, костную ткань, органы мочевыделительной системы. На этом этапе прогнозы плохие, выживает только около 6% пациентов.
Чаще всего рак толстой кишки метастазирует в печень. Это обусловлено особенностями венозного оттока от кишечника, который осуществляется через систему воротной вены печени. Пятилетняя выживаемость у пациентов с метастазами рака толстой кишки в печени без специфического лечения не превышает 2%.
В зависимости от размера и расположения опухоли, особенностей ее клеточного строения и общего состояния пациента подбирается метод терапии. Возможны три подхода к организации лечения. Первый — операция — к ней прибегают, если опухоль не распространилась за пределы толстой кишки. Второй — радиотерапия (если обнаружен метастаз в малом тазу). К химио- и таргетной терапии обращаются, когда опухоль вышла за пределы кишечника и дала множественные метастазы. Рассмотрим каждый из методов более подробно.
Хирургическое лечение — очень эффективно на первой и второй стадиях заболевания, а также в начале третьей, когда еще нет метастазов. Если на третьей стадии есть близко расположенные метастазы, то рекомендуется радиотерапия, после которой решается вопрос о целесообразности операции.
Опухоль удаляют вместе с пораженными тканями и регионарными лимфатическими узлами — для предупреждения метастазирования.
При проведении операций по удалению злокачественных опухолей прямой кишки в большинстве случаев используется малоинвазивный лапароскопический метод ТЭМ (трансанальная эндоскопическая микрохирургия), обеспечивающий щадящее вторжение в организм пациента. В ходе процедуры используется специальный операционный ректоскоп. Стоит отметить, что проведение подобной операции требует высочайшей квалификации хирурга.
Преимущества данного метода операции заключаются в точном иссечении тканей опухоли, низком проценте рецидивов, быстром выздоровлении (одна ночь в больнице — относительно семи дней госпитализации при проведении операции обычным способом, то есть через переднюю брюшную стенку).
В особых случаях (если удаляется прямая кишка и сфинктер) операцию делают в несколько этапов: сначала убирают опухоль, затем формируют колостому (выводят наружу участок толстой кишки). Хирургическое лечение может сочетаться с лучевой терапией и химиотерапией.
Радиотерапия — это метод, при котором используется ионизирующее облучение области малого таза. К такому воздействию очень чувствительна аденокарцинома. Наиболее эффективно лечение в случаях, когда опухоль имеет четкие границы. В результате облучения клетки гибнут и опухоль уменьшается, исключается вероятность воспаления тканей и распространения опасных клеток по организму. Лучевую терапию назначают и после операции — чтобы избавить организм от оставшихся раковых клеток. Курсы облучения обычно не повторяются из-за недопустимости повторного облучения.
Химиотерапия направлена на уменьшение размера и скорости роста злокачественной опухоли. Метод также применяют перед операцией или лучевой терапией, он эффективен и для уничтожения микрометастазов, появившихся до или после удаления опухоли. Химиотерапию используют после хирургического вмешательства во избежание рецидива болезни. Чаще всего процедура представляет собой капельное введение препаратов. Химиотерапия при данном заболевании успешно проводится с помощью фторурацила. Также при раке толстой кишки назначают иринотекан, который показывает свою эффективность даже в тех случаях, когда фторурацил не способен помочь. Хорошо себя зарекомендовали в борьбе с раком толстой кишки и такие действующие вещества, как капецитабин и фторафур. Подобрать нужный препарат и назначить необходимый курс лечения может только врач. Нужно быть готовыми к неизбежным последствиям терапии: тошноте, рвоте, повреждению слизистых оболочек желудочно-кишечного тракта (стоматит и диарея), гибели части клеток крови.
Жизнь продолжается!
После операции с выведением колостомы многим людям тяжело восстановиться — они испытывают серьезные психологические проблемы. Но нормальная жизнь с колостомой возможна. Главное — соблюдать правила ухода за ней, грамотно питаться и следовать рекомендациям врача.
После перенесенного рака прямой кишки организм пациента заметно ослабевает. Химиотерапия, лучевое лечение и хирургическое вмешательство также сказываются на общем состоянии больного. Поэтому во время восстановительного периода очень важно выполнять все предписания врача, соблюдать режим дня, диету, избегать физических и психологических нагрузок, обратить внимание на продолжительность и качество сна. Также важно принимать необходимые препараты и витамины, являться на плановые осмотры и вовремя сдавать назначенные анализы. Все это позволит как можно скорее вернуться к привычному образу жизни. Если же не соблюдать приведенные выше рекомендации, вероятность рецидива значительно возрастает.
Что касается профилактики рака толстой кишки, то ее методы довольно просты. Прежде всего, следует обязательно включать в свой ежедневный рацион свежие овощи и фрукты, причем необязательно экзотические — морковь, капуста, редька, репа, яблоки отлично подойдут. Они богаты витаминами, минеральными веществами и клетчаткой, что способствует очищению кишечника и предотвращает возникновение в нем застойных явлений. Также важно каждый день употреблять первые блюда, не переедать, регулярно опорожнять кишечник.
При возникновении воспалительных заболеваний толстой кишки (колитов) — их нужно вовремя лечить, а полипы — удалять. Если у кого-то из близких родственников диагностирован рак толстой кишки, необходимо наблюдаться у гастроэнтеролога, так как болезнь может носить наследственный характер. После 50 лет рекомендуется ежегодно посещать гастроэнтеролога в профилактических целях.
Таким образом, при внимательном отношении к состоянию кишечника патологических процессов можно избежать. Если же диагностирован рак толстой кишки — это не повод для отчаяния. Современный уровень медицины позволяет справиться с этим диагнозом.
На этот вопрос отвечает Анвар Йулдашев, врач-колопроктолог, хирург, онколог, кандидат медицинских наук:
«Эффективность лечения онкологических заболеваний зависит в первую очередь от оборудования и квалификации врачей. Высокий уровень оснащенности и качества медицинских услуг может предложить Институт онкологии Европейского медицинского центра (ЕМС).
Наше лечебное учреждение в настоящий момент является одной из крупнейших в России частных онкологических клиник. Мы выполняем лечение рака толстой кишки по европейским и американским стандартам, о чем свидетельствует наличие международной аккредитации JCI.
В штате Института онкологии — врачи России, Израиля, США и Западной Европы, имеющие большой опыт практической работы в ведущих европейских клиниках. Наши специалисты способны оказать помощь пациентам на любом этапе — при диагностировании, мониторинге и обнаружении процесса метастазирования. Решение о тактике лечения принимается совместно врачами смежных областей — онкологом, кардиологом, хирургом-онкологом, радиологом, колопроктологом, лучевым диагностом, патоморфологом. Это позволяет учесть все нюансы состояния пациента и подобрать щадящие методы лечения.
Мы оказываем весь комплекс диагностических и лечебных процедур пациентам с онкологическими заболеваниями:
- Клиническая лабораторная и инструментальная диагностика.
- Радионуклидная диагностика.
- Химиотерапия (используются новейшие противоопухолевые препараты).
- Хирургическое лечение любой сложности, включая роботассистированные операции.
- Лучевая терапия и радиохирургия опухолей толстой кишки и метастазов на новейшем оборудовании (США).
- Услуги по медицинской реабилитации пациента, перенесшего операцию, химиотерапию, лучевую терапию.
- Паллиативная медицинская помощь.
- Патронаж на дому.
Наша клиника оснащена современной системой (производства США) для проведения лучевой терапии, она позволяет проводить лечение злокачественных новообразований любого объема и формы в короткие сроки. Высокая точность на каждом этапе лечения помогает защитить здоровые ткани и дает возможность пациенту сразу же после сеанса вернуться к привычному образу жизни.
В Институте онкологии ЕМС проводятся различные виды операций на органах брюшной полости, включая высокотехнологичные операции с применением роботической системы. Оперативные вмешательства осуществляются как в плановом порядке, так и экстренно.
Экстренная госпитализация в клинику может быть выполнена в любое время суток, перевозка обеспечивается из всех регионов России и проходит в соответствии с мировыми стандартами комфорта (при необходимости может быть задействован воздушный транспорт). Наши автомобили обеспечены современным медицинским оборудованием, что делает возможным оказание неотложной помощи и проведение реанимационных мероприятий.
Уровень оснащенности отделения реанимации и интенсивной терапии Института онкологии ЕМС позволяет принимать пациентов с самыми сложными заболеваниями и даже в критическом состоянии.
Стационар нашей клиники обеспечивает комфорт европейского уровня и питание по индивидуальному меню с учетом медицинских показаний. Предусмотрена возможность круглосуточного посещения пациентов, в том числе и находящихся в реанимации.
- медицинскую деятельность — на основании лицензии ЛО-77-01-019876, выданной Департаментом здравоохранения города Москвы 10 апреля 2020 года;
- высокотехнологичную медицинскую деятельность — на основании лицензии ФС-99-01-009514, выданной Федеральной службой по надзору в сфере здравоохранения 25 апреля 2018 года.
Читайте также:

