Срединная стернотомия удаление медиастинальной опухоли debulking
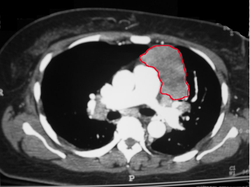
Большинство новообразований средостения оперируют, производя боковую торакотомаю или полную срединную стернотомию. Срединную стернотомию выбирают при струме и опухолях вилочковой железы. В тех случаях, когда струма средостения связана с шейным, прибегают к шейно-медиастинальному доступу. Оперативное вмешательство начинают на шее разрезом по Kocher и, если не удается извлечь и экстирпировать струму из шейного доступа, шейный разрез продолжают вниз и производят срединную стернотомию. Встречаются гигантские опухоли, прорастающие в обе плевральные полости, при них приходится производить поперечную стернотомию с двухсторонней торакотомией. Такого рода доступ связан со значительным нарушением дыхательной функции, поэтому желательно избегать его.
Опухоли и кисты, находящиеся в среднем и заднем средостении, а также вблизи от диафрагмы, лучше всего оперировать при боковом доступе, производя стандартную торакотомию. В зависимости от расположения того или иного образования разрез производят кпереди или кзади. С этим связан и выбор соответствующего межреберья. Небольшие доброкачественные опухоли и кисты можно легко удалять и из аксиллярного доступа; при этом щадятся мышцы грудной стенки.
После выделения опухоли средостения пальпируют ее. При ощущении флуктуации можно предположить, что это киста средостения. Следует быть осторожным, чтобы не принять аневризму за другое образование средостения. Тератомы, лимфангиомы, лимфомы и некоторые разновидности саркомы иногда имеют смешанную структуру (содержат твердые, жидкие и замазковидные части). В некоторых опухолях пальпируются плотные участки кальцифицированной ткани (дермоидные кисты, тератомы, лимфомы). Если жидкое содержимое находится под сильным напряжением, киста может лопнуть. Нередко вылущивание опухоли затруднено из-за ее больших размеров. В таком случае киста тщательно и осторожно выделяется, а затем ее пунктируют и жидкое содержимое отсасывают. Место пункции зашивают или лигируют. Подозрение на наличие аневризмы (сходное расположение, пульсация) проверяют, производя пробную пункцию тонкой иглой. Отсутствие крови при пункции еще не исключает возможности аневризмы, которая может быть заполнена слоистым организовавшимся тромбом!
Прежде чем перейти к экстирпации опухоли, необходимо произвести осмотр и топографически сориентироваться в отношении связи опухоли с окружающими органами (большими сосудами, перикардом, легким, бронхами, средостением, нервами и спинно-мозговым каналом). Идя сверху вниз, разъединяют окружающую опухоль (кисту) медиастинальную плевру. Нередко при этом проникают в район прохождения трех основных нервных стволов (в заднем средостении — симпатическая цепочка, в средней части средостения — блуждающий нерв, а в переднем — диафрагмальный нерв). Эти нервные стволы необходимо щадить. Доброкачественные опухоли и кисты окружены капсулой, хорошо дифференцированной от окружающих тканей. Их можно легко выделить, отпрепарировать и удалить. Некоторые из злокачественных опухолей прорастают в окружающие ткани; это обстоятельство во многом определяет операбильность данного процесса. Часть перикарда, диафрагмы или легкого может быть удалена вместе с опухолью. Проникновение опухоли в крупные сосуды, сердце и грудную стенку онкологически означает инкурабильность, даже в тех случаях, когда в техническом отношении экстирпация опухоли возможна. В связи с многообразием опухолей средостения следует особо рассмотреть специальные вопросы операционной техники.
Примерно в 5% случаев струмы средостения находят истинную эндоторакальную струму (автономную струму), исходящую из эмбриональных зачатков щитовидной железы в средостении. В большинстве случаев медиастинальная струма является загрудинным продолжением шейной части щитовидной железы. Щитовидная железа может быть без особого перехода в виде монолитного конгломерата соединена с загрудинной частью. Встречаются случаи, когда шейная часть струмы только в той или иной степени соединена отшнуровавшимся перешейком от ее грудной части, или даже эта отшнурованная часть выглядит как тонкий шнурок, связующий перешеек (struma endolhoracica falso).
Для удаления эндоторакальной струмы можно выбрать как срединную стернотомию, так и комбинированный шейно-медиастинальный доступ. Иногда начинают со срединной стернотомии, выделяют и отделяют струму от окружающих тканей, а затем, после закрытия стернального разреза, удаляют ее через шейный доступ. Мы, однако, придерживаемся мнения о целесообразности обратного порядка оперативного вмешательства. Все более и более часто приходится встречаться с тем обстоятельством, что, начиная операцию на шее, удается извлечь струму, располагающуюся глубоко в средостении, иногда до бифуркации трахеи, так что необходимость в стернотомии отпадает.
Основной опасностью при такой операции является возможность повреждения больших вен. Струма отодвигает левую плечеголовную вену (безымянную вену) кпереди и поднимает ее в вентральном направлении. Уже во время проведения стернотомии следует думать о том, что эта вена расположена сразу за грудиной. Правая плечеголовная (безымянная) вена отодвигается струмой вправо, при этом она сильно изгибается и образует дугу того же направления. При выделении струмы легко повреждаются расширенные и извитые венозные коллатерали. Нижняя щитовидная артерия может простираться далеко вглубь средостения вдоль шейного и медиастинального ложа через перемычку, соединяющую эти два отдела струмы.
Струма, опускаясь от шеи в средостение, простирается впереди больших сосудов (преваскулярно), редко сзади этих сосудов (ретроваскулярно). Как правило, струма асимметричной формы, так как с левой стороны дуга аорты ограничивает ее распространение. Поэтому чаще всего наибольшая часть струмы располагается справа от грудины. Она нередко кольцом охватывает торакальную часть трахеи и распространяется между трахеей и пищеводом. При мобилизации ретроваскулярно расположенной струмы можно легко повредить проходящий справа возвратный нерв, который проходит вокруг подключичной артерии в месте ее выхода из плече-головного ствола.
После окончания оперативного вмешательства ложе, в котором располагалась струма, дренируют, присоединяя дренаж к отсосу. При срединной стернотомии дренаж выводят через эпигастрий. При шейном доступе дренаж выводят на шее, а при шейно-медиастинальном комбинированном вмешательстве дренирование производят как на шее, так и в эпигастрии.
Аденома эпителиальных телец в 20% всех случаев локализуется в передне-верхнем средостении (Derra, 1961). В тех случаях, когда хирург, несмотря на характерную симптоматику, не находит аденому эпителиальных телец на шее, он должен искать ее в средостении и произвести срединную стернотомию.
В хирургии переднего средостения вилочковая железа играет важную роль. Вилочковая железа обуславливает развитие различных доброкачественных, злокачественных и кистозных новообразований. Опухоли вилочковой железы примерно в 70% случаев связаны с тяжелой миастенией. Однако значительно чаще можно наблюдать миастению без опухоли вилочковой железы. В таком случае миастения протекает на фоне гиперплазии вилочковой железы. Тимэктомия производится и в этих случаях, если медикаментозное лечение не дает результатов.
Вилочковая железа простирается от вырезки грудины до верхних границ перикарда. В горизонтальном направлении эта железа доходит до линий прохождения диафрагмальных нервов. Обе доли железы расположены позади грудины довольно симметрично. Наиболее удачным доступом служит срединная стернотомия, независимо от того, по каким показаниям проводится тимэктомия (опухоль вилочковой железы или ее гиперплазия, миастения). К передней поверхности вилочковой железы проходят сосуды из внутренней грудной артерии и вены. Эти сосуды пересекаются после их перевязки. Затем в обе стороны отодвигают плевру, приподнимают нижний полюс железы и шаг за шагом мобилизуют железу по направлению снизу вверх. От задней поверхности вилочковой железы идут один или два мощных венозных ствола, впадающих с каждой стороны в соответствующие плече-головные вены. После их перевязки и пересечения дальнейшее выделение и удаление гиперплазарованной железы или доброкачественной тимомы происходит без особых трудностей. Исходящая из вилочковой железы лимфосаркома или карцинома, как правило, иноперабильна. Лучевая терапия в каждом подобном случае не должна оставаться без внимания, независимо от того, будет ли удаляться вилочковая железа или нет.
В заднем средостении чаще всего встречаются нейрогенные опухоли. По своей локализации они распространяются от купола плевры до диафрагмы. Опухоли, исходящие из корешков спинного мозга и межреберного нерва, располагаются обычно в реберно-позвоночном углу и в зависимости от строения являются нейриномами или нейрофибромами. Опухоли корешков спинного мозга частично растут внутрь спинномозгового канала, частично же распространяются в средостение. поэтому их называют опухолями в форме песочных часов. Несколько кнаружи от места локализации таких опухолей располагаются ганглионейромы и симпатикобластомы, исходящие из симпатической цепочки и блуждающего нерва.
Операция производится обычно из бокового доступа (стандартная торакотомия), но возможен и аксиллярный доступ. На ощупь опухоль плотная и сращена со своим основанием. После вскрытия медиастинальной плевры над опухолью эту опухоль препарируют и обходят со всех сторон тупым и острым путем, вплоть до основания, где находят ножку опухоли. В этой ножке проходит нерв, из которого исходит опухоль и питающие сосуды. После перевязки ножки опухоли ее пересекают и опухоль удаляют.
Для экстирпации опухоли, имеющей форму песочных часов, приходится расширять межпозвоночное отверстие костным инструментом, чтобы подойти, к той части опухоли, которая расположена рядом со спинномозговым каналом. Если перед операцией на основании симптоматологии и соответствующих исследований (миелография) ставится диагноз опухоли в форме песочных часов, то оперативное вмешательство можно производить и при положении больного на животе. Производят гемиляминэктомию, вскрывают спинномозговой канал и экстраплеврально, удлиняя разрез в сторону средостения, удаляют целиком всю опухоль.
Впервые недели эмбриональной жизни развиваются кисты из передней кишки. Эти кисты связаны с трахеей или с бронхом и снабжены реснитчатым эпителием (трахеальные или бронхиальные кисты). Ткани другой группы этих кист напоминают стенку кишечного тракта (гастроэнтерогенные кисты). Они расположены в средней части верхнею средостения, реже — в средней части нижнего средостения. После вскрытия кисты отсасывают ее творожисто-слизистое содержимое и производят осмотр. Если киста полностью отграничена от воздухоносных путей, ее удаление не представляет особых трудностей. Если же эта киста соединяется с дыхательными путями только посредством тонкой ножки, то, прежде чем удалить кисту, ножку выделяют и перевязывают. Нередко, однако, трахея или бронх соединяются с кистой широким основанием. Полость кисты отделяется от просвета трахеи или бронха только тонкой, перфорированной мембраной. При сдавливании такого рода кисты мембрана сильно выпячивается кпереди, через нее может выступать и воздух. В таких случаях из стенки кисты формируют створчатный лоскут, пришивают его к мембране, фиксируя затем частыми швами к интактному краю трахеи.
Кисты мезотелиального происхождения. Кисты мезотелиального происхождения являются частыми образованиями, локализующимися в нижнем средостении и исходящими из перикарда. Полностью отшнурованный канал или канал диаметром 2-3 см соединяет эту кисту с полостью перикарда (дивертикул). В обоих случаях кисты заполнены перикардиальной жидкостью. Так как эти кисты обычно рыхло связаны с окружающими их тканями, то их удаление не представляет особых трудностей. Если речь идет о т.н. дивертикуле, то его ножку только перевязывают.
Околоперикардиальные липомы могут находиться в любой части нижнего средостения. Чаще всего они исходят из околоперикардиальной жировой клетчатки. Второй тип этой опухоли имеет отношение к диафрагмальным грыжам; по происхождению и локализации их трудно отличить от грыж грудино-реберного пространства. Околоперикардиальные липомы могут достигать чрезвычайно больших размеров и даже претерпевать саркоматозное перерождение. Если липома плотно сращена с перикардом, следует вскрыть полость перикарда и осмотреть ее изнутри. При необходимости вместе с опухолью удаляют и соответствующую часть перикарда. При выделении опухоли следует прежде всего следить за тем, чтобы не были повреждены диафрагмальный нерв и сопровождающие его перикардио-диафрагмаль-ные артерия и вена.
Локализация медиастинальных лимфом и трудности их экстирпации являются характерными и типичными. Эти опухоли располагаются в области между трахеей, непарной веной и верхней полой веной. Творожистое содержимое опухоли просвечивает через медиастинальную плевру и имеет своеобразный желтый цвет. Опухоль связана с окружающими тканями Рубцовыми сращениями. При экстракапсулярном (радикальном) удалении опухоли можно повредить трахею, главный бронх, непарную вену и даже верхнюю полую вену. Чтобы избежать такого рода осложнений, вскрывают капсулу туберкуломы, удаляют ее творожистое содержимое ложечкой Volkmann, после чего шаг за шагом удаляют стенку туберкуломы в тех пределах, которые позволяют не повредить расположенные рядом органы.
- дыхательные пути
- бронхи
- легкие
1. Что такое срединная стернотомия
Срединная стернотомия – подготовительная хирургическая операция, направленная на обеспечение доступа к переднему средостению при оперативном лечении органов, расположенных в грудной клетке. Проведение срединной стернотомии позволяет не затрагивать плевральное пространство без необходимости.
В сравнении с латеральной торакотомией стернотомия является менее тяжёлым вмешательством и легче переносится пациентами, поскольку почти не затрагивает мышцы грудины. В послеоперационном периоде деятельность лёгких ограничена незначительно, а болевой синдром минимален.
Срединная стернотомия применяется не только при оперативном лечении, но и в диагностических целях. Эта операция обеспечивает доступ при заболеваниях лёгких, сердца, бронхов, лимфоузлов и важных кровеносных сосудов, питающих жизненно важные органы.
2. Сфера применения и виды срединной стернотомии
Срединная стернотомия незаменима при:
- кардиологических операция;
- оперативном лечении заболеваний лёгких и бронхов;
- аденоме эпителиальных телец;
- хирургическом лечении опухолей щитовидной железы и вилочковой железы;
- поражении коронарных артерий и других крупных сосудов грудной клетки.
Операции срединной стернотомии делятся на два вида:
Срединная вертикальная стернотомия (полная продольная) применяется при необходимости создания обширного доступа к переднему средостению. Полный разрез производится, если в план операции включено лечение перикарда, лёгких, верхней полой вены, диафрагмы, плевральных полостей. Наиболее распространённые заболевания, связанные с хирургическим лечением этих органов:
- наличие крупных казеозных узлов в корне лёгких;
- туберкулёз;
- злокачественные опухоли;
- врожденные и приобретённые патологии сердца и артерий.
Частичная продольная срединная стернотомия (малоинвазивная) возможна в случаях локализации дефекта в верхней части переднего средостения и таких его размерах, когда достаточным является доступ до уровня VI межреберья. В этом случае можно избежать полной резекции грудины. Частичная продольная срединная стернотомия производится при хирургическом лечении незначительных повреждений и патологий бронхов и трахеи, исправлении погрешностей в строении дуги аорты, для удаления загрудинного зоба.
3. Техника проведения и риски операции срединной стернотомии
Алгоритм проведения срединной стернотомии включает следующие этапы:
- Рассечение кости грудины электроножом;
- При необходимости доступа к задней стенке грудины – разрез верхней фасции шеи и мышц грудины;
- Фиксация мечевидного отростка зажимом, если он не удаляется, а отводится в сторону;
- Создание туннеля;
- Проведение лечебных/диагностических манипуляций в операционном поле;
- Дренирование грудины;
- Наложение швов на операционную рану (проволокой, частыми швами, узловатыми швами).
Риски, связанные со срединной стернотомией, обусловлены тем, что рассечение затрагивает сразу два отдела грудной клетки – грудину и шею. Кроме того, может быть вовлечён мечевидный отросток. Всё это делает срединную стернотомию более травматичной операцией, чем поперечная стернотомия. От хирурга требуется высокая квалификация и большой опыт проведения данного хирургического вмешательства. Со стороны пациента необходимо чёткое соблюдение рекомендаций в период послеоперационной реабилитации для снижения риска развития осложнений после лечения.
4. Реабилитация после срединной стернотомии
Послеоперационный период при выполненной срединной стернотомии требует от пациента соблюдения определенных правил и ограничений. Их перечень при выписке даёт оперирующий хирург. Наиболее общие требования таковы:
- В течение 1,5 месяцев необходимо исключить физические нагрузки;
- Трудовая деятельность может быть возобновлена только после осмотра врача с учётом характера работ и темпов послеоперационного восстановления;
- В течение 2-3 недель возможен приём болеутоляющих препаратов и лекарств, направленных на профилактику тромбообразования;
- Антибиотики и иные средства необходимо принимать курсом, регулярно и непрерывно;
- По установленному графику нужно проходить осмотр у лечащего врача.
Пренебрежение рекомендациями хирурга несёт риск серьёзных осложнений. Они могут начать проявляться повышением температуры, сильными болями в грудной клетке, общим недомоганием. При несвоевременной помощи развиваются следующие опасные состояния:
- расхождение краёв операционной раны;
- воспаление перикарда;
- сипсис;
- инфаркт миокарда;
- медиастинит (глубокая раневая инфекция).
Обычно при благоприятном исходе операции больной уже через три месяца после проведённой срединной стернотомии возвращается к привычному образу жизни. Однако нужно учитывать, что говорить о полном восстановлении без каких-либо ограничений можно лишь через 12-18 месяцев после операции.
Хирургическое лечение опухолей и кист средостения — своеобразный раздел торакальной хирургии. Особенности этого рода операций заключаются в том, что часто объем их и технические трудности выясняются в ходе оперативного вмешательства. Это зависит от глубины залегания патологического очага, характера процесса, отношения медиастинального новообразования к жизненно важным органам, выбора оперативного доступа и др.
История хирургического лечения опухолей и кист средостения свидетельствует о том, что на раннем этапе его развития выбору оперативного подхода должного внимания не уделялось. Страх перед вскрытием плевральной полости и возможными последующими осложнениями вынуждал хирурга ограничиваться применением недостаточных оперативных доступов, в результате которых радикальное оперативное вмешательство, как правило, становилось невозможным, а последствия его были мало утешительными.
Для оперативного вмешательства на заднем средостении в 1888 г. И. И. Насилов разработал заднюю медиастинотомию, применяемую в последующем А. Р. Войно-Сяножецким (1902), Sauerbrach (1914) и др. В настоящее время к этому доступу почти никто не прибегает. В 1900 г. В. Д. Добромыслов предложил чресплевральный доступ. По мере развития и совершенствования торакальной хирургии этот доступ занял основное место среди других и стал методом выбора при внутригрудных оперативных вмешательствах.
В настоящее время большинство хирургов отказались от травматичных доступов, при которых производится резекция нескольких ребер, ключицы, грудины или формирование мышечно-реберного лоскута (Ю. Ю. Джанелидзе, 1953, и др.).
Значительно распространены различного рода трансплевральные доступы к патологическим образованиям, локализованным в средостении (В. И. Казанский, 1946; Б. К. Осипов, 1960, и др.). A. Н. Бакулев (1954), Л. К. Ролик (1958), Б. В. Петровский (1960) пропагандируют боковой траисплевральный доступ. Среди чресплевральных доступов применяют различного вида торакотомии: переднебоковую, заднебоковую или боковую.
B. Н. Гольдберг (1960), Б. К. Осипов (1960), А. Н. Бакулев, Р. С. Колесникова (1967) и другие при опухолях и кистах переднего средостения применяют переднебоковой, а при медиастинальных новообразованиях заднего средостения — заднебоковой трансплевральный доступ. При этом торакотомию производят на разных уровнях грудной клетки в зависимости от хирургической задачи. Нередко пересекают 1—2 реберных хряща. При заднебоковом доступе — пересекают или резецируют фрагменты 1—2 ребер. Этим достигается достаточная ширина доступа. Показания к пересечению ребер ставятся в зависимости от возраста и степени ригидности скелета грудной клетки.
Ряд американских хирургов (Harrington, 1935; Herlitzka, Gale, 1958, и др.) для удаления опухолей и кист как заднего, так и переднего средостения рекомендуют пользоваться заднебоковым доступом, обеспечивающим достаточную экспозицию в глубине операционного поля и большую герметичность при закрытии раны.
Для опухолей и кист шейно-медиастинальной локализации большинство отечественных и зарубежных хирургов применяют шейный доступ по Kocher или Sauerbruch, прибегая при необходимости к расщеплению грудины или резекции ее части.
При огромных опухолях переднего средостения, вдающихся на значительном протяжении в обе плевральные полости, Block в 1882 г. предложил чрездвухплевральный доступ. Многие хирурги Советского Союза (В. Н. Гольдберг, I960; Б. В. Петровский, 1960, и др.) применяют доступ поперечного сечения грудины.
При срединном расположении новообразования в переднем средостении все чаще применяют продольную стернотомию. Следует отметить, что срединную тотальную стернотомию в продольном направлении впервые с успехом применил Milton в 1897 г. в Каире. Долгие годы этот доступ не применяли. Лишь в последнее десятилетие благодаря бурному развитию торакальной хирургии чрезгрудинный продольный доступ по праву занял должное место среди других внутригрудных подходов (Р. С. Колесникова, 1965; М. И. Кузин, 1965, и др.).
В нашей клинике придается огромное значение рациональным доступам к новообразованиям средостения.
На первых порах хирургического лечения опухолей и кист средостения мы применяли переднебоковую торакотомию при локализации патологического очага в переднем средостении и заднебоковую — при заднемедиастинальном расположении новообразования. У одной из больных было резецировано 4 ребра на протяжении 12—15 см, удалена ганглионеврома заднего средостения; при контрольном обследовании состояние больной хорошее. В дальнейшем, как правило, применяли пересечение реберных хрящей или ребер в зависимости от вида доступа — переднего или заднего, что обеспечивало достаточную ширину раны.
С 1964 г. в связи с внедрением К. Т. Овнатаняном ранорасширителей специальной конструкции, изготовленных из электронной стали и основанных на принципе прочного замка, удерживающего бранши инструмента, мы перешли к переднебоковой торакотомии без дополнительного пересечения ребер. Введение в хирургическую практику таких торакорасширителей полностью гарантирует широкий доступ к средостению и не создает каких-либо технических затруднений при удалении опухоли, независимо от глубины ее залегания.
Основываясь на принципах конструкции вышеотмеченных ранорасширителей, в клинике внедрено использование четырехлопастного стернорасширителя. Этот ранорасширитель применяется при выполнении тимэктомии.
Использование современной анестезии, и в частности эндотрахеального наркоза, создает все необходимые условия для выполнения операции в любом отделе средостения, ибо отключенное и коллабированное легкое не мешает свободному обзору зоны или области медиастинального патологического процесса.
Подводя итоги применению оперативных доступов, мы использовали переднебоковую торакотомию у 139 больных, в том числе у 35 больных с локализацией патологического очага в заднем средостении.
У 138 оперированных торакотомия произведена без нарушения скелета грудной стенки и лишь у 1 больного — с резекцией 4 ребер. Заднебоковая торакотомия с пересечением или резекцией небольших участков 1—2 ребер произведена у 17 больных. Продольную тотальную стернотомию мы применили у 55 больных. Показанием к ее применению явилось срединное положение патологического образования, которое локализовалось непосредственно за грудиной или же одинаково выступало в обе плевральные полости.
Трансплевральный доступ при срединных опухолевых процессах, которые распространяются на обе плевральные полости, не может считаться рациональным, а выполнение радикальной операции становится просто невозможным.
Внедрение в клинике интубационного наркоза с 1957 г. полностью обезопасило срединную стернотомию, при которой нередко возникает опасность повреждения обоих листков медиастинальной плевры. Двусторонний пневмоторакс в условиях современного обезболивания не опасен, так как его можно ликвидировать в конце операции одним из известных способов (швы на плевру, пневмопексия, сшивание обоих легких, по Б. В. Петровскому, и др.).
У 1 больного с огромной кистой передневерхнего средостения, выступающей на шею, мы применили комбинированную стернотомию с продольным рассечением рукоятки грудины и поперечным пересечением ее на уровне III межреберья. У остальных 6 больных при аналогичном расположении патологического очага удалось ограничиться шейным доступом. Этот же подход мы применили у 4 больных для биопсии надключичных лимфоузлов. У 2 больных с шейно-медиастинальной локализацией зоба мы прибегли к шейному доступу в комбинации с переднебоковой торакотомией, а у 1 продольная стернотомия дополнена шейным разрезом. У 1 больной для удаления внутрипозвоиочной локализации опухоли произведена ламинэктомия.
Наряду с использованием удобных в конструктивном отношении ранорасширителей, свободному и широкому оперативному доступу способствует правильная укладка больного на операционном столе. С этой целью под спину, грудь или вдоль позвоночника подкладывают валик, благодаря чему значительно улучшается экспозиция при одном и том же подходе. Удачно выбранный операционный доступ, как правило, определяет быстроту выполнения и качество самой операции.
а) Показания для стернотомии:
- Плановые: доступ ко всем структурам переднего средостения и, при необходимости, операции на обоих легких.
- Альтернативные доступы: боковая торакотомия.
б) Предоперационная подготовка. Предоперационные исследования: в зависимости от основного заболевания.
в) Специфические риски, информированное согласие пациента:
- Расхождение раны
- Наложение проволочных швов, поломка проволоки
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Доступ. Разрез от надгрудинной вырезки до мечевидного отростка.
ж) Этапы срединной стернотомии:
- Положение пациента и доступ
- Обнажение передней поверхности грудины
- Рассечение грудины
- Наложение костного воска
- Проволочные швы грудины
з) Анатомические особенности, серьезные риски, оперативные приемы. Непосредственно за грудиной можно обнаружить вилочковую железу (обычно атрофированную у взрослых), безымянную вену сверху и перикард снизу. С боковых сторон перикард покрывают плевральные синусы.
и) Меры при специфических осложнениях:
- Нестабильность грудины в послеоперационном периоде: причина либо в поломке проволоки, либо в раневой инфекции.
- Предупреждение: опасайтесь медиастинита.
- Поломка проволоки требует повторного наложения проволочного шва; инфекция может потребовать введения промывных дренажей и реконструкции мышечным лоскутом.
к) Послеоперационный уход после срединной стернотомии:
- Медицинский уход: в зависимости от общей ситуации.
л) Оперативная техника срединной стернотомии:
- Положение пациента и доступ
- Обнажение передней поверхности грудины
- Рассечение грудины
- Наложение костного воска
- Проволочные швы грудины
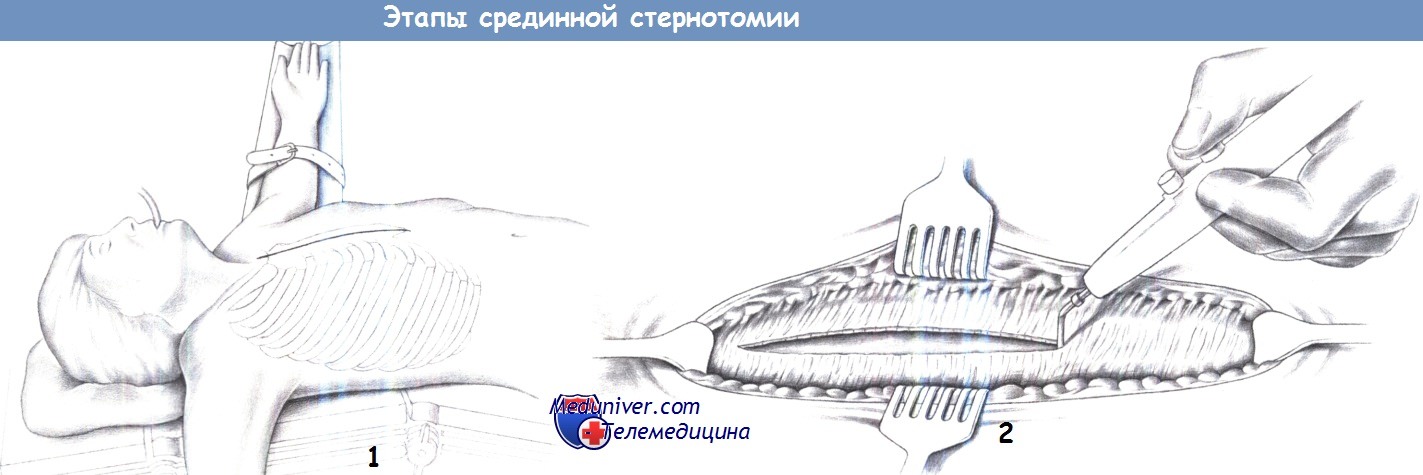
1. Расположение и доступ. Разрез выполняется по средней линии от надгрудинной вырезки до верхушки мечевидного отростка грудины.
2. Обнажение передней поверхности грудины. После рассечения кожи, до грудины с помощью диатермии рассекается подкожная клетчатка. Над надкостницей грудины образуется множество мелких кровоточащих точек, что требует немедленной коагуляции. После полного обнажения грудины краниальнее рукоятки грудины вводится крючок Кохера, и постепенно обнажается надгрудинная вырезка.
Для проведения пальца за надгрудинную вырезку и получения доступа в загрудинное пространство выполняется тупая диссекция тупфером и пальцем. Пальпирующий палец позволяет отодвинуть мягкотканые структуры глубже в загрудинное пространство. Таким же образом указательный палец проводится за грудину из нижней части раны. Для этого, при необходимости, может быть резецирован мечевидный отросток.
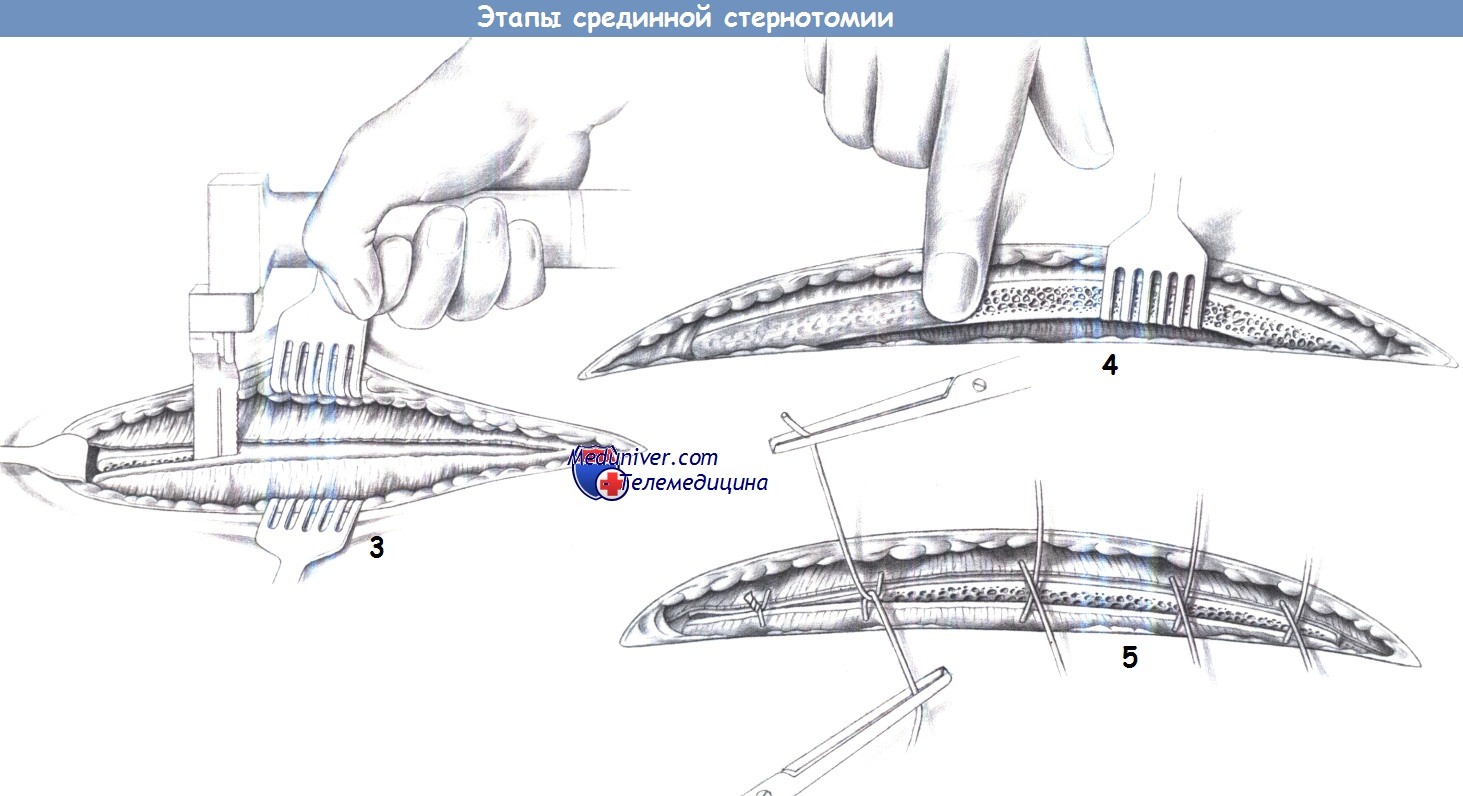
3. Рассечение грудины. После широкого дорзального обнажения грудины осциллирующая пипа заводится за краниальный конец грудины, и грудина последовательно перепиливается в каудальном направлении при орошении физиологическим раствором. При этом хирург направляет пилу с усилием в вентральном направлении, чтобы подошва пилы скользила непосредственно по задней поверхности грудины.
4. Наложение костного воска. Обе поверхности разреза грудины заклеиваются костным воском для остановки кровотечения из костного мозга. Введение самоудерживающегося ретрактора для грудной клетки обеспечивает доступ в переднее средостение.
5. Проволочные швы грудины. После завершения манипуляций в средостении грудина обычно сшивается четырьмя или пятью проволочными швами. Эти швы проводятся вокруг обеих половин грудины между местами прикрепления ребер и захватываются с каждой стороны зажимами Кохера. Начиная с краниального шва, оба конца каждой проволоки скручиваются друг с другом перекрещиванием и стягиванием концов.
Выступающие концы скрученной проволоки обрезаются до длины около 1 см над грудиной, сгибаются и утапливаются в грудину. Операция завершается непрерывным подкожным швом и кожными скобками. Обычно этому предшествует введение подгрудинных дренажей, которые необходимо подключить к бутылям с водяным замком.
Читайте также:

