Слизи после операции рака прямой кишки
С каждым годом в мире всё больше людей заболевает раком кишечника. Нередко после оперативного лечения, которое является радикальным, наблюдаются рецидивы опухолевого роста (у каждого 10 пациента). Возобновление злокачественного процесса связано со многими факторами, и врачи не всегда могут спрогнозировать данную ситуацию.
- Что такое рецидив рака?
- Причины развития рецидива рака кишечника
- Симптомы
- Виды рецидива
- Диагностика
- Лечение рецидива рака кишечника
- Прогноз
- Профилактика рецидива рака
Что такое рецидив рака?
Рецидивом называют возвращение болезни после радикального лечения и исчезновения её клинических проявлений. При раке толстого кишечника повторный очаг может возникнуть непосредственно в послеоперационной зоне (область анастомоза, прилежащие участки кишки), регионарных лимфатических узлах, отдалённых тканях и органах. Нередко местный рецидив сочетается с метастазами.
Причины развития рецидива рака кишечника
После операции рецидивы рака толстого кишечника чаще возникают у следующих категорий пациентов:
- перенёсших технически сложное хирургическое вмешательство, когда не произошло удаления новообразования в полном объёме, либо были нарушены стандарты отступа от края резекции;
- пациентов, у которых возникли осложнения во время операции или в раннем послеоперационном периоде — перфорация стенки кишки, нагноение, кровотечение и т. д.;
- при низкой дифференцировке и высокой агрессивности рака;
- пациентов молодого возраста;
- пациентов с отягощённым семейным онкоанамнезом (были случаи злокачественных новообразований пищеварительной системы у кровных родственников);
- пациентов, страдающих ожирением;
- при наличии иммунодефицита или другой серьёзной сопутствующей патологии.
Чаще бывают рецидивы при злокачественных опухолях сигмовидной и слепой кишки. Чтобы минимизировать риск возвращения болезни, проводят послеоперационную химиотерапию. Её современные схемы, по мнению многих врачей, снижают риск рецидивирования на 40%.

Симптомы
Как правило, клиническая картина рецидива будет повторять симптомы рака. Конкретное проявление болезни во многом будет зависеть от расположения самой опухоли и локализации метастазов (если они имеются). Часто ведущим признаком возврата колоректального рака будет боль в области анастомоза. При рецидиве в прямой кишке болезненные ощущения могут отдавать в нижнюю часть живота, промежность, наружные половые органы, нижние конечности и поясничный отдел позвоночника.
Кроме того, к характерным симптомам рака относятся:
- ощущение неполного опорожнения кишечника после акта дефекации;
- наличие в кале примесей крови и слизи (иногда гноя);
- нестабильность стула (запоры, диарея);
- повышенное газообразование в просвете кишечника;
- чувство дискомфорта в проекции анастомоза;
- видимая деформация живота и пальпируемая опухоль;
- астенический синдром.
Нередко при рецидивирующем раке толстого кишечника формируются свищевые ходы. При прорастании в мочевой пузырь, во время мочеиспускания будут выделяться воздух и кровь. Влагалищно-кишечные свищи проявляются болью в промежности, отхождением газов и каловых масс через влагалище.
При перитонеальном рецидиве или наличии метастатической опухоли, в печени часто развивается асцит. Могут появиться болезненные ощущения в правом подреберье и желтушность кожных покровов. Множественные метастазы рака в лёгких проявляются одышкой и кровохарканьем. При поражении головного мозга больного беспокоят головокружения, головные боли и неврологическая симптоматика.
Виды рецидива
После удаления опухоли не исключён риск возникновения:
- ранних рецидивов (менее 2 лет);
- промежуточных рецидивов (от 2 до 5 лет);
- отдалённых рецидивов (позднее пяти лет).
Чаще болезнь возвращается в первые два года (порядка 65% случаев). По месту возникновения рецидивирующего рака различают опухоли следующих локализаций:
- зоны межкишечного соединения;
- брыжейки;
- брюшины;
- забрюшинного пространства.
По данным зарубежных авторов, у пациентов с I стадией процесса рецидивы возникают от 0 до 13%, со II стадией — от 11 до 60%, с III стадией — от 32 до 88%.
Диагностика
Выявлять рецидив онколог начинает в момент опроса и осмотра пациента. В качестве скрининга используется анализ кала на наличие крови. При возникновении рака прямой кишки диагноз может быть подтвержден при помощи ректального исследования. При подозрении на рецидив вышележащих отделов кишечника используют эндоскопический метод диагностики — ректороманоскопию или колоноскопию.
В процессе исследования врач может визуально оценить наличие очага (очагов), его размеры, распространённость и характер роста. Обязательно берётся материал для гистологического подтверждения рецидива.
Для поиска отдалённых метастазов назначаются УЗИ или КТ органов брюшной полости, рентгенография позвоночника, КТ лёгких, МРТ головного мозга и другие методы. Для подтверждения наличия рака в лимфоузлах выполняют сонографию.
Лечение рецидива рака кишечника
Если диагностирован рецидив, врачебная тактика при онкологической патологии определяется количеством очагов и их локализацией. Операбельные местные опухоли подлежат повторному хирургическому удалению. При невозможности выполнить операцию и выраженном распространении рака методом выбора является химиолечение. Если злокачественный процесс ограничен областью малого таза, применяют лучевую терапию.

Нередко при рецидиве выполняются паллиативные хирургические вмешательства. При непроходимости кишечника выводят колостому. Межкишечные абсцессы вскрывают и дренируют. При единичных метастазах рака в печень и лёгкие иногда выполняют их радикальное иссечение. Чаще онкологи применяют комбинированное лечение рецидива.
Прогноз
Рецидив значительно ухудшает прогноз при колоректальном раке. Благоприятный исход бывает у 30-35% пациентов, при условии оказания квалифицированной помощи. Наиболее плохим прогностическим фактором является выявление метастазов в отдалённых органах. Поэтому так важно после операции по поводу рака строго выполнять предписания онколога и своевременно проходить контрольные обследования для исключения рецидивов.
Профилактика рецидива рака
Для снижения частоты рецидивов злокачественной патологии кишечника врачи рекомендуют придерживаться следующих правил:
- вести активный здоровый образ жизни;
- исключить вредные привычки, стрессы, канцерогенные факторы;
- ограничить употребление алкогольных напитков;
- придерживаться рационального, сбалансированного питания, с преобладанием растительной пищи;
- контролировать свой вес.
После радикального лечения рака заниматься профилактикой рецидивов нужно постоянно, регулярно посещая своего онколога для контроля и соблюдая все его рекомендации. В таком случае вероятность благоприятного исхода будет максимальной.
Александр Владимирович Воробей, 64 года, окончил Минский мединститут, интернатуру по хирургии. Завкафедрой хирургии БелМАПО, член-корреспондент НАН, доктор медицинских наук, профессор, главный внештатный проктолог Минздрава РБ. Член Международной ассоциации университетских колоректальных хирургов; Всемирной ассоциации хирургов, гастроэнтерологов и онкологов; Европейской медицинской лазерной ассоциации; почетный член ассоциации хирургов-гепатологов России и стран СНГ ; член Правления Белорусской ассоциации хирургов. Председатель аттестационной комиссии МЗ РБ по хирургии и экспертного совета ВАК Беларуси по хирургии.
- Александр Владимирович, рак толстой кишки выходит в Беларуси на первое место, в мире ежегодно диагностируют 600 миллионов новых случаев. В чем причина?
- Влияет урбанизация, особенности питания: много мяса, особенно прожаренного, отсутствие клетчатки - банальные вещи. В Африке , где живут в основном на фруктах и овощах, этих заболеваний гораздо меньше. А цивилизованный мир любит мясо, гриль - гастроэнтерологи уже считают его вредным.
У нас заболеваемость этим видом рака выше, чем у ряда европейских стран. На 9,5 миллиона белорусов почти 5,5 тысяч новых случаев (за 2017 год. - Ред.) - это огромная цифра.
Плюс масса пациентов, которые продолжают лечение. Толстая кишка состоит из ободочной и прямой - в среднем это 1,5 метра. На I - III стадиях выявляется всего 52% случаев. Пятилетняя выживаемость на этих операбельных стадиях около 60%, а при запущенном раке пятилетняя выживаемость - 8%. Раньше этой патологии было меньше, мы выявляли ее поздно: если брать времена конца СССР , запущенных случаев было 60%.
- Поздно - потому что колоноскопии не было?
- В 80-е годы ее только учились делать. Я застал эту ситуацию, придя в нашу областную больницу. Был один колоноскоп, он был большего диаметра, чем теперешние, не очень удобный, картинка выводилась на экран не очень качественно.
Сегодня аппараты цифровые, есть технологии усиливающей колоноскопии - врачу проще увидеть проблему и более прицельно взять анализ для биопсии.
Залог улучшения 5-летней выживаемости - это раннее выявление опухоли. А усиливающая эндоскопия дает возможность увидеть образование на ранней стадии - еще плоское и не выступающее над поверхностью кишки.
У нас постепенно идет переоснащение с устаревших волоконно-оптических колоноскопов на цифровые. Есть эндоскопы высокого разрешения с зум-увеличением на экране монитора - как у современного фотоаппарата. Кроме того, есть возможность проведения виртуальной окраски слизистой с помощью различных технологий. Но, к сожалению, такие аппараты пока единичные в стране.
- Не проблема обезболить - проблема, скорее, в анестезиологах, в выделении дополнительных ставок для тех из них, которые будут обеспечивать обезболивание только на эндоскопиях. Это чисто материальный вопрос. 10-я и 2-я клиники Минска уже добились, что у них каждая колоноскопия идет с обезболиванием.
У нас в Минской областной больнице проблему решили отчасти - с обезболиванием идут процедуры в понедельник и пятницу. Человеку вводят седативный препарат, и он не так остро реагирует на процесс, состояние можно назвать легким сном. В это время возле пациента должны находиться анестезиолог и медсестра, поскольку любой наркоз может дать осложнение.

-Есть малые признаки опухоли толстой кишки: потливость, слабость, урчание в животе, потеря интереса к жизни. Это малые признаки любой опухоли. Человеку стало неинтересно жить - в организме уже может идти болезнь. Фото: Святослав ЗОРКИЙ
- Рак толстой кишки - один из медленно растущих раков. От первой клетки до видимой эндоскопом опухоли может пройти от двух до четырех лет.
- Как человеку понять, что у него проблема?
- Самое первое - любые нарушения нормального пищеварения: началось повышенное газообразование, урчание в животе, изменение стула, запоры, поносы. У пожилых людей и так есть склонность к запорам - так вот на фоне запоров появилось что-то новое: острые боли, еще тяжелее оправляться, появилась кровь. Кровь в кале важно не списывать на геморрой. После 40 лет он у многих, и это повод для ошибок - люди долго не подозревают, что это не геморрой, а запущенный рак. Должно тревожить появление в кале слизи - беловатого желе, как вареный крахмал. Это один из ярких симптомов либо большого полипа - предрака, либо опухоли левой половины толстой кишки.
- Слизь может быть признаком дисбактериоза кишечника?
- И это тоже повод для ошибок, лучше перестраховаться. Еще симптомом опухоли толстой кишки может быть анемия. Но у нас есть и примеры, когда у пациента тяжелейшая опухоль с метастазами, а анализ крови в норме. Хороший анализ крови при появившихся нарушениях пищеварения - повод не для спокойствия, а для колоноскопии. Есть малые признаки опухоли толстой кишки: потливость, слабость, урчание в животе, потеря интереса к жизни. Это малые признаки любой опухоли. Человеку стало неинтересно жить - в организме уже может идти болезнь.
Это медленно развивающийся рак, и умереть до развития непроходимости почти никому не удается. Человек с дикими болями, с огромным животом и крайне запущенным раком все равно придет в больницу. А оперировать уже поздно и помочь невозможно.
- Это те случаи, когда отрезанную кишку выводят в бок с калоприемником?
- Да, это та ситуация. При запущенной опухолевой непроходимости не идет речь об органосохраняющих операциях - задача попытаться спасти жизнь. И это уже удается плохо: при запущенной непроходимости до 80% пациентов умирают после операции. Но когда человек приходит своевременно, если нет метастазов, иногда достаточно одной операции: удаляем опухоль, восстанавливаем кишечную проходимость - и все. При необходимости, как и во всем мире, делаем пластические операции на толстой кишке.
- Тогда зачем калоприемник?
- Есть ситуации, когда необходимо удалить задний проход вместе с опухолью. Мы пытались, как и многие страны, воссоздавать из мышц бедра искусственный сфинктер, но эффективность таких операций невысокая. В хирургии толстой кишки позиция такая: если сохранен хотя бы задний проход длиной в несколько сантиметров и его сфинктеры - принципиально возможно восстановить кишечную проходимость и не иметь стому.
- Были в вашей практике случаи, когда люди сами себе сильно вредили?
- Был у меня пациент - умнейший человек, крупный строитель, я знаю всю его семью. Еще в 80-е мы выявили у него опухоль, еще не было кишечной непроходимости, но он решил, что его огромная сила воли в сочетании с таинственными упражнениями победят рак. Кончилось как у всех - метастазами, когда оперировать было поздно.
- Правда, что часто раком болеют целые семьи?
- Слышала, что иногда семьи болеют раком негенетическим.
- Да, есть так называемый семейный раковый синдром - по необъяснимым причинам в конкретной семье раки возникают чаще, причем разные. Был пациент из Борисова , в 30 лет у него диагностировали рак прямой кишки. В 28 лет такой же рак возник у его сына. И генетики тут нет - это подтвердила наша лаборатория. Но есть особенность семьи: может, питания, может, что-то есть такое в жилище - никто не знает.
- При боязни кононоскопии можно для начала сделать УЗИ органов брюшной полости. Совсем маленькую опухоль не увидят, но есть так называемый симптом полого органа - и это подозрение на рак толстой кишки.
- А онкомаркеры для рака толстой кишки информативны?
- Да, можно начать с этого. Это не 100% диагностика, но сигнал для пациента. Есть маркер РЭА (раково-эмбриональный антиген), если результат больше 5 - это повод для беспокойства. Есть и так называемая виртуальная колонография, ее делают в компьютерном томографе (без введения каких-либо аппаратов в толстую кишку), где есть специальная программа для обследования кишечника.
- Где лучше делать колоноскопию?
- В частных центрах нередко работают специалисты стационаров, по совместительству. Главное - выбирайте колоноскопию с усиливающей эндоскопией, не во всех аппаратах она есть.
- Есть страх, что во время колоноскопии удалят полип, и это даст толчок раку…
Считалось, что если размер полипа меньше сантиметра - он доброкачественный. Первыми забили тревогу японцы - даже в 5-миллиметровых полипах могут быть раковые клетки. Любой полип нужно немедленно удалять и сдавать на исследование - чтобы исключить ранний рак. В раннем отщипывании полипов не опасность, а профилактика рака.
Еще один повод для возникновения рака анального канала - длительно существующие анальные трещины или свищи. Это хронические воспаления, которые рано или поздно приведут к раку, в данном случае - к раку кожи. Если такой пациент долго не обращается к врачу, то почти безобидная болезнь превращается в рак перианальной области - они плохо протекают и имеют высокую смертность.

- Не проблема обезболить - проблема, скорее, в анестезиологах, в выделении дополнительных ставок для тех из них, которые будут обеспечивать обезболивание только на эндоскопиях. Фото: Святослав ЗОРКИЙ
- Сколько лет было самому молодому вашему пациенту?
- 18 лет, парнишка из Гомеля . На разных этапах ему долго ставили болезнь Крона (воспалительная болезнь кишечника), а у него была огромная опухоль прямой кишки.
- Почему не диагностировали вовремя?
- Потому что 18 лет - всем хотелось думать, что в таком возрасте рака толстой кишки не бывает. И ему долго не делали полнослойную биопсию (исследование подозрительных тканей прямой кишки).
- С возрастом обмен веществ замедляется. Посоветуйте - как поддержать работу кишечника?
- Нужно менять образ жизни, следить за питанием, есть побольше овощей, фруктов, клетчатки. Полезно делать себе массаж живота - поглаживая круговыми движениями по часовой стрелке. И не нужно слишком всего бояться, важно вовремя обследоваться. Страхов много, например, у молодых женщин с полипозами, после наших операций.
ЧИТАЙТЕ ТАКЖЕ
О таком докторе для своего ребенка мечтает каждая мама. Только вот встретиться с ним - недетский труд даже для журналиста [продолжение здесь]
Уролог Антон Главинский: На приеме у уролога жена узнает про мужа много интересного!
Узнали, как ЗОЖ мужа мешает наступлению беременности, всегда ли можно сказать, кто первый заболел, почему частенько мужчина с любовницей может, а с женой – нет и как укрепить брак [продолжение здесь]
Рак прямой кишки – что это такое?
Это злокачественное онкологическое заболевание происходит из эпителия прямой кишки. Этой опухоли присущи характерные черты любого злокачественного образования – быстрый рост, прорастание в соседние ткани, метастазирование.
Подвержены болезни мужчины и женщины в равной степени. Рост числа заболевших отмечается с 45 лет, а пик заболеваемости приходится на 75-летних.
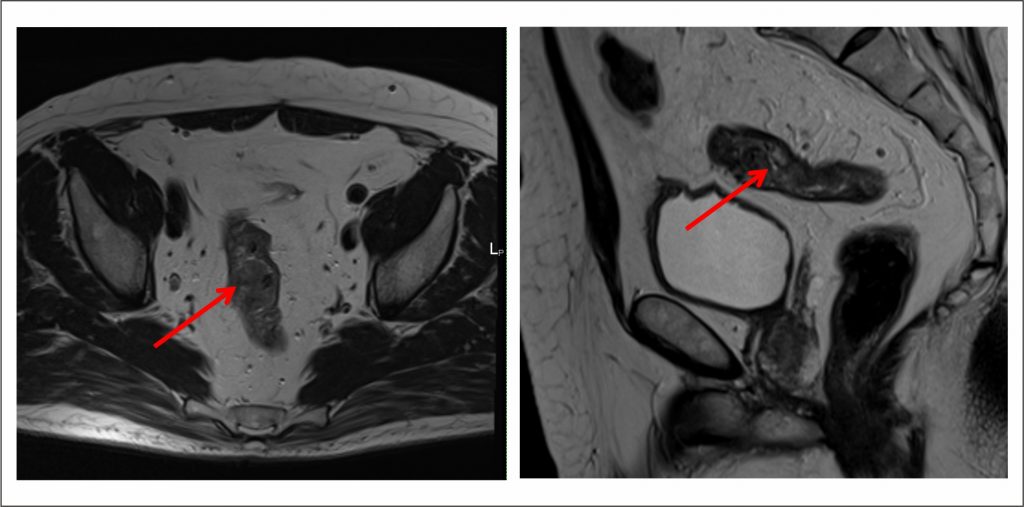
О заболевании
Слизистая оболочки конечного участка толстой кишки покрыта цилиндрическим эпителием с большим количеством желез. Их клетки продуцируют слизь. Под влиянием факторов риска появляются патологические клетки с бесконтрольным делением и утратой механизма апоптоза – запрограммированной гибели. Постепенно из них формируется опухоль прямой кишки.
Предположительно установлены причины рака прямой кишки:
- Неправильное питание.
Преобладание в рационе мясной пищи, животных жиров с одновременным дефицитом растительной клетчатки ухудшает прохождение кала, способствует запорам и развитию колоректальных опухолей. - Роль наследственности — замечена при возникновении некоторых форм новообразований.
- Предраковые патологии — полипы, болезнь Крона, неспецифический язвенный колит.
- Иммунодефицитные состояния, карцинома половых органов или молочной железы у женщин.
Виды рака прямой кишки
Тип опухоли определяется ее локализацией:
- Аноректальное расположение характерно для 5-8% случаев.
- Ампулярное встречается чаще других, до 80%. Это патология в самой широкой части кишки.
- Надампулярная локализация до 12% больных.
Характер роста опухоли может быть:
- экзофитный – растет в просвет кишечника;
- эндофитный – прорастает толщу стенки, инфильтрирует ее, может охватывать циркулярно;
- смешанный рост.
По гистологической картине новообразование бывает:
- железистый рак (аденокарцинома);
- солидный;
- перстневидно-клеточный;
- скирр;
- плоскоклеточный.
Симптомы рака прямой кишки, первые признаки
Обсуждение проблем прямой кишки для многих людей является чем-то постыдным. Поэтому первые признаки патологии часто остаются без должного внимания. Начальные симптомы рака прямой кишки – изменения характера стула. Появляется частая смена запора и диареи, меняется форма кала. Он становится значительно тоньше, чем раньше. Беспокоят чувство неполной дефекации, неприятные ощущения, повышенное образование газов.
Развитие опухолевого процесса вызывает отдаленные признаки рака прямой кишки:
- слизь и кровь в кале;
- гнойные выделения;
- чувство переполненного кишечника;
- вздутие живота;
- боль в области прямой кишки;
- хроническая усталость, утомляемость;
- анемия;
- потеря веса.
На начальных стадиях проявления болезни может не быть. При выявлении анемии неизвестного происхождения стоит искать причину скрытого кровотечения. Возможно, это рак.
Поздние стадии характеризуются поражением других органов:
- прорастание в соседние органы, образование межорганных свищей;
- гнойно-воспалительные процессы – парапроктит, флегмона малого таза;
- перфорация опухоли надампулярной локализации с развитием перитонита;
- кровотечение.
Как выглядит рак прямой кишки – фото
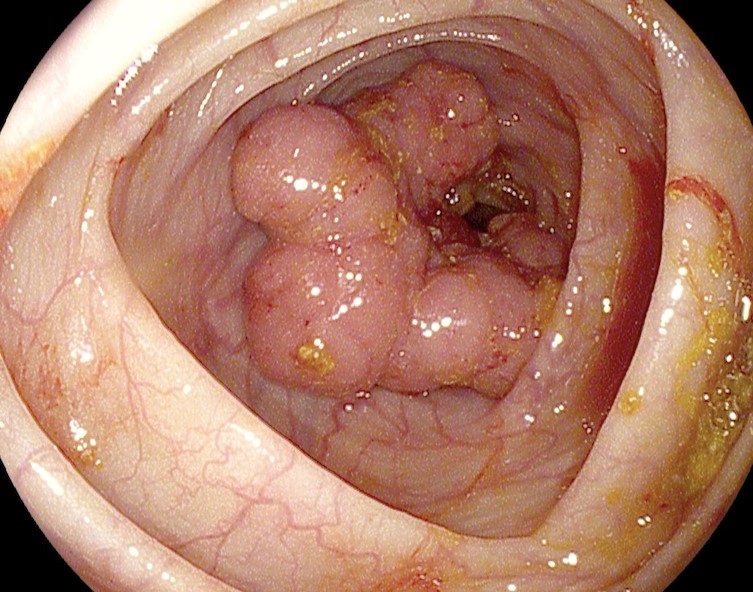
На фото рака прямой кишки можно заметить, что он значительно сужает просвет кишечника. Это является причиной запоров, переполненного живота, метеоризма.
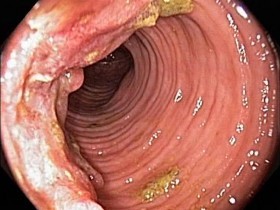
На этом фото карцинома растет инфильтративно, охватывая стенку.
Диагностика
После обращения к врачу, определяют симптомы, которые беспокоят пациента и позволяют предположить болезнь ректального отдела.
Стадии рака прямой кишки
Течение ракового процесса при отсутствии должного лечения прогрессирует. Стадия определяется по степени поражения самого кишечника, прорастанием ее через стенку, наличием метастазов в лимфоузлах, отдаленных поражениях других органов.
В связи с этим опухоли делят на 4 стадии. Такое распределение универсально для любых злокачественных опухолей.
1 стадия – опухоль небольших размеров, растет на слизистом слое, не поражает соседние органы и лимфоузлы.
2 стадия делится на А и Б. 2А – это поражение от трети до половины окружности кишечной трубки, но растет строго в стенке или просвете, метастазов нет. 2Б – размер очага такой же, но есть метастазы в околокишечных лимфоузлах.
3А – опухоль занимает более половины окружности кишки, прорастает через все слои и околокишечную клетчатку. Могут быть единичные метастазы в ближайших лимфоузлах.
3Б – любой размер опухоли, метастазы в отдаленных лимфоузлах, принимающих лимфу от ректальной области.
4 стадия – метастазы распространяются по внутренним органам и отдаленным лимфатическим узлам. Размер первичной опухоли может быть любой.
Методы лечения рака прямой кишки
Небольшой размер опухоли и ее прорастание только через слизистый и подслизистый слой прямой кишки, не затрагивая мышечный и серозный, позволяет выполнить хирургическое удаление самой опухоли. Иногда возможно проведение операции через кишку с помощью колоноскопа.
Если она проросла в мышечный слой, то показана резекция прямой кишки или экстирпация (полное удаление органа). Также удаляется параректальная клетчатка и лимфоузлы, в которых в 20% случаев уже обнаруживаются метастазы. Для проведения операции используют два доступа – лапаротомия (рассечение брюшной стенки) и лапароскопия (операция с помощью видеооборудования через несколько проколов на животе).
Тип операции выбирается исходя из локализации опухоли. Высокое расположение позволяет провести удаление новообразования и временно вывести конец кишки на брюшную стенку – сформировать колостому для дефекации. Такая манипуляция нужна, если пока сшить между собой концы кишки невозможно. Вторым этапом через некоторое время восстанавливают целостность кишечника.
При низком расположении опухолевого процесса, если ниже ее не осталось здоровых тканей, проводят удаление пораженного участка и анального отверстия, накладывают колостому на брюшную стенку.
Прогноз выживаемости
После проведения радикальной операции выживаемость в течение 5 лет колеблется в пределах 34-68%. На исход лечения влияет стадия, на которой была диагностировна опухоль, состояние самого пациента, его возраст, сопутствующие заболевания.
В зависимости от стадии опухолевого процесса, пятилетняя выживаемость определена следующими цифрами:
- 1 стадия – до 77%;
- 2 стадия – до 73%;
- 3 а стадия – 46%;
- 3 б стадия – 43%.
4 стадия не рассматривается в данной статистике. Радикальные операции зачастую провести невозможно, т.к. метастазы опухоли диссеминрованы по всему организму. Летальный исход зависит от общего состояния больного.
Противопоказания
Операция противопоказана при следующих условиях:
- тяжелые хронические заболевания пациента – артериальная гипертензия, ишемическая болезнь сердца, когда невозможно дать наркоз;
- преклонный возраст пациента;
- запущенные стадии рака.
При распространенном процессе с метастазированием во многие органы применяют паллиативные резекции, направленные на облегчение состояния больного. Симптоматические операции – наложение обходных анастомозов, чтобы разгрузить кишечник и избежать осложнений на последних стадиях рака.
Лечение до и после операции
Химиотерапия и лучевая терапия показаны для больных с опухолями 2 и выше стадиями.
Если до операции были выявлены метастазы в нескольких лимфоузлах, а опухоль проросла мышечный слой, то на этапе подготовки к операции проводят лучевую терапию коротким курсом в течение 5 дней. Это позволяет уничтожить ранние метастазы, уменьшить размер самого образования.
Лечение рака прямой кишки после хирургического вмешательства проводится после получения патоморфологических данных об удаленных тканях. Решается вопрос о проведении облучения или его сочетании с химиотерапией. Лучевая терапия после операции уничтожает оставшиеся клетки в зоне первичной опухоли и предупреждает ее рецидив. У неоперабельных больных она облегчает состояние.
Чувствительность к химиотерапии выявляется у 30% больных. Ее назначают с лечебной целью для уничтожения метастазов.
Также химиотерапию проводят адьювантно – для предупреждения распространения карциномы, если выявлялось поражение нескольких лимфоузлов. Этот способ терапии улучшает качество и продолжительность жизни пациентов с метастазами. Применяют препараты платины, 5-фторурацил, лейковарин, фолинат кальция. Лекарства вводятся внутривенно капельно, курсами по несколько дней. Также применяют химиотерапию в сочетании с лучевой до проведения операции при местнораспространенной форме рака. Такое комбинированное лечение проводят в течение 1-1,5 месяца, а после окончания облучения через 6 месяцев выполняют операцию.
Рак прямой кишки — злокачественная опухоль клеток, выстилающих прямую кишку. Она растет в теле человека примерно 1,5-2 года и может прорасти в кости таза и соседние органы. Она образует очаги опухолей (метастазы) в лимфоузлах, головном мозге, позвоночнике, легких и печени.

Стадии заболевания:
- 1 стадия — небольшая подвижная опухоль не глубже подслизистого слоя.
- 2 стадия содержит 2 этапа. Этап 2А — новообразование занимает от 1/3 до 1/2 окружности слизистой, метастаз нет. Этап 2Б — появление метастаз в околокишечных лимфоузлах.
- 3 стадия также имеет 2 этапа. Этап 3А — опухоль прорастает всю стенку органа и клетчатку около него, поражено больше половины прямой кишки. Этап 3Б — опухоль дает множественные метастазы во все соседние лимфоузлы.
- 4 стадия: опухоль любого размера дает отдаленные метастазы во внутренние органы, или опухоль распадается, разрушая прямую кишку и прорастая сквозь ткани таза.
Обычно болезнь обнаруживается случайно на приеме у проктолога. Только 20% случаев выявляются на 1-2 стадиях, большинство больных приходят к врачу уже с метастазами.
- Как лечат?
- Подготовка к операции
- Виды операций
- Можно ли обойтись без операции?
- Последствия операции
- Как питаться?
- Сколько живут после операции?
Как лечат?
Способ лечения рака прямой кишки определяется в зависимости от состояния больного, расположения и размера опухоли. Центральный метод лечения — операция. Но на 3-4 стадии ее недостаточно, и применяется комплексный подход:
- Лучевая терапия до и после операции;
- Хирургическое вмешательство;
- Полихимиотерапия.
Комплексное лечение серьезно повышает шансы на выздоровление.

В среднем операция рака прямой кишки стоит:
- в Израиле — от $ 20 000;
- в Германии — от € 15 000;
- в России — от 20 000 руб.
Подготовка к операции
Перед тем как будет произведена операция по удалению рака прямой кишки, пациент обследуется посредством:
- Пальпации;
- УЗИ брюшной полости;
- Эндосонографии;
- Рентгена грудной клетки;
- Анализа крови и кала;
- Ректоскопии;
- Колоноскопии.
Важно правильно питаться перед удалением опухоли.
Диета при раке прямой кишки до операции:
- Дробный (5-6 раз в день) режим питания;
- Нежирные кисломолочные продукты (протертый свежий творог, 3-дневный кефир, ряженка, простокваша);
- Овощи (морковь, цветная капуста, брокколи, томаты, свекла, кабачки, шпинат);
- Фрукты (яблоки, слива, абрикос);
- Ягодные пюре и компоты;
- Злаки, отруби, гречка, перловка и овсянка;
- Нежирная говядина, крольчатина, курятина, индейка;
- Нежирная рыба и морепродукты;
- Пища только отварная или приготовленная на пару.

Перед операцией (под общим наркозом) пациенту очищают желудок и дают антибиотик.
Виды операций
Оперативная хирургия зависит от характеристик опухоли и состояния больного.
На 1-2 стадиях удаляется опухоль, пораженные ткани и лимфоузлы и ближайшие здоровые ткани, чтобы избежать опасности метастаз.
- Щадящая местная резекция наиболее эффективна на 1 стадии рака. Опухоль удаляется эндоскопом.
- Открытая лапароскопия сводит боль и время восстановления к минимуму. Применяется на 1-2 стадиях.
- Бесконтактная операция начинается с перевязки кровеносных и лимфатических сосудов, связанных с опухолью. Затем отсекается пораженное место.
- Трансанальное иссечение устраняет некрупные опухоли в нижнем сегменте кишки, сохраняя сфинктер и лимфоузлы.
- Передняя резекция применяется к опухоли в верхней части кишки. Надрезается низ живота, удаляется участок соединения прямой и сигмовидной кишок, концы кишечника сшиваются.
- Низкая резекция применяется на 2-3 стадии. Прямая кишка удаляется, сфинктер сохраняется. Может понадобиться временная стома (отверстие для вывода кала в брюшной стенке).
- Брюшно-промежностная экстирпация — удаление прямой кишки, участков анального канала и мышц сфинктера с созданием постоянной стомы.

Сфинктерсохраняющие операции минимизируют негативные последствия, гарантируют значительную длительность жизни без снижения ее качества.
На данном этапе лечение без операции рака прямой кишки невозможно.
Лучевая и химическая терапия, не могут заменить хирургическое вмешательство. Они — только часть комплексного лечения.
Оба вида терапии применяются до и после операции, позволяя уменьшить опухоль, ускорить выздоровление и снизить риск рецидива.
Последствия операции
Любое оперативное вмешательство может повлечь риски.
Среди неприятных последствий могут быть:
- Кровотечения в брюшину;
- Инфекции;
- Длительный период заживания;
- Разрыв сшитых концов кишечника и воспаление (перитонит);
- Расстройства пищеварения;
- Недержание кала и мочи;
- Сексуальная дисфункция (импотенция);
- Сращение (спайки).
После операции рак прямой кишки может вернуться в течение 2 лет. Чтобы вовремя обнаружить метастазы, нужно постоянно наблюдаться у врача (каждые 3-6 мес), проходить колоноскопию и обследования, делать анализ крови.
Как питаться?

Питание после операции может быть таким же, как и до болезни. Регулирование стула позволит избежать расстройств желудка, вздутия живота и неприятных запахов.
Желательная диета после операции та же, что и перед ней:
- Нужно отказаться от жирного, острого и жареного – лучше тушить, варить или готовить на пару.
- Пейте между приемами пищи от 2 литров жидкости в день.
- Питайтесь дробно (5-6 раз в день) и тщательно пережевывайте пищу, не ешьте очень горячее или холодное.
Сколько живут после операции?
Продолжительность жизни после удаления опухоли зависит от нескольких факторов:
- Стадия, на которой было диагностировано заболевание. После операции на 1 стадии выживают 90-95% пациентов, на 2 стадии — 75%. На 3 до — 50%, а на 4 — 5-8%.
- Размеры опухоли серьезно влияют на прогнозы после операции. При поверхностном поражении выживают 85% пациентов, при поражении мышц — 67%, разросшиеся метастазы снижают шансы до 49%.
- Возраст больного: среди пациентов до 30 лет процент выживаемости значительно ниже, чем у пожилых.
- Уровень резекции: резекция на границе с опухолью дает шанс 55% пациентов. При резекции на большем расстоянии — 70%.
В то же время больные раком прямой кишки живут без операции не более года. Поэтому именно своевременное обращение к врачу способно спасти жизнь.
Читайте также:

