Рак молочной железы узи операция

- Как возникает рак молочной железы?
- Типы рака молочной железы
- Причины и факторы риска
- Симптомы рака молочной железы
- Самостоятельная диагностика рака груди
- Диагностика
- Стадии рака молочной железы
- Лечение рака молочной железы
- Прогноз при раке молочной железы
Как возникает рак молочной железы?
Рак груди развивается так же, как и любая другая злокачественная опухоль в организме. Одна или несколько клеток железистой ткани в результате произошедшей в них мутации начинают аномально быстро делиться. Из них образуется опухоль, способная прорастать в соседние ткани и создавать вторичные опухолевые очаги — метастазы.
Мутации, которые приводят к РМЖ, бывают наследственными и приобретенными .
Распространенными наследственными генетическими причинами рака молочной железы становятся мутации в генах BRCA1 и BRCA2. Носительницы мутации BRCA1 имеют риск заболеть раком молочной железы 55–65%, а носительницы BRCA2 — 45%. Такие генетические дефекты передаются по наследству от родителей детям, они становятся причиной рака молочной железы примерно в 15% случаев.
Намного чаще опухоль возникает из-за приобретенных мутаций: они возникают в клетках молочной железы и не передаются по наследству. Например, в 20% случаев увеличено количество копий гена, кодирующего HER2 — белок-рецептор, который находится на поверхности клеток и стимулирует их размножение.
Типы рака молочной железы
Злокачественные опухоли груди делятся на два типа: протоковые и железистые. Протоковый рак молочной железы встречается чаще. Он может быть внутриэпителиальным (in situ) и инвазивным. У внутриклеточного протокового рака молочной железы более благоприятный прогноз, он редко дает метастазы и излечивается в 98% случаев. Инвазивный же вариант опухоли склонен к бесконтрольному росту и генерализации процесса.
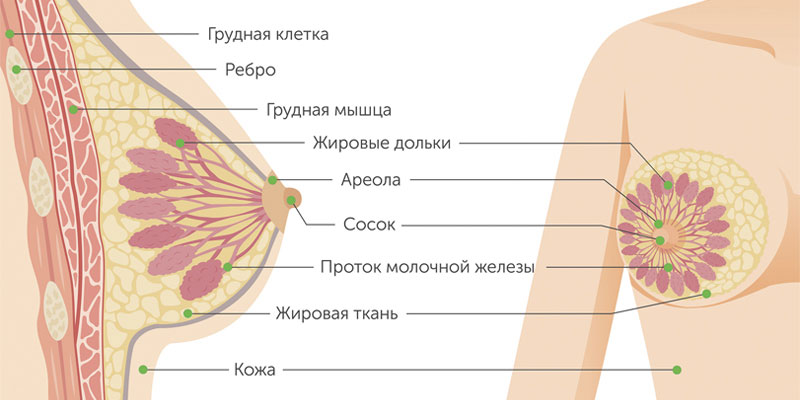
Железистый рак молочной железы может быть дольковым (инвазивная лобулярная карцинома) или произрастать из других клеток железистой ткани. Для долькового рака нередко характерен мультицентричный рост. Скорость увеличения в размерах и сроки метастазирования форм узлового рака груди зависят от степени дифференцировки опухоли.
Причины и факторы риска
К сожалению, полной информации о причинах возникновения рака молочной железы у ученых пока нет. Существует список факторов риска, влияющих на вероятность появления опухоли, однако у некоторых болезнь диагностируют при отсутствии этих факторов, другие же остаются здоровыми при наличии сразу многих из них. Тем не менее, ученые все же связывают развитие рака груди с определенными обстоятельствами, наиболее часто предваряющими его появление. К ним относятся:
- Возраст. Большинство случаев РМЖ приходятся на женщин в возрасте 55 лет и старше.
- Наследственность. Если РМЖ диагностирован у кого-то из близких родственников, риск повышается вдвое.
- Рак молочной железы в анамнезе.
- Повышенная плотность ткани молочной железы по результатам маммографии.
- Некоторые доброкачественные новообразования в молочной железе.
- Раннее начало менструаций — до 12 лет.
- Поздняя менопауза — после 55 лет.
- Отсутствие детей или поздние (после 35 лет) первые роды.
- Воздействие радиации, например, в ходе лучевой терапии, проводимой для лечения другого типа рака.
- Курение и злоупотребление алкоголем. Если женщина ежедневно потребляет 28–42 г этилового спирта, ее риски повышаются на 20%.
- Лишний вес и низкая физическая активность.
- Использование гормональных препаратов: оральные контрацептивы, заместительная гормональная терапия в постменопаузе.
- Травмы молочных желез.
- Сахарный диабет.
- Работа по графику с ночными сменами.
Симптомы рака молочной железы
На ранних стадиях рак молочной железы, как правило, никак клинически не проявляется. Чаще всего опухоль обнаруживается самими больными или выявляется случайно при проведении профилактических исследований.
Пациентки обычно жалуются на наличие пальпируемого образования, выделения из соска. Боль является редким симптомом рака грудной железы, однако болевой синдром может выйти на первый план на этапе генерализации процесса, в особенности при распространении метастазов в кости.
Довольно часто выявляются такие признаки рака груди, как появление асимметрии вследствие изменения размеров пораженной железы. Уменьшение, смещение кверху, деформация и сморщивание молочной железы может наблюдаться при скиррозной (фиброзной) форме опухоли. Напротив, увеличивается грудь на стороне поражения при быстром росте образования или из-за отека, который формируется по причине нарушенного оттока лимфы.
При распространении новообразования в подкожную клетчатку могут наблюдаться изменения кожи. При этом выявляются следующие симптомы рака молочной железы:
Иногда, при распространении опухоли на поверхность кожи могут наблюдаться такие признаки рака груди, как покраснение и изъязвление. Наличие этих симптомов говорит о запущенности процесса.
Изменения соска тоже могут определяться, но только на поздних стадиях. При этом имеют место такие симптомы рака грудной железы, как:
- Симптом Форга — на стороне поражения сосок находится выше, чем на здоровой стороне.
- Симптом Краузе — сосок утолщен, складки ареолы заметно выражены.
Такой признак рака молочной железы, как патологические выделения, является довольно редким, но в ряде случаев может быть единственным симптомом, который выявляется при осмотре. Часто выделения носят кровянистый характер, реже встречаются серозные и гнойные.
Также были выделены особые формы рака груди, которые проявляются типичной симптоматикой. К ним относятся:
- Отечно-инфильтративная форма, для которой характерно увеличение и отечность железы, мраморный цвет кожи, выраженная гиперемия.
- Маститоподобная. Данный вид рака груди проявляется уплотнением пораженной груди, повышением температуры тела.
- Рожистоподобная форма, при которой на коже выявляются очаги (иногда появляются изъязвления), которые внешне напоминают рожистое воспаление.
- Панцирная форма характеризуется наличием множественных узлов, за счет которых происходит сморщивание и деформация железы.
- Рак Педжета — поражает сосок и ареолу. При данной разновидности наблюдают утолщение соска, изменение кожи в виде покраснения и уплотнения, образование корок и чешуек.
Иногда люди, интересуясь по каким признакам можно распознать наличие опухоли молочной железы, по ошибке ищут симптомы рака грудины. Данное название является неверным, так как грудина является центральной плоской костью грудной клетки и даже при метастазировании злокачественного образования груди практически никогда не поражается.
Самостоятельная диагностика рака груди
Самостоятельно проверять грудь на наличие узелков или каких-либо других изменений стоит раз в месяц после менструации. Домашнюю диагностику удобнее всего проводить, принимая ванну или находясь под душем. О любых изменениях, которые удалось обнаружить, стоит как можно быстрее рассказать врачу.
Порядок проведения самообследования молочных желез:
- Разденьтесь выше пояса и встаньте перед зеркалом.
- Поднимите руки вверх и заведите их за голову. Внимательно осмотрите грудь. Повернитесь правым, левым боком.
- Ощупайте молочные железы в положении стоя сложенными указательным, средним и безымянным пальцем. Начинайте с верхней наружной части груди и двигайтесь по часовой стрелке.
- Сожмите сосок двумя пальцами. Проверьте, выделяется ли из него что-нибудь.
- Снова ощупайте молочные железы — теперь в положении лежа.
70% случаев рака молочной железы выявляются пациентами самостоятельно в результате самообследования груди.
Диагностика
Диагностика рака молочной железы начинается с беседы. На этом этапе для врача важно оценить жалобы женщины и выяснить, встречались ли случаи рака молочной железы в её семье, если да — насколько часто. Это помогает заподозрить наследственную форму рака, связанную с мутациями в генах BRCA1, BRCA2, NBS1, CHECK, TP53.
Далее врач осматривает, ощупывает молочные железы, проверяет, нет ли в них узлов и уплотнений, не увеличены ли лимфатические узлы в подмышечной, надключичной и подключичной областях.
После осмотра врач может направить женщину на маммографию — рентгенографию молочной железы. Показаниями к этому исследованию являются: уплотнения в молочной железе, изменения со стороны кожи, выделение крови из соска, а также любые другие симптомы, которые могут указывать на злокачественную опухоль. Также для диагностики рака молочной железы назначают ультразвуковое исследование. Маммография и УЗИ являются взаимодополняющими методами, каждый из них имеет свои преимущества:
Маммография
УЗИ молочных желез
Позволяет обнаружить патологические изменения за 1,5–2 года до появления симптомов.
При кровянистых выделениях из соска можно провести дуктографию — рентгенографию с контрастированием молочных протоков. Это помогает получить дополнительную полезную информацию.
Высокая чувствительность — точная диагностика до 90% случаев рака.
Возможность обнаружить микрокальцинаты до 0,5 мм.
Безопасность — нет воздействия на организм рентгеновскими лучами.
Хорошо подходит при высокой плотности ткани молочной железы, у молодых женщин (до 35–45 лет).
Позволяет отличать кисты (полости с жидкостью) от плотных опухолей.
Позволяет оценить состояние регионарных лимфатических узлов.
Хорошо подходит для контроля положения иглы во время биопсии.
Магнитно-резонансная томография — высокоинформативный метод диагностики злокачественных опухолей молочной железы. Ее применяют при лобулярном раке, когда неинформативны маммография и УЗИ, а также для оценки размеров и расположения опухоли, что помогает определиться с тактикой хирургического лечения. МРТ может применяться для скрининга у женщин-носительниц аномальных генов, связанных с повышенным риском рака молочной железы, при отягощенном семейном анамнезе.
О роли биопсии в диагностике рака молочной железы рассказывает врач Европейской клиники Портной С.М.:

В лаборатории проводят цитологическое и гистологическое исследование, то есть оценивают строение отдельных клеток и ткани. В настоящее время доступны молекулярно-генетические исследования: они помогают выявить мутации, за счет которых произошло злокачественное перерождение, и подобрать оптимальную противоопухолевую терапию.
Биопсия позволяет выяснить, является ли опухоль злокачественной, а также определить ее тип и стадию. Кроме того, исследование биопсийного материала дает ответ на вопрос, является ли опухоль гормонозависимой , что также влияет на схему лечения.
После того как рак диагностирован, важно определить его стадию и понять, насколько сильно он распространился в организме. Для этого применяют следующие исследования:

Стадии рака молочной железы
Стадирование при раке молочной железы опирается на общепринятую систему TNM. Буква T в этой аббревиатуре обозначает размер первичной опухоли:
Буквой N обозначают наличие метастазов в регионарных лимфатических узлах. N0 — очаги в лимфатических узлах отсутствуют. N1, N2 и N3 — поражение разного количества лимфатических узлов.
Буква M обозначает наличие отдаленных метастазов. Рядом с ней может быть указана одна из двух цифр: M0 — нет отдаленных метастазов, M1 — отдаленные метастазы имеются.
В зависимости от значений T, N и M, выделяют пять основных стадий рака молочной железы (внутри некоторых из них есть подстадии):
- Стадия 0: рак на месте.
- Стадия I: опухоль в молочной железе диаметром до 2 см.
- Стадия II: опухоль в молочной железе диаметром до 5 см и более, могут быть метастазы в подмышечных лимфоузлах на стороне поражения.
- Стадия III: опухоль в молочной железе до 5 см и более, может прорастать в грудную стенку или в кожу, имеются очаги в регионарных лимфатических узлах.
- Стадия IV: опухоль может быть любых размеров, не имеет значения, поражены ли регионарные лимфоузлы. Если обнаруживают отдаленные метастазы, всегда диагностируют рак четвертой стадии.
Лечение рака молочной железы
Стратегия лечения рака молочной железы должна подбираться индивидуально для каждой пациентки с учетом таких факторов, как тип опухоли, стадия, чувствительность новообразования к гормональной терапии. Берется во внимание и общее состояние больной. Если опухоль обнаружена на ранних стадиях и выбрана правильная тактика ведения пациентки, то шанс полностью вылечить рак груди является весьма высоким.
Выберите врача-онколога и запишитесь на приём:

Пластический хирург, онколог-маммолог, доктор медицинских наук
Ультразвуковые признаки послеоперационных изменений
В послеоперационном периоде, вне зависимости от последующего проводимого адъювантного лечения, пациенткам показан диагностический комплекс мероприятий, в который в обязательном порядке включено ультразвуковое исследование регионарных областей, послеоперационного рубца, оставшейся молочной железы, органов брюшной полости и малого таза.
Частота исследований при отсутствии метастазов: в первый год — один раз в 3-4 месяца, последующие — один раз в полгода.
В раннем послеоперационном периоде чаще всего перед врачом ультразвуковой диагностики (УЗД) стоит задача исключить наличие в послеоперационной зоне гематомы, скопление лимфатической жидкости, оценить стояние экзо- или эндопротеза при реконструктивных операциях. Послеоперационная гематома выглядит как жидкостное образование вытянутой формы, с перегородками (Рис.6.1 а,б,в).

Рис. 6.1. а,б,в. Варианты эхографического изображении послеоперационной гематомы в передней грудной стенке в В-режиме.
Помимо выявления данного образования, безусловно, имеются клинические проявления осложнения, такие как распирающие боли, повышение температуры, отечность, пальпируемое образование.
Лимфоцеле, или скопление лимфатической жидкости, возникают вследствие удаления лимфатических коллекторов. При стандартном ведении послеоперационного периода хирурги, как правило, при каждой перевязке стараются пункционно удалить жидкость.
Лимфоцеле, как и гематома, представляет собой при ультразвуковом исследовании жидкостное образование, которое, в зависимости от срока существования, может быть однородной структуры (Рис.6.2 а,б), либо с перегородками — при длительном присутствии (Рис.6.3 а-е). Однако такими клиническими проявлениями, как повышение температуры, гиперемия в области рубца лимфоцеле не сопровождается.

Рис.6.2. а.б. Варианты эхографического изображения лимфоцеле в раннем послеоперационном периоде в В-режиме.

Рис.6.3. а,б,в,г,д,е. Варианты эхографического изображения организовавшегося лимфоцеле в В-режиме.
При реконструктивных операциях после радикальной мастэктомии используются синтетические протезы, которые выглядят как правильной овальной формы образование с ровными контурами, однородной гипоэхогенной структуры (Рис.6.4 а,б), а также собственные ткани — чаще всего лоскут на широчайшей мышце спины и лоскут на прямых мышцах живота.

Рис.6.4. а,б. Варианты эхографического изображения экзопротеза в области удаленной молочной железы в В-режиме.
Кожно-жировые лоскуты представляют собой жировую ткань, и при ультразвуковом исследовании (УЗИ) такая молочная железа напоминает инволютивно измененную (Рис.6.5 а,б,в).

Рис.6.5. а,б,в. Варианты эхографического изображения эндопротеза в области удаленной молочной железы в В-режиме.
Необходимость в проведении УЗИ после реконструкции молочной железы возникает при подозрении на формирование гематомы, серомы, разрыв протеза (Рис.6.6 а,б).

Рис.6.6. а,б. Варианты эхографического изображения деформации экзопротеза в области удаленной молочной железы в В-режиме.
После резекции молочной железы осматривается вся оставшаяся молочная железа и область рубца, который может выглядеть как гиперэхогенная полоса с дорсальным ослаблением в виде акустических теней в участках наибольшего уплотнения (Рис.6.7 а). Но в период формирования рубца зоны местного асептического воспаления, которые трактуются как послеоперационные изменения, могут визуализироваться в виде гипоэхогенных участков без четких контуров (Рис.6.7 б,в,г).

Pиc.6.7. a,б,в,г. Варианты эхографического изображения послеоперационного рубца (а) и послеоперационных изменений в В-режиме (б,в) и в режиме энергетической допплерографии (ЭД) (г).
Ультразвуковые признаки рецидивов рака молочной железы
Основной целью ультразвукового исследования послеоперационного рубца является своевременное выявление рецидива. В этой связи сомнению подвергаются любые узловые образования, обнаруженные в проекции удаленной опухоли. Но, как показывает практика, появившиеся образования зачастую рецидивами не являются.
Что же пальпируют сами пациенты, врачи-маммологи, а затем определяем и мы?
Нередко в послеоперационном рубце визуализируются олеогранулемы в виде гипоэхогенных бессосудистых участков округлой формы, часто с дорсальной акустической тенью за счет кальцинации (Рис.6.8 а,б, Рис.6.9 а-е).

Рис.6.8. а,б. Варианты эхографического изображения послеоперационной oлеогранулемы в рубце в В-режиме (а) и в режиме ЭД (б).

Рис.6.9. а,б,в,г,д,е. Варианты эхографического изображения послеоперационной oлеогранулемы в рубце в В-режиме.
Рецидивы же никогда не имеют акустической тени, а их ультразвуковые характеристики такие же, как при раке молочной железы. Чем меньше размер образования, тем более округлой и гипоэхогенной его структура (Рис.6.10 а,б).

Рис.6.10. а,б,в,г,д,е. Варианты эхографического изображения рецидива в послеоперационном рубце в В-режиме (а,б,в,г,д) и в режиме энергетической допплерографии (е).
При дальнейшем росте форма может становиться неправильной, а структура неоднородной (Рис.6.10 в,г,д). Сосуды могут определяться даже в образованиях малых размеров (Рис.6.10 е, Рис.6.11 б,в,г,д,е, Рис.6.12 а,б).

Рис.6.11. а,б,в,г,д,е. Варианты эхографического изображения послеоперационной олеогранулемы в рубце в режиме ЭД (а), рецидива в послеоперационном рубце в режиме энергетической допплерографии (б), режиме цветового допплеровского картирования (ЦДК) (в,г) и в импульсно-волновом режиме (д,е).

Рис.6.12. а,б. Варианты эхографического изображения рецидива в послеоперационном рубце в В-режиме (а) и в режиме ЦДК (б).
Если олеогранулемы не кальцинированы, то их сложно отличить от рецидивов (Рис.6.11 а). Единственным отличием может быть отсутствие кровотока в образовании, но данный признак не может являться определяющим.
Полному при обнаружении любого образования в зоне послеоперационного рубца следует провести рентгеновскую маммографию и пункционную биопсию.
Г.Т. Синюкова, Г.П. Корженкова, Т.Ю. Данзанова
Лечение рака молочной железы по международным протоколам в Москве
Врачи-эксперты из Израиля и Западной Европы
Хирург-онкомаммолог с опытом работы в ведущих европейских клиниках: органосохраняющие операции, кожесохраняющая и сосоксохраняющая мастэктомия с одномоментной реконструкцией, удаление сторожевого лимфоузла.
Лучевая терапия на оборудовании последнего поколения
Персонализированная терапия на основе генетического профилирования, генетические тесты для оценки риска метастазирования и рецидива рака молочной железы
Позвоните нам +7 495 933-66-55 или
- Факторы риска
- Симптомы
- Скрининг
- Диагностика
- Стадии
- Лечение
- Прогноз
В Институте онкологии EMC проводится комплексная диагностика и лечение рака молочной железы по современным американским и европейским протоколам (NCCN и ESMO) с использованием современных методов хирургии, химиотерапии, таргетной и гормональной терапии и лучевого лечения. Для наших пациентов это уникальная возможность получить доступ к лучшим методикам лечения рака груди, не уезжая за рубеж. Решение о тактике лечения каждой пациентки принимается на междисциплинарном консилиуме (tumor board) с участием онколога-химиотерапевта, хирурга-маммолога, радиолога, гистолога, маммолога, в случае необходимости на консилиум приглашается онкопсихолог, а также смежные специалисты. От момента первичного обращения до операции проходит не больше 10-14 дней, что крайне важно при лечении злокачественных заболеваний.
Факторы риска рака молочной железы
Рак молочной железы – наиболее распространенное онкологическое заболевание у женщин в большинстве развитых стран мира.
Заболеваемость особенно высока в странах Европы и Северной Америки. В России рак молочной железы также занимает первое место в структуре онкологической патологии у женщин. По данным статистики, ежегодно в нашей стране заболевают раком молочной железы 55 тыс. женщин.
Наличие факторов риска не говорит о том, что женщина обязательно заболеет раком груди. Но знание индивидуальных факторов риска может помочь выявить заболевание на ранней стадии, когда болезнь успешно поддается лечению.
К факторам риска молочной железы относятся:
Возраст: риск рака груди возрастает при достижении возраста 45-50 лет
Вес: лишений вес является фактором риска развития рака в постменопаузе, вместе с тем повышенный коэффициент индекса массы тела связан со снижением риска развития рака молочной железы в пременопаузе
Повышенный уровень эстрогенов
Высокая плотность ткани молочной железы
Заместительная гормональная терапия в менопаузе (длительный, более 5 лет, прием комбинированных эстроген-прогестиновых препаратов женщинами в возрасте 50-79 лет)
Репродуктивные факторы: раннее начало менструации и поздняя менопауза, поздние роды и их отсутствие, отсутствие кормления грудью
Наследственность – один из основных факторов риска. Около 10% всех случаев рака молочной железы связаны с наследованием мутаций генов BRCA 1 и BRCA2. У женщин с наличием мутации этих генов риск заболеваемости РМЖ в течение жизни составляет от 50 до 85%.
С повышенным риском ассоциируются также особенности образа жизни и питания, в частности:
Сниженная физическая активность
Употребление красного мяса более 5 раз в неделю. По данным исследований, это увеличивает риск развития гормон-рецептор положительного рака молочной железы у женщин в пременопаузе.
По некоторым данным, диета с преобладанием овощей и фруктов, а также продуктов, содержащих сою, может несколько снижать риск развития рака молочной железы. Роль антиоксидантов в снижении заболеваемости не доказана. Влияние кофеина на заболеваемость также не нашло научного подтверждения.
Факторы внешней среды:
Лучевая терапия на область грудной клетки в прошлом (например, при лечении лимфомы Ходжкина)
Работа в ночную смену, по некоторым данным, является фактором риска развития рака молочной железы, что может быть связано с недостатком гормона мелатонина, выработка которого происходит только в ночное время.
Симптомы рака молочной железы
увеличение лимфоузлов в подмышечной области
К настораживающим признакам относится также визуальное изменение соска – например, его втяжение, выделения из соска.
Скрининг рака молочной железы
К сожалению, вышеперечисленные симптомы часто являются признаком распространенного процесса. Поэтому для ранней диагностики рака важно регулярное прохождение скрининга – это исследование, которое выявляет заболевание до его клинических проявлений.
Скрининг рака молочной железы начинается с возраста 40-45 лет и проводится ежегодно или раз в два года (международные экспертные организации дают различные рекомендации). Поэтому в каждом индивидуальном случае начало прохождения исследований и их частоту лучше определить с врачом.
Основным методом исследования, принятым за диагностический эталон, является цифровая маммография.
Скрининг у женщин из группы риска начинается раньше, как правило, за 5 лет до того возраста, когда было обнаружено заболевание у ближайшей родственницы. Для женщин с генетической предрасположенностью в нашей клинике разработаны специальные программы скрининга. Согласно международным рекомендациям, они включают проведение магнитно-резонансной томографии с контрастированием в чередовании с УЗИ молочных желез каждые 6 месяцев. Также у нас проводится молекулярно-генетическая диагностика – тест на наличие мутаций генов BRCA 1 и 2.
Диагностика рака молочной железы
Диагностика рака молочной железы включает:
Клиническую диагностику: физикальный осмотр при обращении женщины к врачу;
Клинический осмотр важен, однако его роль незначительна для ранней диагностики рака молочной железы, так как пальпация не позволяет обнаружить опухоли маленького размера или глубоко расположенные новообразования.
Цифровая маммография – основной метод диагностики рака молочной железы. В EMC выполняется цифровая маммография с томосинтезом – послойным изображением тканей молочной железы. Доказано, что данная методика на 20% повышает эффективность диагностики рака молочной железы по сравнению с обычной маммографией. Цифровая маммография имеет возрастные ограничения и не может быть использована для диагностики у женщин до 40 лет.
Важным патогномоничным, т.е. характерным признаком рака молочной железы является видимое на снимке скопление микрокальцинатов. Даже те случаи, когда опухолевого узла как такового на маммографическом снимке нет, а есть только скопление кальцинатов на ограниченном участке, являются показанием для лечебно-диагностической процедуры – секторальной резекции груди, так как опухоль может быть рентген-негативна и среди этих кальцинатов может скрываться злокачественная опухоль – рак in situ (неинвазивный рак).
МРТ молочных желез с контрастированием – это высокоинформативный метод диагностики молочных желез. Метод применяется у женщин с высокой плотностью молочной железы при подозрении на рак молочной железы по результатам маммографии, в качестве скрининга у молодых женщин с генетической предрасположенностью к раку молочной железы и в других сложных диагностических случаях.
Завершающим методом диагностики рака молочной железы является биопсия опухоли молочной железы.
Тонкоигольная пункционная биопсия (когда опухоль пунктируют тонкой иглой медицинского шприца и полученный клеточный материал отправляют на цитологическое исследование) не всегда достаточна для постановки диагноза. Для полноценной диагностики и выбора правильной тактики лечения необходимо проведение CORE-биопсии, когда под местной анестезией кожи железы производится забор ткани опухоли для последующего гистологического исследования.
CORE-биопсия проводится в амбулаторных условиях и позволяет определить не только гистологическое строение опухоли, но и провести иммуногистохимическое исследование для определения важнейших характеристик опухоли: наличия или отсутствия гормональных рецепторов, рецептора HER 2/neu, а также маркера Ki-67- индекса пролиферации, или скорости роста опухолевых клеток.
Гистологическая лаборатория EMC имеет высшие оценки независимой организации контроля качества иммуногистохимических исследований NordiQC в области диагностики рака молочной железы. При необходимости и по желанию пациента проводится верификация диагноза (пересмотр гистологических препаратов) в ведущих европейских и американских онкологических клиниках.
Обращаясь в Институт онкологии EMC, вы можете быть уверены, что вам будут проведены все необходимые диагностические и лечебные процедуры по современным международным стандартам. При обнаружении патологических участков и необходимости биопсии она проводится в день первого обращения, то есть сразу же после маммографии. Такой подход не только экономит ваше время, но и сокращает неприятное ожидание и беспокойство перед процедурой.
Стадирование рака молочной железы
После постановки диагноза необходимо определить степень распространенности опухолевого процесса, так как рак обладает склонностью к метастазированию. Даже опухоль небольших размеров может давать отдаленные метастазы в другие органы. От стадии зависят подходы к лечению и прогноз болезни.
Стандарт обследования определяется наиболее частыми местами метастазирования рака молочной железы. Как правило, это:
регионарные лимфатические злы (подмышечные, над- и подключичные внутримаммарные лимфоузлы),
Читайте также:

