Послеоперационный период после удаления кисты селезенки
Киста селезенки представляет собой сформировавшуюся внутри данного органа полость, заполненную жидкостью, которая возникает как результат аномального эмбриогенеза, различных инфекций, травм и воспалений.
Как правило, небольшие кисты развиваются без особенных симптомов. При интенсивном росте кисты возникают боли в левом подреберье, тошнота, рвота, общая слабость.
Выбор способа лечения кисты селезенки определяется ее размерами, характером и местом расположения. Небольшие кисты подлежат динамическому наблюдению, более крупные – удаляются.
Классификация и причины возникновения кисты селезенки
Все кисты селезенки делятся на паразитарные (вызванные наличием в селезенке какого-либо паразита) и непаразитарные.
Заразиться личинками паразита довольно легко, поскольку они живут на шерсти домашних животных и скота, в воде, на траве. Сначала они попадают в пищеварительный тракт, а, потом, продвигаясь по кровеносной системе, достигают внутренних органов, в том числе и селезенки.
В свою очередь, непаразитарные кисты селезенки делятся на: истинные и ложные.
Истинные кисты изнутри покрыты эндотелием. Они являются врожденными и обусловлены нарушениями, произошедшими в период эмбриогенеза. Такие кисты представляют собой болезни с аутосомной доминантной наследственностью или единый генетический дефект (при наличии множественного кистозного поражения различных органов, в том числе селезенки, печени, почек, головного мозга).
Ложные кисты эндотелиальной выстилки не имеют и являются приобретенными. Они развиваются вследствие оперативных вмешательств, травм, инфекций, кровоизлияний. Стенки ложных кист представлены фиброзно-изменённой тканью селезенки. К образованию ложных кист могут приводить: лечение абсцесса селезенки, операции по удалению паразитарной кисты данного органа.
Кисты могут быть множественными и одиночными. Объем их может достигать 5 и более литров. Содержимое кисты может быть серозным или геморрагическим.
Симптомы кисты селезенки
Данный вид кисты может обнаруживаться, как у взрослого человека, так и у ребенка. Киста селезенки проявляет себя только при достижении значительных размеров. Небольшие кисты (до 2 см) обычно протекают без определенных симптомов.
По мере роста кисты у пациента могут возникать тупые приступообразные или постоянные боли в животе, начинающиеся из области левого подреберья. Боль может отдавать в левое плечо. В некоторых случаях больные могут предъявлять жалобы на ощущение распирания или тяжести в левом подреберье после приема пищи, тошноту, рвоту. Иногда могут возникать симптомы со стороны дыхательной системы – кашель, покалывание в груди при глубоком вдохе, одышка. Когда киста достигает размеров 7-8 см либо селезенка поражается множественными новообразованиями на 20% и более, то может наблюдаться увеличение этого органа, возникает отрыжка, тошнота, нарушается работа желудка.
Если в кисте возникает процесс воспаления и ее содержимое начинает нагнаиваться, то помимо болевого синдрома, возникает слабость, озноб, повышение температуры тела.
Киста селезенки у ребенка или взрослого может приводить к таким осложнениям, как:
- нагноение при присоединении инфекции с последующей общей интоксикацией организма;
- разрыв кисты с поступлением ее содержимого в брюшную полость и последующей тяжелой интоксикацией и перитонитом;
- кровотечение в полость новообразования с последующим его разрывом и излитием крови в брюшную полость.
Диагностика кисты селезенки
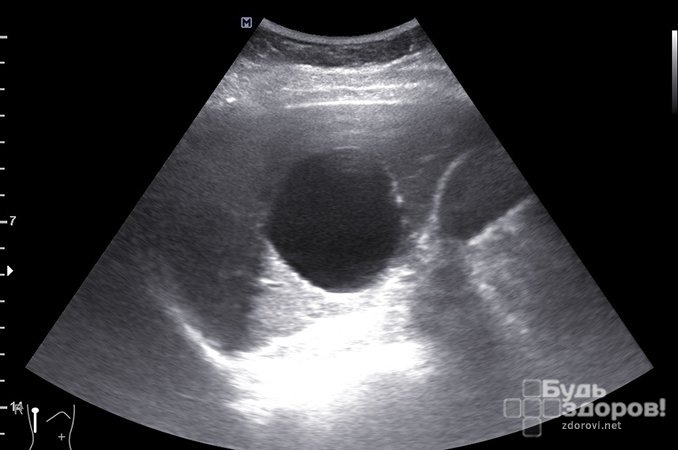
Чаще всего киста селезенки обнаруживается при проведении планового обследования, диспансерного осмотра или обследования по поводу заболеваний желудочно-кишечного тракта при выполнении компьютерной томографии или ультразвукового исследования.
При постановке диагноза ключевым вопросом является установление характера кисты – паразитарная или непаразитарная. Для этого пациенту назначаются серологические исследования на наличие альвеококкоза (реакция латекс-агглютинации) и эхинококкоза (реакция гемагглютинации и реакция Каццони).
Дифференциальная диагностика кисты селезенки обычно проводится с опухолями этого органа, кистами поджелудочной железы, спленомегалией.
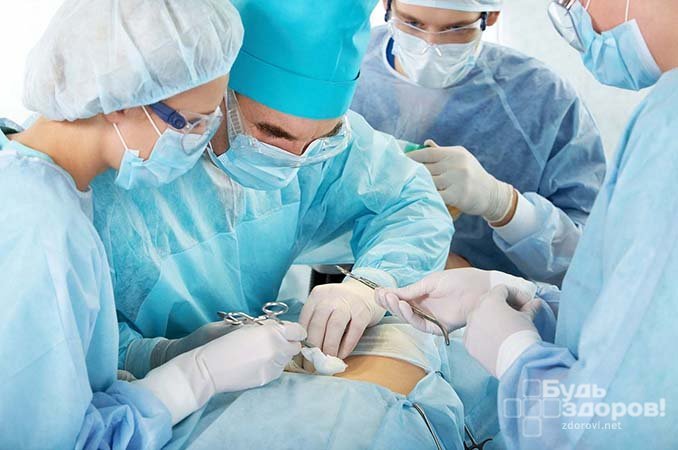
Лечение кисты селезенки
Если киста селезенки у ребенка или взрослого пациента непаразитарного характера, не осложнена и имеет диаметр менее 3 см, то в данном случае необходимо только активное ее наблюдение с выполнением 1-2 раза в течение года ультразвукового исследования.
В случае изменения структуры кисты или ее увеличения, необходимо выполнение компьютерной томографии с контрастированием органов брюшной полости (чтобы исключить злокачественный рост в стенке новообразования). Операция при кисте селезенки в данном случае не показана.
Показаниями к удалению кисты селезенки являются следующие патологические состояния:
- Кровотечение, разрыв, нагноение;
- Размеры кисты от 3 до 10 см и более;
- Выраженные симптомы новообразования (диспепсические явления, постоянные боли в подреберье);
- Наличие рецидивных опухолей при неэффективности ранее применяемых методов лечения кисты селезенки.
Наиболее эффективным методом лечения кисты селезенки в настоящее время является оперативное вмешательство.
Применяются следующие виды хирургических операций при кисте селезенки:
- удаление кисты селезенки с ее оболочками с последующей обработкой аргон-усиленной плазмой ее внутренней выстилки;
- удаление пораженной части селезенки вместе с кистозным образованием;
- удаление селезенки с новообразованием с последующей аутотрансплантацией в большой сальник селезеночной ткани;
- проведение пункции кисты с введением в ее полость склерозирующего раствора.
При лечении одиночных неосложненных новообразований размерами до 3-5см чаще всего применяют пункцию. Проведение склерозирования в данном случае является обязательным условием проведения операции при кисте селезенки. В противном случае могут развиваться рецидивы заболевания, и потребуется новое оперативное вмешательство.
Удаление кисты селезенки в настоящее время, как правило, проводится лапароскопическим доступом. При этом стенки кисты иссекаются в пределах здоровых тканей. Все удаленные стенки кисты отправляются на гистологическое исследование.
Если по определенным причинам сохранить орган невозможно, то выполняется спленэктомия, то есть удаление всего органа. После чего проводится лапароскопическая аутотрансплантация селезеночной ткани пациента в большой сальник.
Применение метода лапароскопии в лечении данного вида кистозных образований способствует быстрому восстановлению пациента и имеет минимальную травматичность.
После проведения операции пациенту рекомендуется наблюдение у гематолога и хирурга, проведение УЗИ-контроля каждые полгода на протяжении двух лет, ограничение физических нагрузок.
Таким образом, киста селезенки – это серьезное заболевание, опасное своими последствиями. Поэтому лица, имеющие подобные новообразования, должны постоянно наблюдаться у врача либо прибегнуть к удалению кисты, чтобы обезопасить себя от ее осложнений.

Операция по удалению селезенки называется спленэктомия. Прежде чем назначить этот радикальный способ лечения, врачи собирают консилиум. Собрание специалистов выносит вердикт о том, что орган утратил свои функции, и дальнейшее его существование нанесет гораздо больший вред, чем оперативное вмешательство.
Функции селезенки
Здоровая селезенка выполняет в организме человека ряд важных функций:
![]()
Защитная: в селезенке в ответ на проникновение в кровь болезнетворных составляющих очень быстро формируется адекватная иммунная реакция – образуются антитела к данному виду инфекции. При прохождении через селезенку кровь получает эти антитела и переносит их к очагу воспаления;- Фильтрующая: строение плоти органа таково, что возможна дифференциация клеток крови, – при попадании в селезенку отсеиваются, например, поврежденные эритроциты. Они неспособны к деформации, в отличии от здоровых, и не могут преодолеть барьеры, поэтому остаются в селезеночных депо, а впоследствии утилизируются. Кровь в селезенке очищается и от отслуживших свое лимфоцитов – белых кровяных телец, выработанных для борьбы с инфекцией;
- Кроветворная: в селезенке находится значительный запас тромбоцитов, который удерживается здесь на случай кровопотери при травме. При необходимости они вбрасываются в кровь и обеспечивают прекращение кровотечения;
- Метаболическая: орган принимает активное участие в обмене веществ, в частности белков (синтез альбумина и глобина – белкового ингредиента гемоглобина) и железа – при фильтрации отсортировываются железистые компоненты из отмерших эритроцитов (трансферрин).
Эти функции являются важными процессами, способствующими полноценной жизнедеятельности всего организма.
Показания к операции
Однако при некоторых патологиях селезенки ее участие в поддержании существования становится проблематичным, наносящим вред всем органам и тканям или создающим угрозу здоровью и даже жизни человека. В этом случае селезенку удаляют, т.е. проводят спленэктомию.

Причины удаления органа:
- Травма селезенки: при травме происходит повреждение чувствительной внутренней ткани, часто имеет место кровотечение, опасное даже при неповрежденной капсуле – вскрытие ее вызовет проникновение крови в область таза и легких. Неудаленные гематомы затвердевают, могут инфицироваться и проводить в абсцессу;
- Абсцесс – результат воспаления на ограниченной площади, по причине травмы или перерождения гематомы, а также занесения болезнетворных составляющих при туберкулезе, сифилисе и др. хронических заболеваниях;
- Спленомегалия: патологическое увеличение селезенки, грозящее разрывом органа и смертельным кровотечением. Причины возникновения различны, но результат один – возможность катастрофы в любой момент;
- Патологическая тромбоцитопения: при некоторых заболеваниях в селезенке депонируется не 30% тромбоцитов, а гораздо больше. В результате снижается свертываемость крови, что также грозит кровопотерей;
- Неправильные аутоиммунные реакции: иногда лейкоциты образуются не на чужеродные, поступившие извне, факторы крови, а на собственные компоненты;
- Доброкачественные и злокачественные опухоли: увеличивают орган и угнетают его функции;
- Киста селезенки: бывает врожденной, ли приобретенной в результате травмы – внутри оболочки происходит распад тканей и образуется жидкость, а также паразитарной, чаще всего эхинококковой природы. При повреждении неизбежно заражение окружающих тканей. Если невозможно изолированное извлечение кисты, удаляют весь орган;
- Инфаркт органа: закупорка входящей артерии тромбом (сгустком крови), оторвавшейся холестериновой бляшкой или жировым компонентом приводит к нарушению кровоснабжения и отмиранию части органа. При своевременном применении антикоагулянтов возможно терапевтическое излечение. Если результата нет, проводят спленэктомию;
- Болезни крови: гемолитическая анемия, гипо- и гиперпластическое малокровие. Болезни со злокачественным течением, при удалении селезенки прогноз улучшается.
Противопоказания к операции
В некоторых случаях операция не проводится, даже при наличии явных показаний к спленэктомии. Это связано с предсказуемыми осложнениями, которые нанесут больше вреда, чем само хирургическое вмешательство. Ниже приведены некоторые причины невозможности удаления селезенки.
- Тяжелые сердечно-сосудистые заболевания: операция проводится под общим наркозом, предполагается способность организма вынести эту нагрузку;
- Серьезные легочные заболевания, препятствующие применению общей анестезии;
- Неконтролируемая коагулопатия – невозможность повысить перед операцией свертываемость крови до уровня допустимых показателей;
- Высокая склонность в образованию спаек: возможны патологическое сдавление органов брюшной полости и легких спаечными новообразованиями с последующим ограничением их функций;
- Терминальная стадия злокачественной опухоли;
- Отсутствие согласия больного.
Подготовка к хирургическому вмешательству
При отсутствии противопоказаний пациента начинают готовить к операции. Если процедура плановая, то все манипуляции проводятся в соответствии с режимом лечебного учреждения. При срочной операции подготовка минимальна.
![]()
Анализы мочи и крови с учетом действия используемых лекарств, в том числе и на свертываемость крови;- Рентген брюшной полости, ультразвуковая диагностики сопутствующих заболеваний соседних органов, по показаниям – компьютерная томография;
- Электрокардиограмма;
- Предварительная вакцинация (за 2 недели до предполагаемого срока эктомии) – после операции пациент будет очень уязвим первое время;
- Отмена некоторых препаратов, способствующих разжижению крови, – примерно за неделю до вмешательства;
- Выяснение наличия аллергии и принятие мер для исключения приступа вовремя операции.
При апластической анемии спленэктомии предшествует пересадка костного мозга и сопутствующая этому терапия.
Проведение спленэктомии
Операция осуществляется под общей анестезией, на фоне введения антибиотиков. Существует несколько способов проведения хирургического вмешательства, но все делят на 2 категории по технике исполнения:
- Открытая операция. В левом подреберье делают разрез брюшной стенки и мышц. Раздвигают края ранорасширителями. Отсекают связки, поддерживающие ложе селезенки. Прижигают или скобируют сосуды. Извлекают удаленный орган, операционное поле ревизируют – осушают поверхности, проверяют удаление впитывающего материала, инструмента, убеждаются в отсутствии кровотечения, при необходимости устанавливают дренажную трубку, соединяют мышцы и кожу скобами и швом. На рану накладывают/наклеивают послеоперационную повязку.
- Лапароскопия. Через маленькое отверстие в стенке живота в брюшную полость закачивают газ, чаще всего углекислый. Это делается для поднятия кожи и мышц с целью увеличить пространство для маневров инструментом. Производят небольшой разрез (1 – 2см) и вводят лапароскоп – трубку с камерой на конце, которая передает изображение на экран в операционной. Еще 2 – 4 таких же разреза делают для инструментов-манпуляторов, при помощи которых и проводится удаление.

Однако, при этом способе очень важна соответствующая квалификация хирурга – частота осложнений в виде возвращения к традиционному способу проведения операции уже во время вмешательства уменьшается по мере накопления опыта доктором.
Осложнения
Побочные эффекты возможны после любого хирургического вмешательства. Предоперационная подготовка и правильное ведение операции сводит риск осложнений к минимуму, но реакции организма не всегда предсказуемы. Поэтому в реанимационном периоде после удаления селезенки могут обнаружиться:
- Кровотечения;
- Воспаление шва и грыжа в его области в более поздний период;
- Заболевания соседних органов в результате травмы во время операции;
- Суперинфекция – грозное осложнение, очень характерное для спленэктомии в связи с отсутствием иммунопротекции.
Послеоперационный период
По медицинским наблюдениям положительный эффект от операции бывает в 84% случаев спленэктомии.

При благополучном течении послеоперационного периода больной проводит в стационаре не больше недели. В это время наблюдают за состоянием шва, делают перевязки, следят за общим состоянием. Функции селезенки должны взять на себя другие органы, в частности, печень, легкие, лимфоузлы. Для снижения остроты перестройки организма назначают сглаживающую терапию. Проводят анализы в разные сроки, отслеживают состояние внутренних органов при помощи ультразвуковой аппаратуры.
В этот период очень снижен иммунитет, т.к. селезенка выполняла защитную функцию. После выписки рекомендуют избегать мест скопления большого количества людей. Функции печени и поджелудочной железы тоже ослаблены – необходимо соблюдать диету, чтобы не перегрузить эти органы.
Восстановление после операции длится 2 – 3 месяца. В это время пациент находится на амбулаторном наблюдении. Физическую активность постепенно повышают, но полное отсутствие движения недопустимо.
Спленэктомия – в большинстве случаев назначается после проведения многих терапевтических курсов лечения и исчерпавших свою эффективность или по срочным показаниям при угрожающих жизни состояниях. Своевременное проведение данной операции часто приводит к значительному улучшению состояния больных или даже к полному излечению.
Видео: лапароскопическая спленэктомия
Работа иммунной системы человека в немалой степени зависит от селезенки, поэтому удаление органа проводится лишь в том случае, когда сохранить его невозможно.
Киста селезенки — образование одной или нескольких полостей, которые заполнены жидкостью. Диагностируется данная патология у 0,5-1% людей, у половины из них болезнь обнаруживается случайно. У женщин заболевание регистрируется в 3-5 раз чаще, чем у мужчин. Возраст большей части пациентов с этой патологией 35-55 лет.
Кисты селезенки можно разделить на одиночные и множественные, истинные и ложные. Кроме того, существует классификация, согласно которой образования разделяют на:
- Солитарные, истинные кисты
![]()
- Простые солитарные
- Дермоидные
- Ретенционные
- Многокамерная цистаденома
- Травматические
- Воспалительные
Солитарная киста — это одиночное образование. В том случае, если их больше двух, то речь идет о множественных кистах. Истинные, собственно кисты, берут начало от микрополостей, выстланных эпителием, и возникающих в результате нарушения эмбриогенеза во внутриутробном периоде. Ложные, стенки которых состоят из фиброзно-измененной ткани, появляются вследствие травмы, при которой произошел центральный или подкапсульный разрыв органа. Кроме того, данный вид может появляться после перенесенного абсцесса или удаленной кисты паразитарного происхождения.
Следует учитывать, что проявления заболевания зависят от величины, локализации и вида кисты. Как правило, об образовании, размер которого не превышает в диаметре 2 см, человек даже не догадывается. Хотя при наличии кисты большего размера какие-либо специфические признаки также отсутствуют, пациент нередко узнает о заболевании совершенно случайно. И только по мере роста образования человек начинает испытывать тупые боли. Постоянные или приступообразные, они локализуются в левом подреберье. Тем не менее, общее состояние больного не нарушено, может пройти не один год, прежде чем киста будет диагностирована.
Боль может отдавать в левое плечо, к тому же пациента беспокоит чувство тяжести или распирания после еды, возможна рвота. Иногда при глубоком вдохе в груди отмечается незначительное покалывание, кашель, одышка. У некоторых больных нарушается мочеиспускание.
В том случае, если диаметр одиночной кисты около 7-8 см, а также при множественных образованиях, когда их площадь занимает 20% объема селезенки, клиническая картина становится более яркой. Возникают тошнота, отрыжка, нарушение работы пищеварительной системы, селезенка увеличивается в размерах. В случае присоединения воспалительного процесса, помимо болевого синдрома, возможно повышение температуры тела, озноб, слабость.
Отсутствие лечения чревато развитием осложнений, среди которых чаще всего встречаются:
- разрыв кисты, при этом содержимое попадает в брюшную полость, что приводит к перитониту и интоксикации организма;
- кровотечение в полость кисты, в результате чего происходит ее разрыв, открывается профузное кровотечение в полость брюшины;
- нагноение кисты, что ведет к развитию тяжелой интоксикации.
Чаще всего заболевание выявляется случайно во время профилактических осмотров или при диагностическом обследовании по поводу патологии желудочно-кишечного тракта.
ВАЖНО: Ультразвуковое исследование — основной метод диагностики. Кроме УЗИ, обнаружить кисту селезенки можно с помощью компьютерной томографии с использованием контрастного вещества.
Крайне важно при обследовании исключить паразитарный характер образования. Для этого проводится серологическое исследование на наличие альвеококкоза (реакция латекс-агглютинации) и эхинококкоза (реакция Каццони и гемагглютинации).
- Истинная киста — врожденное заболевание, которое развивается в результате нарушения эмбриогенеза. У одиночных образований это может быть патология с аутосомальной доминантной наследственностью. Также возможно множественное поражение разных органов: селезенки, почек, печени, головного мозга — речь идет о едином генетическом дефекте.
- Появление ложных кист обусловлено патологической реакцией ткани органа на генетическом уровне в ответ на травму, операцию, инфекционное заболевание или развивающееся вследствие инфаркта селезенки. В некоторых случаях спровоцировать болезнь может реакция на какой-либо лекарственный препарат. Лечение абсцесса селезенки или удаление кисты паразитарной этиологии также может привести к болезни.
ВАЖНО: при кистах любого происхождения, величины и локализации народные методы лечения неэффективны. В норме вследствие защитной реакции организма на воспалительный процесс вокруг кисты образуется фокальный фиброз. Но случаев его рассасывания на сегодняшний день не зарегистрировано.
Пациенты с кистой непаразитарного происхождения размерами не более 3 см в диаметре при отсутствии осложнений находятся под активным диспансерным наблюдением, при этом рекомендуется проведение контрольного УЗИ 1-2 раза в год. В дополнение с целью динамического наблюдения, а также для исключения озлокачествления рекомендовано проведение компьютерной томографии органов брюшной полости с использованием контрастного вещества. Оперативное лечение показано при развитии осложнений.
Хирургическое вмешательство методом лапароскопии проводится при состояниях, которые можно разделить на три группы:
- абсолютные показания: нагноение, разрыв, кровотечение;
- условно-абсолютные: разрыв, нагноение, кровотечение;
- киста более 10 см в диаметре (гигантская) любой локализации;
- наличие выраженных симптомов (постоянные боли, расстройства пищеварения, потеря веса и т.д.)
- относительные:
- кисты размером 3-10 см;
- неэффективность консервативных методов и рецидивы
Вернуть пациента к нормальной жизнедеятельности сегодня можно только с помощью оперативных методик, при этом избавившись от причин заболевания. Резекция или спленэктомия проводятся с помощью лапароскопии, при этом крайне важным являются технические возможности клиники и квалификация персонала. Надо заметить, что открытая операция традиционным способом, при которой разрез стенки брюшины выполняется от мечевидного отростка до пупка, сегодня практикуется довольно редко.
Основные виды хирургического вмешательства при лечении кисты селезенки, а также при опухолях доброкачественного характера:
- вылущивание кисты и ее оболочек;
- парциальная резекция части органа;
- спленэктомия — удаление кисты и пораженных частей селезенки;
- вскрытие и опорожнение кистозной полости с иссечением стенки кисты с помощью аргон-усиленной плазмой;
ВАЖНО: в обязательном порядке проводится гистологическое исследование всех удаленных стенок кисты.
Хирургическое вмешательство на селезенке с использованием лапароскопии считается одним из сложных. Возможность проведения подобной операции зависит не только от наличия специального высокотехнологического оборудования, но и от профессионализма и опыта хирурга. При неосложненных кистах (одиночных или множественных) непаразитарного характера, размер которых 5-10 см в диаметре, выполняется лапароскопический доступ. В нашей клинике при проведении цистэктомии проводится иссечение стенок кисты в пределах здоровых тканей, резекция селезенки при этом методе не выполняется — функция органа остается не нарушенной.
Лапароскопический доступ имеет множество неоспоримых преимуществ, среди которых основным являются: незначительная травматичность, отличный косметический результат, короткий период восстановления. Доступ выполняется через небольшие разрезы: 3-4 прокола по 5-10 мм и один длиной 4-5 см — он необходим для извлечения органа. Кроме того, во время проведения операции можно избавиться от сопутствующих патологий органов брюшной полости, в том числе и требующих оперативного лечения гинекологических болезней.
Длительность нахождения в стационаре не превышает семи дней, что значительно меньше, чем при операциях традиционным методом. Уже в первые сутки больной начинает подниматься с постели, ему разрешается принимать жидкую пищу. Трудоспособность восстанавливается на 12-16 день после проведенного вмешательства. После выписки из клиники пациент наблюдается у гематолога.
Специалистами Швейцарской университетской клиники запатентован ряд методик органосохраняющих операций на селезенке методом лапароскопии, в том числе парциальная резекция селезенки, спленэктомия с аутотрансплантацией ткани в большой сальник. Кстати, профессором К.В. Пучковым впервые в мире была проведена уникальная операция по удалению селезенки у пациентки со сроком беременности 19 недель. Сложность ситуации заключалась в тромбоцитопении — резком снижении уровня тромбоцитов. Мало сказать, что операция прошла успешно; ребенку, жизнь которого врачам удалось сохранить, сегодня уже больше 10 лет.
Эффективные решения и методики лечения
Спленэктомия — удаление селезенки — при заболеваниях крови может быть назначена как в плановом порядке, так и по экстренным показаниям. Как правило, при патологии крови, которая сопровождается увеличением селезенки, операция…
Показанием к удалению кисты селезенки и капсулы является паразитарный характер кисты, а также развитие осложнений. При неосложненных образованиях непаразитарного происхождения операция рекомендована при больших размерах кисты.…
Отзывы пациентов

Частые вопросы
При удалении кисты селезёнки (энуклеации кисты селезёнки) какие-либо нарушения работы органа отсутствуют, поскольку сохраняется здоровая ткань селезенки.
В тех случаях, когда провести резекцию не представляется технически возможным и требуется выполнить удаление селезенки (Если киста очень больших размеров - от 8 до 14 см, расположена в воротах селезенки), то наши специалисты проводят одновременную лапароскопическую аутотрансплантацию собственной селезеночной ткани пациента в большой сальник, что позволяет сохранить иммунологические свойства органа.
При наличии одиночных кист, диаметром до 3 см, располагающихся в толще селезенки, функция органа, как правило, не нарушается. При большом размере кист селезенки, при их быстром росте, при появлении множественных кист, при развитии осложнений кисты, работоспособность пациента может существенно ухудшиться.
В особой диете больные, которые перенесли операцию по поводу кисты селезенки, не нуждаются. Желательно ограничивать в течение 2-3 месяцев сильные физические нагрузки. После окончания реабилитационного периода человек считается здоровым, но желательно каждые 6 месяцев проводить УЗИ контроль на протяжении первых двух лет после операции.
Операция по удалению селезенки – это вынужденная мера в лечении воспаленного или травмированного органа. На течение жизни человека хирургическое вмешательство ни коем образом не влияет, но иногда вызывает тяжелые осложнения.

Причины удаления
На начальном этапе наблюдаемые симптомы не говорят о серьезных изменениях, поэтому пациент едет на консультацию к доктору с небольшой болью в левой части живота, которые немного перемещаются в лопатку. Человек может списать неприятные ощущения на заболевания сердца или невралгию. Но изменения функциональности селезенки определяют после проведения необходимых анализов и обследований.
Заболевания органа страшны тем, что определить их трудно и можно только после диагностики. При нарушении деятельности селезенки может наблюдаться боль, синяки, внутреннее кровотечение при разрыве. Нужно своевременно бежать на консультацию к специалисту и помнить о последствиях самоврачевания.

В организме человека нет ненужных систем и их составляющих. Поэтому селезенку извлекают только по показаниям, которые вызывают угрозу жизни. Операцию по удалению проводят из-за наличия:
- Повреждений органа, которые блокирует его дальнейшую функциональность.
- Разрыв. Его вызывают как различные травмы, так и разной природы опухоли, интоксикации, сопутствующие заболевания и прием тяжелых медикаментозных препаратов.
- Повреждение артерий, вен.
- Внутреннее кровотечение.
- ВИЧ-инфицирование.
- Лейкемия, анемия.
- Новообразования, возникшие в органе.
- Осложнений, вызвавших увлечение размеров.
Что происходит без селезенки

Можно прожить без селезенки? Несомненно, ведь многие люди рождаются без этого органа и их жизни полноценны. Конечно, последствия после проведения операции возникают совершенно неожиданно, трудно предугадать, что случится. Но не стоит думать, что летальный исход или вечную инвалидность не избежать, все будет намного лучше.
Живут без органа многие, но хирургическое вмешательство проводят только в индивидуальных случаях, когда нарушается деятельность систем в организме. Реабилитация после удаления селезенки продолжается довольно долго. Возникающие осложнения напрямую зависят от иммунной системы пациента, процесса восстановления и насколько длительно человек ведет здоровый образ жизни, формой поражения больного органа и признаков, из-за которых врачи прибегли к хирургическому вмешательству.
Главные функции селезенки после ее удаления компенсируют другие системы, распространение идет на близлежащие. Основные функции забирает на себя печень, костный мозг и лимфатическая система (ее узлы). Но полностью заменить орган невозможно, ведь удаление омертвелых тромбоцитов из кровотока не сможет провести ни один имеющийся орган. Но медицинские работники назначают пациентам медикаментозные препараты, которые предотвращают возникновение тромбов.
Возможные осложнения
Возникшие в течение года патологии могут сохраняться всю жизнь. Все перечисленные осложнения считаются часто встречаемыми и особо опасными для восстанавливающегося организма. Вот что должно заставить переживать пациента:
- Внутреннее кровоизлияние
- Заражение поверхности швов
- Повреждение близлежащих органов, тканей
- Тромбообразование
- Грыжи в брюшной области, из-за неправильной работы медперсонала
- Изменения состава крови
- Воспалительный процесс
- Нарушение деятельности пищеварительной системы
- Ощущение сильных болей на месте швов
- Инфекционное заражение – рези, жжение, выделения гноя, гипертермия, повышение давления, дрожь
- Различного характера выделения из места наложения хирургических швов
- Кашель
- Тошнотность, рвотные позывы, другие расстройства ЖКТ
- Отдышка
Реабилитация после операции
Восстановление после удаления селезенки быстрее происходит у людей, имеющих хорошую иммунную систему. Он приходит в норму уже после недели. При сложной операции переход в нормальную жизнедеятельность может занять больше недели. Особенно, если были большие потери крови и проводили переливание.
Жизнь после удаления селезенки не останавливается, а лишь продолжается. В первое этапы реабилитации, чтобы не возникло осложнений нужно следовать рекомендациям специалиста:
- Заменять повязки по мере необходимости;
- В первые сутки не принимать душ, ванны;
- Не отказываться от медикаментозного лечения, ставить капельницы с обезболивающими веществами;
- Вести правильное питание, большее внимание уделять овощам;
- Прекратить тяжелые упражнение и спорт. Можно заменить пешими прогулками на свежем воздухе;
- Мыться только в душе;
- Исключить алкоголизм, курение и другие вредные привычки;
- Пить чистую воду;
- Не употреблять фастфуд, а есть лишь продукты, которые в своем составе имеют железо (все овощи и фрукты);
- Соблюдать гигиену тела;
- Забыть о самолечении;
- Пешей ходьбой заниматься не меньше одно раза в день;
- Не переохлаждаться;
- Не садиться за руль автомобиля 1,5 месяца;
- Встать на учет у участкового врача.
Период реабилитации занимает от двух месяцев. На этом этапе доктор должен тщательно отслеживать состояние организма. Ведь иммунитет человека ослаблен и требует внешней поддержки.
Диета после спленэктомии
Диета после удаления селезенки – популярный метод терапии и профилактики, помогающий быстро адаптироваться организму к новым условиям. Самое важное в диете – питаться продуктами, которые в обилие имеют железо, так как оно помогает восстановить кроветворение.

Все системы в теле главные, как и селезенка. Она выполняет такую значимую деятельность, как: иммунную, фильтрационную и кроветворную (стабилизирует метаболизм). Селезенка обеспечивает возникновение запаса крови, уничтожает ее травмированные и омертвелые элементы, следит за качеством. Питание после удаления селезенки заключается в том, чтобы системы получали требуемое количество необходимых микроэлементов. Но при терапии сокращают попадание в тело холестерина и тяжело воспринимаемых жиров. После удаления селезенки пациенты думают, что можно кушать всю еду, но это не так. Пищу готовят на пару, варят или запекают, но жарить ее строго запрещено.
В первые трое суток после вмешательства диетное питание должно быть строгим, затем пациента можно переводить на расширенное. Диета после удаления селезенки должна иметь меню, которое составляет врач, основываясь на перечень полезных продуктов. Он исключает вредную пищу, которая максимально должна убрана из рациона питания.
Энергетическая ценность меню должна рассчитываться индивидуально в пределах нормы. Нередко с болезнями селезенки сопутствуют заболевания печени, поэтому больным рекомендуют расширенный диетический стол №5.
Перечень запрещенных продуктов после удаления селезенки:
- Жирное мясо и рыба.
- Сало и тугоплавкие животные жиры.
- Яйца.
- Консервированное.
- Копчености.
- Маринованное.
- Соль (до пяти грамм).
- Жирные блюда.
- Кислые продукты.
- Хлеб, мучные изделия.
- Сладкое.
- Сало.
- Энергетическое и газированное питье.
- Алкоголь.
- Острые специи.
Восстановление
Извлечение органа сказывается на деятельности всего организма, ведь она его составляющая. Восстановление после вмешательства — долгосрочный процесс, занимающий несколько месяцев, пока организм не перестроится и не компенсирует работу вырезанной селезенки. Иммунная система испытывает стресс, а организм не может бороться с инфекцией.
Хирургическое удаление нуждается в восстановительном периоде от двух месяцев, в течение которых тело пытается укрепить иммунитет и компенсировать утраченную селезенку. Когда пациента выписывают с больницы, то рекомендуют держаться установленного диетического питания и соблюдать врачебные предписания. Легкие физические упражнения разрешаются после восстановления организма от операции. Можно выполнять несложные элементы из гимнастики, организовывать прогулки пешком и заниматься плаванием. Через полгода больной должен полностью обследоваться, чтоб доктор вынес вердикт, можно ему возвращаться к привычной жизни или нет.
Также помогут телу реабилитироваться и не привлечь патологий следующие действия:
- Устранение стрессов.
- Питание пять раз в день.
- Носка удобной, свободной одежды.
- Ведение активного образа жизни, вялая деятельность только подвергает развитию инфекции.
- Легкие массажи левой области живота.
Читайте также: