После операции гидроцефалия и киста
После решения вопроса о необходимости проведения операции по удалению кисты в головном мозге, назревает дискуссия о методе и виде оперативного доступа. С учетом — основных жизненных показаний, морфологической структуры образования, его размеров и локализации устанавливается примерная дата иссечения и вид операции кисты головного мозга.

Виды операций
Удаление кисты головного мозга в зависимости от цели подразделяется на радикальное и паллиативное:
Радикальное — выполняется для полной ликвидации патологического очага: гематомы, опухоли, абсцессы, кисты.
Паллиативная операция — направлена на улучшение общего состояния пациента, ввиду труднодоступности участка. Киста может удаляться частично или формируется шунт.
В зависимости от срочности удаления кисты головного мозга, классифицируются на плановое и экстренное. Экстренное —выполняется по жизненным показаниям, когда угроза заключается в сдавлении жизненно важных структур, закупоривании ликворных путей, дислокации мозга.
- Шунтирование головного мозга — чаще показано при закрытой гидроцефалии, когда нет оттока жидкостного компонента, а также при ОНМК, опухоли, кисте большого размера. Создается естественный или искусственный шунт.
- Лазерное удаление кисты — обработка дозированным потоком световой энергии. Среди преимуществ – отсутствие отека, низкий риск рецидива и послеоперационных осложнений.
- Трепанация с формированием фрезевых отверстий — бывает диагностическая и лечебная. Необходима для удаления интракраниальной кисты, получения биологического материала (биопсия) или жидкости из желудочка мозга.
- Резекционная краниотомия — обусловлена удалением части костной ткани без дальнейшей пластики. Применяется при кисте в затылочной части головного мозга. После ушивания мощный слой затылочных мышц предохраняет травмирование мозговых структур.
- Костнопластическая краниотомия — подразумевает подготовку костного лоскута, которым впоследствии закрывают оперативный доступ. Применяется при операции на теменных, височных долях. Разрез тканей подковообразный, обращен к основанию черепа.
- Стереотаксические — создается стереотаксический атлас с точнейшим указанием структур головного мозга до миллиметра. Благодаря пространственной ориентации можно регулировать глубину погружения, определять положение инструмента и направлять его.
- Эндоскопия — широко применяются жесткие и гибкие зонды, в основном для операции на желудочках головного мозга. Может осуществляться в сочетании со стереотаксическим аппаратом.
- Радиохирургия — сфокусированное лучевое воздействие на патологический очаг (Гамма-нож, Кибер-нож), в основе лежит принцип пространственного и стереотаксического ориентирования.
Несомненно, удаление кисты головного мозга требует тщательной подготовки, обследований, премедикации и индивидуального подбора методики операции.
Что представляет собой процедура шунтирования
Операция шунтирования показана при невозможности полного склерозирования кисты и активном продуцировании внутрикапсульной жидкости (ликвора) клетками.
Проводится при помощи специализированных шунтов в виде полых трубок, способствующих оттоку скопившегося содержимого и снижения давления внутри черепа.
В зависимости от выбора полости, куда будет отводиться ликвор, разделяется:
- перитонеальная;
- плевральная;
- атриальная.
Процедура опасна при удалении ретенционных кист или абсцедирующих полостей ввиду высокого риска инфицирования.

Операция шунтирование состоит из трех важнейших этапов:
- Установка катетера и клапана;
- Обеспечение резервуара;
- Установка подкожного невидимого шунта оттока.
Успешность удаления кисты головного мозга напрямую зависит от качества подготовки к операции и пройденных исследований.
- Компьютерная и магнитно-резонансная томография — для точной установки локализации, размеров и особенностей строения кисты.
- Введение контрастного вещества при КТ и МРТ — для оценки кровенаполнения и коллатералей кровообращения.
- Дуплексное ультразвуковое исследование — для оценки состояния сосудов головы и шеи. Подбор сосуда в качестве шунта.
- Стандартные обязательные процедуры — анализ крови, мочи, флюорография, электрокардиография.
- Баллонная окклюзия гемососудов — для проверки реакции организма на прекращение кровообращения в определенных артериальных сосудах.
Помимо аппаратных и лабораторных методов подготовки, важна индивидуальная организация перед операцией.
- отказ от приема алкогольсодержащих напитков и табакокурения за 10–14 дней;
- отменяется прием лекарственных препаратов (кортикостероиды, нестероидные противовоспалительные и прочие) на усмотрение врача;
- накануне прием пищи не позднее 18:00–19:00, допускаются кисломолочные продукты, утром разрешена минеральная вода без газа;
- сбривают волосы на голове полностью или частично;
- прием душа с мытьем головы;
- инородные предметы снимают: серьги, пирсинг, очки, контактные линзы.
Как только пациент готов, пишется согласие на хирургическое вмешательство. Больного ознакомляют с возможными послеоперационными рисками и осложнениями. Рассказывают о необходимости проведения реабилитационных мероприятий после шунтирования головного мозга.
Если операция предстоит ребенку, согласие дают родители или законный опекун.

Нейрохирургическая операция проводится под общей анестезией. Больного укладывают на операционный стол так, чтобы был доступ к необходимой части мозга. Внутривенно вводят лекарственные препараты, по достижению сонного состояния интубируют.
В это же время стерильными простынями закрывается тело больного, оставляют так называемое окошко для оперативного доступа. И с соблюдением правил асептики и антисептики специальным инструментарием выполняют иссечение тканей и трепанацию. Создают шунт и способ оттока жидкости. Соединяют с заранее выбранной полостью.
Эндоскопия головного мозга
В нейрохирургии для удаления дермоидной кисты и подобных ей широко применяются эндоскопические вмешательства. Эндоскопы по своему назначению и строению подразделяются на гибкие и жесткие. При помощи стереотаксической аппаратуры, способной точно направлять инструментарий и максимально без затрагивания смежных структур, воздействуют на патологический очаг.
Пациента вводят в наркоз, специальными болтами фиксируют голову, в предполагаемом месте делают отверстие, и вводят эндоскоп. Оптическое волокно эндоскопа передает сигнал на монитор компьютера. Нейрохирург четко видит все анатомические детали. Длительность операции по удалению кисты варьирует от 1 часа до 2-3 часов.
Преимущество методики перед шунтированием – меньшее количество послеоперационных осложнений. Разрушение микрогемососудов и коагуляция выполняется на месте.
Подбирается адекватный хирургический доступ и оптимальный объем хирургического вмешательства. Применяются лазерно-хирургические методы и способы удаления кисты. Лазерное излучение отличается своеобразием, способностью инфракрасного излучения воздействовать на глубокие структуры мозга или кисты, расположенные в функционально значимых отделах (критические зоны). Удаление выполняется посредством лазерной вапоризации, а именно послойного зрительного испарения тканевой структуры, тем самым исключается травмирующее тракционное механическое воздействие.
Эффективность методики высока при кистах склонных к росту, сдавливающих жизненно важные структуры, угрожающих ишемией и геморрагией. Геморрагический синдром может возникать при эндометриоидной кисте, по этому ее удаление крайне важно. При эндометриозе у женщины занос эндометриоидной ткани в головной мозг диагностируется достаточно редко, но все же на этот вид заболевания относят 0,5-1% всех кист.
Кисты практически не склонны к диссеминации и распространению в соседних или отдаленных органах и тканях. Однако при лечении кисты головного мозга крайне важно полное обследование с установкой дополнительных кистозных очагов.

Реабилитация
Сразу после окончания операции по поводу удаления кисты пациент отправляется в реанимационное отделение. На 2–3 суток переводится в нейрохирургический стационар где выполняется контрольная МР-томография.
При отсутствии тяжелых осложнений выписка назначается спустя 7–14 дней.
- отказ от вредных привычек;
- ограничение физических нагрузок (отказ от упражнений с наклоном головы вниз, долгого нахождения в положении полуприсев, поднятия тяжести);
- ограничение в работе и вождении автомобиля на 2–3 месяца;
- запрещено посещать бассейны, сауны, бани, плавание в водоеме;
- самостоятельно не снимают шунт и не трогают послеоперационную рану;
- прием медикаментов строго по выписанному рецепту.
Реабилитация будет более успешна, если пациент будет работать над своим эмоциональным настроем.
Какие бывают последствия

Послеоперационным последствием удаления можно считать незначительную забывчивость, спутанность сознания, воспоминания из прошлого и перенесение их на настоящее. Это обусловлено отеком тканей. Спустя 3–6 месяцев симптомы исчезают, и человек возвращается к привычной жизни.
Не желаемые осложнения:
- геморрагия;
- инфицирование;
- ОНМК и транзиторная ишемическая атака;
- эпиприступы;
- окклюзия шунта;
- снижение остроты зрения.
При подготовке к операции по удалению стоит помнить, с какой целью проводится данная манипуляция и какой эффект ожидается впоследствии. Улучшение качества жизни ,возможно, при успешно проведенной методике, правильно подобранной тактике и выполнении реабилитационных мероприятий.
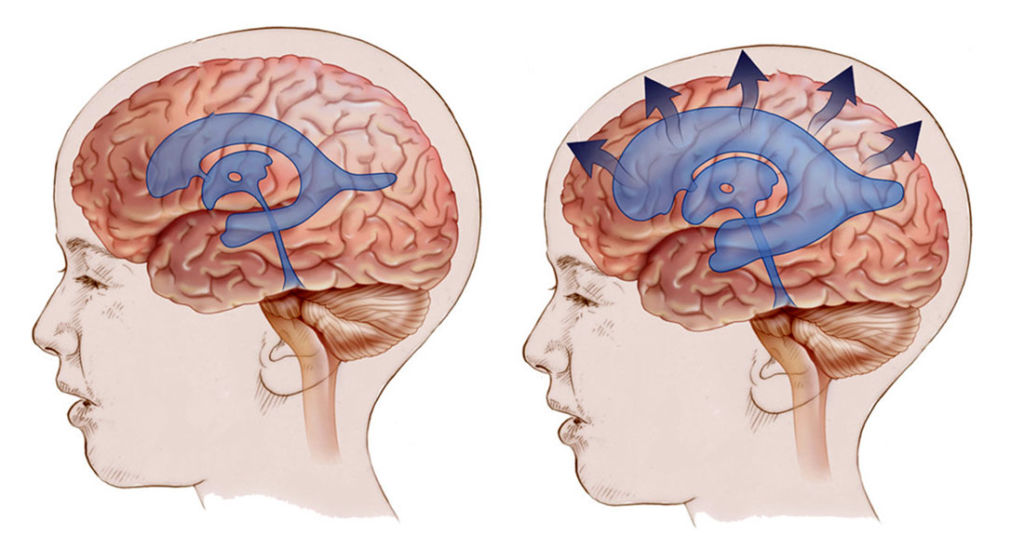
Визуальная модель недуга.
Причины гидроцефалии
Подобное поражение может быть как приобретенным, так и врожденным. Согласно статистике, на 500-1000 новорожденных приходится 1 случай рождения ребенка с гидроцефалией мозга. Дебют клиники при врожденной форме происходит, как правило, в ранние детские годы (0-6 месяцев). Ключевую роль в этиологии развития врожденного дефекта играют:
- внутриутробные инфекции (основная причина) и кровоизлияния;
- последствия родовой травмы;
- асфиксия плода;
- аномальная закладка церебральных сосудов плода (мальформации);
- врожденные новообразования;
- генетический фактор.
Если говорить о приобретенной форме, формированию водянки головного мозга чаще способствуют:
- черепно-мозговые травмы;
- инфекции цереброспинальной жидкости;
- менингиты;
- опухолевый процесс в головном мозге;
- внутричерепные геморрагии.
Классификация патологии по формам
Гидроцефальный синдром классифицируют по локализации, патогенезу, уровню давления жидкости, темпам течения.
Очаг по локализации бывает трех разновидностей:
- внутренний – ликвор в избытке скапливается в боковых желудочках;
- наружный – сверхконцетрация ликвора определяется в подпаутинном пространстве;
- смешанный – одновременное накопление ликвора в желудочках и подпаутинном пространстве.
Исходя из патогенеза, гидроцефалия ГМ может быть:
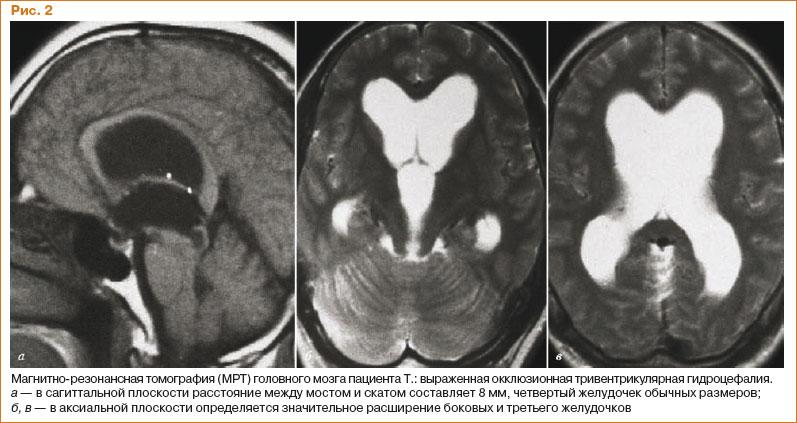
- окклюзионная (закрытая) – самая опасная форма, возникающая вследствие перекрытия (окклюзии) ликвороносных путей опухолью, гематомой, поствоспалительного генеза спайками;
- сообщающаяся (открытая) – при таком патогенезе отмечается нарушение процессов резорбции из-за повреждения структур, принимающих участие во всасывании ликвора в венозную систему.
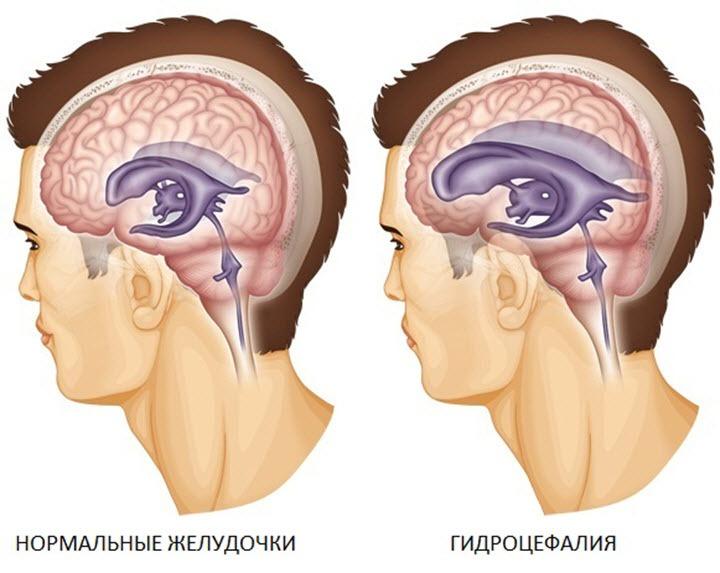
По показателю давления ЦБЖ различают:
- гипертензивную гидроцефалию – уровень внутричерепного давления повышен;
- нормотензивную – показатель ВЧД остается в пределах нормы;
- гипотензивную – давление внутри черепа понижено.
По темпам течения диагностируют гидроцефалию:
- острую – с появления первых признаков до фазы грубой клинической декомпенсации уходит не больше 72 часов;
- подострую – развивается в течение 30 суток;
- хроническую – формирование идет медленными темпами, на протяжении месяцев и даже лет (чаще встречается при открытых формах).
В МКБ-10 гидроцефалиям присвоен общий код G91. Каждая форма имеет свой буквенно-цифровой символ: сообщающаяся – G91.0; окклюзионная – G91.1; нормотензивная – G91.2; посттравматическая неуточненная – G91.3; другой вид – G91.8; гидроцефалия неуточненного генеза – G91.9.
Признаки проявления болезни
Симптоматика заболевания продиктована преимущественно сниженной перфузией мозговых тканей, перерастяжением групп нервных волокон (проводящих путей) на почве повышенного ВЧД.
- При остром патогенезе слабая микроциркуляция (гипоперфузия) ведет в основном только к функциональным расстройствам внутричерепного метаболизма. Это – изменение энергообмена, сокращение уровня креатинфосфата и АТФ, увеличение концентрации молочной кислоты и неорганических солей фосфорных кислот. Острая клиника имеет обратимый характер.
- Длительное существование гипоперфузии вызывает уже необратимые преобразования на структурном уровне. Это – дефекты эндотелия сосудов и нарушение ГЭБ, аксональные повреждения (разрушение аксонов, вплоть до их полного исчезновения). Водянки продолжительного течения в конечном счете обуславливают атрофию головного мозга.
- Морфология признаков при гидроцефалиях в сочетании с высоким внутричерепным давлением характеризуется, прежде всего, атрофией вещества ГМ и околожелудочковым отеком. Также присутствуют поражение мезенхимы сосудов, нарушение гомеостаза мозга, аксональные поражения, в нечастых случаях гибель нейронов. Данные признаки сочетаются с клиникой первичной патологии, спровоцировавшей гидроцефальный синдром.
Характерный для гидроцефалии симптоматический комплекс в раннем детском возрасте включает такие отличительные признаки, как:
У взрослых и детей старшей группы клиническая картина зависит от того, какая по темпам течения форма у гидроцефалии. При острой форме заболевания, сочетающейся с высоким ВЧД, наблюдаются:
- распирающего и давящего характера головная боль, распространяющаяся на орбиты глаз (одной из особенностей является пик боли утром после ночного сна, а далее, в течение дня, выраженность болевого синдрома снижается);
- тошнота, которая обычно сопутствует утренней головной боли (нередко возникает рвота по утрам, после нее человек отмечает улучшение состояния);
- зрительные нарушения, как правило, беспокоят нечеткость зрения, затуманенность, двоение и ощущение жжения в глазах;
- усталость, сонливость, заторможенность;
- судорожные явления (по типу эпиприступа);
- при сдавливании ствола мозга вследствие дислокации мозговых структур – глазодвигательные расстройства, синдром вынужденного положения головы, помутнение сознания (вплоть до коматозного состояния), дыхательная недостаточность.
Водянка головного мозга в хронической стадии проявляется:
Патология опасна своими жизнеугрожающими осложнениями! Ни в коем случае нельзя игнорировать срочное посещение врача при выявлении одного или нескольких симптомов из предоставленных списков. Своевременное обращение в больницу с целью диагностики и получения адекватной медицинской помощи увеличивает шансы на благополучный прогноз, вплоть до полного излечения.
В среднем из 10 больных, не получивших в нужное время лечение, 6-7 человек в скором времени умирает (это касается и детей). Те, кто не проходил терапию, но выжил, обречены на инвалидизацию с неврологическими нарушениями, умственными и физическими отклонениями с тенденцией прогрессирования.
Диагностика водянки головного мозга
Клинические проявления настолько специфичны, что позволяют специалисту по части неврологии заподозрить гидроцефалию уже в ходе первичного осмотра пациента. Несмотря на это, диагностика патологии всегда предполагает дифференцирование гидроцефального синдрома от других возможных заболеваний, имеющих похожую симптоматику.
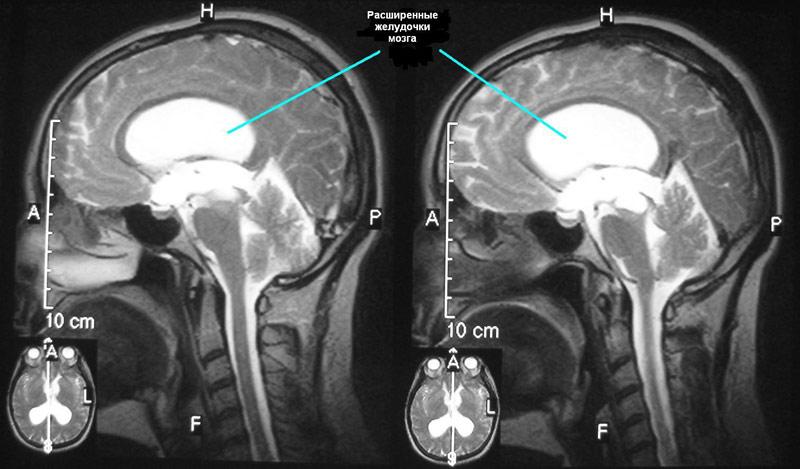
Для дифференцирования, а также установления локализации, степени и формы гидроцефалии, этиологического фактора ее развития, по решению врача назначаются в определенном сочетании ведущие средства визуальной диагностики:
- магниторезонансная томография (наиболее информативна);
- обычная или мультиспиральная КТ;
- эхоэнцефалография (показывает уровень ВЧД);
- нейросонография (делается грудничкам через открытый большой родничок для определения ВЧД);
- рентгенография (больше резервный способ, иногда рекомендуемый для оценки состояния костей черепа).
При подозрении сосудистой церебральной патологии пациента обследуют посредством МР-ангиографии. Водянка инфекционного генеза дополнительно подразумевает выполнение анализа ПЦР с целью идентификации вида инфекции. Всем пациентам назначаются офтальмологические обследования, включающие осмотр глазного дна офтальмоскопом, периметрию глаз, визометрию.
Лечение гидроцефалии у детей и взрослых
Тактика лечения определяется специалистом на основании тяжести гидроцефалии и заболевания, положившего начало чрезмерному скоплению ЦБЖ. В самых единичных случаях, например, при легкой форме, может быть использован консервативный подход (основывается на применении диуретиков для снижения ВЧД), но к полному излечению он не приводит. Консервативная терапия также может быть применена в качестве подготовительного этапа к операции.
Пациентам всех возрастов с таким диагнозом рекомендуется хирургическое вмешательство, причем в экстренном порядке. Опасность патологии в том, что даже из легкой формы она способна в любой момент стремительно достигнуть критической степени с неутешительными для пациента прогнозами.
Сегодня в зависимости от показаний для устранения гидроцефалии успешно применяются различные техники нейрохирургии. Их объединяет общая цель – создание необходимых условий для обеспечения отвода избытка ликвора и поддержания нормального ликворного давления. Тем самым восстанавливается функциональность мозга, стабилизируется ВЧД, проходит неврологическая и когнитивная симптоматика или заметно уменьшается. Рассмотрим, какими операциями удается достичь поставленной цели.
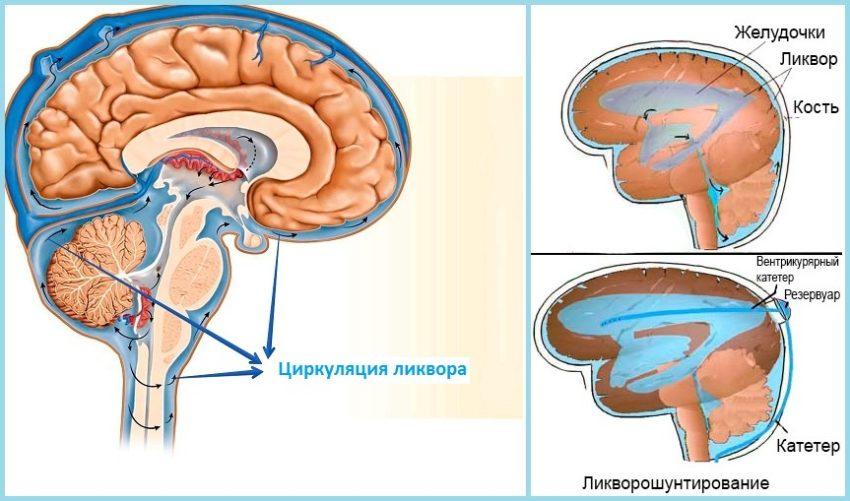
Ликворошунтирующие вмешательства
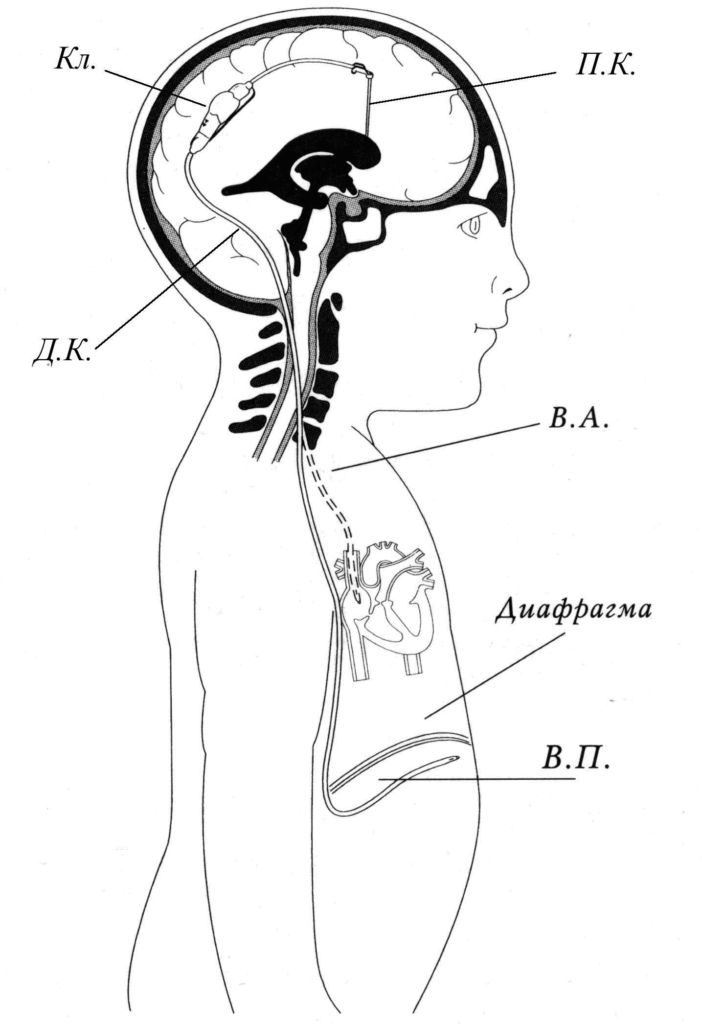
Ликворошунтирование – установка эластичных силиконовых имплант-систем для выведения ликвора за пределы ЦНС. Системы снабжены катетерами в виде гибких полых трубочек, а также клапанами с антисифонным (обратным) механизмом и с фиксируемым или регулируемым давлением открытия.
Операция может быть выполнена различными способами. Но наиболее удачными в плане безопасности хирурги признают вентрикуло-перитонеальное (чаще применяемый метод) или вентрикуло-атриальное шунтирование. Вмешательства проходят под эндотрахеальным наркозом, контролируются манипуляции посредством интраоперационной флюороскопии, КТ, ЭКГ.
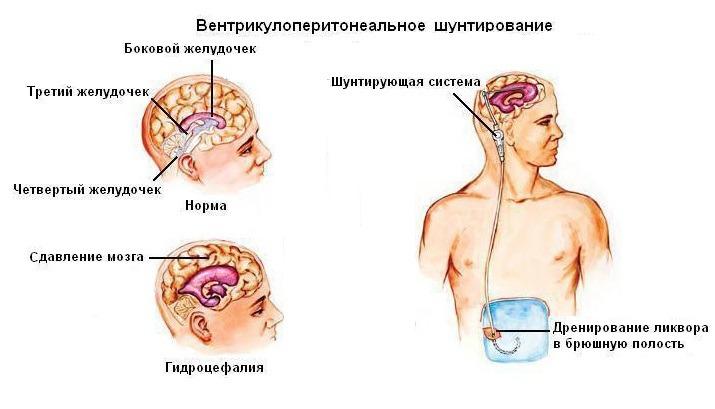
- Вентрикуло-перитонеальное шунтирование. Принцип процедуры базируется на имплантации силиконовых катетеров, по которым переизбыток ЦБЖ уходит во внутрибрюшную полость, где резорбируется между кишечными петлями.
- Процедуру начинают с создания разреза на скальпе, после чего формируют в черепе небольшое фрезевое отверстие. ТМО экономно вскрывается.
- Через созданный доступ внедряется вентрикулярный катетер, его конец размещают в боковом желудочке мозга.
- Клапанный элемент вживляется в область ушной раковины (сзади или немного выше). К нему осуществляют фиксацию вентрикулярного (желудочкового) и дистального катетера (ДК).
- Далее нейрохирург подводит к брюшной полости дистальный катетер через специально образованный подкожный канал.
- По достижении нужной брюшной зоны специалист производит небольшой разрез (не более 10 мм) и вводит конец ДК в полость живота.
- Заканчивается процедура тщательной дезинфекцией операционного поля с последующим закрытием раневых участков антисептическими повязками (по необходимости накладывают швы).
![]()
- Вентрикуло-атриальное шунтирование. Суть данной операции заключается в отведении ликворной жидкости через установленные шунты из желудочка головного мозга в правое предсердие.
- Выполняется диссекция тканей в области шеи вдоль передней кивательной мышцы с целью открытия общей лицевой или внутренней яремной вены.
- Атриальный катетер выводят в одну из указанных вен, фиксируя его посредством специального предназначения лигатур.
- По катетеризированной вене шунт направляют до правого предсердия. Конец атриального шунта в основном располагают в верхней полой вене.
- Для зоны установки дистального конца сосудистого катетера, да, чаще отдается предпочтение именно верхней полой вене. Здесь кровоток турбулентный, а это сокращает вероятность тромбирования дренажной системы кровяными сгустками.
- Краниальная часть вмешательства, когда имплантируется вентрикулярный элемент системы, клапан и присоединение к нему двух катетеров, идентична ВП шунтированию.
Взрослым шунты вживляются на постоянной основе. В детском возрасте их периодически меняют на удлиненные модели. Акцентируем, пациенты после операции с имплантацией шунтов – шунтзависимые люди.
Эндоскопические операции
Эндоскопические техники оперативного вмешательства применяются в лечении окклюзионных гидроцефалий, среди них:
- вентрикулоцистерностомия;
- вентрикулярная кистоцистерностомия;
- вентрикулопластика Сильвиева водопровода;
- септостомия;
- этиотропная эндоскопия (избавление от причинного фактора – удаление опухоли, кисты, гематомы или др.).
В 90% случаев используют метод эндоскопической вентрикулоцистерностомии. Смысл такой операции – перфорация дна III желудочка головного мозга под контролем эндоскопа через миниатюрное трепанационное окно. Созданный в ходе эндоскопической процедуры анастомоз позволяет восстановить естественный путь оттока ликвора между III желудочком и базальными цистернами ГМ.
Эндоскопия любого вида – более щадящая тактика нейрохирургии, она не требует вживления в организм чужеродных тел и менее редко вызывает послеоперационные последствия. Несмотря на перспективные характеристики эндоскопических методов, в ряде случаев без шунтирования или без применения открытой микрохирургии не обойтись.
Современные технологии нейрохирургии оточены до совершенства в Чехии, хирургия мозга в этой стране является ведущей областью медицины. Нейрохирургическая помощь в клиниках Чешской Республики оказывается ничуть не хуже, чем в Германии и Израиле, зато гораздо ниже цены (примерно в 2 раза). Людей с таким диагнозом здесь оперируют на самом образцовом уровне, а по окончании полного курса реабилитации выписывают с отличными и хорошими результатами.
Заместительная гидроцефалия – это опасная патология, которая развивается в мозговых тканях. Ее образование вызвано нарушением оттока жидкости. Ликвор накапливается в тканях, провоцируя неприятные симптомы и опасные осложнения.

Гидроцефалия вызвана нарушением оттока жидкости.
Что такое наружная заместительная гидроцефалия головного мозга?
Мозговые ткани не соприкасаются с костными, поскольку находятся в ликворе. Это спинномозговая жидкость, предохраняющая мозг от механических травм. Она обеспечивает стабильную температуру, поставляет питание в клетки. Стандартный объем ликвора – 150 мл. Несколько раз в сутки состав жидкости полностью обновляется.

Жидкость всасывается желудочками, которые начинают давить на мозг.
Если этот процесс нарушается, ликвор плохо всасывается и накапливается между оболочками, вызывая водянку. Иногда жидкость всасывается желудочками, которые будут давить на мозг. В результате развития микроаденомы нарушается мозговая деятельность, возникают тревожные симптомы.
Классификация
Умеренная наружная заместительная гидроцефалия может иметь разные степени. Например, она характеризуется разными показателями давления. Оно повышается, снижается либо остается нормальным. Также патология находится в острой форме, подострой или переходит в хроническую.
Существует еще одна классификация болезни:
- закрытая форма означает, что перекрываются протоки, выводящие ликвор. Жидкость не может нормально циркулировать. В большинстве случаев проток забит из-за сгустка крови после произошедшего кровоизлияния;
- открытая. Нарушается всасывание венозной системой;
- гиперсекреторная. Продуцирование спинномозговой жидкости происходит быстрыми темпами;
- наружная – ликвор накапливается в одном из участков вместо мозга, который уменьшается в объеме;
- внутренняя. Жидкость всасывается желудочками;
- смешанный тип – ликвор наполняет не только участки мозга, но и оболочки.
Почему появляется патология?
У новорожденного ребенка патологию чаще провоцируют инфекции, которые перенесла женщина еще в период беременности. В группе риска находятся младенцы, заразившиеся инфекционными болезнями в первые месяцы жизни. Еще один фактор — травмы головы и шеи, например, во время родов. Гипоксия новорожденных увеличивает риск развития водянки.
У взрослых и детей старшего возраста спровоцировать развитие гидроцефалии могут инсульты, инфекционные заболевания, поражающие мозговые ткани, механические травмы в области головы и шеи (например, переломы). В группе риска люди, перенесшие сотрясение мозга, имеющие нарушение метаболизма, иные кистозные образования, проблемы с сосудами, паразитарные инфекции и вредные привычки.
Симптомы у детей и взрослых
Симптомы умеренно выраженной наружной заместительной гидроцефалии обычно различают у детей и у взрослых. У малышей болезнь провоцирует более неприятные и острые признаки:

Ребенок очень часто срыгивает.
- тремор (дрожит подбородок, руки);
- голова запрокидывается назад;
- у новорожденного появляются судороги;
- срыгивания происходят очень часто, при этом в больших количествах;
- глазные яблоки двигаются не так, как должны;
- ребенок постоянно кричит из-за болей в голове;
- наблюдаются задержки в развитии, при котором малыш не удерживает голову, не учится переворачиваться и проч.
Если родители проигнорируют эти признаки, водянка проявит себя деформацией костных тканей. Голова будет расти несоразмерно остальному телу.
У взрослых пациентов признаки заболевания зависят от того, в какой форме оно протекает. Например, на начальном этапе симптомы обычно отсутствуют. По мере усугубления проблемы человек почувствует неприятные ощущения:
- постоянная мигрень, с которой не справляются медикаментозные средства;
- тошнота (особенно утром), рвота;
- чувство слабости, постоянной усталости;
- в глазах будет двоиться, потливость усилится;
- нарушится режим сна и бодрствования, при котором ночью будет мучить бессонница, а днем захочется спать;
- происходят сбои в памяти. Иногда пациенты не могут вспомнить собственный день появления на свет;
- интеллектуальные способности сильно снижаются, развивается невнимательность, речь становится несвязной.
Постановка диагноза
Простой осмотр пациента не позволит поставить диагноз и подтвердить внутреннюю заместительную гидроцефалию. Для этого потребуется провести дополнительные диагностические процедуры. Но прежде врач определяет чувствительность конечностей, а также проводит тест на координацию. Во время осмотра уточняется информация о полученных ранее травмах (прежде всего мозговых), о перенесенных инфекциях. Для уточнения диагноза назначают следующие виды обследований:
-
МРТ головного мозга – позволяет определить, присутствует ли водянка, и на какой стадии находится патология;

МРТ головы.

Исследование мозговых тканей.
Способы лечения
В большинстве случаев врачи стараются провести лечение заместительной гидроцефалии консервативными методами. Это связано с высоким риском повреждения тканей при хирургическом вмешательстве. Медикаменты используют, если патология еще не вызвала существенных деформаций во внутренних тканях.
Лечение смешанной заместительной гидроцефалии головного мозга направлено на устранение неприятных симптомов и улучшение кровообращения в тканях. Пациентам показан массаж воротниковой зоны, ограничение физической нагрузки и прием некоторых групп препаратов:

Обезболивающие средства.
- обезболивающие средства, которые уменьшают мигрень и справляются с ее приступами;
- противосудорожные медикаменты назначают, если у пациента уже есть выраженные припадки, судороги;
- мочегонные препараты требуются для выведения лишней жидкости из организма. Они помогают уменьшить отечность тканей;
- средства, улучшающие кровоснабжение клеток мозга;
- при повышенном внутричерепном давлении назначают средства для стабилизации его показателей;
- при наличии очага воспаления в мозговых тканях потребуется принимать кортикостероиды;
- при существенных изменениях психологического состояния прописывают транквилизаторы или иные успокоительные средства.
Гидроцефалия у взрослых не всегда поддается консервативному лечению, поэтому в редких случаях требует оперативного воздействия. Обычно хирургическое вмешательство назначают только в тех случаях, когда патология быстро прогрессирует, а медикаменты не улучшают состояния человека.

Выведение избытков ликвора происходит в брюшную полость через специальный шунт.
Еще недавно самым распространенным типом оперативного воздействия было шунтирование. Для проведения операции устанавливают специальный шунт, соединяющий отделы мозга с другими тканями тела. Чаще всего выведение избытков ликвора происходит в брюшную полость. При открытии клапана происходит выведение спинномозговой жидкости. Однако у этого метода есть много недостатков. В первую очередь это опасность самого вмешательства, при котором существует риск задеть здоровые ткани. К тому же, после установки шунта иногда требуется его замена, что тоже причиняет множество неудобств.
Поэтому в последнее время врачи предпочитают использовать эндоскопическую операцию. Жидкость выводят с помощью эндоскопа, который вводят в отверстия в желудочках.
Последствия и осложнения
Основная опасность заключается в отсутствии лечебных мероприятий. Заместительная гидроцефалия требует обязательного врачебного контроля, поскольку приводит к угрожающим здоровью состояниям. Она провоцирует слабоумие, при котором пациент не в состоянии объективно оценивать происходящие события.
В дальнейшем нарушаются двигательные функции, человек перестает держать равновесие и при любой попытке встать падает. Следующий этап осложнений – это нарушение речевой функции. Возникает дрожь в конечностях, судороги, припадки, напоминающие эпилептические. Пациент не в состоянии управлять собственным телом, что приводит к недержанию мочи.
По сути, человек перестает контролировать себя и уже не может самостоятельно обеспечивать собственные нужды. Поэтому серьезные стадии патологии обычно приводят к постановке той или иной степени инвалидности.
При мозговой водянке необходимо адекватно оценить состояние пациента и посетить врача при первых тревожных симптомах. Отсутствие лечения приводит к полной утрате человеком всех основных функций. Если же вовремя начать восстановительный курс, пациент сможет вернуться к привычному образу жизни.
Читайте также: