Отек рук после операции по удалению раковой опухоли на ободочной кишке
История хирургического лечения рака ободочной кишки насчитывает более 150 лет. Первую резекцию толстой кишки по поводу опухоли выполнил Reybard в 1833 году.
За прошедшее время на фоне научно-технического прогресса развивалась и медицина, совершенствовался хирургический инструментарий, изменился подход к лечению, принципы операций, однако, до сегодняшнего дня основным методом лечения рака ободочной кишки является хирургический метод – операция.
Уважаемые пациенты! Обратите внимание на следующие материалы сайта:
- Наши сотрудники оказывают оперативную помощь в оформлении квоты на высокотехнологичные виды медицинской помощи
- В нашей больнице применяется малоинвазивное хирургическое лечение различных видов рака с использованием робота Да Винчи по квотам на ВМП
Объем и характер операции по поводу рака ободочной кишки зависит от ряда факторов, основными из которых являются: локализация опухоли, протяженность опухоли, глубина инвазии опухоли в стенку кишки, распространение опухоли на соседние органы, а также общее состояние больного.
Адекватный выбор объема оперативного вмешательства является залогом успешного лечения и не должен сопровождаться нарушением основных онкологических принципов: абластики и антибластики. Абластикой называют комплекс профилактических мероприятий, направленных на предотвращение метастазирования опухоли, в частности рака ободочной кишки. К этим мероприятиям относятся в первую очередь удаление опухоли ободочной кишки в едином блоке с регионарными лимфатическими узлами; удаление в пределах анатомических фасциально-жировых и серозно-жировых футляров как анатомических барьеров; перевязка сосудов в начале операции для предотвращения метастазирования; и конечно, предотвращение травмирования раковой опухоли в ходе операции.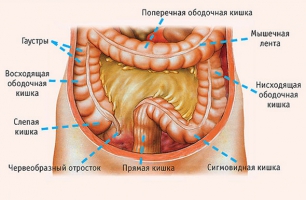
Комплекс мероприятий, направленных на удаление распределенных клеток раковой опухоли ободочной кишки, называют антибластикой. К ней относятся специальные виды обработки тканей, контактирующих с опухолью, в том числе химиопрепараты.
Основными операциями при резекции пораженного сегмента ободочной кишки и объем лимфодиссекции, необходимые для соблюдения радикализма оперативного вмешательства являются: правосторонняя гемиколэктомия (хирургическая операция резекции правой половины ободочной кишки), резекция поперечной ободочной кишки, левосторонняя гемиколэктомия, резекция сигмовидной кишки.
Правосторонняя гемиколэктомия (удаление правой половины толстой кишки) – объем операции выполняемый при локализации опухоли в слепой кишке (1), восходящем отделе ободочной кишке (2), печеночном изгибе ободочной кишки (3) и начальном отделе поперечной ободочной кишки (4) с перевязкой и пересечением стволов подвздошно-ободочной и правой толстокишечной артерий в месте их отхождения от верхней брыжеечной артерии.
При локализации опухоли в печеночном изгибе ободочной кишки (3) или в начальном отделе поперечной ободочной кишки (4) есть вероятность наличия пораженных метастазами лимфатических узлов расположенных вдоль ствола средней толстокишечной артерии. В этом случае необходимо выполнять расширенную правостороннюю гемиколэктомию, которая расширяется за счет перевязки и пересечения средней толстокишечной артерии.
Резекция поперечной ободочной кишки – объем операции выполняемый при локализации опухоли в средней трети поперечной ободочной кишки. Лимфодиссекция обеспечивается за счет перевязки и пересечения средней толстокишечной артерии и вены.
Левосторонняя гемиколэктомия (удаление левой половины толстой кишки) – объем операции выполняемый при локализации опухоли в дистальной трети поперечной ободочной кишки (5), селезеночном изгибе ободочной кишки (6), нисходящем отделе ободочной кишки (7) с перевязкой и пересечением стволалевой толстокишечной артерий в месте её отхождения от нижней брыжеечной артерии.
Резекция сигмовидной кишки – операция выполняемая при локализации опухоли в сигмовидной кишке (8). Лимфодиссекция осуществляется за счет перевязки и пересечения нижней брыжеечной артерии в месте её отхождения от аорты.
Традиционная операция удаления рака ободочной кишки и её особенности всем хорошо известны – это большой разрез необходимый для обзора всей брюшной полости и выполнения запланированного объема операции. Течение послеоперационного периода в данном случае сопряжено с выраженным болевым синдромом, длительным заживлением послеоперационной раны, косметическим дефектом.
Несмотря на наличие современных высокотехнологичных миниинвазивных (малотравматичных) операций (лапароскопических и роботических) традиционные операции сохраняют свою актуальность, особенно если речь идет о необходимости выполнения обширной комбинированной операции.
Лапароскопические и роботические операции резекции рака ободочной кишки относятся к разряду высокотехнологичных. Их особенность заключается в том, что операция выполняется с помощью специальных инструментов, которые вводятся в брюшную полость через маленькие проколы (от 5 до 12 мм) в передней брюшной стенке и выполняется тот же объем операции, как если бы она выполнялась традиционным способом – без ущерба онкологической радикальности.
Принципиальное различие между лапароскопической и роботической операции в том, что в случае лапароскопической операции инструменты находятся в руках хирурга, а в случае роботической операции инструменты находятся в манипуляторах робота, которыми с помощью джойстиков управляет хирург.
Основными преимуществами малотравматичных (миниинвазивных) операций являются: минимальная травматизация, минимальная кровопотеря, ранняя активизация пациента, уменьшение или отсутствие болевого синдрома, снижение сроков пребывания в стационаре, а также более быстрое восстановление пищеварительной функции и моторики кишки и косметический эффект.
В нашем стационаре доступны все перечисленные виды и методы операций. Наши специалисты прошли обучение и стажировались в крупнейших клинических и научных центрах США и Европы. Накоплен серьезный собственный опыт выполнения подобного рода операций, особенно миниинвазивных высокотехнологичных методов.
После операции по удалению рака ободочной кишки, как восходящего отдела, так и нисходящего отдела ободочной кишки при наличии метастазов в регионарных лимфатических узлах и/или отдаленных метастазов необходимо химиотерапевтическое лечение.
Химиотерапия позволяет улучшить результаты оперативного лечения, а также стабилизировать процесс развития заболевания при запущенных опухолях.
Прогноз при раке ободочной кишки серьезный или умеренно неблагоприятный и, как правило, не зависит от размеров самой опухоли. Основным фактором риска является обширное метастазирование в регионарные лимфоузлы и в печень, которая отмечена специалистами как чаще всего поражаемый метастазами орган.
Усредненный показатель выживаемости пациентов после операции удаления рака ободочной кишки составляет 50% в течение пяти лет после проведения самой операции. Естественно, чем раньше поставлен диагноз рака ободочной кишки, тем выше прогноз выживаемости.
Единственный реальный вариант избавления от злокачественной опухоли – хирургическая операция. После удаления рака в прямой или нисходящей ободочной кишке на передней брюшной стенке будет сформирован противоестественный задний проход: жизнь с колостомой потребует от человека терпения, наличия определенных знаний и соблюдения правил питания, благодаря которым можно сохранить привычный повседневный комфорт.
Колостома – это выведенная в левый бок кишка
Колостома – что это такое
Противоестественный задний проход (колостома) – это выведенная в бок кишка, по которой из пищеварительной системы наружу отделяются каловые массы. Из-за отсутствия сфинктера человек со стомой не может регулировать стул, поэтому оптимальным является использование специальных калоприемников. Благодаря этим приспособлениям, пациент после хирургической операции по удалению опухоли из ободочной или прямой кишки может создать достаточный комфорт жизни. Важно правильно питаться и уметь ухаживать за противоестественным задним проходом, чтобы не провоцировать осложнения и создать условия для выздоровления.
Опухоль в кишечнике – показания для выведения колостомы
Наиболее частая причина для выведения противоестественного заднего прохода – колоректальный рак. Во время хирургической операции врач должен полностью удалить пораженные опухолью ткани, чтобы создать условия для гарантированного избавления от онкологии. К основным показаниям для стомирования относятся:
- рак прямой кишки;
- опухоль в толстом кишечнике (нисходящая ободочная и сигмовидная кишка);
- экстренная операция на фоне кишечной непроходимости;
- критическое состояние пациента, когда нельзя выполнять пластическую часть операции;
- рецидив запущенной формы опухоли любого из органов малого таза (анус, матка, мочевой пузырь);
- гнойные опухоли с высоким риском воспаления брюшины (перитонит);
- тяжелые травмы внутренних органов.
В каждом конкретном случае врач индивидуально принимает решение о наложении колостомы, исходя из состояния пациента, технических особенностей операции и стадии онкологического процесса.
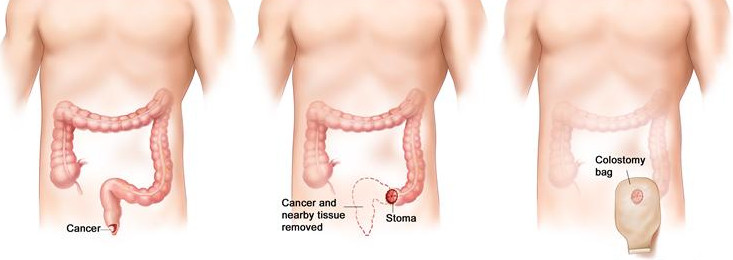
Схематичное изображение выведенной колостомы
Жизнь с колостомой: принципы питания
Многое придется изменить после операции по поводу онкологии кишечника. Жизнь с колостомой предполагает коррекцию питания, основными принципами которой являются:
- Регулярность;
- Осторожность;
- Постепенность;
- Умеренность.
В первые дни после хирургического вмешательства надо будет полностью отказаться от пищи. Через 2-3 дня голод заменит специальная диета, состоящая из жидких бульонов, морсов и каш. Постепенно можно будет вернуться к нормальному питанию, но следует строго следить за регулярностью приема пищи (небольшими порциями 4-8 раз в сутки через равные промежутки времени). Осторожность предполагает полный отказ от газообразующих продуктов:
- черные сорта хлеба;
- виноград;
- любой вид капусты;
- чеснок, лук и пряности;
- яйцо;
- газированные напитки.
Важно постепенно вводить в рацион пищевые продукты, строго и аккуратно отмечая реакцию кишечника на питание. И не забываем об умеренности – любой вариант переедания станет разрушительным событием для оперированного кишечника.
Использование калоприемников значительно облегчает уход за стомой
Уход за колостомой
В больнице помогут ухаживать за противоестественным задним проходом, но дома надо будет все делать самостоятельно. Жизнь с колостомой – это ежедневный контроль за состоянием кожи вокруг стомы и своевременная смена калоприемника. В первое время опорожнение кишечника может происходить неожиданно и многократно, но при соблюдении принципов питания можно добиться однократного отхождения каловых масс в определенное время суток. Важнейшими правилами правильного ухода за стомой являются:
- регулярная смена калоприемника;
- строгое соблюдение принципов гигиены;
- обязательная обработка кожи вокруг колостомы;
- защита кожных покровов от действия каловых масс;
- правильное наложение, прикрепление и своевременное удаление калоприемника.
Для обработки кожных покровов используются обычные гигиенические процедуры (обмыть чистой водой с мылом) в сочетании с нанесением защитного крема или лекарственных средств, рекомендованных доктором. Важно замечать на коже воспалительные изменения или аллергические реакции, при наличии которых надо будет проводить дополнительные лечебные процедуры.
Коррекция психоэмоциональных проблем
Жизнь с колостомой – это хроническая стрессовая ситуация для любого человека, связанная со следующими страхами:
- Прямая кишка на животе – это навсегда (при создании условий врач восстановит проходимость кишечника);
- От меня неприятно пахнет (при соблюдении правил по уходу за колостомой запаха не будет);
- Я – неполноценный человек, который не может контролировать отхождение кала (при правильном питании этой проблемы не будет);
- Много времени в течение дня придется тратить на уход за стомой (с опытом процедура по смене калоприемника станет быстрой и привычной);
- Наличие ануса в боку разрушит личную и интимную жизнь (для умного, любящего и внимательного партнера стома не будет помехой).
Важна психологическая поддержка со стороны медицинского персонала и родственников. Жизнь с колостомой после радикальной операции при раке прямой кишки может быть комфортной и спокойной, особенно если результатом хирургической операции станет полное избавление от раковой опухоли.

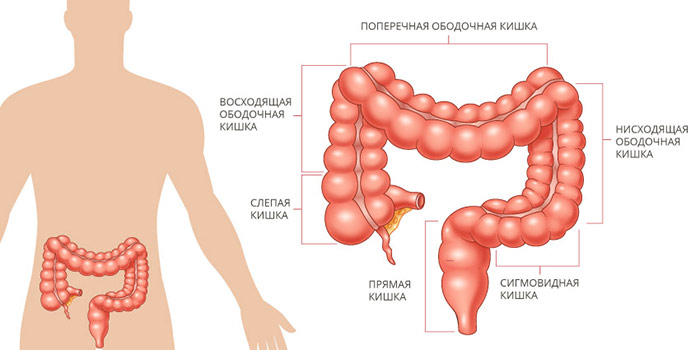
Ободочная кишка составляет примерно 4/5 от общей длины толстой кишки. В ней выделяют четыре отдела: восходящую, поперечную, нисходящую и сигмовидную ободочную кишку. Последняя переходит в прямую кишку.
Обычно возникновению злокачественной опухоли ободочной кишки предшествует возникновение доброкачественного новообразования — полипа. Существуют разные типы полипов, они обладают различным потенциалом к озлокачествлению. Риски повышаются с возрастом, поэтому всем, кому 50 лет и больше, рекомендуется проходить скрининговое эндоскопическое исследование — колоноскопию.
В зависимости от того, в каком анатомическом отделе возникла опухоль, выделяют рак в поперечной ободочной кишке, восходящей и нисходящей, сигмовидной.
- Причины развития рака ободочной кишки
- Классификация
- Стадии рака ободочной кишки
- Как происходит метастазирование рака из ободочной кишки?
- Симптомы
- Осложнения рака ободочной кишки
- Методы диагностики
- Методы лечения
- Прогноз
Причины развития рака ободочной кишки
Нельзя точно сказать, почему у конкретного человека в ободочной кишке возникла злокачественная опухоль. Рак всегда является результатом определенного набора мутаций в клетке, но что к этим мутациям привело — вопрос, на который сложно ответить.
Выделяют некоторые факторы риска, которые повышают вероятность развития колоректального рака:
Ни один из этих факторов не вызовет рак ободочной кишки со стопроцентной вероятностью. Каждый из них лишь в определенной степени повышает риски. На некоторые из этих факторов можно повлиять, например, начать правильно питаться, отказаться от алкоголя и сигарет, заняться спортом.
Классификация
Самая распространенная разновидность рака ободочной кишки и вообще колоректального рака — аденокарцинома. Она развивается из железистых клеток, которые находятся в слизистой оболочке. Аденокарциномами представлено более 96% злокачественных новообразований толстой кишки. В этой группе опухолей выделяют ряд подгрупп. Наиболее агрессивные из них — муцинозный и перстневидноклеточный рак. Такие пациенты имеют самый неблагоприятный прогноз.
Стадии рака ободочной кишки
Рак ободочной кишки классифицируют по стадиям, в зависимости от размеров и глубины прорастания первичной опухоли (T), наличия очагов в регионарных лимфатических узлах (N) и отдаленных метастазов (M). Выделяют пять основных стадий:
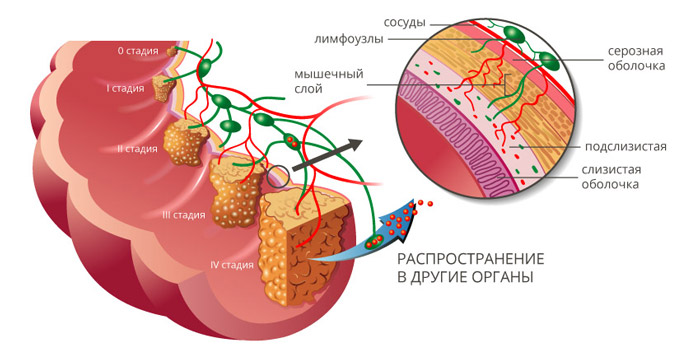
Как происходит метастазирование рака из ободочной кишки?
Рак ободочной кишки может распространяться в другие органы разными способами:
Чаще всего метастазы при раке толстой кишки обнаруживаются в легких и печени, реже — в костях, головном мозге.
Симптомы
Рак толстой ободочной кишки зачастую существует длительное время, не вызывая каких-либо симптомов. Но даже когда симптомы возникают, они неспецифичны и напоминают признаки многих других заболеваний. Если вас беспокоят расстройства из этого списка, скорее всего, у вас не рак, но нужно обязательно посетить врача и пройти обследование:
- запоры или диарея, которые сохраняются в течение нескольких дней;
- изменение внешнего вида стула: если он стал темным, как деготь, или тонким, как карандаш;
- примеси крови в стуле;
- после посещения туалета возникает ощущение, что кишка опорожнилась не полностью;
- боли, спазмы в животе;
- беспричинная слабость, чувство усталости, необъяснимая потеря веса.
Осложнения рака ободочной кишки
Если опухоль блокирует просвет ободочной кишки, у больного развивается кишечная непроходимость. Это состояние проявляется в виде отсутствия стула, сильных болей в животе, тошноты, рвоты, сильного ухудшения общего состояния. Больному немедленно требуется медицинская помощь, иначе может произойти некроз (гибель) участка кишки, разовьется перитонит.
Если опухоль приводит к постоянным кровотечениям, развивается анемия. Пациент становится бледным, постоянно испытывает слабость, его беспокоят головные боли, головокружения. В тяжелых случаях требуется переливание крови.
Метастазирование рака кишки в печень грозит нарушением оттока желчи и развитием механической желтухи — состояния, при котором кожа и слизистые оболочки приобретают желтоватый оттенок, беспокоит кожный зуд, боли в животе, ухудшается общее состояние. Пока не восстановлен отток желчи, становится невозможным проведение активного противоопухолевого лечения.
Состояние, при котором раковые клетки распространяются по поверхности брюшины, называется канцероматозом, при этом развивается асцит — скопление жидкости в животе. Это осложнение развивается при раке ободочной кишки стадии IVC. Асцит ухудшает состояние пациента, затрудняет лечение и резко негативно сказывается на прогнозе.
В Европейской клинике есть всё необходимое для эффективной борьбы с осложнениями злокачественных опухолей ободочной кишки. При неотложных состояниях пациенты получают лечение в полном объеме в отделении интенсивной терапии. Наши хирурги выполняют паллиативные операции, устанавливают стенты при кишечной непроходимости. При механической желтухе мы проводим дренирование, стентирование желчевыводящих путей. При асците наши доктора выполняют лапароцентез (эвакуацию жидкости через прокол), устанавливают перитонеальные катетеры, проводят системную и внутрибрюшинную химиотерапию.
При IVC стадии рака ободочной кишки, когда развивается канцероматоз брюшины, хирурги в Европейской клинике применяют инновационный метод лечения — гипертермическую интраперитонеальную химиотерапию (HIPEC). Удаляют все крупные опухоли, затем брюшную полость промывают раствором химиопрепарата, подогретым до определенной температуры — это помогает уничтожить мелкие очаги. Согласно результатам мировой практики, HIPEC может продлить жизнь онкологического больного до нескольких лет.
Методы диагностики
Если пациента беспокоят симптомы, которые могут указывать на рак ободочной кишки, врач первым делам назначит УЗИ органов брюшной полости и колоноскопию. Эти исследования помогут обнаружить опухоль, а во время колоноскопии можно провести биопсию — получить фрагмент патологически измененной ткани и отправить в лабораторию. Биопсия — самый точный метод диагностики рака.
После того, как рак диагностирован, нужно установить его стадию. Для этого применяют КТ, МРТ, ПЭТ-сканирование. Метастазы в легких выявляют с помощью рентгенографии грудной клетки. Если имеются метастазы в печени, применяют ангиографию — рентгенологическое исследование, во время которого в кровеносные сосуды вводят контрастный раствор.
Дополнительно врач может назначить анализ стула на скрытую кровь, общий и биохимический анализ крови, чтобы выявить анемию, оценить функции печени. Анализы крови на онкомаркеры обычно проводят в процессе лечения, чтобы проконтролировать его эффективность.
Симптомы, возникающие при раке ободочной кишки, могут беспокоить при многих других патологиях. Чаще всего злокачественную опухоль приходится дифференцировать с такими заболеваниями, как кишечные инфекции, хронические воспалительные процессы, геморрой, синдром раздраженного кишечника.
Методы лечения
При раке ободочной кишки возможны разные варианты лечения. Врач выбирает оптимальную тактику, в зависимости от стадии злокачественной опухоли, ее локализации, общего состояния пациента, наличия у него тех или иных осложнений, сопутствующих заболеваний. Выполняют хирургические вмешательства, применяют разные типы противоопухолевых препаратов, проводят курсы лучевой терапии.
Химиотерапия при злокачественных опухолях ободочной кишки может преследовать разные цели:
- Неоадъювантную химиотерапию назначают до хирургического вмешательства, чтобы сократить размеры опухоли и упростить ее удаление.
- Адъювантная химиотерапия проводится после хирургического вмешательства, чтобы уничтожить оставшиеся раковые клетки и снизить риск рецидива.
- В качестве основного метода лечения химиотерапию применяют при поздних стадиях рака, в паллиативных целях.
При злокачественных новообразованиях толстой кишки применяют разные типы химиопрепаратов: капецитабин, 5-фторурацил, оксалиплатин, иринотекан, трифлуридин/типирацил (комбинированный препарат). Чаще всего одновременно используют два или более препаратов, это помогает повысить эффективность лечения.

Таргетные препараты воздействуют более прицельно по сравнению с классическими химиопрепаратами: они направлены на определенные молекулы-мишени, которые помогают раковым клеткам бесконтрольно размножаться и поддерживать свою жизнедеятельность. Чаще всего при злокачественных опухолях кишки применяют две группы таргетных препаратов:
- Ингибиторы VEGF — вещества, с помощью которого раковые клетки стимулируют ангиогенез (образование новых кровеносных сосудов). К этой группе относятся: Зив-афлиберцепт (Залтрап), Рамуцирумаб (Цирамза), Бевацизумаб (Авастин). Их применяют при прогрессирующем раке ободочной кишки, вводят внутривенно раз в 2 или 3 недели, обычно сочетают с химиотерапией.
- Ингибиторы EGFR — белка-рецептора, который находится на поверхности раковых клеток и заставляет их бесконтрольно размножаться. В эту группу входят такие препараты, как Цетуксимаб (Эрбитукс), Панитумумаб (Вектибикс). Ингибиторы EGFR вводят внутривенно раз в неделю или через неделю.
В некоторых случаях применяют препараты из группы ингибиторов контрольных точек. Они блокируют молекулы, которые мешают иммунной системе распознавать и атаковать раковые клетки. К этой группе препаратов относятся: Пембролизумаб (Кейтруда), Ниволумаб (Опдиво), Ипилимумаб (Ервой). Обычно их применяют при неоперабельном, метастатическом раке, когда неэффективна химиотерапия, если произошел рецидив.
Колэктомия может быть выполнена открытым способом (через разрез) или лапароскопически (через проколы в брюшной стенке).
Иногда анастомоз не получается наложить сразу. В таких случаях накладывают временную колостому или илеостому — участок ободочной или подвздошной кишки подшивают к коже и формируют отверстие для отхождение стула. В дальнейшем стому закрывают.
Если опухоль блокирует просвет кишечника, и ее нельзя удалить, накладывают постоянную колостому. Проходимость кишечника можно восстановить с помощью стента — металлического каркаса в виде полого цилиндра с сетчатой стенкой. Такие операции называются паллиативными: они направлены не на удаление рака, а на борьбу с симптомами, улучшение состояния пациента.
Лучевая терапия может быть назначена до (неоадъювантная), после (адъювантная) операции на кишке или в качестве основного метода лечения при метастатическом раке, для борьбы с симптомами.
Если лучевую терапию сочетают с химиотерапией, то такое лечение называется химиолучевой терапией.
Прогноз
Основной показатель, с помощью которого определяют прогноз при онкологических заболеваниях ободочной кишки и других органов — пятилетняя выживаемость. Он показывает процентную долю пациентов, которые остались живы спустя пять лет после того, как им был установлен диагноз.
Пятилетняя выживаемость при колоректальном раке зависит от стадии:
- При локализованном раке (не распространился за пределы кишечной стенки — стадии I, IIA и IIB) — 90%.
- При раке, распространившемся на соседние органы и регионарные лимфатические узлы (стадия III) — 71%.
- При метастатическом раке (стадия IV) — 14%.
Как видно из этих цифр, наиболее успешно лечатся злокачественные опухоли ободочной кишки на ранних стадиях, а при возникновении метастазов прогноз резко ухудшается. Однако, данные показатели носят лишь ориентировочный характер. Они рассчитаны на основе статистики среди пациентов, у которых рак в толстой кишке был диагностирован пять лет назад и ранее. За это время в онкологии произошли некоторые изменения, появились новые технологии, препараты.
Никогда нельзя опускать руки. Даже при запущенном раке с метастазами больному можно помочь, продлить его жизнь, избавить от мучительных симптомов. Врачи Европейской клиники берутся за лечение любых пациентов. Мы знаем, как помочь.
Рецидив рака толстого кишечника – повторное возникновение злокачественной опухоли через некоторое время после завершения радикального лечения. Проявляется болями, запорами, поносами, ощущением неполного опорожнения кишечника, примесями крови и слизи в каловых массах. Отмечаются слабость, апатия, снижение массы тела и потеря аппетита. При распространении процесса на мочевой пузырь появляются нарушения мочеиспускания и кровь в моче. При поражении печени и брюшины развивается асцит. Диагноз выставляется с учетом анамнеза, жалоб, результатов осмотра, данных ирригоскопии, колоноскопии, биопсии и других исследований. Лечение – операция, химиотерапия, лучевая терапия.
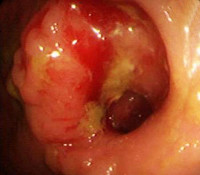
- Классификация и причины рецидива рака толстого кишечника
- Симптомы рецидива рака толстого кишечника
- Диагностика рецидива рака толстого кишечника
- Лечение и прогноз рецидива рака толстого кишечника
- Цены на лечение
Общие сведения
Рецидив рака толстого кишечника – повторный онкологический процесс, возникающий неподалеку от удаленного участка кишки, в области лимфатических узлов или в отдаленных органах. По данным зарубежных исследователей, вероятность рецидивирования после радикального хирургического удаления опухоли в среднем составляет 20-30%. При этом у больных с I стадией риск развития рецидива рака толстого кишечника колеблется от 0 до 13%, у пациентов со II стадией – от 11 до 61%, у больных с III стадией – от 32 до 88%. Новообразование может возникнуть через несколько месяцев или лет после резекции кишечника, наибольшее количество рецидивов приходится на первые 2 года после операции. Исследователи также отмечают, что послеоперационная химиотерапия позволяет существенно уменьшить вероятность рецидивирования. Лечение осуществляют специалисты в области онкологии и гастроэнтерологии.

Классификация и причины рецидива рака толстого кишечника
Выделяют локорегиональные и отдаленные рецидивы. Локорегиональным считается поражение области анастомоза и прилегающих зон, брыжейки кишки с лимфатическими узлами, брюшины, клетчатки и близлежащих органов. Различают четыре типа локорегиональных рецидивов рака толстого кишечника:
- Опухоль в зоне межкишечного соустья
- Злокачественное поражение брыжейки
- Перитонеальный рецидив
- Забрюшинный рецидив
При локорегиональных рецидивах чаще всего поражается область межкишечного анастомоза, реже всего – забрюшинная клетчатка. При отдаленных рецидивах (метастатическом раке) обычно страдает печень, реже – легкие, кости и головной мозг.
Причиной развития рецидива рака толстого кишечника становятся одиночные раковые клетки, оставшиеся после оперативного вмешательства и консервативной терапии. Вероятность возникновения рецидивной опухоли зависит от вида и распространенности первичного новообразования. Недифференцированный рак рецидивирует чаще высокодифференцированного, новообразования с метастазами в регионарных лимфоузлах – чаще локальных опухолей. Химиотерапия в послеоперационном периоде позволяет на 40% снизить риск развития рецидива.
Симптомы рецидива рака толстого кишечника
Большинство пациентов обращаются к онкологу с жалобами на боли в области межкишечного анастомоза. При рецидивной опухоли в области прямой кишки боли иррадиируют в нижнюю часть живота, область промежности, поясницу, половые органы и нижние конечности. В числе других симптомов отмечаются кровь и слизь в кале, запоры, поносы, метеоризм и ощущение неполного опорожнения кишечника после акта дефекации. При пальпации иногда определяется опухолевидное образование. При крупных узлах возможна видимая деформация живота.
Рецидив рака толстого кишечника часто осложняется формированием свищей. При прорастании мочевого пузыря возникают расстройства мочеиспускания. Во время мочеиспускания возможно выделение воздуха или крови. Кал в моче появляется редко. При образовании влагалищно-кишечного свища появляются боли в области промежности. Через влагалище могут отходить газы и каловые массы. Поражение лимфоузлов может протекать бессимптомно и выявляться при проведении инструментальных исследований. При крупных лимфогенных метастазах образуются конгломераты, возникают нарушения функции близлежащих органов, вовлеченных в патологический процесс.
Проявления отдаленных рецидивов рака толстого кишечника зависят от локализации метастазов. При метастатическом раке печени отмечается увеличение органа, возможна желтушность кожных покровов, характерно раннее развитие асцита. Одиночные метастазы в легких могут протекать бессимптомно и обнаруживаются при проведении рентгенографии. При множественном метастазировании в легкие наблюдаются одышка, кашель и кровохарканье. При метастазах в кости возникают боли в области поражения.
При рецидивах рака толстого кишечника, сопровождающихся метастатическими опухолями мозга, отмечаются головокружения, головные боли и неврологические нарушения. Поражение брюшины проявляется асцитом. У всех пациентов выявляются общие признаки злокачественного процесса: слабость, вялость, апатия, снижение трудоспособности, депрессии и субдепрессивные расстройства, исхудание, потеря аппетита, анемия и незначительное повышение температуры тела. При нагноении опухоли и образовании абсцессов может наблюдаться выраженная гипертермия.
Диагностика рецидива рака толстого кишечника
Диагноз выставляется с учетом анамнеза, клинической симптоматики и результатов дополнительных исследований. В качестве скринингового метода обследования используется анализ на кровь в кале. Ректальное исследование позволяет выявлять рецидивы рака толстого кишечника с поражением прямой кишки, в остальных случаях исследование неинформативно. При проведении ирригоскопии определяется асимметричное сужение с нечеткими неровными очертаниями в области межкишечного анастомоза. Информативность методики относительно невысока, поскольку рецидив рака толстого кишечника бывает трудно отличить от возможного рубцового сужения в зоне анастомоза.
Более точные данные можно получить при проведении эндоскопического исследования. При поражении нижних участков кишечника (20-25 см от анального отверстия) используют ректороманоскопию. При раке вышележащих отделов проводят колоноскопию. Во время исследования врач имеет возможность получить визуальную информацию о зоне поражения, оценить размер, распространенность и тип роста рецидива рака толстого кишечника. Кроме того, в процессе эндоскопии специалист берет образец ткани для последующего гистологического исследования.
Для выявления метастазов в лимфатических узлах проводят УЗИ брюшной полости, КТ и МРТ брюшной полости. Для обнаружения метастазов в печени назначают МРТ печени. При подозрении на метастатическое поражение головного мозга осуществляют КТ и МРТ головного мозга, при поражении костей – сцинтиграфию и рентгенографию, при метастазировании в легкие – рентгенографию грудной клетки, при вовлечении брюшины – УЗИ и МРТ брюшной полости и т. д.
Лечение и прогноз рецидива рака толстого кишечника
Тактика лечения определяется локализацией и распространенностью опухоли. При операбельных местных новообразованиях осуществляют повторные хирургические вмешательства. Значительная часть рецидивов рака толстого кишечника выявляется на поздних стадиях, когда радикальное лечение становится невозможным. В подобных случаях проводят паллиативную химиотерапию (5-фторурацил в сочетании с фолиевой кислотой). При нарушении проходимости кишечника накладывают колостому. При образовании межкишечных абсцессов выполняют вскрытие и дренирование. Если распространение опухоли ограничивается областью таза, назначают лучевую терапию. При одиночных метастазах в легком или печени возможно радикальное иссечение новообразования (при удовлетворительном соматическом состоянии пациента и отсутствии метастазов в других органах).
Благоприятный исход наблюдается всего у 30-35% больных с рецидивами рака толстого кишечника. Самым надежным способом увеличения шансов на выздоровление является раннее выявление опухоли. После радикального удаления новообразования всем пациентам необходимо в течение 2 лет проходить осмотр и сдавать анализ крови на онкомаркеры через каждые 3-6 месяцев, в течение последующих 5 лет – раз в полгода. При отсутствии подозрительных симптомов колоноскопию проводят через год и через три года после оперативного лечения. В сомнительных случаях процедуру назначают с учетом показаний. КТ брюшной полости и КТ или рентгенографию грудной клетки в течение 2 лет после операции осуществляют ежегодно.
Читайте также:

