Опухоли костей восстановление после операции
Атрофические явления в костной ткани обеих челюстей встречаются у каждого второго пациента, который желает восстановить зубной ряд с помощью установки дентальных имплантатов. Выполнение такой операции в условиях дефицита объема альвеолярного отростка становится невозможным. Проблема заключается в плохой фиксации конструкций, что приводит к усугублению атрофии и уничтожению результатов хирургического вмешательства.
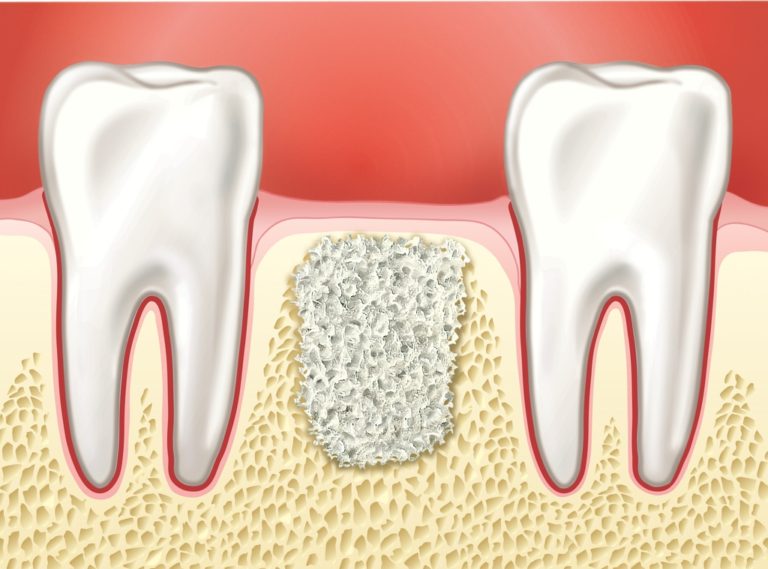
Недостаток костной ткани в челюстях может быть обусловлен следующими причинами:
- Хирургическое удаление зуба;
- Длительное игнорирование лечения при отсутствующем зубе;
- Воспалительные процессы ротовой полости, которые распространяются на костную ткань;
- Врожденные особенности строения челюстей;
- Системные патологии организма, затрагивающие восстановление костной ткани.
Бороться с рассасыванием альвеолярных отростков необходимо не только для возможности проведения дентальной имплантации, но и для восстановления красивых черт лица, которые изменяются в процессе значительной резорбции. Выходом из ситуации при наличии дефицита костной ткани является выполнение хирургического вмешательства – костной пластики.
Общие сведения о костной пластике
Костная пластика представляет собой широко распространенное оперативное вмешательство, в ходе которого пациенту восстанавливают недостаток альвеолярного отростка в необходимом для имплантации участке. Хирургическое вмешательство выполняется чаще под местной анестезией с добавлением седативных средств, но иногда применяется общий наркоз.
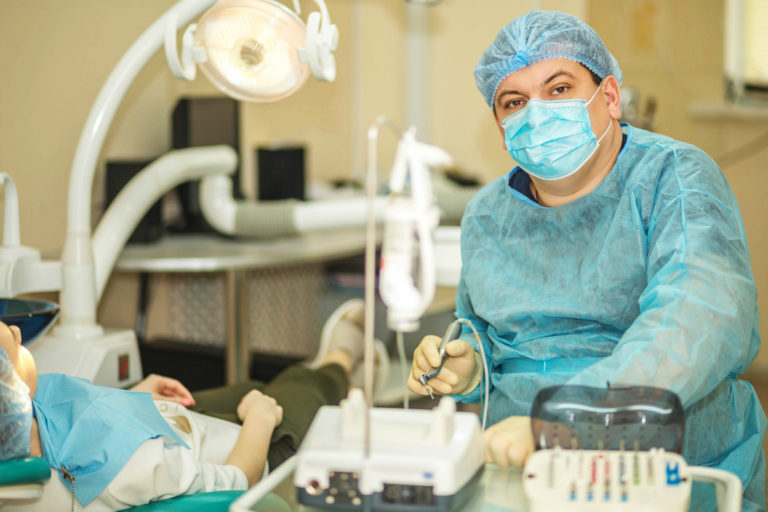
Всего существует 4 основных методики костной пластики, к каждой из которых есть свои показания. Врач сам определяет какая их техник коррекции дефицита кости подойдет пациенту лучше. В стоматологии применяются следующие виды костной пластики:
- НТР или направленная тканевая регенерация (методика подразумевает применение трансплантатов, которые покрываются специальными коллагеновыми мембранами, ускоряющими регенерацию собственных костных клеток);
- Синус лифтинг (хирургическое вмешательство на верхней челюсти под дном гайморовой пазухи, которое представляет собой его приподнимание и коррекцию высоты альвеолярного гребня);
- Расщепление альвеолярного отростка (установка трансплантата, по сути, внутрь кости, где имеются максимально благоприятные для приживления условия);
- Подсадка костного блока (методика подразумевает фиксацию трансплантата на собственной кости пациента, желательно применять аутогенный материал, так как условия приживления не самые лучшие).
Костная пластика назначается только после того, как будут исключены противопоказания к ней. В среднем операция длится около часа-двух, после чего пациент может быть отпущен домой. Однако перед этим стоматолог обязательно расписывает множество рекомендаций для восстановительного периода, которые позволят благополучно восстановить кость и в будущем выполнить дентальную имплантацию.
Общие рекомендации после костной пластики
Пациент после костной пластики не обязан находиться в стационаре, так как реабилитационный период не требует усиленного мониторинга врача. Однако человек должен быть предельно внимательным к собственному состоянию и при любых сомнительных симптомах обращаться к специалисту. Кроме того, важное значение имеет соблюдение рекомендаций стоматолога в реабилитационном периоде, которые направлены на предотвращение осложнений.

Среди общих рекомендаций после костной пластики выделяются следующие моменты:
- Запрещены серьезные физические нагрузки в течение нескольких недель после операции;
- Не рекомендуется длительное пребывание на солнце, а также следует отказаться от посещения соляриев;
- Запрещено ходить в сауны или бани;
- В течение пары недель после операции нельзя курить и употреблять алкоголь;
- Первые 2-3 дня рекомендуется есть только измельченную пищу, комнатной температуры;
- Запрещается пить через трубочку;
- Рекомендуется кашлять осторожно и с открытым ртом, чтобы не повышать давление в ротовой полости;
- Спать, пока не сойдет отек, лучше с хорошо поднятым изголовьем;
- В первые несколько недель после костной пластики следует воздержаться от перелетов;
- Запрещено заниматься дайвингом во время реабилитации.
Пациент должен соблюдать физический и эмоциональный покой. Первое время лучше воздержаться от жевания на прооперированной стороне. Стоматолог наблюдает за состоянием пациента, контролируя заживления во время назначенных визитов, а также корректирует поведение пациента с раной.
Уход за полостью рта после костной пластики
Важное значение в предотвращении осложнений и многих неблагоприятных исходов имеет правильная гигиена ротовой полости. В реабилитационном периоде после костной пластики уход за зубами и прооперированным участком должен быть тщательным и бережным. Основные нюансы обработки ротовой полости на восстановительном этапе:
- Для чистки зубов используется только мягкая зубная щетка, причем, во время очищения нельзя затрагивать прооперированную область хотя бы несколько недель;
- Запрещено полоскание ротовой полости антисептиками, но возможна обработка некоторых участков смоченными ватными тампонами (область хирургического доступа, иногда участок, откуда забирался костнопластический аутогенный трансплантат);
- Запрещены механические повреждения раневой поверхности и швов, что часто происходит из-за неаккуратной обработки участка;
- Чистка зубов рекомендована после каждого приема пищи в течение нескольких дней после оперативного вмешательства.

Очистка ротовой полости от остатков пищи должна быть тщательной, но осторожной. В первые дни после хирургического вмешательства достаточно просто спровоцировать кровотечение или поспособствовать расхождению швов.
Лекарства в реабилитационном периоде
Стоматолог всегда назначает ряд медикаментозных средств в периоде восстановления после костной пластики. Их прием позволяет снизить риск инфицирования и снять неприятные симптомы, которые беспокоят людей после хирургического вмешательства.

- Антибактериальные средства. Чаще всего используются группы пенициллинов, которые хорошо справляются с инфекциями ротовой полости и верхних дыхательных путей. Пациенту выписывается стандартный семидневный курс, который минимизирует риск возникновения воспалительного процесса. В этот период нельзя пить алкогольные напитки и принимать лекарства, угнетающие иммунитет, например, гормональные средства (преднизолон).
- Антигистаминные препараты. Лекарства помогают снять отек, который ярко выражен в первые дни после костной пластики и может доставлять серьезные неудобства пациенту. Как правило, используются таблетированные формы лекарства, которые употребляются в небольших дозировках.
- Антисептический раствор. В большинстве случаев применяют Хлоргексидин. С его помощью обрабатывают ротовую полость, но не полощут. Он помогает бороться с патогенными микроорганизмами в области раневой поверхности.
- Анальгетики. Обезболивающие препараты, которые помогают устранять достаточно выраженный болевой синдром в течение первых дней после костной пластики. Препараты пьются исключительно по схеме или назначениям врача. Например, самое популярное средство Кетанов – пьется по одной таблетке с перерывом между приемами не менее 4 часов.
- Заживляющая мазь. Еще одним средством местного применения является специальная мазь, которая ускоряет регенерацию тканей. Она используется для того, чтобы быстро зажил раневой участок, и пациент смог вернуться к полноценной жизни.
Самостоятельное применение лекарственных средств строго запрещается, так как пациент может значительно повысить риск развития осложнений или навредить организму в целом.
Норма и осложнения
Реабилитационный период после костной пластики сопровождается рядом неприятных симптомов, которые считаются физиологической нормой. Однако при определенных обстоятельствах они могут превращаться в признаки опасных осложнений. Так как пациент не находится под присмотром квалифицированного врача, он должен уметь различать патологию от нормы.
Кровянистые выделения в реабилитационном периоде могут отмечаться в течение 2-3 дней. Они должны быть достаточно скудными, то есть всего лишь немного подкрашивать слюну. Появление кровяных сгустков или выраженного кровотечения является поводом для немедленного посещения врача. Самостоятельно остановить кровь можно пальцевым прижатием раневой поверхность (кожа должна быть чистой, лучше обработанной антисептиком). Хорошо останавливает кровь влажный чайный пакетик.
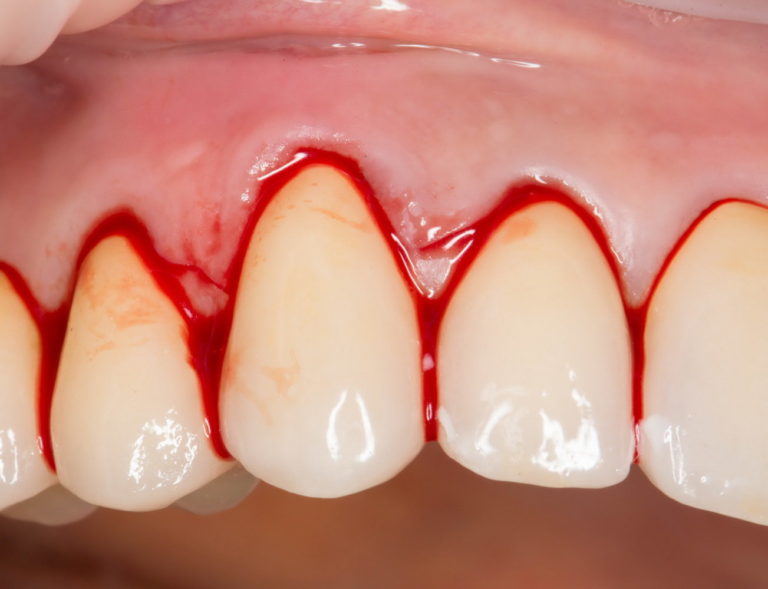
Избежать выраженных кровотечений поможет отказ от приема нестероидных противовоспалительных средств, в частности ацетилсалициловой кислоты. Некоторые пациенты по показаниям вынуждены пить антиагреганты и антикоагулянты. С ними следует быть максимально осторожными, но отказываться от приема без одобрения врачей тоже запрещено.
Болевые ощущения беспокоят всех пациентов, перенесших костную пластику. Они должны полностью уйти в течение первой недели после оперативного вмешательства. Болевой синдром постепенно уменьшается и не так сказывается на повседневной жизни человека. Если же отмечается усугубление болевых ощущений или отсутствие положительной динамики, то нужно обращаться к врачу и выяснять причину данного симптома.

Изначальная интенсивность болей может быть абсолютно разной. Здесь многое зависит не только от опыта хирурга, вида костной пластики, объема операции, но и от индивидуального болевого порога человека. В среднем боль достаточно интенсивная, но терпимая.
Внедрение чужеродных веществ, то есть костнопластического материала, а также повреждение тканей всегда приводит к развитию отечного синдрома. Более всего он выражен на 2-3 день после оперативного вмешательства, после чего быстро идет на убыль. Справляться с отеком можно прикладыванием ледяных компрессов и сном на большой подушке, чтобы голова была возвышена.

Отек сходит к концу первой недели после операции, в противном случае, говорят о патологическом процессе. Такой симптом может свидетельствовать о воспалении раневой поверхности или глубоколежащих структур.
Как бороться с осложнениями?
Среди осложнений, которые возникают в реабилитационном периоде, на первом месте всегда остается инфицирование раневого участка и внутренних тканей, например, гайморовой пазухи после синус лифтинга. В такой ситуации пациент отмечает:
- Сильную боль;
- Усугубление отека;
- Покраснение десны;
- Появление гнойных выделение;
- Повышение температуры.
Обращение к врачу должно быть немедленным. Стоматолог сразу санирует ротовую полость, иногда приходится снимать швы и очищать участок с костным материалом. Пациенту обязательно назначают курс сильных антибиотиков и противовоспалительных средств.
Еще одно неприятное осложнение – расхождение швов. В такой ситуации следует сразу ехать в клинику, где стоматолог выполнит новые хирургические швы. Как правило, никаких дополнительных действий не требуется, но в редких случаях возможно смещение трансплантата, что требует практически повторного хирургического вмешательства.
Осложнения, связанные с отторжением костнопластического материала или плохой фиксацией имплантатов, требуют проведения еще одной костной пластики. Такие неблагоприятные исходы могут быть связаны не только с врачебными ошибками, но и неправильным выполнением рекомендаций стоматолога. Поэтому пациент обязан прислушиваться к наставлениям доктора после костной пластики и четко следовать им.
Как избежать осложнений?
Развитие неблагоприятных исходов после костной пластики случается очень редко, так как современные технологии предусматривают и устраняют любые риски. Однако вероятность осложнений все же не нулевая, а потому следует отметить те факторы, которые позволяют избежать их:
- Тщательное комплексное обследование пациента на подготовительном этапе;
- Устранение корректируемых рисков;
- Планирование костной пластики на основании полученных данных о пациенте;
- Высокая квалификация и большой опыт стоматолога;
- Полное следование рекомендациям в периоде реабилитации;
- Использование безопасных препаратов для анестезии и инновационного оборудования в ходе операции.
Реабилитационный период чрезвычайно важен для получения хороших результатов хирургического вмешательства. Рекомендации после костной пластики должны выполняться безукоризненно, чтобы прогноз полностью совпал с реальностью.

Левин Дмитрий Валерьевич
Главный врач Центра Приватной Стоматологии "Доктор Левин", кандидат медицинских наук, врач высшей категории
- Задать вопрос
- Записаться на консультацию
Для многих пациентов проведение синус лифтинга и других вариантов костной пластики является необходимым для последующей имплантации зубов. Остеопластические операции благодаря…
Реализованные в клинике Обязательные Инженерные требования к хирургическим стационарам в Евросоюзе: Автономная система водоочистки и водоподготовки. Медицинские приборы и установки…
Возникновение осложнений в послеоперационном периоде в хирургической стоматологии зависит от нескольких факторов. К ним можно отнести профессионализм хирурга, выполняющего операции,…
Синдром лихорадки встречается практически при каждом патологическом процессе, однако после стоматологических манипуляций его появление недопустимо. Повышение температуры свидетельствует о возникновении…
Все права защищены. Без согласования с автором перепечатка и использование для контента веб-сайтов запрещены. 4 часть ГК РФ. Статья 1274. Цитирование в разумных пределах допускается с обязательным указанием имени автора и источника заимствования с обязательной Активной ссылкой. Imperitia pro culpa habetur (Незнание закона не является оправданием).
Реабилитация после удаления опухоли — один из основных методов лечения пациента с онкологическим заболеванием на пути к выздоровлению.
Максимальное улучшение функциональных возможностей играет важную роль, которая заключается в физиологической и психоэмоциональной адаптации пациента. Возвращение человека, прошедшего все этапы операции, в социальную среду является главной задачей специалистов. В этом процессе принимают участие врачи разных уровней. Они оценивают состояние больного и определяют варианты восстановительной терапии.
Задачи восстановительного периода
Необходимо обозначить мероприятия, которые будут преследовать такие цели:
- Улучшение адаптационных возможностей.
- Восполнение потерянных функций.
- Получение новых навыков.
- Возвращение к привычному образу жизни.
Поэтому реабилитацию начинают сразу, как только разрешит врач.
Особенности реабилитации пациентов с онкологией
Каждый пациент требует индивидуального подхода на этом этапе терапии. Специалисты составляют план, согласно которому происходит восстановление организма. Для человека, перенесшего рак, нужно ставить задачи, которые он сможет выполнить. Из более простых функций складываются более сложные цели. При освоении определенного навыка переходят к следующему, а через время оценивают полученный эффект и делают выводы.
Это связано с тем, что онкологическая патология — это не только патологическое состояние, приносящее физические страдания. В такой ситуации человек переживает огромную психоэмоциональную травму, которая отражается не только на нем самом, но и влияет на окружающих. Восприятие мира меняется у близких людей. Поэтому большая моральная ответственность при оказании помощи лежит на психологах и психотерапевтах. Они работают не только с больным, но и с родственниками.
Кроме этого, в разработке плана реабилитационных мероприятий принимают участие:
- хирурги-онкологи;
- радиологи;
- физиотерапевты;
- врачи по лечебной физкультуре;
- средний и младший медицинский персонал.
Выбор методик восстановительной терапии зависит от многих факторов. Специалисты при принятии решения опираются на следующие данные:
- вид опухоли;
- размеры;
- локализация новообразования;
- возрастной критерий;
- наличие осложнений;
- проведенный объем лечения;
- сопутствующая патология;
- динамика состояния пациента.
Направления реабилитации
Реабилитационные мероприятия в программе лечения злокачественной патологии направлены на улучшение качества жизни пациента. При этом варианты терапии должны быть подобраны таким образом, чтобы не допустить развития рецидива опухоли. Курс восстановления подразумевает следующие виды методик:
- проведение физиотерапии;
- выполнение массажа;
- занятия лечебной физкультурой.
Внимание! Выбор восстановительных процедур зависит от особенностей онкологической патологии и определяется врачом.
Физическое воздействие применяется в качестве симптоматической терапии. Лечение помогает устранить болевой синдром, уменьшает воспалительные процессы, возвращает утраченные функции. Однако некоторые виды физиотерапии противопоказаны. Это связано с биологической стимуляцией клеток, что может вызвать пролиферацию раковых клеток. Также ограничение касается использования такого вида восстановления при метастазировании опухоли.
Некоторые физиотерапевтические мероприятия назначают при реабилитации после удалении опухоли головного мозга. Применяют магнитотерапию, которая убирает отечность тканей и болевые ощущения.
Миостимуляция способствует улучшению работы мышечной системы, таким образом, предупреждая развитие парезов конечностей. Лазеротерапия и фототерапия используются реже, учитывая их активное воздействие на клетки. Такие методы физического воздействия эффективны и в процессе реабилитации после удаления опухоли спинного мозга.
Миостимуляция
Физиотерапия хорошо зарекомендовала себя в качестве метода реабилитации после удаления опухоли прямой кишки. Используют воздействие магнитных волн, лазер. Быстрый восстановительный эффект обеспечивает:
- электрофорез,
- диадинамотерапия,
- УВЧ-терапия.
Следует отметить, что физическое воздействие не показано в случае, когда имеют место злокачественные новообразования костных структур. Реабилитация после удаления опухоли подвздошной кости исключает физиотерапевтические мероприятия. Фантомные боли купируют медикаментозными средствами.
После хирургического вмешательства единственным средством полноценного восстановления двигательной функции у пациента является эндопротезирование. Искусственная трансплантация позволяет быстро вернуться к нормальной жизни, что особенно важно для людей молодого возраста.
При злокачественных новообразованиях, опухолях с высокой вероятностью рецидива общая и локальная мануальная стимуляция не проводится. Это связано с возможным распространением видоизмененных клеток по организму во время манипуляций.
Массаж в послеоперационном периоде назначается, как метод реабилитации после трепанации черепа. Удаление опухоли центральной нервной системы не проходит без последствий. Изменения касаются двигательных и вербальных функций. Чаще всего отмечаются неврологические расстройства в виде парезов, параличей конечностей, нарушение чувствительности определенных областей иннервации. Процедура восстанавливает кровообращение, улучшает лимфодренаж в тканях, способствует нормальной нейромышечной проводимости.
Восстановительный этап после оперативного вмешательства на различных органах включает выполнение дыхательной гимнастики. Специальные упражнения можно проводить в период, когда пациент соблюдает постельный режим. Сразу после резекции опухоли двигательная активность больного снижена. Однако правильный ритм и частота дыхания во время вынужденного положения предупреждают такое осложнение, как застойная пневмония. Занятия до 4-6 раз в день:
- улучшают кровообращение в малом и большом круге;
- увеличивают концентрацию кислорода в тканях;
- нормализуют обменные процессы на клеточном уровне.
- уменьшают вероятность развития неврологических расстройств, связанных с недостаточным кровоснабжением головного мозга.
Лечебная физкультура является неотъемлемой частью реабилитации после удаления опухоли мозга и периферических отделов нервной системы. При онкологических заболеваниях другой локализации также необходима физическая активность. Это может быть пассивная помощь медицинского персонала в послеоперационном периоде с целью профилактики пролежней и улучшения кровообращения в органах. Однако особую роль играют специальные упражнения, которые помогают восстановить утраченные двигательные функции.
Гимнастику подбирают с учетом особенностей пациента, возрастного критерия, вида патологии. ЛФК при реабилитации после удаления опухоли позвоночника может отличаться от упражнений, которые необходимы для восстановления больного, перенесшего операцию на костях с последующей трансплантацией или эндопротезированием. В каждом конкретном случае работает специалист по лечебной физкультуре. В процессе терапии используются вспомогательные средства. Выполняют следующий комплекс:
- Вводная часть — позволяет настроить пациента на предстоящую физическую нагрузку. В положении лежа, а затем, сидя на кровати, производят простейшие движения верхними и нижними конечностями в медленном темпе. Длительность — до 5 минут.
- Основная часть — преследует цель улучшить общий тонус организма, положительно воздействовать на координацию, повысить устойчивость тела при движениях. Для лучшего результата используют палки, мячи и другой инвентарь. При этом активные действия сочетают с упражнениями на расслабление и дыхание. Проводят в течение 15 минут. Сюда включают:
— одноименные и разноплановые движения конечностями, с постепенным усложнением элементов;
— гимнастика для равновесия с поэтапным уменьшением площади опорной поверхности и увеличением центра тяжести;
— тренировка равновесия в ходьбе. - Заключительная часть — в течение 3 минут нагрузку снижают, выполняют дыхательные упражнения и произвольные расслабляющие движения в конечностях.
Требования к питанию в послеоперационном периоде
После удаления определенного вида опухолей в послеоперационном периоде необходимо придерживаться специальной диеты. Особое питание — важное условие реабилитации после удаления почки с раковой опухолью, а также при онкологических процессах кишечника. Ограничение питьевого режима касается первых суток после хирургического вмешательства. Односторонняя нефроэктомия подразумевает снижение нагрузки на оставшийся здоровый орган. В этом случае придерживаются следующих рекомендаций:
- Постепенное расширение объема пищи, начиная с минимального количества легкоусвояемых блюд.
- Ограничивают потребление белка. Предпочтение отдают диетическим сортам мяса — индейке, телятине, кролику. Лучше готовить нежирную рыбу. Растительная белковая пища на время исключается.
- Кратность приема еды должна составлять не менее пяти раз в сутки небольшими порциями.
- Количество соли в день допускается не более 5 грамм. Общее количество включает содержание ее в других продуктах.
- Нельзя употреблять продукты консервации. Это связано с избыточным содержанием химических элементов при производстве.
Особенности реабилитации после удаления опухоли мочевого пузыря заключаются в употреблении повышенного количества воды уже с первых суток после операции. В течение 24 часов необходимо выпить не менее 1, 5 литров жидкости, в дальнейшем — до 3 литров. При этом врач обязательно должен контролировать объем поступившего питья и выделенной мочи, а также ее качество. Ограничивают употребление соленых, копченых, жареных, острых блюд.
При операциях на кишечнике также необходимо соблюдение диеты. В первые сутки пациенту назначается инфузионная терапия с целью профилактики обезвоживания. Начиная со второго дня, проводят оральную регидратацию. Врач разрешает принимать жидкую протертую пищу по мере появления признаков восстановления перистальтики в нижних отделах пищеварительного тракта. К концу недели рацион постепенно расширяют. А через 10-14 дней — ограничения диеты снимают. Однако пациенту нельзя допускать возникновения запоров. Поэтому необходимо учитывать эту особенность во время приготовления пищи.
Правильный подход к организации реабилитационного периода с учетом индивидуальных особенностей организма помогает быстро восстановить нарушенные функции и улучшить качество жизни пациента.
Под злокачественными опухолями костей и мягких тканей подразумевают все новообразования неэпителиальной природы (саркомы), за исключением опухолей ретикулоэндотелиального генеза и опорной ткани внутренних органов.
Анализ и оценка диагностических мероприятий, результатов лечения и реабилитации проводится в зависимости от локализации опухоли (голова и шея, туловище, конечности).
Что касается сарком туловища, то можно лишь указать, что реабилитационные программы в этих случаях направлены на ликвидацию косметических дефектов и нарушений функции вовлеченных в опухолевый процесс органов грудной клетки и брюшной полости.
Саркомы мягких тканей и костей конечностей, как правило, поражают людей молодого, трудоспособного возраста. Для сарком характерна склонность к раннему гематогенному метастазированию и частому рецидивированию, резистентность к химиолучевому лечению, что определяет сложность лечения.
Необходимость выполнения калечащих операций с последующими тяжелыми анатомо-функциональными нарушениями особенно остро ставит вопрос о реабилитации таких больных. Следует также учитывать и то обстоятельство, что неудовлетворительные отдаленные результаты лечения требуют осуществления в кратчайший срок после операции комплекса реабилитационных мероприятий у этих пациентов.
Больные саркомой костей и мягких тканей подвержены двойной психической травме (угроза жизни как у всех онкологических больных и возможность потери конечности), которая ведет к развитию тяжелых психических нарушений практически у всех пациентов.
Поэтому психотерапевтическое лечение, начатое в предоперационном периоде, направлено на коррекцию депрессивных состояний, выработку установки на активное и настойчивое участие пациента в восстановительном лечении.
Реабилитационные мероприятия во многом зависят от выбора способа оперативного пособия. В этом плане наиболее эффективны методы сберегательного хирургического лечения с использованием микрохирургической техники, костнопластических операций, пластики магистральных сосудов и нервов, эндопротезирования крупных суставов.
Однако и после органосохраняющего лечения удаление значительных по объему блоков мягких тканей вызывает деформации, повреждения суставов и мышц, периферических нервов и сосудов, что ведет к нарушению функции конечности. При этом возможности восстановительного лечения достаточно велики.
Нарушения функции конечности
Для достижения максимальных функциональных результатов органосохраняющего лечения сарком опорно-двигательного аппарата необходимо проведение психотерапии, лечебной гимнастики и физкультуры (в до- и послеоперационном периоде), массажа и электростимупяции растянутых и ослабленных мышц оперированной конечности, магнитотерапии, механо- и трудотерапии.
По показаниям проводится медикаментозное лечение. После костнопластических операций и эндопротезирования вопрос об интенсивности физических нагрузок и проведении механотерапии определяется индивидуально, исходя из зоны оперативного вмешательства, надежности сращения трансплантатов, стабильности эндопротезов.
Из последствий лечения в плане реабилитации наиболее значимыми являются утрата конечности, фантомные ощущения и боли, и проявления поздних лучевых повреждений тканей.
Утрата конечности
Это наиболее тяжелое последствие лечения сарком опорно-двигательнопо аппарата. В результате ампутации больной теряет конечность, без протезирования которой невозможно восстановить ее функции.
Протезирование является основой реабилитации этого контингента больных. Значительное влияние на эффективность последующей реабилитации имеет выбор оптимального для функционирования протеза уровня ампутации.
Для физической подготовки больных к предстоящей ампутации в предоперационном периоде проводят лечебную физическую культуру для выработки определенных навыков, необходимых после операции.
Основной задачей послеоперационного периода является подготовка больных к раннему постоянному протезированию. Сразу после ампутации культя не приспособлена к постоянному протезу. Это связано с меняющимся размером культи, ее болезненностью, неокрепшим рубцом.
При отсутствии раннего воздействия на ампутированную конечность процесс формирования культи продолжается 12-15 мес. Основным способом ускорения подготовки культи к постоянному протезированию является применение лечебно-тренировочного протеза, который изготавливается сразу на операционном столе.
Эти протезы играют важную роль в укреплении культи, ее выносливости к давлению, увеличении силы оставшихся групп мышц, участвующих в движении с протезом, в развитии чувства равновесия и правильно координированной ходьбы на протезе.
Ввиду возможности быстрого метастазирования отдельных форм опухолей лечебно-тренировочное протезирование в некоторых случаях может стать единственно доступным методом реабилитации этих больных.
Одновременно проводится комплекс общеукрепляющих гимнастических упражнений для поддержания тонуса мышц опорно-двигательного аппарата и разработки максимального объема движений в крупных суставах. В сочетании с программой физической реабилитации лечебно-тренировочный протез является наиболее эффективным способом реабилитации больных после ампутации нижних конечностей, так как дает возможность подготовить культю к постоянному протезированию в течение 25-40 дней.
При ампутациях верхних конечностей основной целью протезирования является сохранение статики руки, удержание одежды на теле и восполнение косметического дефекта. В настоящее время в ряде случаев используются сложные микроэлектрические протезы верхней конечности.
Среди реабилитационных мероприятий у больных после ампутаций большое значение имеет трудотерапия. Кроме психотерапевтического воздействия, использование дифференцированных видов труда способствует восстановлению функций двигательного аппарата и оказывает общеукрепляющее воздействие.
В заключение следует отметить, что больные опухолями опорно-двигательного аппарата после операции нуждаются в раннем комплексе реабилитационных мероприятий даже при наличии метастазов. Достигаемые при этом функциональные и косметические результаты имеют практическую и психологическую ценность как для больного, так и для окружающих.
Фантомные боли и ощущения развиваются у 60% больных обычно сразу же после ампутации и могут сохраняться в течение 2 и более лет. Лечение заключается в назначении антиконвульсантов в возрастающих дозировках (финпепсин, карбамазепин), антидепрессантов (амитриптилин), седативных препаратов, магнито- и лазеротерапии.
В крайних случаях, при выраженных некупируемых болях, прибегают к нейрохирургическим вмешательствам, направленным на прерывание проводящих путей в области задних корешков спинного мозга.
Поздние лучевые повреждения тканей
В ряде случаев последствием облучения является развитие поздних лучевых реакций. В их основе лежит сужение и облитерация мелких сосудов костной ткани. Вследствие этого в кости развиваются дистрофические процессы вплоть до некроза.
В зонах поражения костной ткани на рентгенограммах выявляются остеопороз, участки остеолиза и реактивного склероза, костные секвестры. Такие изменения могут приводить к тяжелым осложнениям (лучевой остеонекроз, патологический перелом). Поэтому больные должны быть информированы о необходимости избегать значимых физических нагрузок на облученную конечность.
Лечение постлучевых изменений направлено на улучшение кровообращения и стимуляцию репаративных процессов в кости (анаболические стероиды, кальцитонин, препараты кальция), местное применение растворов димексида, аналгетиков, при остеолизе с резорбцией костной ткани назначаются бисфосфонаты (этидронат, клодронат, золендронат и др.).
При сочетании лучевого остеонекроза и лучевой язвы кожи показано хирургическое лечение. Оно заключается в иссечении лучевой язвы, резекции патологически измененной кости с одномоментной пластикой дефекта кожно-мышечными лоскутами.
Костнопластические операции при лучевых остеонекрозах применяются редко. Если в результате поздних лучевых повреждений кости происходит ее перелом, проводят консервативное лечение по общепризнанным принципам (репозиция и длительная иммобилизация).
Угляница К.Н., Луд Н.Г., Угляница Н.К.
Читайте также:

