Операция по удалению опухоли из большеберцовой кости
Опухоли определяются как новообразования, которые состоят из бесконтрольно делящихся клеток, и эти опухоли можно обнаружить также в костях. Постоянная боль в костях, считается наиболее важным симптомом определения костных опухолей. Специалист Медицинского Центра Анадолу (Anadolu Medical Center) в области ортопедии и травматологии профессор Каан Эрлер (Kaan Erler), говорит, что «в большинстве случаев опухолей костей, причина не известна, и иногда имеет генетическую природу. Здоровые ткани заменяются аномальными тканями.
Каковы наиболее распространенные опухоли кости?
Наиболее распространенные опухоли кости первичного происхождения следующие:
- Множественная миелома: Это наиболее распространенный вид первичной опухоли кости. Это злокачественная опухоль костного мозга. Каждый год ее выявляют у 20 человек на миллион. Наиболее часто встречается в возрасте от 50-70 лет и может поражать любую кость.
- Остеосаркома: Это второй вид наиболее распространенной первичной опухоли костного происхождения. Часто встречающаяся у подростков и расположенная в области колена, она приводит к смертельному исходу в 2-3 случаях на миллион каждый год. Реже эта опухоль локализуется в области бедра и плечевой зоне.
- Саркома Юинга: В основном, встречается в возрасте между 5-20 годами. Она характеризуется обширным новообразованием в мягких тканях и разрушает кость. Чаще всего локализуется в области верхних и нижних конечностей, тазовой кости и груди.
- Хондросаркома: Чаще всего встречается в возрасте между 40-70 годами. Она провоцирует новообразования в области бедра, тазовой кости и плеча.
Какие симптомы бывают при опухолях на костях?
Что нужно сделать в случае такого рода болезненной ситуации?
Если человек думает, что у него может быть опухоль кости, ему необходимо сразу обратиться к врачу.
Какие меры предпринимаются на этапе постановки диагноза?
Доктор берет подробную историю пациента для того, чтобы узнать анамнез пациента. Анамнез включает в себя все детали — от используемых препаратов до всех предыдущих заболеваний.
Исследуется размер и подвижность опухоли, ее связь с суставами и является ли она проросшей, и проводится обследование других систем, если это необходимо. В первую очередь пациенту делают рентген. Различные опухоли кости дают разные изображения на рентгене. Некоторые показывают избыток кальцификации, некоторые показывают резорбцию кости. Иногда мы видим их сочетание.
Достаточно ли рентгена для определения опухоли, или необходим еще какой-нибудь метод? Некоторые опухоли можно увидеть на рентгене, но для того, чтобы определить тип опухоли, мы используем подробные методы визуализации, такие как томография, МРТ, сцинтиграфия, ПЭТ и томография легких. Мы используем томографию, чтобы увидеть детали кости, и МРТ, чтобы увидеть рост опухоли в кости или чтобы увидеть распространение опухоли в другие удалённые места. Сцинтиграфия кости дает информацию о биологической активации опухоли и о том, есть ли метастазы.
Какие анализы используются для диагностики онкологии костей?
Общий анализ крови или мочи. Биопсия, которая используется для получения образца ткани, еще один вид анализа, и она должна проводиться в центре, где хирургическое вмешательство будет выполняться специалистом в области ортопедической онкологии. Исследование может проводиться в виде биопсии иглой или открытой биопсии. Опыт патолога важен не менее чем выбор метода исследования.
Как проходит лечение рака кости?
Лечение опухолей кости – всегда результат командной работы. Основные члены этой команды — это ортопед-онколог, онколог, радиолог, радиоонколог, патолог. Цель лечения заключается в преодолении рака и защите пораженных конечностей.
Есть ли улучшения в лечении костных опухолей по мере развития медицины? Есть ли изменения в хирургических методах?
Раньше, для того, чтобы удалить опухоль из организма, существовал, в основном, метод ампутации конечностей. Но теперь доступен хирургический подход, который позволяет и удалить опухоль, и защитить конечности. Хирургическое лечение может быть проведено путем удаления центра опухоли или ее удаления вместе с небольшим участком здоровой кожи.
Цель лечения заключается в обеспечении функционирования конечности после онкотерапии. Этому способствует, в частности, развитие реконструктивной хирургии. Также часто применяются протезы, костные трансплантаты, которые являются частью кости, взятой из других частей скелета, используемые для заживления пораженного участка и методы биологической реконструкции.
Каковы другие методы опухолей на кости?
Некоторые опухоли костей чувствительны к лучевой терапии. Лучевая терапия может использоваться как самостоятельно лечение или совместно с другими методами лечения. Химиотерапия может быть использована для лечения в зависимости от биологического поведения заболевания. Она может быть применена до или после операции.
Есть ли разница между полами в отношении риска появления этой болезни?
Мы можем привести информацию по этому вопросу в США. Злокачественные опухоли костей определяются в 2500 случаях в год, доброкачественные — в 200 000-300 000. Метастазы в кости встречаются у 250 000 – 300 000 случаев в год. Разницы между полами с точки зрения риска заболевания опухолями кости не выявлено.
Что бы вы хотели сказать о последующем наблюдении пациентов после лечения?
Последующее наблюдение пациента делается сначала через короткие промежутки времени, и само наблюдение будет проводиться в течение многих лет. С помощью этого метода, рецидив заболевания или его распространение на другие органы обнаруживается на ранней стадии, и составляется план лечения. На этом этапе пациенту нужна психологическая поддержка и возврат к полноценной общественной жизни. Рак легких, молочной железы, щитовидной железы и предстательной железы являются основными причинами метастаз, не считая первичной злокачественной опухоли кости. Кроме того, необходимо тщательно исследовать причины боли в костях, которые возникают в пожилом возрасте.
Что такое ампутация?
Что вы можете сказать о доброкачественных опухолях костей и их лечении?
Наиболее распространенные доброкачественные опухоли костей — это не остеогенная фиброма, простая киста кости, остеохондрома, опухоль гигантских клеток, хрящевая опухоль и фиброзная дисплазия. Так как лечение доброкачественных опухолей костей зависит от типа опухоли и возраста пациента, в большинстве случаев достаточно наблюдения за пациентом. В некоторых случаях медикаментозное лечение успокаивает боль. В некоторых случаях, особенно у пациентов-детей, опухоли могут со временем спонтанно исчезнуть. Некоторые доброкачественные опухоли могут переродиться в злокачественные опухоли и тогда могут начать развиваться метастазы. Иногда врач рекомендует удаление опухоли. Такой подход предотвращает возможные патологические переломы. Некоторые опухоли могут возникать снова, хотя они были вырезаны. Опухоль гигантских клеток является наиболее встречаемой доброкачественной опухолью, которая может иметь агрессивный ход развития. В некоторых случаях остеохондрома, которая локализуется в нескольких областях, может переродиться в рак.
БУДЬТЕ ВНИМАТЕЛЬНЫ К ДАННЫМ СИМПТОМАМ!
В значительном проценте хирургических операций для удаления опухоли выполняют разрез кожи и тканей над опухолью, т.е. осуществляют хирургический доступ и начинают мобилизацию опухоли и ее выделение из тканей.
При громадной опухоли, поразившей кость на всем (или почти на всем) протяжении, до последнего этапа операции все вмешательства производят так, как будто опухоль остается на месте, а все здоровые мягкие ткани (сосуды, нервы, мышцы) удаляют; когда эти ткани мобилизованы, отделены от пораженной кости, удаляют кость с громадной опухолью. У некоторых больных при первом осмотре это кажется невыполнимым, однако чтобы отказаться от сохранения конечности, нужно убедиться в том, что ее магистральный сосуд или один из двух сосудов (на предплечье или голени) не может быть сохранен. Такие операции успешно применяют за последние два десятилетия: удаляют большие опухоли, поразившие всю бедренную или плечевую кость. Нами разработаны операции удаления обеих костей предплечья с последующим эндопротезированием: удаления всей пораженной опухолью плечевой кости вместе с лопаткой и эндопротезированием плечевой кости; удаления гигантских хондросарком или костно-хрящевых экзостозов верхнего конца бедренной кости, растягивающих и фиксирующих как глубокую артерию бедра, так и все ее ветви.
В начале операции пересекают в верхней трети бедра бедренную артерию и вену, мобилизуют опухоль, пересекают бедренную кость дистальнее опухоли, последнюю удаляют, дефект замещают эндопротезом, после чего накладывают шов сначала на вену, а затем на артерию. Были осуществлены и такие оперативные вмешательства, как резекция части таза вместе с хондросаркомой, общими и наружными подвздошными сосудами (артерией и веной) с последующим замещением дефекта аутовеной. Как показали наблюдения, трансплантат — аутовена, оба сосудистых соединения — попадает в такие неблагоприятные анатомические условия, что надеяться на благоприятных исход сохранения проходимости сосудистой вставки очень мало, тем более что диаметр вены, даже в случае ее удвоения, значительно меньше диаметра подвздошных сосудов.
Больная К., 38 лет, поступила в ЦИТО в 1982 г. с громадной хондросаркомой большеберцовой кости. Появление опухоли отметила в 1980 г.: 1,5 года назад была резецирована часть опухоли по задней поверхности большеберцовой кости, с тех пор опухоль стала расти быстрее. Обращалась в два онкологических и два ортопедических института (больная — медицинская сестра); категорически предложена ампутация бедра. При поступлении правая голень резко увеличена, кожа натянута, блестит, деформация верхней и средней трети голени, по задней поверхности опухоль подходит к самому кожному рубцу. На рентгенограммах видна деформация, участки вздутия большеберцовой кости с очагами неравномерного просветления и выраженной периостальной реакцией, особенно по наружнозаднему краю, опухоль отдавливает и деформирует малоберцовую кость.
Операция выполнена из заднего и переднего доступов. Из заднего доступа обнажены подколенные артерия и вена, место ее разделения на заднюю и переднюю большеберцовые. Передняя большеберцовая артерия и сопутствующая вена, входящие в опухоль, прошиты, перевязаны и пересечены, после чего подколенные сосуды, задняя большеберцовая артерия и вена мобилизованы на всем протяжении голени, пересечены связки, фиксировавшие головку малоберцовой кости, которая отведена в сторону. Большеберцовая кость пересечена выше и ниже опухоли, дефект замещен идентичным участком консервированной аллоболынеберцовой кости. Пациентка свободно ходит в течение 17 лет.
Свободная пересадка костных аутотрансплантатов на сосудистой ножке нашла сравнительно широкое применение при лечении больных с опухолями костей в детской клинике и не получила распространения у взрослых больных, несмотря на ряд положительных качеств метода. Основным препятствием для его применения является то, что опухоли, требующие сегментарной резекции и последующей пластики, локализуются в нижнем или верхнем суставном конце бедренной кости, верхнем суставном конце или диафизе плечевой (большеберцовой) кости, где наиболее удобный для пересадки на сосудистой ножке верхний конец малоберцовой кости или неприменим, или по своим функциональным возможностям уступает соответствующим эндопротезам и другим методам свободной аутопластики (аллопластики). С развитием метода пересадки васкуляризованных аутотрансплантатов из малоберцовой кости этот метод, как показали И.Г.Гришин, А.П.Бережной, В.А.Моргунов, В.Г.Голубев (1981, 1983, 1986), M.Usui, S.Jchii, T.Matsuyama (1989) и др., найдет применение при замещении дефектов дистального конца лучевой кости и диафизов костей предплечья, для замещения диафизарных дефектов плечевой кости и реже большеберцовой кости. Пересадка васкуляризованных аутотрансплантатов имеет прямые показания, если необходимо заместить дефект кости в зоне бывшего воспалительного процесса или в зоне воспаления. По наблюдениям И.Г.Гришина, Н.Е.Махсона (1984), васкуляризованные костные и кожнокостные трансплантаты устойчивы к раневой инфекции.
У детей показания к пересадке васкуляризованных костных трансплантатов шире: так называемая зона роста головки малоберцовой кости не теряет способности к росту.
Методики замещения дефектов костей билокальным остеосинтезом по Илизарову. Ряд ортопедов применяют эти методики при лечении больных с опухолями костей. Они могут найти применение при операциях, когда резецируются диафизы костей. В настоящее время нами и другими авторами эти методы с успехом применяются. Несомненно, трудность представляют больные, у которых резецируют практически весь диафиз, и трансплантат из метафизарной части для замещения нужно перемещать на 20—25 см. Для выполнения подобных операций требуется большой опыт. Заместить дефект консервативным аллотрансплантатом проще, хотя полное спаяние и функция обычно отмечаются через 6—8—10 мес. Методика замещения методом Илизарова суставных концов кости после резекции вряд ли получит распространение, поскольку при этом теряется подвижность сустава. Предпочтение отдают замещению эндопротезами, возвращающими конечности полный объем движений в суставе через 3 мес.
После больших сохранных операций на нижних конечностях переливают много крови. В Италии, например, наблюдается до 2 % гепатитов, из которых 50 % становятся хроническими. Нужно учитывать и другие инфекционные заболевания и нарушения иммунологической системы. R.S.Jr.Foster, M.C.Costanza, J.C.Foster и др. (1985), S.D.Nathanson (1985) указывают на меньшую продолжительность жизни больных, оперированных по поводу рака толстой и прямой кишок, которым переливали большое количество крови. Подобные наблюдения были сделаны на группе больных, оперированных по поводу сарком мягких тканей конечностей с высокой степенью злокачественности [Rosenberg S.A. et al., 1985].
В Институте ортопедии Риззоли с 1972 по 1982 г. велось наблюдение за 205 больными, оперированными по поводу остеогенной саркомы длинных трубчатых костей, и было отмечено отрицательное влияние больших доз переливаемой аллогенной крови.
Псевдозлокачественная костная опухоль мягких тканей. На фоне полного здоровья остро возникает локальная боль, а затем начинает пальпироваться округлой или неправильной формы, болезненное при пальпации образование; часто оно возникает после воспалительного процесса в носоглотке, легких. Отмечается повышение СОЭ и титра антистрептолизина. L.Angervall и соавт. в 1969 г. сообщили о 5 подобных наблюдениях. На КТ была видна костная тонкая округлой формы скорлупа. Радикальное оперативное удаление приводит к излечению.

Рис. 34.5. Гигантоклеточная опухоль сухожильного влагалища.
Опухоли и опухолеподобные заболевания костей кисти. В нашем отделении было оперировано 555 больных с опухолями и диспластическими заболеваниями костей кисти. С доброкачественными заболеваниями было 407 человек (73,3 %), со злокачественными — 60 (10,8 %) и диспластическими процессами — 88 больных (15,9 %). Чаще всего встречались энхондромы (206 больных), наиболее часто локализовавшиеся в фалангах пальцев.
Хондросаркомы при этом составляли половину больных с длительно существовавшими хондромами, которые претерпевали злокачественное перерождение. Наиболее часто производили краевую резекцию у 335 больных с аллопластикой дефекта у 114, аутопластикой — у 36 и гидроксиапатитом — у 12 больных. У 41 пациента произведено эндопротезирование фаланг (метилметаксилат).
Гигантоклеточная опухоль сухожильных влагалищ раздвигает сухожилия поверхностного и глубокого сгибателя пальцев, вызывая деструкцию фаланги (рис. 34.5).
С.Т.Зацепин
Костная патология взрослых
Хирургическая операция является основным методом лечения большинства злокачественных костных опухолей. Кроме того, для получения образца опухолевых тканей также используется операция. Биопсия и хирургическое лечение - это две отдельные операции. Однако планировать их одновременно очень важно. Лучше всего, если данные процедуры будут проводиться одним и тем же хирургом. Неправильно проведенная биопсия в некоторых случаях делает невозможным удаление опухоли без ампутации пораженной конечности.
Основная цель хирургической операции заключается в иссечении всей опухоли. Если останется всего несколько злокачественных клеток, они могут дать начало новой опухоли. Чтобы предотвратить подобное, хирург удаляет не только новообразование, но и некоторый объем окружающих его здоровых тканей. Такая процедура называется широкое иссечение патологического образования с окружающими тканями. Удаление внешне здоровых тканей увеличивает вероятность того, что опухоль удалена полностью. После операции полученные ткани изучаются патоморфологом под микроскопом. Он осматривает наружные края образца на предмет наличия опухолевых клеток. Если опухолевые клетки присутствуют на краях иссеченных тканей, это означает, что опухоль могла быть удалена не полностью. Широкое иссечение тканей при наличии "чистых" краев операционной зоны сводит риск рецидива опухоли к минимуму.
Опухоли костей верхних и нижних конечностей
В некоторых случаях для обеспечения полноценного широкого иссечения приходится удалять всю конечность. Такая операция носит название ампутация. Обычно злокачественная опухоль удаляется хирургом без ампутации. Такая операция называется органосохраняющей или органосберегающей. Крайне важно осознавать все преимущества и недостатки каждого вида хирургического вмешательства. Органосохраняющая операция намного сложнее и вызывает массу осложнений. Выживаемость при обоих видах операций одинакова, если вмешательство выполняет опытный хирург. Исследования по изучению качества жизни показали, что существенно не различаются реакции пациентов на конечный результат проведения различных операций. Больше всего по поводу исхода операции волнуются подростки. Их тревожат социальные последствия лечения.
Реабилитация потребуется независимо от вида операции. Она может стать самым тяжелым этапом лечения. Пациенту следует встретиться с врачом-реабилитологом до проведения операции. Это позволит лучше понять предстоящие сложности.
Ампутация
Ампутация - это частичное или полное удаление конечности. При ампутации удаляются все пораженные опухолью ткани, часть здоровых тканей над данным участком и полностью ткани под ним. В настоящее время ампутация проводится только при невозможности органосохраняющего лечения. Ампутация может потребоваться в случае, если при удалении опухоли затрагиваются важнейшие нервы, артерии или мышцы, что существенно нарушает работу конечности.
Чтобы определить объем тканей, которые нужно удалить, операцию необходимо сопровождать проведением МРТ и гистологическим исследованием тканей. При проведении операции вокруг ампутированной кости формируется манжета из мышц и кожи. Сформированная манжета должна соответствовать форме искусственной конечности. Пациенту необходимо научиться пользованию протезом в ходе послеоперационной реабилитации. После ампутации нижней конечности пациент снова сможет ходить через 3-6 месяцев.
Органосохраняющая операция
При органосохраняющей операции удаляется вся злокачественная опухоль и сохраняется функциональность конечности. Такая операция может быть проведена в 90% случаев злокачественной опухоли верхней или нижней конечности. Перед хирургом стоит непростая задача: удалить опухоль целиком, не затронув расположенные рядом нервы, сосуды и связки. Если опухоль проросла в рядом расположенные структуры их приходится удалять вместе с опухолью. Иногда это может привести к появлению болей или невозможностью пользоваться конечностью. В таких случаях ампутация является наилучшим вариантом лечения.
При органосберегающей операции используется широкое иссечение тканей для удаления опухоли. Для замены удаленной кости используется костный трансплантат или эндопротез. Эндопротезы могут быть очень сложными конструкциями и изготавливаются из металлов и других материалов. Эндопротезирование часто применяется у растущих детей. В таких случаях по мере роста и развития ребенка эндопротез самостоятельно удлиняется без дополнительной операции.
Некоторым пациентам после органосохраняющей операции в последующие 5 лет может потребоваться новое хирургическое вмешательство, а некоторым из них - и ампутация.
Органосберегающие операции требуют более интенсивной реабилитации. Пациенту после вмешательства на нижней конечности, требуется в среднем около года, чтобы снова начать ходить.
Реконструктивные операции
При необходимости ампутации до середины бедра, хирург может развернуть оставшуюся голень и стопу на 180о и объединить ее с бедренной костью. При этом голеностопный сустав становится новым коленным суставом. Подобная операция называется ротационная пластика. Для восстановления длины используется протез.
При поражении злокачественноой опухолью верхней конечности, возможно ее удаление с последующим присоединением нижних отделов руки. При этом у пациента сохраняется функционирующая рука, которая просто намного короче.
Опухоли других локализаций
Как можно более широкое иссечение пораженных и здоровых тканей проводится при злокачественных опухолях тазовых костей. Для восстановления кости можно использовать костные трансплантаты.
При расположении опухоли в нижней челюсти проводится полное удаление нижнечелюстной кости с последующим ее восстановлением из других костей.
При расположении опухоли в области позвоночника или черепа не всегда возможно широкое иссечение. Злокачественные новообразования в таких случаях требуют комбинированного лечения, например, кюретаж, криохирургию и радиотерапию.
Кюретаж
При данной процедуре из кости проводится выскабливание опухоли без удаления костной ткани. При этом в кости образуется отверстие. После удаления большей части опухоли хирург проводит обработку прилежащей костной ткани для уничтожения всех оставшихся опухолевых клеток. Криохирургия является одним из способов обработки.
Криохирургия
При данном методе через отверстие, которое образовалось после удаление опухоли, в кость вводится жидкий азот. Это уничтожает раковые клетки, замораживая их. После лечения отверстие в кости может быть заделано с помощью костного трансплантата или костного цемента.
Костный цемент
Костный цемент состоит из полиметилметакрилата (ПММК). Он представляет из себя жидкость, затвердевающую со временем. Костный цемент закладывается в костное отверстие в жидкой форме. При затвердевании ПММК выделяет много тепла. Тепло уничтожает оставшиеся клетки злокачественной опухоли. Это качество позволяет использовать ПММК при некоторых костных опухолях без применения криохирургии.
Хирургическое лечение метастазов
Для излечения злокачественной опухоли кости, она должны быть полностью удалена, включая все существующие метастазы. Легкие являются самым типичным местом появления метастазов. Операция должна быть спланирована очень тщательно. Перед операцией хирург оценивает количество опухолей, их расположение, размер и общее состояние здоровья пациента.
Единственный шанс на излечение дает пациенту удаление всех метастазов в легких. Но не все легочные метастазы можно удалить. Некоторые опухоли слишком близко расположены к важным структурам грудной клетки. Метастазы бывают слишком крупными, для их безопасного удаления.
+7 (495) 50 254 50 - ГДЕ ЛУЧШЕ ЛЕЧИТЬ РАК КОСТИ
Хондрома — опухоль детского и юношеского возраста. Чаще поражаются короткие трубчатые кости кисти и стопы. К хондромам следует относиться как к потенциально злокачественным опухолям.
Чаще хондромой поражаются фаланги пальцев кисти и стопы, плюсневые, предплюсневые и пястные кости, реже — бедренные и плечевые кости. У пациента постепенно развивается припухлость, при близком расположении к суставу — артралгии, явления синовита.
Хондромы разделяют на энхондромы и экхондромы.
Энхондрома — опухоль, располагающаяся внутри кости. В центре вздутого одиночного очага располагается гомогенное просветление неправильной округлой или овальной формы с чёткими контурами. На его однородном фоне обнаруживают единичные тени очагов обызвествления хряща.
Энхондрома подвержена переходу в злокачественный процесс — в хондросаркому. При этом рост опухоли ускоряется, появляются боли, возникают кальцификация опухоли и накопление изотопа при сцинтиграфии. Для уточнения диагноза показана биопсия опухоли.
Экхондрома — опухоль, исходящая из кости и растущая в сторону мягких тканей. На фоне уплотнения мягких тканей выявляют участки обызвествления различных размеров и интенсивности. Границы опухоли и её основание обнаруживают с трудом.
Энхондромы
Энхондромы являются доброкачественными хрящеобразующими опухолями, состоящими из гиалинового хряща и возникающими внутри костномозговых полостей костей.
Наиболее часто подвержены вовлечению в патологический процесс кости кистей и стоп, при этом у большинства пациентов диагностируются патологические переломы, возникающие на фоне уже имеющихся новообразований.
Рентгенологически энхондрома представлена очагом просветления, локализованным в метафизарном и (или) диафизарном отделе кости, с наличием истончения, либо вздутия кортикальных слоев кости на уровне поражения, а так же очагов оссификации внутри опухоли.
Стандартный метод лечения эндохондромы — хирургическое удаление — экскохлеация, с последующим заполнением образованного костного дефекта биокомпозитным материалом.
Case: Пациентка 60 лет
Долгое время беспокоили боли в левом коленном суставе. Обращалась к хирургам по месту жительства. Установлен диагноз артроз коленных суставов. Получала лечение, характерное для артрозов. При очередном обращении был выполнен рентген бедренных костей и заподозрена опухоль бедренной кости. Направлена к онкологу. Обратилась в Европейскую онкологическую клинику, консультирована онкоортопедом.

После консультации выполнена трепан-биопсия бедренной кости. Гистологическое заключение: энхондрома. Выполнено оперативное вмешательство: экскохлеация бедренной кости с замещением дефекта биокомпозитным материалом. Болевой синдром купирован сразу после операции. Послеоперационный период составил 3–4 дня. Пациентка прошла краткий реабилитационный курс. Подобран ортез коленного сустава. В удовлетворительном состоянии выписана из стационара.
Остеохондромы
Остеохондрома — доброкачественная, часто регистрируемая, легко пальпируемая костная опухоль.
Локализация: преимущественно в длинных трубчатых костях (медиальная поверхность проксимального метафиза плечевой, дистальный метафиз бедренной, проксимальный метафиз большеберцовой костей)
Рентгенологическое исследование. Опухоль представлена в виде дополнительной тени, соединённой с костью ножкой, реже широким основанием. Контуры бугристые, неровные. При больших размерах опухоли обнаруживают выраженную деформацию соседних костей.
Остеохондрому необходимо различать с одиночными и множественными костнохрящевыми экзостозами. Остеохондрома может малигнизироваться.
Проводится оперативное лечение — экскохлеация опухоли с последующим замещением дефекта кости трансплантатом.
Хондробластомы
Хондробластома — редкая опухоль, составляющая 1–1,8% первичных опухолей кости (10% всех опухолей скелета). Возникает преимущественно в детском и юношеском возрасте. Излюбленная локализация — длинные трубчатые кости. Поражает эпифизы и метафизы (проксимальный и дистальный отделы бедренной кости, проксимальные отделы большеберцовой и плечевой костей), реже — кости таза и лопатки.
Превалирует боль, отмечается небольшая припухлость, иногда ограничение движений в суставе и гипотрофия мышц. На рентгене определяется неоднородный очаг деструкции округлой или овальной формы. Необходимо различать хондробластомы с солитарной энхондромой и литической формой остеобластокластомы.
Методы лечения хондромы
Лечение хондром — только хирургическое. Проводится удаление опухоли — экскохлеация, резекция кости с костной пластикой. Экскохлеация (excochleatio; Экс- + лат. cochlear ложка; син. вычерпывание) оперативный прием удаления содержимого патологической полости без воздействия на ее стенки. При подозрении на злокачественный процесс проводится сегментарная резекция поражённой кости, иногда — ампутация.
Для замещения участков кости используют сульфат кальция — препарат OSTEOSET. Остеосет выполняет функцию матрицы для формирования новой костной ткани.
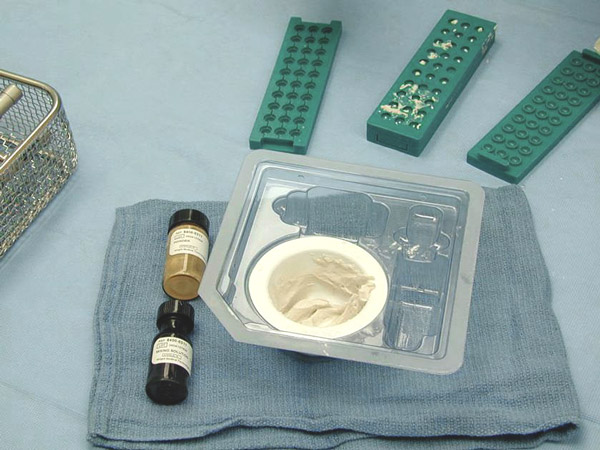
В литературе имеется много сообщений об использовании сульфата кальция в качестве заместителя кости. Еще в 1892 году Dreesmann сообщил о результатах заполнения костных дефектов сульфатом кальция. Peltier провел полный литературный обзор исследований, описывающих успешное заполнение дефектов кости сульфатом кальция.
В исследованиях было обнаружено, что сульфат кальция толерантен к окружающим тканям и обладает хорошей резорбцией. Но некоторые противоречивые результаты явились стимулом для дальнейшего исследования использования сульфата кальция как заместителя кости в сочетании с антибиотиками.
Остеосет применяют в лечении доброкачественных опухолей: энхондром, остеоид-остеом, кист (аневризмальная костная киста).
Гранулы OSTEOSET резорбцируются со скоростью, соответствующей росту новой костной ткани (в среднем 4–8 недель). В 1996 году продукт был одобрен FDA и получил сертификат СЕ.

- Отделение анестезиологии и реанимации
- Метастазы рака
- Химиотерапия
- Хоспис для онкологических больных
- Иммунотерапия в центре платной онкологии Медицина 24/7
- КТ-исследования
- МРТ-исследования
В случае онкологического заболевания в одном из парных органов, его удаление часто позволяет сохранить пациенту жизнь без ущерба для ее качества. Так, например, рак почки эффективно лечится ее удалением, при этом функциональная нагрузка перераспределяется на здоровую почку. Однако в случае с парными конечностями все не так однозначно — ампутация ноги ведет к значительной инвалидизации, депрессии и снижению качества жизни пациента. Для решения данных проблем около 60 лет назад начали применять онкологическое эндопротезирование — замена пораженных опухолью костей и суставов на искусственные конструкции. Клинический случай из моего фоторепортажа наглядно иллюстрирует тактику лечения пациента с учетом перечисленных приоритетов.
Описание клинического случая
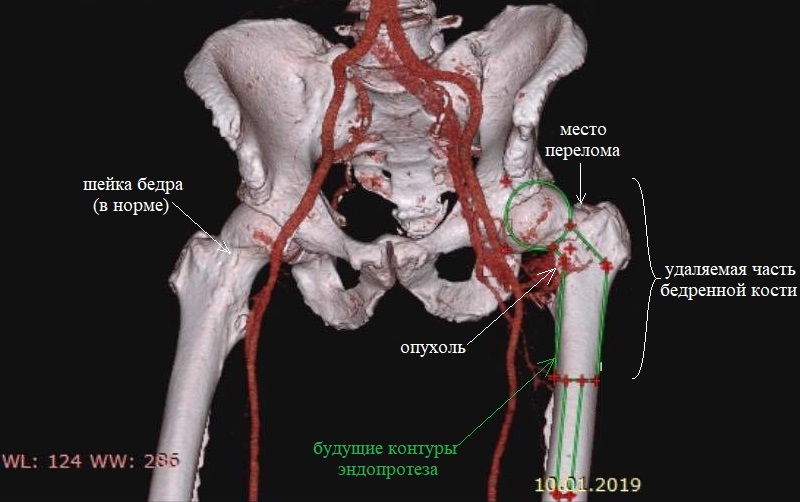
В 2007 году у мужчины была удалена почка по поводу онкологического заболевания. Однако через 10 лет были обнаружены метастазы в легких и левой бедренной кости. С помощью иммунотерапии удалось уменьшить очаги в легких, однако опухоль бедренной кости привела к ее патологическому перелому. На снимке видно густое сосудистое сплетение опухоли, которая прорасла в кость и стала причиной патологического перелома шейки бедра:
Сложность операции обуславливалась тем, что удаление метастазов рака почки сопряжено с крупными кровопотерями. Такая опухоль активно выделяет сосудистый фактор роста и очень обильно кровоснабжается. Интраоперационную кровопотерю корректируют переливанием эритроцитарной массы, а эта процедура, в свою очередь, может осложнять клубочковую фильтрацию почек. Поэтому у возрастного пациента с одной почкой выполнять операцию подобного объема очень опасно — высок риск потерять единственную почку. Именно поэтому ему отказали в ведущих медицинских центрах Украины, РФ и Германии. Однако решительно настроенный мужчина все-таки нашел эксперта в лечении пациентов с такой сложной патологией — члена Восточно-европейской группы по изучению Сарком (EESG) — Петра Сергеева, хирурга-онколога клиники Медицина 24/7.
Этап организации доступа
Пациент уложен на правый бок, операционный доступ организуется с внешней стороны левого бедра. Длинна разреза — от проекции тазобедренного сустава до середины бедра. Вид сзади:
После рассечения кожи и жировой клетчатки хирург разрезает мышцы таким образом, чтобы минимизировать травматичность. От этого будет зависеть скорость последующей реабилитации.
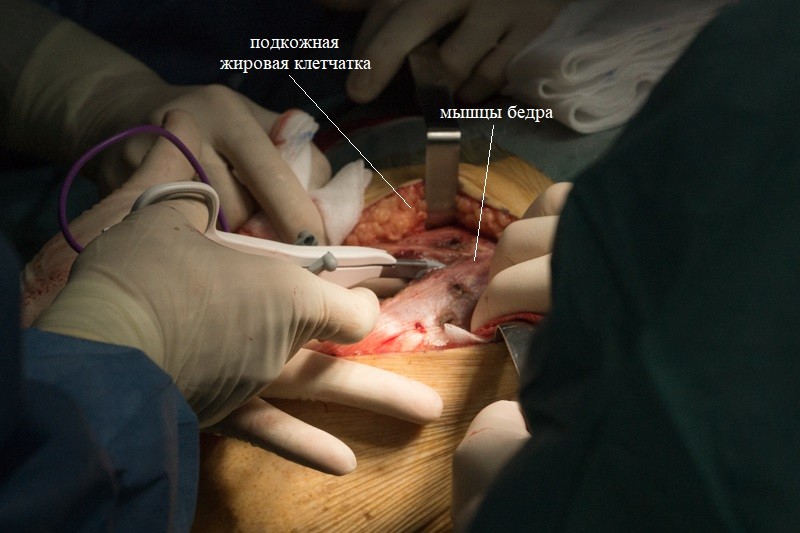
Мышцы обильно кровоснабжаются, поэтому часто приходится работать электрокоагулятором:
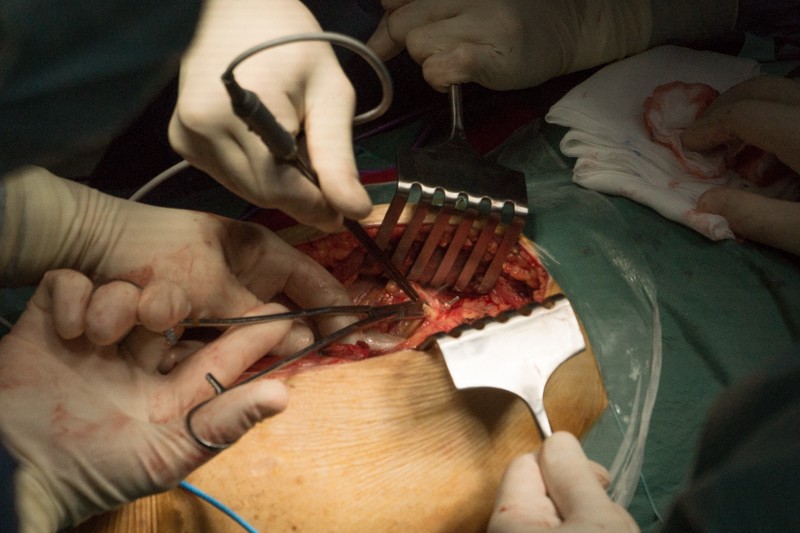
К удаляемой части бедренной кости крепится несколько крупных мышц, а также сосуды и нервы. Их отделение занимает значительное время операции. На снимке показан момент отсечения связок ягодичных мышц, вид спереди:
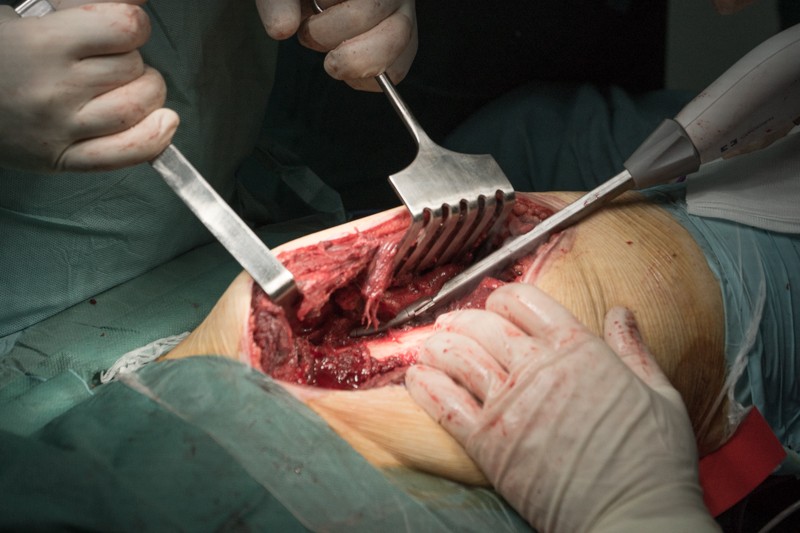
Скелетипрована надкостница, бедренная кость готова к резекции.
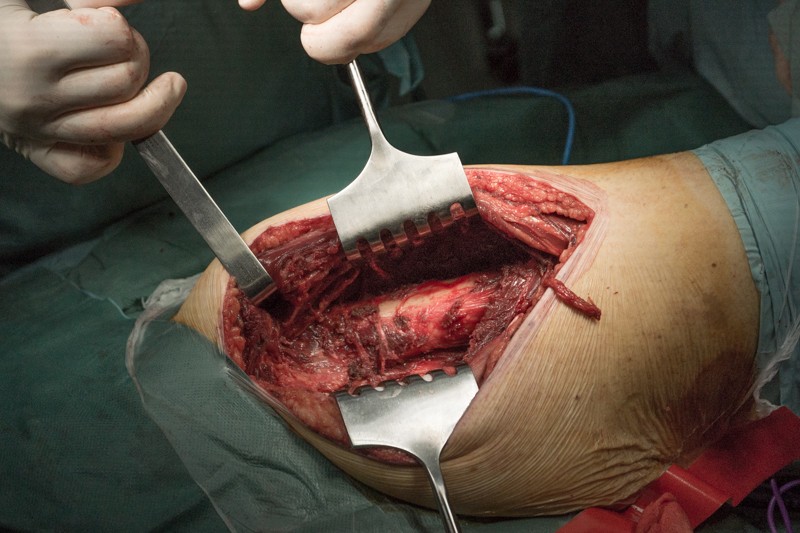
Этап резекции части бедренной кости с опухолью
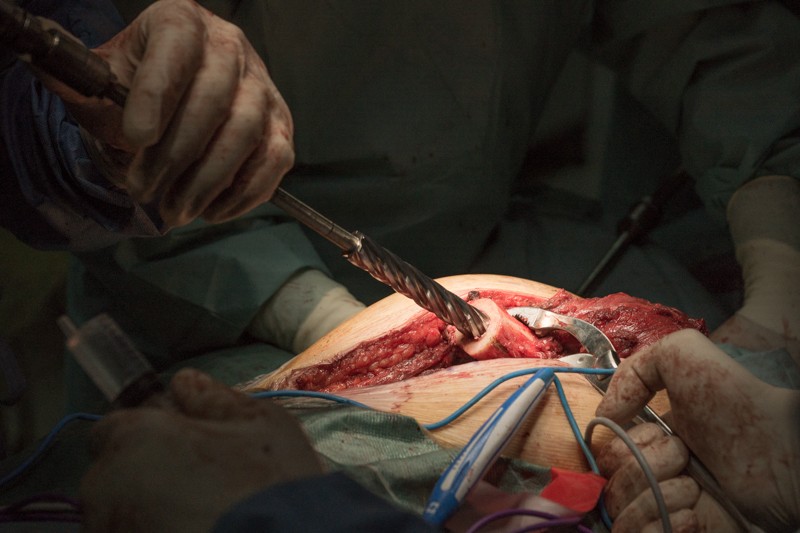
Хирургическая электрическая пила-дрель для обработки костей:
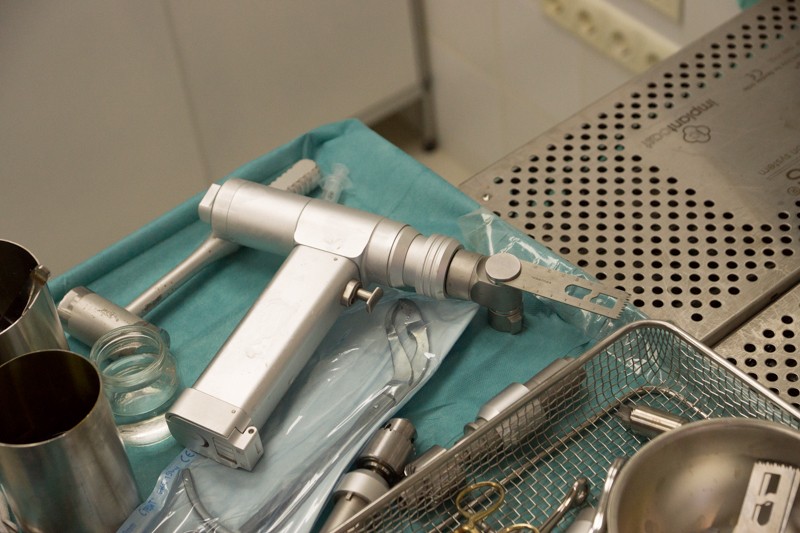
Процесс занимает меньше минуты.
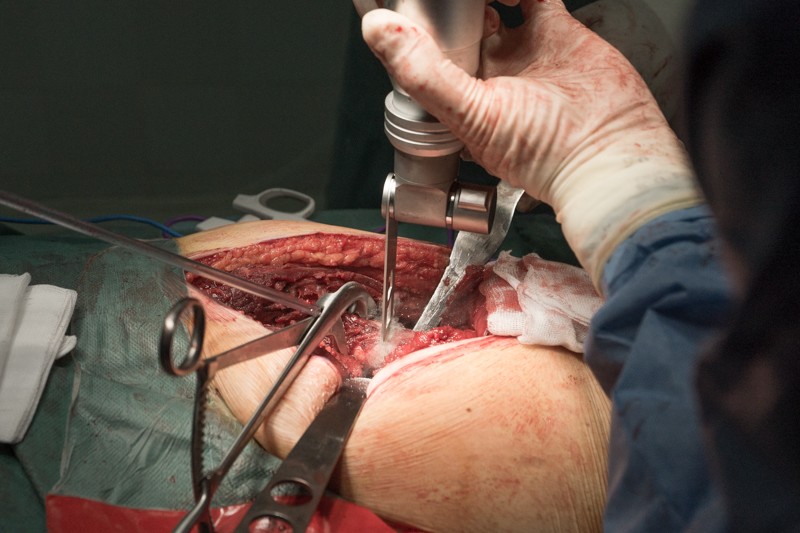
В месте распила хирург берет образцы костного мозга и направляет в лабораторию, чтобы убедиться, что оставшаяся часть бедренной кости не содержит опухолевых клеток.
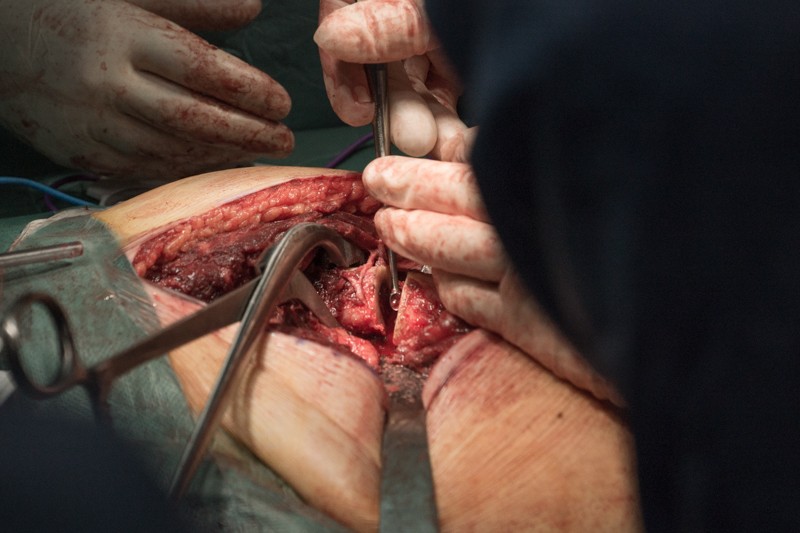
Резецированные связки и фрагмент бедренной кости удаляется вместе с опухолью без вскрытия оболочки кости. На фотографии показаны суставные поверхности тазобедренного сустава:
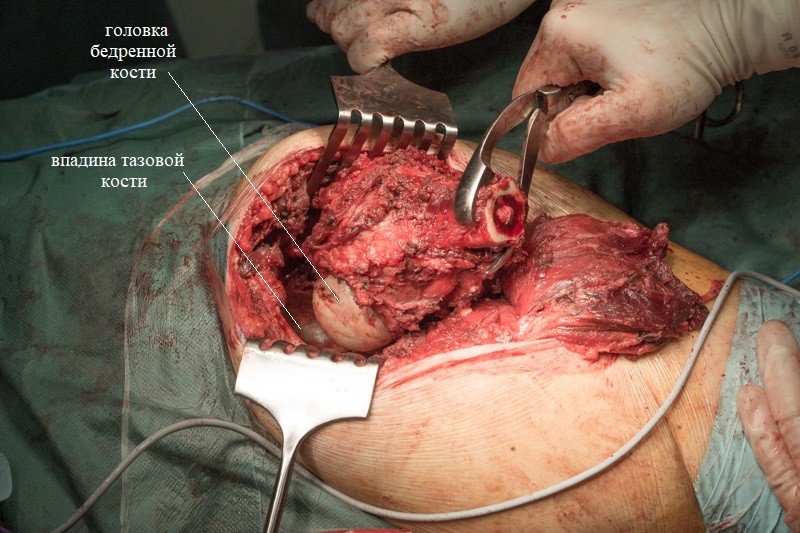
Хирург объясняет, что удаление большого объема мягких тканей вокруг опухоли снижает риск рецидива злокачественного заболевания.
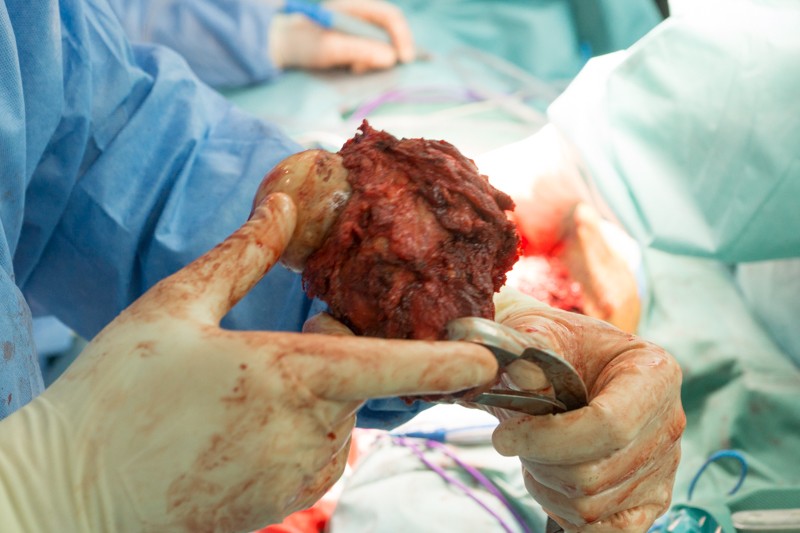
Этап эндопротезирования
Первые эндопротезы изготавливались заранее под индивидуальный заказ, что не позволяло хирургам пересмотреть планируемый размер резекции кости в ходе операции. Кроме того, необходимо было ждать изготовления изделия не менее 2-х месяцев, что не всегда приемлемо в онкологии. Современные модульные эндопротезы позволяют хирургу прямо во время операции собрать конструкцию с индивидуальными размерами, учитывающими конституцию пациента и особенности клинического случая. Металлические компоненты эндопротеза состоят из сплавов титана, алюминия и никеля, что обеспечивает высокую прочность, низкий вес конструкции, а также инертность в отношении биологических тканей.
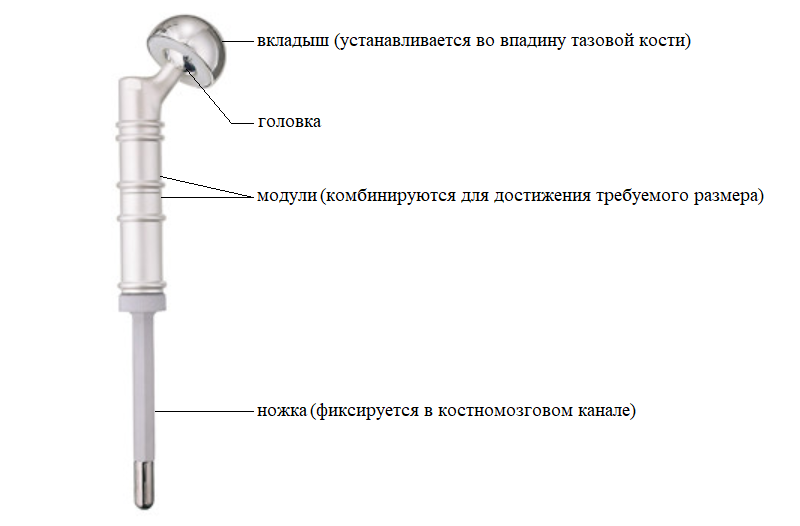
Перед установкой эндопротеза костномозговой канал высверливается для удаления костного мозга.
Затем путем многократной обработки костномозговому каналу придается форма шестиугольника — как и у ножки эндопротеза. Такая форма увеличивает площадь контакта ножки эндопротеза с твердыми тканями и обеспечивает более надежную фиксацию.
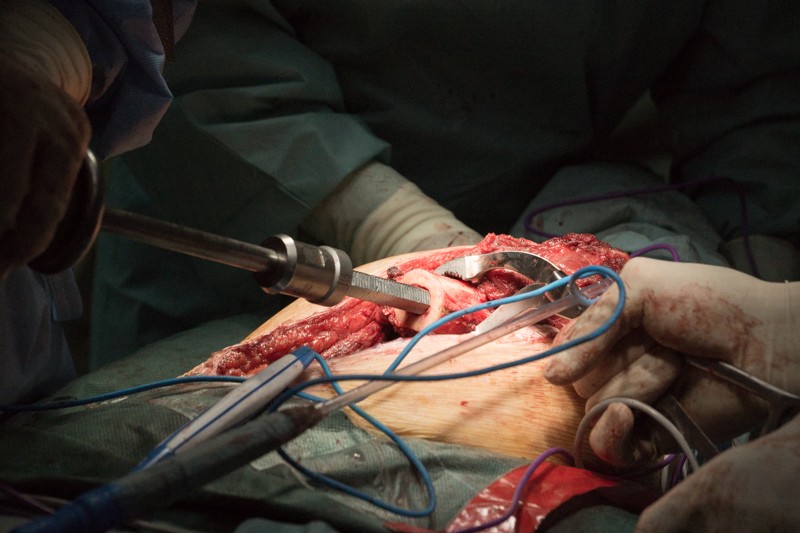
Специальной насадкой на торце кости формируется фаска для плотного прилегания эндопротеза и равномерного распределения нагрузки:
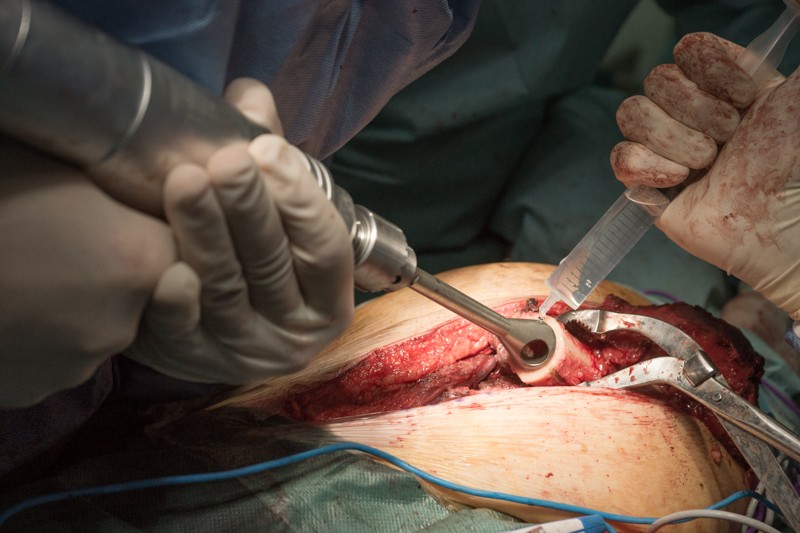
Перед установкой эндопротеза проводится примерка с использованием набора временных компонентов разных размеров:

Временные элементы конструкции установлены для проведения примерки:
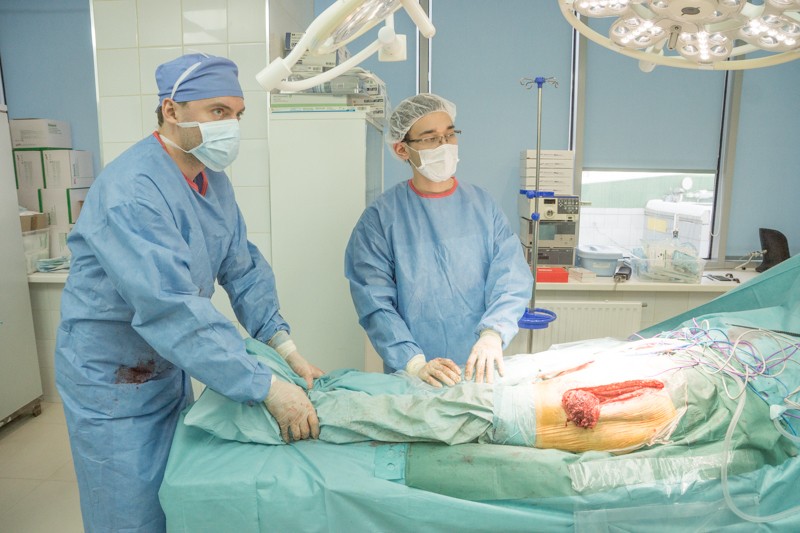
Пациента укладывают на спину, хирург оценивает симметрию и длину ног:
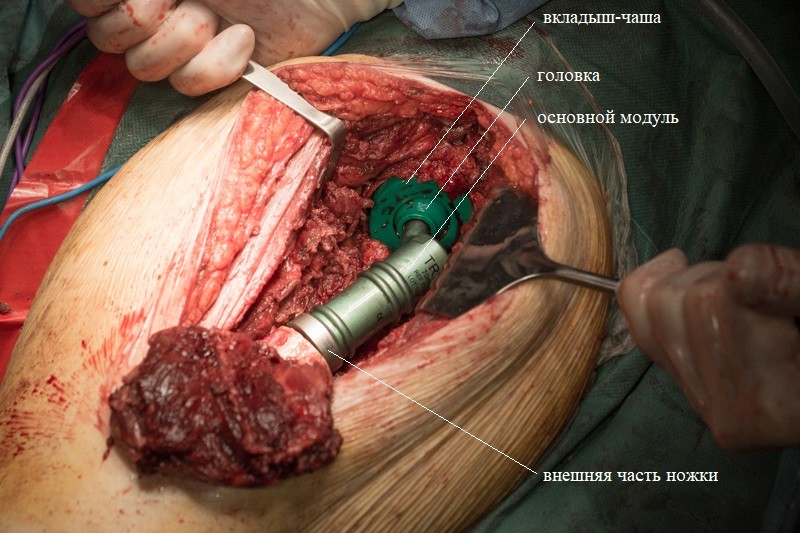
После примерки устанавливаются компоненты эндопротеза с нужными размерами. С учетом удовлетворительного состояния кости хирург принял решение об установке ножки эндопротеза с бесцементной фиксацией. Сначала в костномозговой канал устанавливается ножка эндопротеза. Она имеет матовое напыление гидроксиапатита, чтобы окружающие ткани лучше вросли и зафиксировали эндопротез:
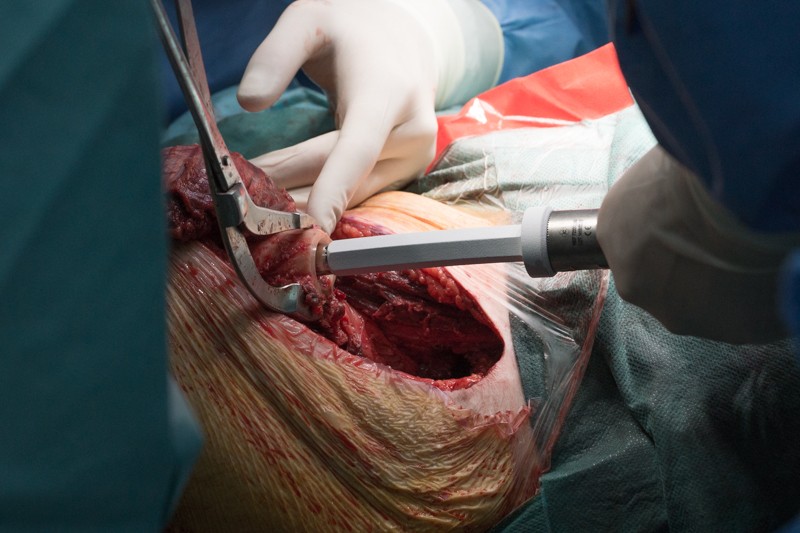
Ножка устанавливается при помощи молотка:
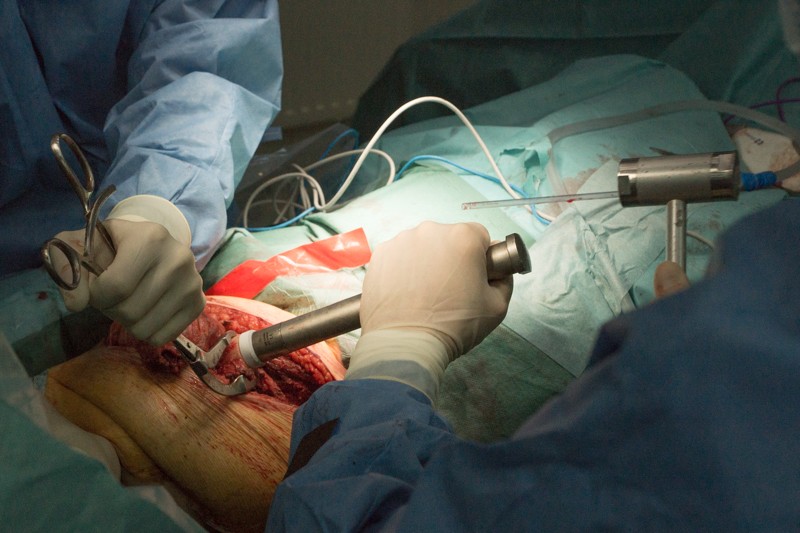
Внешняя часть ножки эндопротеза с креплением:
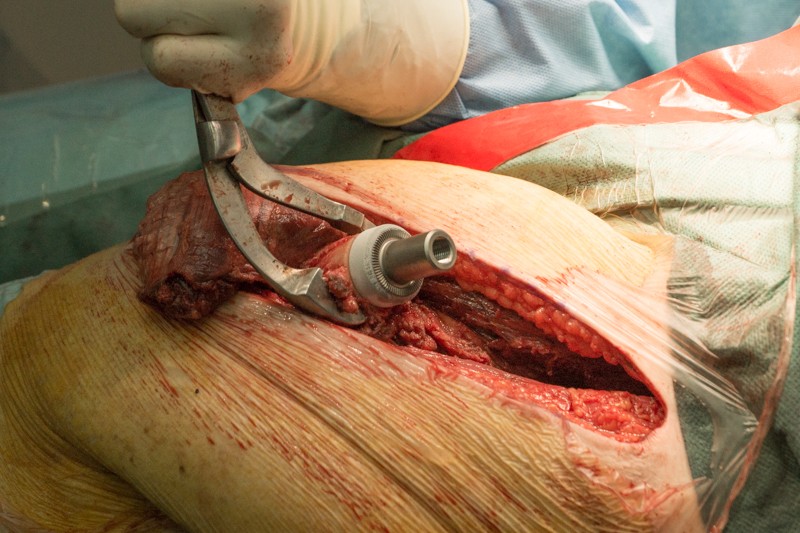
К ножке фиксируется основной модуль:
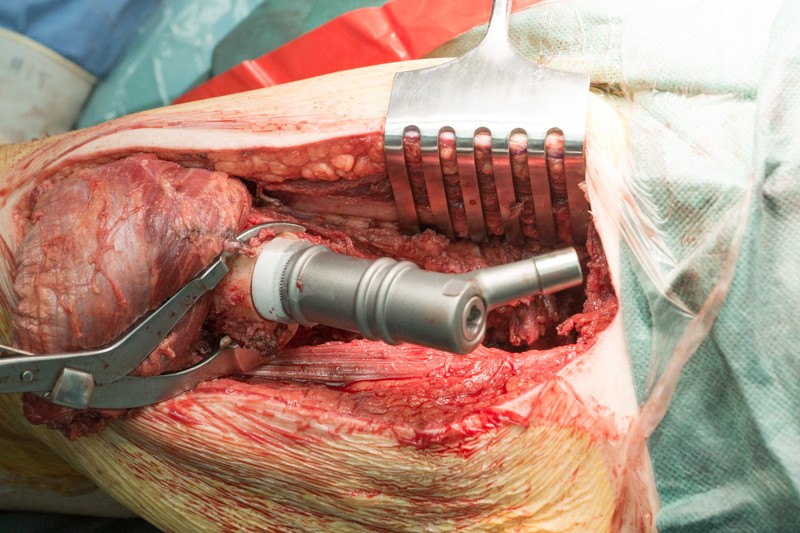
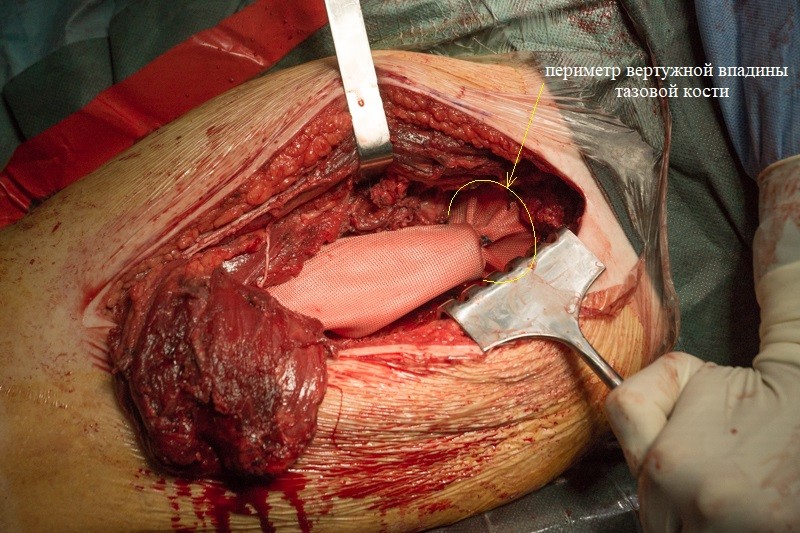
К периметру вертлужной впадины тазовой кости пришивается синтетическая муфта-чулок, которая будет служить основой для формирования новой суставной сумки вокруг эндопротеза.
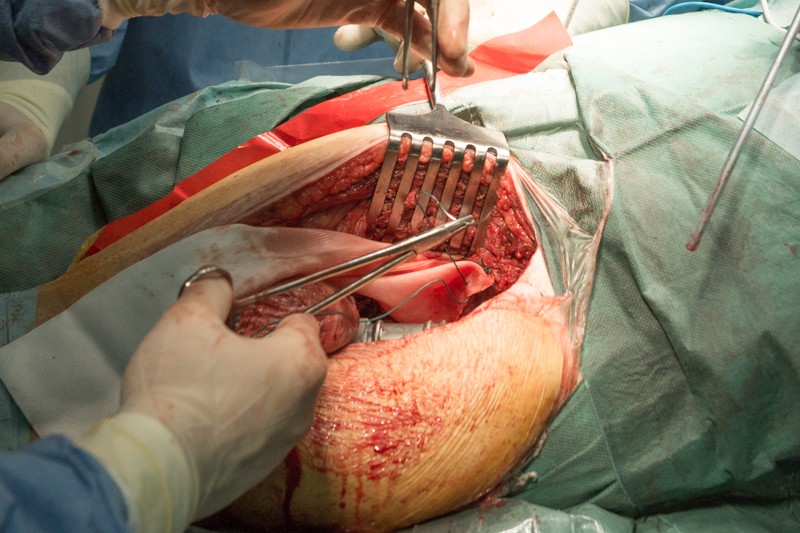
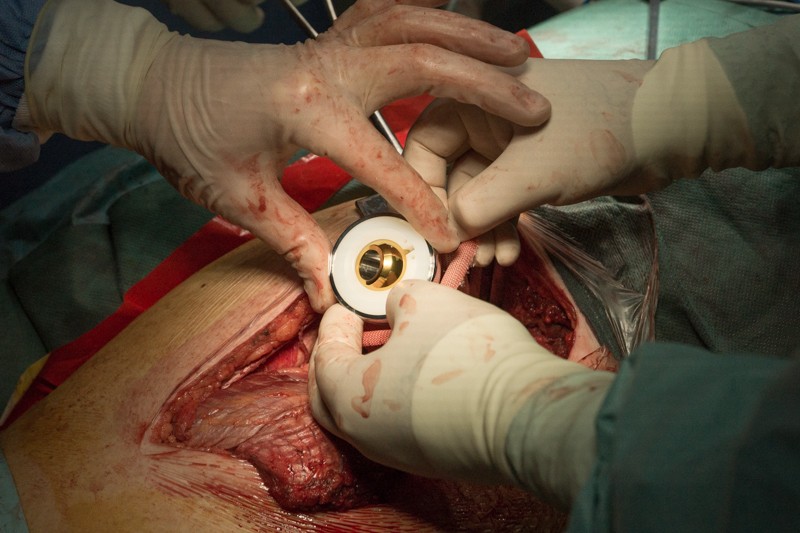
Затем на место удаленной головки бедренной кости в вертлужную впадину тазовой кости устанавливается вкладыш с головкой эндопротеза. Золотистый цвет головке придает напыление нитрида титана — гипоаллергенный и износостойкий материал:
Весь эндопротез укрыт муфтой:
Ранее отсеченные от удаленного фрагмента бедренной кости мышцы подшиваются к муфте. В процессе реабилитации соединительные ткани прорастут в волокна муфты, тем самым образовав прочный связочный аппарат, с помощью которого мышцы смогут вновь управлять конечностью.
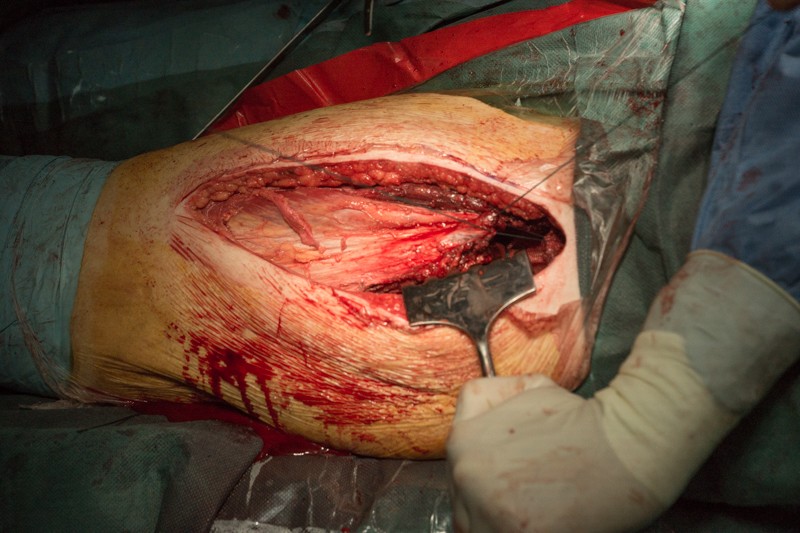
Устанавливается дренаж для отведения экссудата лимфы и крови, а также для промывания операционной раны антисептиками с целью профилактики инфекционных осложнений.
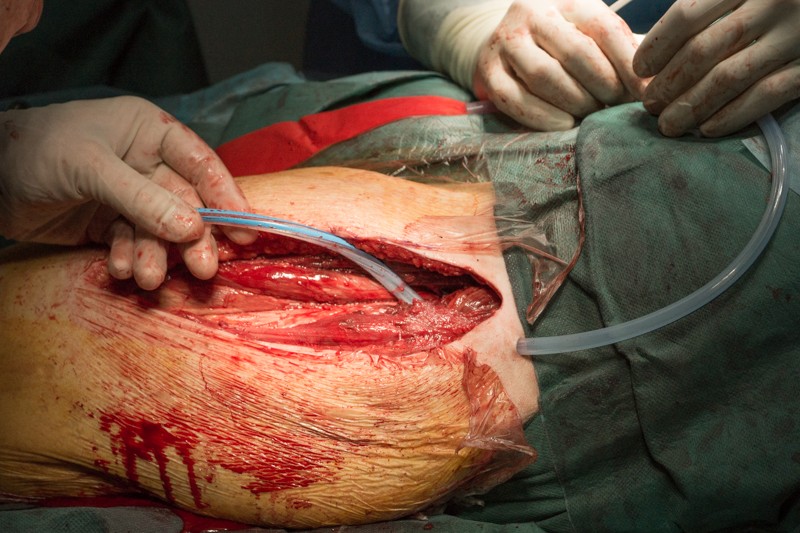
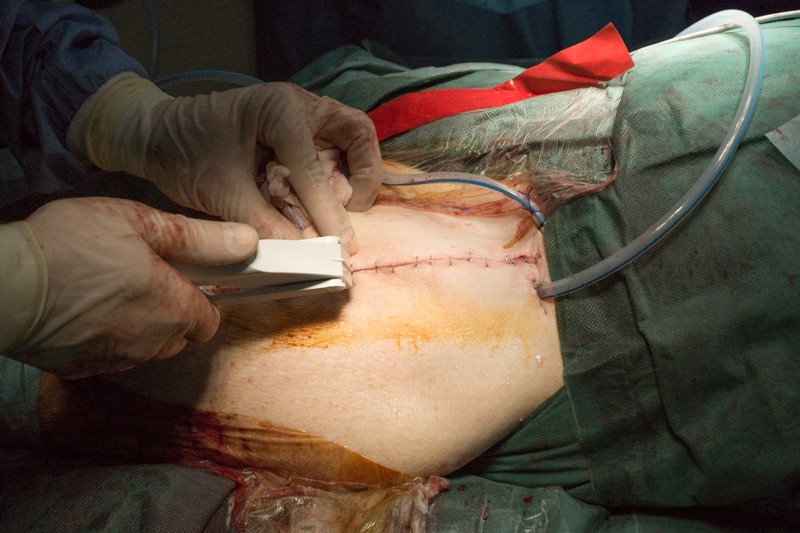
Края кожи ушиваются с помощью хирургического степлера за 30 секунд:
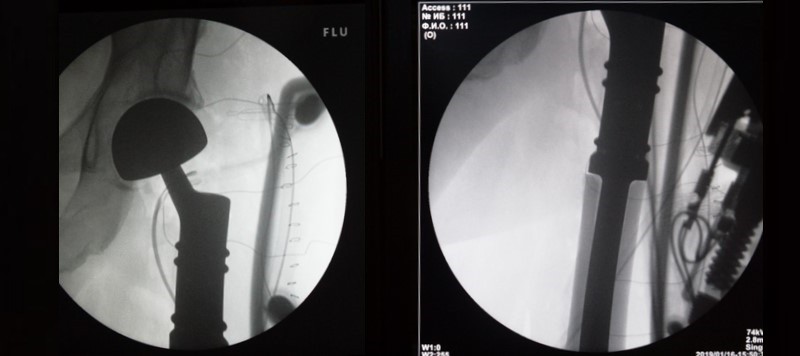
После операции выполняется контрольный снимок эндопротеза в 2-х проекциях:
А пациенту давайте все вместе пожелаем сил и терпения, которые понадобятся ему для длительной реабилитации!
Через неделю после операции:
Читайте также:





