Операции при раке толстой кишки оперативная хирургия
Выбор хирургического вмешательства зависит от многих фахторов, из которых наиболее важное значение имеют обшее состояние больного, локализация опухоли, ее размеры и наличие осложнений (кишечная непроходимость, воспаление, перфорация и др.). Операции при раке ободочной кишки делятся на радикальные и паллиативные. Первые заключаются в удалении сегмента кишки, несущего опухоль, в пределах здоровых тканей вместе с брыжейкой и лимфатическими узлами. Вторые производятся при неудалимых раковых опухолях ободочной кишки и состоят в наложении обходного анастомоза или создании калового свища и искусственного ануса. Важным элементом хирургического вмешательства является рациональный доступ.
Срединная (нижняя срединная) лапаротомия чаше всего производится при раке поперечной ободочной, сигмовидной и ректосигмовидного отдела толстой кишки, а также в тех случаях, когда локализация опухоли точно не установлена или имеются осложнения (перитонит, кишечная непроходимость). Опухоли правой и левой половины ободочной кишки обнажают с помощью пара ректальных или транеректальиых разрезов. Окончательное суждение о характере операции можно вынести только после тщательном ревизии органов брюшной полости.
При решении вопроса о характере операции обычно исходят из следующих принципов. При неосложненном раке слепой и восходящей кишок, печеночного угла и правой половины поперечной ободочной кишки производят правостороннюю гемиколэктомию с наложением илеотрансверзоанастомоза конец в бок или бок в бок. В этом случае резекции подлежат слепая, восходящая, печеночный угол, правая половина поперечной ободочной кишки и небольшой сегмент подвздошной кишки единым блоком с брыжейкой, a. ileocolica, a. colica, dextra, правой ветвью a. colica media и большим сальником. При раке средней трети поперечной ободочной кишкн выполняют сегментарную резекцию с анастомозом коней в конец или бок в бок вместе с большим сальником и a. colica media.
При раке левой половины поперечной ободочной, селезеночного угла. нисходящей и проксимального отделов сигмовидной кишкн показана левосторонняя гемнколэктомня. Мобилизации н удалению подлежат левая половина поперечной ободочной кишки, нисходящая и большая часть сигмовидной с включением в препарат брыжейки н a. colica sinistra. Операцию заканчивают наложением трансверзосигмо- или трансвсрзоректоанастомоза конец в конец. При раке средней трети сигмовидной кишки производят се резекцию с анастомозом конец в конец. Раковую опухоль дистального отдела сигмовидной кншкн. ректосигмоидного угла и верхнеампулярного отдела прямой кишки резецируют с наложением сигморектоанастомоза конец в конец (нижняя передняя резекция).
Тактика хирурга при осложненном раке ободочной кишки имеет свои особенности. При поражении опухолью слепой, восходящей кишок н печеночного угла ввиду наличия жидкого содержимого, более частого экзофитного характера опухоли и большого диаметра кишки полная кишечная непроходимость развивается редко. По этой причине большинству больных с частичной непроходимостью и удалимой опухолью показана правосторонняя гемнколэктомня. Несколько иначе дело обстоит при раке левой половины ободочной кишки, осложненном кишечной непроходимостью.
В этих условиях одномоментная резекции опухоли сопряжена с очень большим риском из-за частой недостаточности швов анастомоза и перитонита, развивающегося вследствие тяжелых патологических изменений в приводящей петле толстой кишкн (выше опухоли) и переполнения ее кишечным содержимым с чрезвычайно вирулентной бактериальной флорой. В таких случаях более целесообразно применение двух-или значительно реже, трсхмомеитиых операций. При первых после осмотра опухоли и установления операбельности выполняют ее резекцию с ушиванием дистального конца и выведением проксимального в виде одноствольного ануса или наложение двухствольного искусственного заднего прохода. Второй эгап — восстановление непрерывности кишечника — производят после улучшения состояния больного (через 2— 6 мес).
При перфорации раковой опухоли ободочной кишки, если позволяет состояние больного, ее резецируют с наложением одно- или двухствольного ануса. Лечение перитонита осуществляют по общепринятой методике. У тяжелых и ослабленных больных ограничиваются ушиванием прободного отверстия с широким дренированием брюшной полости н созданием проксимальной разгрузочной колостомы.
Если во время лапаротомии обнаружена запущенная опухоль ободочной кишки, прорастающая в другие органы, или опухоль с отдаленными метастазами, производят паллиативные операции. В большинстве случаев они наплавлены на ликвидацию или предупреждение кишечной непроходимости. При удовлетворительном состоянии больного, если опухоль удалима, но имеются отдаленные метастазы, в ряде случаев может быть выполнена паллиативная резекция. Избавление больного от опухоли, которая служит основным очагом интоксикации и инфекции, нередко положительно влияет на течение болезни, хотя и не отражается заметно на продолжительности жизни.
При неудалимых опухолях правой половины ободочной кишки отдают предпочтение наложению обходного илеотрансверзоанастомоза. При неоперабельных опухолях селезеночного угла и нисходящей кишки оправдано создание обходного трансверзосигмоанастомоза. Поражение опухолью дистального отдела толстой кишки может потребовать наложения проксимальной колостомы, одно- или двухствольного противоестественного ануса.
Прогноз при раке ободочной кишки серьезный. Пятилетняя выживаемость при опухоли, не прорастающей всех слоев стенки кишки, при отсутствии метастазов составляет 81%, при наличии метастазов в лимфатических узлах — 32%.
Это объединение объясняется не только анатомией (толстая кишка), но и общностью этиологии, эпидемиологии, канцерогенеза, диагностики злокачественных новообразований. К этому следует отнести и нередко встречающееся синхронное поражение различных отделов толстой кишки, например, сигмовидной и прямой кишки, слепой и прямой кишки и т.п.
В настоящее время во многих развитых странах рак толстой кишки занимает одно из ведущих мест среди злокачественных поражений. В России за последние 20 лет РТК переместился с шестого на четвертое место, уступая лишь раку легкого, желудка и молочной железы (Чиссов В.И., Старинский В.В., 2000 г.). Причем в России тенденция роста заболеваемости РТК продолжается.
Вероятнее всего, нет какой-либо одной причины возникновения РТК. Злокачественный процесс развивается под влиянием нескольких факторов.
Среди них наибольшее отрицательное воздействие оказывают малошлаковая диета с высоким содержанием животных жиров, нарушение режима питания, хронические заболевания толстой кишки, факторы внешней среды.
Определенную роль в возникновении РТК играет наследственность. Некоторые наследственные заболевания, такие, как диффузный полипоз толстой кишки, синдром Гарднера, синдром Турко, сопровождаются высоким риском (30—100%) РТК.
Важной особенностью роста РТК является довольно частый (более 6%) мультицентрический рост одновременно (синхронно) нескольких опухолей в одном или разных отделах толстой кишки.
Частота локализации рака в различных отделах толстой кишки не одинакова.
Наиболее часто (до 70%) поражаются ее дистальные отделы (сигмовидная и прямая кишки), затем (16—18%) правые отделы ободочной кишки и слепая кишка. Поперечная ободочная и нисходящая кишка поражаются соответственно в 10—12% и 8—10%.
По внешнему виду и характеру роста раковая опухоль толстой кишки отличается большим разнообразием.
Наибольшее распространение получило подразделение по форме роста опухоли на:
• экзофитную — растущую преимущественно в просвет кишки;
• эндофитную — распространяющуюся в основном в толще стенки кишки;
• блюдцеобразную — сочетающую элементы двух предыдущих форм в виде опухоли-язвы.
Микроскопическое строение РТК не менее разнообразно.
Согласно международной классификации (ВОЗ, 15,1976), по гистологическому строению выделяются следующие формы РТК:
• аденокарцинома (высоко-, умеренно-, низкодифференцированная);
• муцинозная аденокарцинома (слизеобразующий, слизистый, коллоидный рак);
• перстневидно-клеточный рак (мукоцеллюлярный);
• недифференцированный (солидный) рак;
• неклассифицируемый рак.
Кроме того, в прямой кишке и в анальном канале наблюдаются:
• плоскоклеточный рак (ороговевающий и неороговевающий);
• железисто-плоскоклеточный рак;
• базально-клеточный (базалиоидный) рак — вариант плоскоклеточного рака.
Самой распространенной формой является аденокарцинома — более 80% всех раковых опухолей толстой кишки.
На прогноз заболевания наиболее существенное влияние оказывает распространенность опухоли, как в самой кишке, так и за ее пределами.
Опухоль сравнительно долго развивается в пределах кишечной стенки, в частности, в слизистой оболочке и в подслизистом слое. Затем происходит постепенная инфильтрация других слоев кишечной стенки и выход за ее пределы с прорастанием серозного покрова.
Не параллельно, что очень важно отметить, происходит проникновение раковых комплексов в лимфатическую и кровеносную системы. Механизмы такого проникновения еще до конца не выяснены, но клиницисту важно знать, что у больных может быть очень маленькая опухоль (менее 1 см) в самой кишке с обширным лимфатическим и гематогенным распространением.
И наоборот, обширная опухоль, даже иногда с прорастанием в соседние органы (например, в мочевой пузырь, тонкую кишку и т.п.) — без метастазов в лимфатические узлы и, тем более, в другие органы.
Последние исследования, в том числе и проведенные в ГНЦ колопроктологии, показали, что высокодифференцированные опухоли не распространяются внутристеночно более 1,5—2 см от ее видимой границы.
Низкодифференцированные опухоли (муцинозная, перстневидно-клеточная, недифференцированная) инфильтрируют кишечную стенку на значительно большем протяжении (до 3—4 см), иногда в виде отдельных раковых тяжей.
При этом экзофитно растущая опухоль, как правило, имеет внутристеночный рост, соответствующий ее внешним границам. Эндофитные опухоли больше распространяются в подслизистом и в мышечном слоях кишечной стенки.
Большое разнообразие роста опухоли требует систематизации для выбора адекватной программы лечения. Предложено множество классификаций РТК. Мы остановились лишь на двух наиболее распространенных.
В нашей стране принята классификация, разработанная Ученым советом Минздрава СССР (1964 г.), выделяющая 4 стадии развития РТК.
• 1-я стадия —небольшая опухоль, локализующаяся в слизистой оболочке или в подслизистом слое. Метастазов в лимфоузлах нет.
• 2-я стадия:
— А. Опухоль занимает не более полуокружности кишки, не выходит за пределы кишечной стенки, метастазов в лимфоузлах нет.
— Б. Опухоль того же или меньшего размера с одиночными метастазами в ближайших лимфатических узлах.
3-я стадия:
— А. Опухоль занимает более полуокружности кишки, прорастает всю ее стенку или соседнюю
брюшину, без региональных метастазов.
— Б. Опухоль любого размера при наличии множественных метастазов в региональные лимфатические узлы.
• 4-я стадия — обширная опухоль, прорастающая в соседние органы с множественными региональными метастазами, а также любая опухоль с отдаленными метастазами.
С нашей точки зрения, важное практическое и прогностическое значение имеет международная классификация по системе TNM, позволяющая довольно адекватно строить программу лечения и диспансерного наблюдения за оперированными больными.
Приводим ее вариант после последнего пересмотра 1997 г.
• Т— первичная опухоль:
— Тх — недостаточно данных для оценки первичной опухоли;
— ТО — первичная опухоль не определяется;
— Tis — интраэпителиальная опухоль или с инвазией слизистой оболочки;
— И — опухоль инфильтрирует до подслизистого слоя;
— Т2 — опухоль инфильтрирует подслизистый слой;
— ТЗ — опухоль прорастает все слои кишечной стенки;
— Т4 — опухоль прорастает серозный покров или непосредственно распространяется на соседние органы и структуры.
• N — региональные лимфоузлы:
— N0 — нет поражения лимфатических узлов;
— N1 — метастазы в 1—3 лимфатических узлах;
— N2 — метастазы в 4 и более лимфатических узлах.
• М — отдаленные метастазы:
— МО — отдаленных метастазов нет;
— Ml — имеются отдаленные метастазы.
Определение стадии заболевания должно основываться на результатах дооперационного обследования, данных интраоперационной ревизии, в том числе инструментальной, и морфологическом изучении удаленного сегмента кишки с опухолью.
Клиническая семиотика.
Клиническая картина РТК не имеет каких-либо специфических признаков. Наиболее характерными симптомами являются примесь крови в кале, нарушение стула, боли в различных отделах живота или в области прямой кишки, иногда тенезмы, у нетучных больных возможна пальпация опухоли.
Примесь крови к стулу, от скрытой крови до массивных кишечных кровотечений, отмечается практически у всех больных РТК, на чем и строятся многие методики скрининга. Выделение алой крови типично для рака анального канала и прямой кишки.
Темная кровь характерна для рака левой половины ободочной кишки. При этом кровь, смешанная с калом и слизью, является более достоверным признаком. При раке правой половины чаще наблюдаются скрытые кровотечения, проявляющиеся анемией, бледностью кожных покровов и общей слабостью.
Другой характерный (но опять не специфический) симптом РТК, выявляемый у более чем 80% больных, — то или иное нарушение дефекации. Оно проявляется либо в виде кратковременных периодических задержек стула и газов, либо в виде длительных запоров.
Отмечаются иногда поносы или чередование запоров и поносов, что нередко вводит в заблуждение клиницистов.
Нередко РТК сразу проявляется острой кишечной непроходимостью, требующей экстренных лечебных мероприятий.
При раке прямой кишки больные часто жалуются на чувство неполного опорожнения или ложные позывы на дефекацию, сопровождающиеся выделением слизи.
Частым симптомом РТК является боль в животе, определяющаяся более чем у 80% больных. Локализация боли не постоянна и зависит, прежде всего, от расположения опухоли. Боли в животе или в области прямой кишки усиливаются при присоединении перифокального воспаления или обтурации просвета кишки с нарушением кишечной проходимости.
Пальпируемая опухоль в животе не всегда является прямым признаком РТК, однако ее выявление должно служить существенным аргументом для исключения последней.
Как и любой злокачественный процесс, РТК сопровождается общими нарушениями, такими, как общая слабость, снижение аппетита, уменьшение массы тела, анемия и т.п. Но расценивать их как ранние признаки нельзя, напротив, РТК у большинства больных поздно приводит к подобным изменениям.
Диагностика.
В настоящее время имеется возможность выявить наличие рака толстой кишки практически во всех случаях заболевания.
Необходимо лишь соблюдать три условия:
• врач должен помнить, что любое проявление кишечного (абдоминального) дискомфорта может быть манифестацией РТК;
• при подозрении на РТК следует выполнять определенный (кстати, несложный) алгоритм диагностических мероприятий;
• должны быть полностью использованы возможности применяемых методик обследования.
Для правильной ориентации врачей разработана так называемая группа риска по РТК. К ним относятся:
• лица старше 50 лет;
• наличие полипов толстой кишки, в том числе и в анамнезе;
• ворсинчатые образования;
• диффузный полипоз и полипозные синдромы;
• неспецифический язвенный колит;
• болезнь Крона;
• дивертикулярная болезнь;
• лица, перенесшие операции по поводу рака любой локализации;
• лица, имеющие семейный анамнез по злокачественным новообразованиям и прежде всего по РТК.
Диагностический алгоритм для выявления РТК складывается из следующих мероприятий:
• анализ жалоб и анамнеза (следует помнить, что у лиц старше 50 лет риск наличия РТК очень высок);
• клиническое обследование;
• пальцевое исследование прямой кишки;
• ректороманоскопия;
• клинический анализ крови;
• анализ кала на скрытую кровь;
• колоноскопия;
• ирригоскопия (при сомнительных данных колоноскопии или их отсутствии);
• ультразвуковое исследование живота и малого таза;
• при подозрении на опухоль прямой кишки — эндоректальное ультразвуковое исследование;
• биопсия обнаруженной опухоли.
При выполнении обследований необходимо добиваться полного использования диагностических возможностей методов. Имеется в виду, что при ректороманоскопии прямая кишка и сигмовидная после соответствующей подготовки будут осмотрены на протяжении 25—30 см.
При колоноскопии, также после специальной подготовки, толстая кишка будет осмотрена вплоть до баугиниевой заслонки. Разумеется, если этому не помешает обтурирующая просвет кишки опухоль. То же касается и ирригоскопии.
Большинство опухолей толстой кишки (до 70%) локализуется в ее дистальных отделах (прямой и сигмовидной), поэтому роль таких диагностических приемов, как пальцевое исследование прямой кишки, ректороманоскопия, очень важна.
Например, для выявления рака анального канала и нижнеампулярного отдела прямой кишки достаточно одного пальцевого исследования, а для большинства опухолей сигмовидной кишки достаточно ректороманоскопии.
Важным методом, уточняющим диагностику, является ультразвуковое исследование, компьютерная и ядерно-магнитная томография. Однако два последних метода требуют дорогостоящего оборудования, поэтому практическое значение пока имеет только УЗИ.
Это исследование применяется как до операции (обзорное УЗИ брюшной полости и эндоскопическое УЗИ), так и во время операции для уточнения распространенности опухоли (печень, лимфатические узлы, прорастание в соседние органы).
В последние годы в ГНЦ колопроктологии используется УЗИ удаленного препарата для уточнения поражения лимфатических узлов.
Компьютерную и ядерно-магнитную томографию целесообразно использовать лишь в сложных случаях прорастания опухоли в окружающие органы и ткани и редкого отдаленного метастазирования (надпочечники).
Важным элементом диагностики, в том числе и дифференциальной, является биопсия опухоли. При этом диагностическое значение имеет лишь положительный результат обнаружения опухоли. Отрицательный ответ (отсутствие признаков рака) не может полностью отвергать наличие РТК.
Все сомнительные случаи должны расцениваться как наличие злокачественной опухоли.
Рак толстой кишки нередко сопровождается тяжелыми осложнениями — кишечная непроходимость, перфорация кишки, профузное кишечное кровотечение, абсцедирование опухоли. Но описание этих осложнений требует специального изложения. В данной работе мы будем касаться лишь неосложненного рака толстой кишки.
Лечение РТК.
В настоящее время следует рассматривать лечение РТК как совокупность мероприятий, адекватных локализации и распространенности злокачественного процесса, характеру его клинического течения, наличию и особенностям его осложнений, а также общему состоянию больных.
Необходимо также учитывать наличие тяжелых сопутствующих заболеваний, в меньшей степени это касается возраста больных. Программа лечения больных РТК должна учитывать, что у большинства из них (но не у всех) ведущее место занимает хирургическая операция.
Поэтому следует обсуждать:
• характер предоперационной подготовки, а в некоторых случаях и предоперационного лечения (коррекция сопутствующих заболеваний или ликвидация перифокального воспаления), предоперационное лучевое лечение;
• характер, объем и метод операции и интраоперационных мероприятий;
• характер, метод и предпочтительность послеоперационного адъювантного лечения (химиотерапия, лучевое лечение, операции повторного осмотра и т.п.).
Общими принципами хирургического лечения РТК являются радикализм, абластичность, асептичность и создание беспрепятственного отхождения кишечного содержимого, по возможности, естественным путем.
Успех хирургического лечения, возможность соблюдения перечисленных принципов, во многом определяется правильной подготовкой толстой кишки. До настоящего времени в нашей стране наиболее распространенным методом остается назначение бесшлаковой диеты, слабительных препаратов и очистительных клизм за 3—5 дней до операции.
Такая подготовка заключается в приеме per os 2—3 л раствора накануне операции (за 16—18 часов). Антибиотики следует использовать только при наличии явных признаков перифокального воспаления.
Абластичность и асептичность операций достигается соблюдением ряда мероприятий:
По объему оперативные вмешательства подразделяются на типичные, комбинированные и сочетанные.
Типичные операции подразумевают объем резекции, необходимый для данной локализации и стадии опухоли. Так, например, для рака средней трети сигмовидной кишки в стадии I и II типичной операцией будет сегментарная резекция сигмовидной кишки, но для той же локализации в III стадии адекватной будет только левосторонняя гемиколэктомия.
Комбинированными называются операции, при которых из-за распространения опухоли резецируется не только толстая кишка, но и какой-либо другой орган.
Расширенные резекции — увеличение по сравнению с типичным объемом резекции толстой кишки из-за распространения опухоли или наличия синхронных опухолей.
К сочетанным операциям относятся удаление или резекция наряду с толстой кишкой каких-либо других органов из-за сопутствующих заболеваний (холецистэктомия, овариоэктомия и т.д.).

- Удаление опухоли при колоноскопии или ректороманоскопии
- Осложнения при колоректальном раке
- Формирование колостомы
- Операция Гартмана
- Стентирование
- Нет ли риска, что вмешательство будет способствовать распространению опухоли и возникновению рецидивов?
- Подготовка к операции на толстой кишке
- Диета после операции и особое питание
- Обследования после успешно проведенного лечения рака толстой кишки
Лапароскопия в колоректальной хирургии
Определить возможность выполнения операции с помощью лапароскопической техники можно уже на первичном приёме. Современные технологии позволяют провести резекцию пораженного опухолью участка кишки через небольшие разрезы на коже (5 — 12 мм) при полном соблюдении правил абластики — проведения онкологических операций для защиты здоровых тканей от заражения раковыми клетками удаляемой опухоли.
Помимо выраженных эстетических преимуществ, лапароскопическая операция позволяет сократить послеоперационный период, ускорить заживление и уменьшить болевой синдром, количество послеоперационных, в т.ч. инфекционных осложнений, в том числе межкишечных спаек.
Восстановление нормальной деятельности кишечника происходит в сжатые сроки и позволяет пациентам не прерывать надолго свою привычную жизнь.
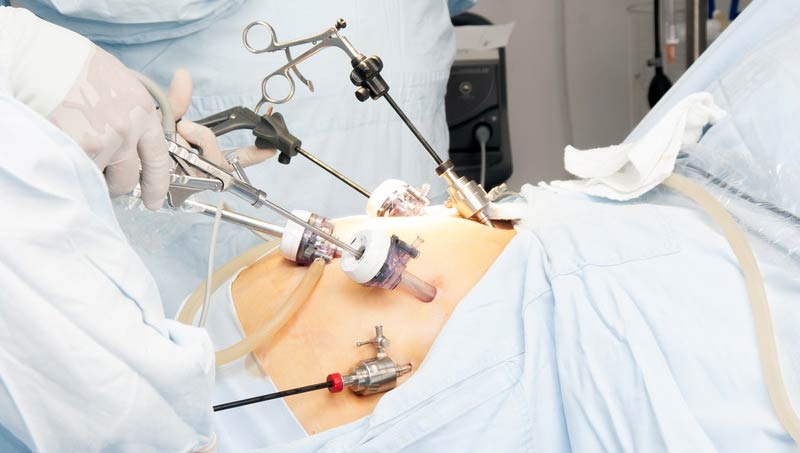
Отличительная особенность лапароскопических вмешательств при низких раках
В Европейской клинике есть все возможности для проведения уникальных по своей структуре операций с помощью лапароскопических технологий. Так при низком расположении опухоли мы можем делать операции без вывода кишки на переднюю брюшную стенку. Выполняется операция низведения вышележащих отделов ободочной кишки или в анус, или в рану промежности, для защиты данного вида оперативного пособия иногда выводится как и в других случаях временно колостома.
При удалении анального канала (экстирпация прямой кишки) можно выполнить низведение сигмовидной кишки в рану промежности – по сути та же колостома, только в привычном месте, при определённом уходе возможна относительно комфортная жизнь и сохранение работоспособности. Данное оперативное вмешательство требует отдельного обсуждения и решения совместно с пациентом.
Удаление опухоли при колоноскопии или ректороманоскопии
В некоторых случаях (при преинвазивном и микроинвазивном или внутрислизистом раке) возможно и эндоскопическое внутрипросветное удаление опухолей во время проведения колоноскопии, которую можно сочетать с электро- и аргоноплазменной коагуляцией.
Эндоскопическое лечение применяется и у пациентов в тяжёлом состоянии (преклонный возраст с полиорганной недостаточностью, тяжелые хронические сопутствующие заболевания), при невозможности традиционного хирургического лечения. В частности, при развитии кишечной непроходимости в Европейской клинике осуществляется эндоскопическая установка стента в толстую кишку. Такое лечение называется паллиативным и направлено на продление жизни и улучшение ее качества у пациентов, имеющих опухоль в далеко зашедших стадиях.
Осложнения при колоректальном раке
Рак толстой кишки – это тяжелое заболевание, приводящее к метастазированию как в ближайшие лимфоузлы, так и в отдаленные органы (печень, лёгкие, кости), кахексии, прорастание опухоли в соседние органы и ткани. Развивающееся как при метастазировании колоректального рака, так и при инвазивном росте опухоли толстой кишки в области ворот печени собственно поражение печени может приводит к формированию механической желтухи, распространение опухоли по брюшине вызывает канцероматоз брюшины, приводит к асциту, и т.д.
Однако, самыми частыми и опасными осложнениями являются ситуации, связанные непосредственно с ростом опухоли:
- обтурационная кишечная непроходимость,
- острое и хроническое кровотечение из тканей опухоли,
- перфорация кишки с развитием перитонита,
- прорастание опухоли в соседние органы и развитие межорганных свищей,
- гнойно-воспалительные процессы (параколит, паранефрит, флегмона забрюшинного пространства и брюшной стенки).
Все вышеперечисленные осложнения могут комбинироваться друг с другом в любой форме и значительно осложнять лечение пациентов с колоректальным раком.

Полная или частичная кишечная непроходимость – частое осложнение при раке толстой кишки, которое чаще развивается в левых, меньшего диаметра отделах – сигмовидной и нисходящей ободочной кишках. Для опухолей этих отделов характерен рост в просвет кишки (эндофитный), и здесь уже формируются более плотные и оформленные по сравнению с полужидким содержимым высоких отделов кишечника каловые массы. Поэтому даже небольшое сужение просвета кишечника вызывает нарушение прохождения каловых масс.
При развитии кишечной непроходимости в зависимости от ситуации проводятся экстренные и плановые хирургические вмешательства. В Европейской клинике проводятся все виды операций на толстой кишке как традиционным методом, так и с помощью лапароскопических технологий.
Формирование колостомы
Во-первых, нужно заметить, что колостомы не нужно бояться. Использование современных средств по уходу за пациентами, включая современные калоприемники позволяет социализировать пациента, а в ряде случаев восстановить работоспособность и таким пациентам. В целом, установка временной колостомы позволяет существенно облегчить общее состояние пациента. А затем в ряде случаев с помощью повторной операции восстанавливается нормальный пассаж пищи по кишечнику.
Во-вторых, формирование колостомы проводится не во всех случаях операций по поводу рака толстой кишки. Многое определяется расположением опухоли, её размерами, вовлеченностью окружающих тканей, общим состоянием пациента. Колостома формируется в тех случаях, когда невозможно провести радикальную операцию по удалению опухоли и сохранить нормальное функционирование кишечника.
У ряда больных мы проводим хирургическое лечение в два этапа:
- На первом этапе удаляется кишка с первичной опухолью и формируется двуствольная колостома.
- Через несколько месяцев участки кишки сшивают между собой, и колостому закрывают.
Это так называемые двух-, в ряде случаев и трёхэтапные операции.
При отсутствии отдаленных метастазов выполняются радикальные операции, во время которых удаляется опухоль вместе с пораженными тканями и регионарными лимфатическими узлами. Если позволяет клиническая ситуация, то проводятся одномоментные операции без формирования колостомы:
- право- или левосторонняя гемиколэктомия с регионарной лимфаденэктомией,
- резекция поперечно-ободочной кишки с регионарной лимфаденэктомией,
- резекция сигмовидной кишки с регионарной лимфаденэктомией,
- при раке прямой кишки — передняя резекция прямой кишки с регионарной лимфаденэктомией или экстирпация прямой кишки с регионарной лимфаденэктомией и др.
Операция Гартмана
Для лечения рака сигмовидной кишки, ректосигмоидного отдела, а также опухолевого поражения верхне-ампулярного отдела прямой кишки (при невозможности формирования анастомоза – сшивания двух участков кишки) применяется операция Гартмана: резекция пораженного опухолью участка толстой кишки и наложение одноствольной колостомы с возможностью последующего отсроченного восстановления кишечника.
Каждое из этих вмешательств может быть окончательным (обычно при раке 4-й стадии) или временным, производимым для подготовки больного к последующим этапам. Эти оперативные вмешательства направлены на устранение непосредственной угрозы жизни больному. Последующие этапы выполняют в течение 4-6 месяцев после первичной операции, в это время проводится в условиях Европейской клиники адъювантная химиотерапия, а пациент находится под нашим наблюдением.
Стентирование
В тяжелых случаях и при неоперабельных опухолях у больных в тяжелом состоянии с частичной кишечной непроходимостью декомпрессия желудочно-кишечного тракта может достигаться эндоскопической установкой стента в толстую кишку.
Почти у 55% больных с колоректальным раком из-за особенностей венозного оттока из толстой кишки выявляются метастазы в печень. Часто, помимо опухолевой интоксикации и болевого синдрома, они утяжеляют ситуацию, вызывая сдавление желчевыводящего тракта и создавая условия для развития механической желтухи. В нашей клинике проводится удаление метастазов хирургическим путем во время проведения резекции печени, кроме того может быть использована радиочастотная аблация, химиоэмболизация сосудов печени, питающий метастатический очаг.

Нет ли риска, что вмешательство будет способствовать распространению опухоли и возникновению рецидивов?
Во-первых, при проведении экстренной операции взвешиваются все риски, и если лечащий врач идет на операцию, значит, другого выбора уже нет, и промедление приведет к смерти пациента.
Во-вторых, операции, как экстренные, так и плановые, проводятся со строгим соблюдением правил абластики. В частности, сначала пережимаются все кровеносные сосуды, питающие опухоль и лишь потом максимально удаляется пораженный участок кишки. Вместе со значительной частью здоровых тканей с обеих сторон пораженного кишечника кровеносными и лимфатическими сосудами и лимфоузлами в области удаляемого сегмента.
Подготовка к операции на толстой кишке
При проведении планового хирургического лечения перед операцией на толстой кишке оперирующий хирург подробно объясняет пациенту и его родственникам особенности подготовки к операции, её ход, обезболивание и ожидаемые объём и результаты. Для подготовки кишечника к операции пациенту назначают лечебное питание, очистительные клизмы за три-пять дней до вмешательства и прием слабительных средств, таких как флит, дюфалак, фортранс.
Важная часть подготовки к операции — поддержка, такт, выдержка, внимание, чуткость в общении с пациентом, возможность неограниченного общения с родственниками. Медицинская часть подготовки больного в Европейской клинике обеспечивается слаженной совместной работой специалистов-онкологов (хирургов, химиотерапевтов, радиологов), а также младшего и среднего медицинского персонала.
Диета после операции и особое питание
Питание в послеоперационный период регулируется лечащим врачом в зависимости от течения. По окончании реабилитационного периода рекомендуется включать в рацион больше фруктов и овощей, минимизировать животные жиры, в умеренном количестве употреблять легкоусвояемое мясо диетической обработки.

После резекции кишечника питательные компоненты усваиваются организмом хуже, в связи с этим следует употреблять только легкоусвояемую и качественную пищу, медленно и тщательно её пережевывая, обеспечивая достаточную обработку пищи слюной, что само по себе служит важным этапом пищеварения. Для более быстрого налаживания работы желудочно-кишечного тракта важен режим питания не реже 5 раз в сутки небольшими порциями.
При хорошей переносимости можно добавлять к рациону отруби или их отвар, другие овощи зелёного или жёлтого цвета, кисломолочные продукты, цельнозерновые каши, морепродукты. Большое количество антиоксидантов и полезных микроэлементов содержат малина, цитрусовые, финики, авокадо, овощи: томаты, все виды капусты (кольраби, цветная, брокколи, белокочанная и краснокочанная), редис, баклажаны, репа, сладкий перец, лук, имбирь, все виды орехов, тыквенные семечки, морская жирная рыба, морская капуста, зеленый чай, цельные крупы и соя, ростки пшеницы, растительное и оливковое масло. В выборе продуктов следует ориентироваться на собственные предпочтения и переносимость тех или иных продуктов. Запрет касается только тяжелой жирной пищи.
Обследования после успешно проведенного лечения рака толстой кишки
В первые два года после радикальной операции необходимо каждые 2-3 мес. сдавать анализ на уровень РЭА в крови, каждые 3-6 мес. – анализ кала на скрытую кровь и проходить ректальное исследование у онколога. Кроме того, один раз в год проводить диагностическую колоноскопию, рентген грудной клетки, гастроскопию. УЗИ брюшной полости в первый год каждые 3-4 месяца, а при необходимости компьютерное исследование органов брюшной и грудной полостей.
В дальнейшем, по согласованию с лечащим врачом, контрольные промежутки могут увеличиваться, однако наблюдение обязательно на период не менее 5 лет.
Своевременно и грамотно проведенное правильное лечение часто позволяет нашим пациентам с впервые диагностированным раком толстой кишки в короткий промежуток времени восстановить силы и трудоспособность до уровня, предшествовавшего операции. В течение 6-12 месяцев после хирургического лечения колоректального рака рекомендуется избегать тяжелого физического труда, подъема тяжестей, находится под прямыми солнечными лучами.
В случае проведения паллиативных вмешательств и при необходимости многоэтапных операций, правильный подбор в послеоперационном периоде современных средств по уходу, деликатное обучение пациентов и их родственников персоналом клиники правилам ухода за колостомой, позволяют минимизировать неудобства, связанные с ней и обеспечить сохранение образа жизни, максимально приближенного к привычному.
Задача всего медицинского персонала Европейской клиники сделать всё возможное и невозможное для продления жизни пациента. Мы стремимся к этому всеми доступными и известными на сегодняшний день средствами и методами.
- Все виды оперативных вмешательств выполняются с применением современных методик и техник выполнения.
- Во время операции используются современные сшивающие одноразовые аппараты, современный медицинский инструментарий, шовный материал.
- Операции выполняются преимущественно лапароскопическим методом, осуществляется ревизия брюшной полости, удаляется первичная опухоль.
- При необходимости выполняются различные комбинированные или сочетанные операции (на печени, селезёнке, органах малого таза, почках и мочеточниках, тонкой кишке).
Читайте также:

