Операции при челюстно лицевой онкологии
Хирургическое лечение больных со злокачественными опухолями лица и челюстей
Хирургический метод как самостоятельный способ лечения применяется при опухолях, устойчивых к ионизирующему излучению и действию цитостатических химиопрепаратов. При опухолях, чувствительных к химиотерапии и лучевой терапии, хирургический метод является составным элементом комбинированного лечения. Характер оперативного вмешательства обусловливается в первую очередь локализацией и распространенностью первичного опухолевого процесса, а также состоянием регионарного лимфатического аппарата. При наличии метастазов в регионарных лимфатических узлах требованиям абластики в большей мере удовлетворяет такое оперативное вмешательство, при котором первичная опухоль и пораженный регионарный лимфатический аппарат удаляют одномоментно в едином блоке с соединяющими их лимфатическими сосудами. В случае невозможности осуществить такое оперативное вмешательство вначале удаляют первую опухоль, а спустя 3—4 нед — регионарный лимфатический аппарат. Наилучший метод обезболивания — эндотрахеальный наркоз. При местно ограниченном опухолевом росте (T1—Т2) обычно производят такие типовые операции, как прямоугольная резекция губы, продольная электрорезекция половины языка, резекция половины верхней или нижней челюсти с экзартикуляцией.
Прямоугольная резекция нижней губы. Операция осуществляется по поводу рака красной каймы. Раствором метиленового синего или бриллиантового зеленого намечают линии пересечения губы с таким расчетом, чтобы они менее чем на 1,5 см отстояли от пальпируемых краев опухоли. Ассистент, захватив нижнюю губу вблизи углов рта справа и слева, сдавливает ее между большим и указательным пальцами для уменьшения кровопотери. В это время хирург скальпелем либо электроножом пересекает губу по намеченным вертикальным линиям, а затем горизонтальным разрезом отсекает удаляемую часть губы. Осуществляют тщательный гемостаз. Для облегчения сближения оставшихся краев губы продлевают горизонтальную часть разреза вправо и влево на 5—6 см. После сопоставления краев губы их тщательно послойно сшивают. Если после удаления опухоли возник обширный дефект и не удается сблизить края губы, осуществляют одномоментную пластику по Брунсу, Аббе, Иванову и т. д., заимствуя ткани из щечной области, верхней губы и других участков.
Продольная резекция половины языка по поводу рака бокового отдела. Каждую половину языка в передней трети прошивают двумя толстыми шелковыми лигатурами, с помощью которых язык вытягивают вперед. Вводят роторасширитель и третьей лигатурой прошивают соответствующую половину корня языка по возможности дальше от заднего края опухоли. Вытягивают язык вперед и, разведя лигатуры в разные стороны, рассекают его по средней линии электроножом по направлению от кончика к корню. Рассекают слизистую оболочку дна полости рта по ходу челюстно-язычного желобка, выделяют, пересекают и перевязывают язычную артерию с одноименными венами. Подтянув вперед лигатуру, наложенную на корень языка, пересекают язык в поперечном направлении не ближе 1,5—2 см от заднего края опухолевого инфильтрата. Осуществляют гемостаз. Па возможности соединяют швами края слизистой оболочки спинки языка со слизистой оболочкой нижней поверхности языка и дна полости рта. Обычно эту операцию заканчивают введением а оставшуюся часть языка радиоактивных игл.
При локализации опухоли в области корня языка описанный внутриротовой доступ не обеспечивает необходимых условий для проведения радикального оперативного вмешательства. В подобных случаях используют доступ с пересечением нижней губы и нижней челюсти. При отведении нижней челюсти кнаружи корень языка становится доступен осмотру, что позволяет осуществить радикальное удаление опухоли. После этого-производят остеосинтез нижней челюсти.
Реже для удаления опухолей корня языка применяют подчелюстной доступ с фаринготомией — рассечением боковой стенки глотки выше подъязычной кости.
Экзартикуляция половины нижней челюсти. Операцию производят по поводу первичного поражения злокачественными опухолями и вторичного поражения при раке слизистой оболочки-альвеолярного отростка и дна полости рта. Пересекают нижнюю губу по средней линии и продолжают разрез кожи и подкожной жировой клетчатки в подчелюстную область параллельно нижнему краю челюсти. Для уменьшения кровопотери перевязывают в сонном треугольнике наружную сонную артерию выше от-хождения верхней щитовидной артерии. Рассекают слизистую оболочку по переходной складке со стороны преддверия рта и с язычной стороны (вблизи от опухоли это следует делать электроножом), пересекают m. masseter и т. pterygoideus medialis. С помощью бормашины или пилы Джигли осуществляют остеотомию нижней челюсти, отступя 2—2,5 см от границы опухоли,, пересекают ножницами сухожилие височной мышцы вблизи венечного отростка. Фрагмент нижней челюсти, подлежащий удалению, захватывают секвестральными щипцами и осуществляют экзартикуляцию (выкручивание). Натягивающиеся при этом сухожилие m. pteroygoideus lateralis, капсулу и связки сустава пересекают (рис. 75).

После удаления опухоли производят гемостаз в ране, сшивают слизистую оболочку дна полости рта со слизистой оболочкой щеки и нижней губы, тщательно укрывают мягкими тканями поверхность распила нижней челюсти. Сопоставляют края рассеченной нижней губы и послойно ушивают операционную рану. Оставшуюся часть нижней челюсти фиксируют в положении центральной окклюзии при помощи назубных проволочных шин с межчелюстной тягой или заранее изготовленных шин типа Ванкевич, Вебера. При злокачественных опухолях (рак) нижнюю челюсть удаляют в едином блоке с регионарным лимфатическим аппаратом — подподбородочными, подчелюстными и шейными лимфатическими узлами.
Резекция верхней челюсти. Операция показана при злокачественных опухолях, не распространяющихся в смежные области. Для уменьшения кровопотери некоторые хирурги начинают операцию с перевязки наружной сонной артерии. Затем доступом по Веберу—Кохеру с пересечением верхней губы обнажают передненаружную поверхность верхней челюсти (рис.76).

При этом пересекают подглазничный нерв и сопровождающие его сосуды у места выхода сосудисто-нервного пучка из подглазничного отверстия. Осуществляют гемостаз.
Вдоль нижнего края орбиты скальпелем рассекают надкостницу и распатором отделяют ее от дна глазницы, пересекают сухожилие m. masseter в месте прикрепления его к нижнему краю скуловой кости. Долотом производят остеотомию скуловой кости и лобного отростка верхней челюсти. Далее удаляют центральный резец, рассекают слизистую оболочку твердого неба по срединной линии и отсекают мягкое небо от твердого. После этого осуществляют остеотомию альвеолярного отростка через лунку удаленного зуба, остеотомию твердого неба вдоль срединной линии и рассечение соединения пирамидального отростка небной кости с крыловидным отростком основной кости. Затем хирург, захватив рукой либо специальными щипцами верхнюю челюсть, производит вывихивание ее, пересекая при этом скальпелем или ножницами мягкие ткани, удерживающие челюсть. Гемостаз осуществляют перевязкой кровоточащих сосудов в ране и тугой тампонадой полоски, образовавшейся после удаления челюсти. Марлевый тампон, введенный в эту полость, удерживают с помощью пластмассовой защитной пластинки. Тщательно сопоставляют края рассеченной верхней губы и послойно ушивают операционную рану.
Тампон удаляют на 8—10-е сутки, после чего на защитной пластинке моделируют из стенса или быстротвердеющей пластмассы обтурирующую часть, которая способствует более полному разъединению полости рта и полости носа, а также уменьшает вторичную рубцовую деформацию лица. Позднее изготавливают постоянный съемный протез верхней челюсти с обтурирующей частью.
У больных с преимущественным поражением задних отделов верхней челюсти удобно пользоваться подчелюстным доступом с пересечением нижней губы.
При опухолях со значительной деструкцией костной ткани применение описанной методики удаления верхней челюсти с использованием долота не всегда обеспечивает удаление опухоли единым блоком. В подобных случаях лучше применить так называемую электрорезекцию верхней челюсти. Суть операции заключается в том, что с помощью диатермокоагулятора производят коагуляцию и удаление экзофитной части опухоли. Затем осуществляют последовательно коагуляцию альвеолярного и небного отростков, тела верхней челюсти. Коагулированные участки челюсти удаляют костными кусачками, коагулированную опухоль — костными ложками.
При распространении опухоли на одну или две смежные области возникает необходимость в расширенном оперативном вмешательстве: резекции нижней губы с подбородочным отделом нижней челюсти, резекции половины языка с тканями дна полости рта и экзартикуляции половины нижней челюсти, резекции половины верхней челюсти с тканями щеки или ветвью нижней челюсти. После подобных операций образуется обширный дефект тканей с обезображиванием лица, нарушением функции жевания, глотания, речи, зрения. Использование разнообразных приемов первичной пластики в виде формирования опоры для глазного яблока из височной мышцы или лоскутом из носовой перегородки, возмещения удаленной части нижней челюсти металлическим либо пластмассовым имплантатом, создания дна полости рта кожными и кожно-мышечными лоскутами с шеи позволяет уменьшить деформацию и предупредить перечисленные выше функциональные расстройства.
Операции на регионарном лимфатическом аппарате. Ввиду низкой чувствительности метастазов опухоли к ионизирующему излучению и химиотерапии радикального устранения их можно достигнуть лишь хирургическим путем. Удаление пораженного регионарного лимфатического аппарата обычно предпринимают после излечения первичной опухоли либо такое оперативное вмешательство осуществляют одновременно с удалением первичной опухоли при условии, что в блок удаляемых тканей входят первичная опухоль, регионарные лимфатические узлы и соединяющие их лимфатические сосуды. Удаляют регионарный лимфатический аппарат при наличии клинических признаков метастазирования опухоли в лимфатические узлы, а кроме того, с профилактической целью при раке языка, который часто и рано дает метастазы.
Характер и объем оперативного вмешательства определяют с учетом локализации первичной опухоли и степени поражения регионарных лимфатических узлов. В частности, учитывая возможность перекрестного метастазирования, при опухолях нижней губы, переднего отдела дна полости рта и передней трети языка удаляют регионарный лимфатический аппарат надподъ-язычной области справа и слева. При наличии признаков метастазирования в ту или иную группу лимфатических узлов удаляют не только эти узлы, но и клинически не пораженную следующую группу узлов по ходу оттока лимфы. Разработаны и широко применяются следующие типовые операции удаления регионарного лимфатического аппарата.
Верхняя шейная лимфаденэктомия (операция Ванаха). Суть операции заключается в фасциально-футлярном удалении под-подбородочных и подчелюстных лимфатических узлов вместе с подчелюстной слюнной железой справа и слева. Операция Ванаха применяется при раке нижней губы, раке слизистой оболочки переднего отдела дна полости рта, передней трети языка, опухолях подбородочного отдела нижней челюсти.
Операция Крайля. Операция заключается в фасциально-футлярном удалении надподъязычных, шейных и надключичных лимфатических узлов одной стороны в едином блоке с подчелюстной слюнной железой, грудино-ключично-сосцевидной и лопаточно-подъязычной мышцами, внутренней яремной веной. Основные этапы операции представлены на рис. 78. Операция Крайля применяется при раке языка, слизистой оболочки дна полости рта и бокового отдела нижней челюсти, раке верхней челюсти, раке нижней губы с поражением подчелюстных и шейных лимфатических узлов.
Фасциально-футлярное иссечение клетчатки шеи в модификации Пачеса. Сущность операции заключается в фасциально-футлярном удалении подподбородочных, подчелюстных, шейных и надключичных лимфатических узлов одной стороны вместе с подчелюстной слюнной железой, но с сохранением грудно-ключично-сосцевидной мышцы и внутренней яремной вены. Операцию производят в тех же случаях, что и операцию Крайля, но при наличии небольших и подвижных метастазов.
Уход за больными после оперативных вмешательств по поводу злокачественных опухолей. Возраст большинства больных, оперированных по поводу злокачественных опухолей, превышает 50 лет. Многие из них страда ют сопутствующими заболеваниями. Кроме того, оперативному вмешательству обычно предшествует лучевая терапия, иногда химиотерапия, которые обладают иммунодепрессивным действием. Сама же операция часто ведет к нарушению функции глотания, дыхания, в связи с чем больные могут аспирировать слюну, раневой экссудат, пищу. Все это вместе взятое неблагоприятно отражается на заживлении операционной раны, способствует развитию бронхолегочных осложнений. Профилактика подобных осложнений заключается в провелении антибактепиальной тепяпии, иммунотерапии (активная иммунизация стафилококковым анатоксином до операции, введение гамма-глобулина и гипериммунной антистафилококковой сыворотки в послеоперационном периоде), организации полноценного питания. Если предполагается, что в результате оперативного вмешательства у больного-будут нарушены дыхание и глотание, необходимо закончить операцию введением носопищеводного зонда и наложением трахео-стомы. Трахеостома не только предупреждает асфиксию, но и позволяет санировать трахеобронхиальные пути (регулярно отсасывать мокроту, вводить антибиотики, протеолитические ферменты, уменьшающие вязкость мокроты). Кормление через зонд целесообразно дополнить парентеральным введением белковых препаратов, содержащих необходимый набор аминокислот, липидов, углеводов и витаминов. Большая роль в профилактике бронхолегочных осложнений принадлежит лечебной физкультуре, занятия которой нужно начинать еще в предоперационном периоде и возобновлять как можно раньше после операции.
Как уже отмечалось выше, использование некоторых приемов первичной пластики во время удаления опухоли позволяет уменьшить деформацию лица и предупредить резкое нарушение глотания, речи. Если в силу тех или иных обстоятельств не удалось осуществить первичную пластику либо попытка ее применения окончилась неудачей, возникает вопрос о проведении отсроченного реконструктивного оперативного лечения. Такое лечение можно начинать После того, как полностью заживет операционная рана, а больной окрепнет после перенесенной операции. Рецидив опухоли и наличие регионарных или отдаленных метастазов являются противопоказаниями к реконструктивным операциям.
У таких больных следует ограничиться изготовлением протеза, возмещающего утраченную часть челюсти или лица.
Рак челюстно-лицевой области требует комплексного лечения, а также во многих случаях последующего восстановления тканей.
Челюстно-лицевая область имеет достаточно сложное строение и выполняет ряд функций.
Преимущественно опухоли в области головы образуются в ротовой полости и в придаточных пазухах носа.
Назначить лечение рака челюстно-лицевой области можно только после комплексной диагностики.
Реабилитация и наблюдение являются важными составляющими лечения онкологических больных.
Из всех существующих на сегодняшний день хирургический метод лечения является наиболее эффективным. В ходе операции удаляют опухоль, ткань вокруг неё и (при наличии) метастазы. При этом иссечкают также лимфатические узлы и сосуды в области шеи, так как опухоли полости рта и челюсти часто образуют лимфогенные метастазы. Отдалённые опухолевые очаги, например, в печени или лёгком, напротив, формируются редко.
Операция в области головы и шеи включает в себя, в основном, два этапа: резекцию (удаление опухолевой ткани) и пластическую реконструкцию (восстановление оперируемой области).
В ходе реконструкции происходит замещение утраченных мягких тканей или костей. Для этого существует множество методов: возможна пересадка тканей с груди, предплечья, бедра, спины или других органов в полость рта или на лицо. Для замены костей формируют трансплантат костей из тазовой или малоберцовой кости, ребра и других костных структур.
В зависимости от разновидности заболевания после операции возможно проведение лучевой и / или химиотерапии и / или иммунотерапии.

Лучевая терапия (радиотерапия) является одним из важнейших методов в лечении рака. Ионизирующее излучение воздействует на ядро клетки. Оно разрушает ее генетическую информацию (ДНК), в результате чего клетка больше не может делиться. В то время как здоровые клетки в большинстве случаев восстанавливаются после таких воздействий, опухолевые клетки не могут справиться с повреждениями, нанесенными излучением, и поэтому погибают. Излучение, используемое при лучевой терапии, аналогично рентгеновскому, но намного сильнее. Человек его не видит и не ощущает, поэтому лучевая терапия безболезненна.
Лучевая терапия действует только на тех участках, на которые поступают большие дозы излучения. Определить необходимую дозу очень непросто. Лучевая терапия должна быть тщательно спланирована. С одной стороны, доза должна быть достаточно высокой, чтобы уничтожить патологические клетки, с другой стороны — достаточно низкой, чтобы не повредить здоровую ткань.
Область и необходимая доза облучения, измеряемая в греях (Гр), рассчитывается при помощи компьютера. Для облучения используется специальный прибор — линейный ускоритель.
Наличие побочных эффектов после лучевой терапии во многом зависит от того, какое лечение пациент получал до этого, например, проходил ли он курс химиотерапии. Также имеют значение вид и объем лучевой терапии.
Различают острые побочные эффекты, возникающие в ходе курса лучевой терапии и исчезающие в течение трех недель после ее завершения, и отсроченные побочные эффекты. К острым побочным эффектам относятся раздражение кожи в зоне облучения, воспаления слизистых оболочек рта или глотки, сухость во рту, изменение или потеря восприятия вкуса, у мужчин — выпадение волос на лице.
Химиотерапия разрушает клетки, которые быстро делятся. Медикаменты (цитостатические препараты), которые используются при этом, вмешиваются в процессы деления клеток. Кровь распространяет действующее вещество по всему организму (системная терапия). Недостаток состоит в том, что они влияют также и на здоровые быстро делящиеся клетки, в частности в слизистых оболочек и корнях волос, от чего и возникают побочные эффекты.
Цитостатические препараты могут использоваться по отдельности (монотерапия) или комбинированно по так называемым схемам. Применяемые медикаменты очень токсичны, поэтому принимать их следует с большой осторожностью под контролем опытных специалистов. Также необходимо постоянно контролировать полезное и побочное действие препаратов.
В качестве альтернативы в целях предотвращения рецидива может быть применена местная иммунотерапия, которая должна активировать иммунную систему организма. Недостатком иммунотерапии является то, что она вызывает более тяжелые побочные эффекты, нежели химиотерапия.
К наиболее распространенным побочным эффектам химиотерапии относятся:
- нарушение кроветворной функции костного мозга (например, сокращение количества белых кровяных телец, которые отвечают за иммунную защиту организма);
- подавление всех ростков костного мозга с развитием панцитопении и, как следствие, подверженность инфекциям, анемия, кровотечения;
- потеря аппетита;
- тошнота, рвота;
- воспаление слизистых оболочек и нарушения глотания;
- выпадение волос.
После резекции опухолей в челюстно-лицевой области для пациента особенно важно наилучшее восстановление внешнего вида и поражённой части. Для этого существует много возможностей.
В ходе операций порой удаляют значительные участки челюстной кости и прилегающих мягких тканей лица и шеи. Восстановить кожный покров или костную ткань можно при помощи:
- реконструктивной хирургии, с пластикой местными тканями, стягиванием краев раны (после удаления небольших опухолей);
- трансплантации кожных покровов: хотя хирурги всегда стараются делать разрезы таким образом, чтобы рубцы располагались по линиям натяжения кожи, иногда приходится делать ещё несколько надрезов, чтобы вернуть коже подвижность; части ротовой полости и слизистой оболочки можно заменить пересадкой тканей предплечья, груди или спины, при этом важно, чтобы ткань в достаточной мере снабжалась кровью, поэтому большие участки ткани соединяют со снабжающим их кровеносным сосудом;
- замещения костной ткани: удалённые участки можно заменить металлическим протезом. По возможности хирурги стараются использовать кости из других частей организма, например, подвздошную или малоберцовую кость, ключицу, верхнюю суставную поверхность большеберцовой кости или фрагмент ребра.
Для восстановления нервов, в частности лицевых, можно использовать следующие методы: первичная нейрорафия (сшивание нервов) или имплантация донорского материала (нервная вставка).
Несмотря на непрерывное совершенствование пластической хирургии, иногда имплантированные участки не приживаются, отмирают. В этом случае может потребоваться повторная операция.
Перед и после операции пациент принимает антибиотики, так как при имплантации инородного материала всегда существует опасность инфицирования зоны операции.

При иссечении опухолей в полости рта иногда приходится удалять отдельные зубы или целые участки челюсти. Это может привести не только к нарушению внешнего вида пациента, но и к трудностям при жевании. Заменить зубы или челюсть непосредственно в ходе операции по удалению опухоли невозможно. Требуются недели и даже месяцы для оценки возможности восстановления челюсти.
Самый простой способ восстановления — протезирование зубов. Послеоперационные рубцы, контрактуры и трансплантированные ткани затрудняют процесс протезирования. После удаления опухоли в области верхней челюсти часто резецируют ткань твёрдого и мягкого нёба, которую можно заменить непосредственно во время операции. Как правило, для закрытия дефектов нёба устанавливают специальные протезы — обтураторы.
Имплантация обтуратора является более предпочтительной процедурой, чем хирургическая коррекция с закрытием образовавшегося отверстия собственными тканями. Это объясняется тем, что при наблюдении за областью, в которой первоначально возникла опухоль, обтуратор можно просто вынуть. Однако спустя несколько месяцев или лет после первичной операции по удалению опухоли, закрыть образовавшееся отверстие можно произведя трансплантацию кожных лоскутов.
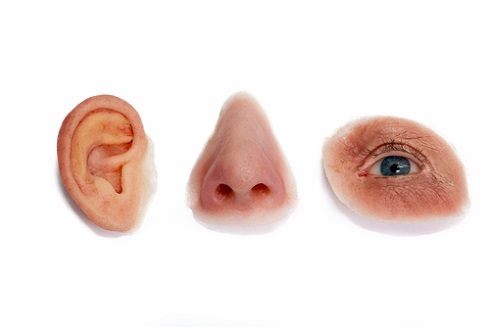
Если пересадка тканей невозможна, проводят имплантацию специальных протезов кожи — эпитезов, которые состоят из мягкого пластика и которым специалисты придают как можно более схожий с естественной кожей вид.
Сначала с соответствующей части лица делают восковой слепок, в котором учитываются даже такие мелкие детали, как поры или складки ткани. Затем из полученной модели формируют эпитез, которому придают соответствующий цвет и дополняют волосяным покровом. Закрепить эпитез можно по-разному: например, при помощи специального клея, который наносится на кожу, либо имплантатов, которые закрепляются на костях в области лица, либо при помощи очков.
Так как кожа лица стареет, необходимо регулярно обновлять или изменять также и эпитез.
Когда требуется восстановление тканей глазницы, носа или ушей, более предпочтительным вариантом считается именно использование эпитезов, а не трансплантация кожных покровов или полнослойного тканевого лоскута.
Рак челюсти – неприятное и опасное заболевание, которое требует скорейшей терапии. Как показывает статистика, 15 % всех обращений в стоматологию связаны с различными новообразованиями, происходящими из костной ткани. Не все они вызваны развитием раковых клеток. Только 1-2 % являются признаком онкологии. Для данного недуга нет определенного возраста. Развивается рак челюсти как у пожилых людей, так и у младенцев. Лечение заболевания в данном случае имеет множество трудностей, так как в этой зоне располагаются крупные сосуды и нервы. К каждому больному требуется индивидуальный подход.
Почему возникает недуг
Раковые клетки обычно развиваются из губчатого вещества костного мозга, надкостницы, нейрогенных клеток, сосудов и одонтогенных структур. Причины развития данного заболевания до конца еще не изучены. Однако специалисты установили несколько основных факторов, из-за которых развивается рак челюсти:
- Травма хроническая. Сюда относят ушиб, неправильно установленную коронку, пломбу, а также протез, вызывающий постоянное натирание десны.
- Повреждение слизистой полости рта.
- Воспалительный процесс.
- Курение.
- Ионизирующее облучение.
Рак челюсти: симптомы
Как распознать недуг? На начальной стадии рак протекает без каких-либо признаков. Первыми симптомами являются:
- Онемение кожных покровов лица.
- Неприятный запах изо рта, а также гнойные выделения из носа.
- Головная боль.
- Болевые ощущения в области нижней или же верхней челюсти без явной причины.
Подобные симптомы могут быть признаками и других недугов, например, неврита, синусита, гайморита и так далее. Для точной постановки диагноза пациент должен пройти дополнительное обследование. Во многих случаях теряется возможность своевременной терапии рака.
Другие признаки
При саркоме верхней челюсти постепенно возникают и другие симптомы. Пациенты начинают жаловаться на:
- Припухлости в районе щек.
- Боль или онемение в зубах, расположенных в непосредственной близости от новообразования.
- Расшатывание зубов, что является признаком остеопороза.
- Увеличение альвеолярных отростков.
- Искривление челюсти и деформация лица.

Рак челюсти, симптомы которого описаны выше, может очень быстро прогрессировать. В результате развития раковых клеток нередко возникает отек тканей, что в итоге приводит к асимметрии. После этого пациенты начинают жаловаться на сильные боли.
Серьезные последствия
Рак верхней челюсти обычно распространяется и на область глаз. Нередко опухоли начинают прорастать и вызывать следующие последствия:
- Смещение глазного яблока.
- Слезотечение.
- Патологический перелом в области челюсти.
- Носовое кровотечение, рецидивирующее без особых причин.
- Головная боль, отдающая в лобную часть или в виски.
- Болевые ощущения в районе уха. Это явление возникает после вовлечения в процесс тройничного нерва.
Помимо вышеперечисленного, у больного могут наблюдаться мелкие кровоточащие изъязвления, локализующиеся на слизистой оболочке рта, деснах, щеках и прочих мягких тканях. Нередко происходит нарушение размыкания и смыкания челюстей. Это затрудняет употребление пищи. Подобное явление указывает на то, что раковая опухоль распространилась на жевательную и крыловидную мышцу.
Симптомы при раке нижней челюсти
Рак нижней челюсти характеризуется несколько иными признаками. Сюда стоит отнести:
- Боль при пальпации.
- Выпадение и шаткость зубов.
- Дискомфорт и боль при контакте с зубами.
- Неприятный запах изо рта.
- Кровоточащие язвочки на слизистой рта.
- Онемение нижней губы.
Стоит отметить, что раковая опухоль, расположенная в нижней челюсти, развивается достаточно быстро и сопровождается болевым синдромом, а также стремительным метастазированием.

Диагностика патологии
Рак челюсти на ранней стадии диагностировать очень сложно из-за неспецифической симптоматики. Ведь признаки заболевания можно приписать и другим недугам. Диагностика же рака челюсти осуществляется на стадии метастазов. Многих пациентов не настораживают описанные выше симптомы. Помимо этого, заболевание может долго протекать без явных признаков. Это усложняет его диагностику на ранних стадиях.
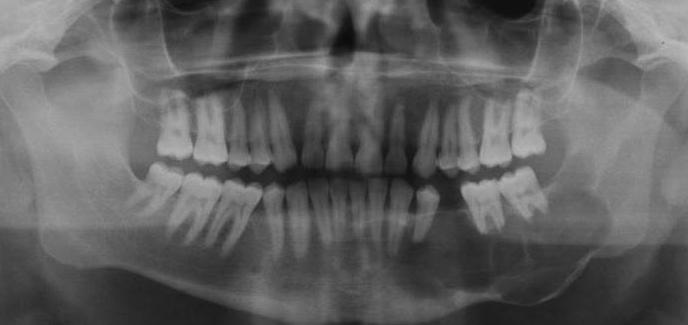
Выявить заболевание позволяет рентген. Если раковые новообразования происходят именно из одонтогенного материала, то такое обследование дает значительно больше информации, чем другие методы. Благодаря рентгенограмме можно выявить деструкцию перегородок и расширение периодонтальных щелей.
Снимки дают возможность увидеть любые изменения: здоровые зубы не соприкасаются с костью, альвеолярный край обладает нечеткими контурами, зона декальцинации распространилась на тело челюсти и так далее.
Определяем недуг по рентгену
Итак, как можно по рентгенограмме выявить рак челюсти? Диагностика данного заболевания - сложный процесс. Рентген позволяет определить наличие патологии по следующим признакам:
- Деструкция кости.
- Разрушение петель губчатого вещества.
- Размытые контуры переходов здоровых костей в область деструкции.
- Переплетающиеся полосы, образовавшиеся в результате слияния нескольких очагов деструкции.
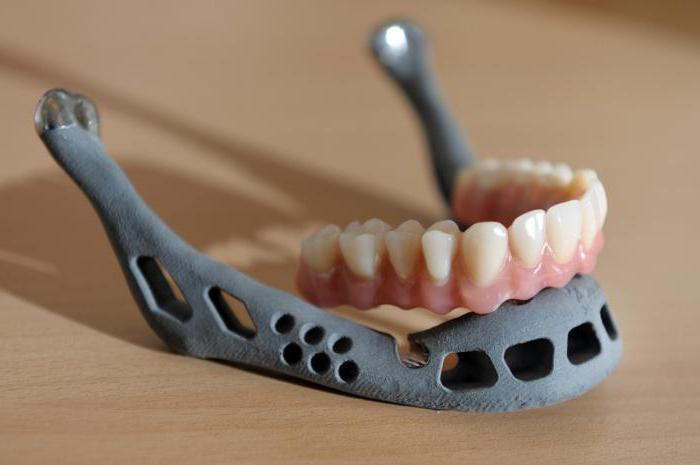
Другие способы диагностики
Помимо рентгена, рак челюсти, фото которого представлено выше, можно диагностировать и другими способами. Пациент должен пройти полное общеклиническое обследование, включающее анализы крови и мочи, флюорографию системы дыхания. Данные исследования позволяют выявить наличие воспалительного процесса в организме, ускорение скорости оседания эритроцитов, а также малокровие. Для исключения метастазов требуется обследование легких.
Нередко для диагностики рака челюсти используют метод компьютерной томографии пазух носа. Это позволяет определить точное расположение онкологических новообразований. Помимо этого, применяется томография и сцинтиграфия. Специалист может назначить такое обследование, как пункционная биопсия лимфатического узла. Этот метод позволяет определить метастазирование.
Самый точный способ диагностики – исследование в условиях лаборатории пораженных тканей. В некоторых случаях требуется трепанация челюсти. Если же опухоль происходит не из кости, то материал могут взять из лунки, образовавшейся после удаления зуба.

Рак челюсти: лечение
Терапия патологи является комплексной. Она включает не только хирургическое вмешательство, но гамма-терапию. Проводятся операции по удалению челюсти. Это может быть экзартикуляция или же резекция. Рак челюсти не лечится химиотерапией, так как она результата не дает.
Для начала больного подвергают гамма-облечению. Оно позволяет значительно уменьшить размеры онкологического новообразования. Спустя три недели осуществляется удаление челюсти. В некоторых случаях требуется более обширное оперирование, которое нередко включает экзентерацию глазницы, лимфаденэктомию и санацию пазух околоносных.
После операции
Спустя несколько лет после операции требуется ортопедическая коррекция, которая позволяет скрыть все дефекты. Проводят ее, как правило, с применением различных костных пластин и шин. Подобные процедуры требуют от пациента терпения, так как в некоторых случаях возникает необходимость восстанавливать глотательные и жевательные функции, а также речь.
Стоит отметить, что восстановление нижней челюсти – это очень сложный процесс, который не всегда заканчивается успешно. В подобных ситуациях нередко применяется нержавеющая сталь, тантал, пластмасса для фиксации имплантатов.

Прогноз
Может ли вернуться рак челюсти? Прогноз в данном случае неутешительный, так как рецидив может произойти в течение нескольких лет после операции. Пятилетняя выживаемость при такой патологии составляет не более 30 %. При обнаружении онкологии на поздних стадиях этот показатель значительно сокращается. Процент пятилетней выживаемости в данном случае составляет не более 20 %.
Читайте также:

