Не заживает рана после операции онкология

инновационный подход к лечению сложных ран
Заживление швов и ран
после операции по удалению опухоли
Медленное заживление послеоперационных ран и швов является постоянной проблемой при лечении раковых заболеваний.
Часто шов воспаляется, появляется нагноение, зуд и боль в ране. В первую очередь это связано с ослабленным иммунитетом больного.
Есть и ещё одна причина плохого заживления ран и швов - приобретённая устойчивость микрофлоры к воздействию лекарственных средств. Также, в последнее время, нагноения часто происходят из-за грибкового обсеменения раны. Мази с антибиотиками в этом случае абсолютно бессильны.
Чтобы решить весь комплекс накопившихся проблем, совместно с учёными Российской академии наук и Института хирургии им. Вишневского (г.Москва) разработан Инновационный подход к лечению сложных ран, который реализован в оригинальных препаратах: мазь "Стелланин" и мазь "Стелланин-ПЭГ". Для их создания были использованы новейшие достижения молекулярной биологии.


Активным действующим веществом Стелланин-содержащих мазей является субстанция Стелланин (1,3-диэтилбензимидазолия трийодид). Стелланин представляет собой сложное химическое соединение - органическая часть молекулы воздействует на активность генного аппарата клетки, мощно активизируя регенерационые процессы в ней. Одновременно неорганическая часть молекулы оказывает выраженнное действие на весь спектр патогенных микроорганизмов.
Стелланин в настоящее время является единственным ранозаживляющим средством, восстанавливающим регенерационные процессы у пациентов с ослабленным иммунитетом. Он непосредственно активирует ранее УГНЕТЕННЫЕ процессы регенерации, в 7,5 раз увеличивает число фибробластов в ране - основных клеток, участвующих в восстановлении повреждённого кожного покрова.
В дополнение к регенерационным свойствам, Стелланин обладает мощным антибактериальным эффектом. Он устраняет в ране как бактерии, так и грибы, вирусы, простейшие. Стелланин можно назначать при любой раневой инфекции и быть уверенным в эффективности лечения.
В случае наличия гноя, благодаря вспомогательному веществу (полиэтиленгликолю), входящему в состав мази Стелланин-ПЭГ, рана быстро очищается от гнойного содержимого. Одновременно блокируется воспаление, устраняется боль и отёчность.

" Уже в первые сутки лечения ран мазью Стелланином-ПЭГ отмечается положительная динамика в процессе заживления , уменьшается воспаление. В ране появляются молодые клетки с высоким уровнем обменных процессов". ( Из Отчета, утвержденного Директором Института хирургии им. А.В.Вишневского академиком РАМН В.Д.Федоровым).
Что особенно важно, Стелланин обладает не только мощным ранозаживляющим действием, но имеет собственный противоопухолевый эффект . Исследования, проведённые в Российским онкологическом научном центре им.Блохина (г.Москва) показали, что "действие Стелланина происходит за счет активации митохондрий с последующей гибелью опухолевых клеток " (статья "Цитотоксическая активность препарата Стелланин на опухолевых клетках человека"//Российский биотерапевтический журнал. 2013. №4. С.51-54).
 |  |
Отзывы пациентов
Эффекты препарата СТЕЛЛАНИН ® :
- СТИМУЛИРУЕТ РЕГЕНЕРАЦИЮ ШВА – Стелланин многократно активирует функцию митохондрий и увеличивает их размер (митохондрии - это энергетические "станции" клетки). Этим обеспечивается высочайший энергетический потенциал регенерирующей ткани.
- БЛОКИРУЕТ ВОСПАЛЕНИЕ – Стелланин препятствует синтезу медиаторов воспаления - простагландинов. В результате снижения уровня этих медиаторов прекращается воспалительный процесс.
- ОЧИЩАЕТ ШОВ ОТ ГНОЙНОГО СОДЕРЖИМОГО – благодаря гидрофильному вспомогательному веществу (полиэтиленгликолю), входящему в состав мази Стелланин-ПЭГ, шов эффективно очищается от гнойного содержимого.
- УСТРАНЯЕТ ПАТОГЕННЫЕ МИКРООРГАНИЗМЫ – Стелланин проявляет высокую антибактериальную активность в отношении грамположительных и грамотрицательных бактерий, а также аэробных и анаэробных микроорганизмов, вызывающих нагноение швов.
- Мазь Стелланин-ПЭГ – применяется для лечения мокнущих ран и швов (с жидкими выделениями, при наличии гноя);
- Мазь Стелланин – применяется для обработки швов, не имеющих выделений.
 |  |
| мазь Стелланин ® -ПЭГ 3% – применяется для лечения "мокнущих" швов с жидкими выделениями (при наличии гноя) | мазь Стелланин ® 3% – применяется для лечения швов без жидких выделений |
С помощью этого сервиса также можно заказать доставку Стелланина как в крупные города, так и в удаленные населенные пункты России (к сервису подключено более 14000 аптек). Заказ и доставка бесплатны. Оплата самого препарата осуществляется в аптеке при получении товара.

КЛИНИЧЕСКАЯ ЭФФЕКТИВНОСТЬ СТЕЛЛАНИНА
подтверждена специалистами ведущих научных центров России:
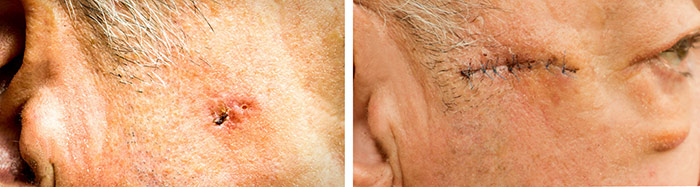
Базалиома представляет собой эпителиальную злокачественную опухоль, для которой характерен медленный рост и крайне редкое метастазирование. Сегодня существует широкий выбор методик удаления базальноклеточного рака — от классического хирургического способа до криодеструкции и лазеротерапии. Выбор метода лечения зависит от характеристик самой опухоли и индивидуальных особенностей пациента.
- Показания и противопоказания к удалению опухоли хирургическим путём
- Общие правила хирургического удаления
- Восстановление после операции
- Лазерное удаление опухоли
Показания и противопоказания к удалению опухоли хирургическим путём
Хирургическое удаление базалиомы — эффективный и весьма распространенный способ лечения. Как и любой метод, он имеет показания и противопоказания.
Показания к проведению операции:
- Первичное новообразование различных размеров.
- Поверхностное расположение опухоли.
- Узелковая форма.
- Четкие границы очага.
- Локализация на коже конечностей, туловища.
- Труднодоступность новообразования для полного удаления из-за особенностей локализации (периорбитальная область, кожа ушной раковины).
- Преклонный возраст пациента.
- Наличие тяжелых сопутствующих заболеваний.
Оперативные вмешательства не проводятся и при рецидивирующей базалиоме. Пациенты, которые пожизненно принимают антикоагулянты, имеют повышенный риск развития кровотечения, поэтому для этой группы больных не рекомендовано классическое удаление опухоли.
Общие правила хирургического удаления
Хирургический метод является ведущим в лечении базалиомы и используется чаще других. Основное преимущество оперативного удаления опухоли — возможность проведения гистологического анализа иссеченной ткани. Особенное внимание уделяют изучению краев резекции. В них не должно быть опухолевого роста.
Целью операции является полная элиминация злокачественных клеток. Поэтому при иссечении новообразования, частично производят захват и здоровых тканей вокруг очага. Общепринятым является отступ в пределах 0,5 см.
При классическом хирургическом лечении опухоли происходит веретенообразное или эллиптическое иссечение участка пораженной кожи. Разрез стараются осуществить вдоль основных линий натяжения. Вмешательство проходит с применением местной анестезии.
После окончания операции накладывается косметический или обычный шов. В связи с преимущественным расположением базалиомы на коже лица, косметические швы применяются чаще.
При определенных особенностях локализации новообразования закрыть дефект может помешать повышенное натяжение кожи места поражения. В таких случаях применяют круговое иссечение с наложением кисетного шва.
Кожные лоскуты используются хирургами в случаях, когда отсутствует возможность закрытия дефекта обычным соединением краев раны. Например, этот способ часто применяют при удалении новообразования на лице, когда натяжение краев приводит к смещению ближайших участков кожи и влечет за собой неудовлетворительный результат в функциональном или косметическом плане.
Для закрытия послеоперационной раны используются как местные лоскуты, так и участки кожи отдаленных областей. При формировании местных лоскутов вблизи раны, производятся разрезы и полученные участки сшиваются таким образом, чтобы достичь наилучшего результата.
Хирурги чаще всего по возможности применяют способ закрытия дефекта простым натяжением краев. Обычно чем проще техника, тем лучше конечный результат.
Данные методы часто применяются для удаления базалиомы в связи с простотой выполнения и быстротой получения результата. Однако электродиссекция и кюретаж имеют и ряд существенных минусов: невозможность гистологического контроля, опасность повреждения сосудов и нервов, высокая степень рецидивирования (до 40%). Косметический результат процедуры часто бывает недостаточным из-за образования рубцовой ткани и появления гипопигментации.
Показаниями к применению являются:
- Первичная базалиома.
- Поверхностная форма размерами менее 2 см.
- Расположение вне зон повышенного риска рецидивирования.
При наличии инфильтративной или склеродермоподобной формы рака, рецидивирующей базалиомы, новообразования крупнее 2 см, кюретаж и электрокоагуляция противопоказаны. Не проводятся эти процедуры и при локализации опухоли на коже носогубной области, ушных раковин.
Операция Мооса представляет собой удаление новообразования с одновременным гистологическим исследованием послойных срезов. Хирургическое вмешательство проходит под местной анестезией. С помощью скальпеля хирург-онколог снимает верхнюю часть пораженной ткани слой за слоем. Удаленные слои отправляются на срочный гистологический анализ. При обнаружении в нем злокачественных клеток, операция продолжается до тех пор, пока вся область вмешательства не будет состоять из здоровых тканей. Таким образом, происходит наиболее эффективное удаление опухоли с максимальным сохранением непораженных участков.
Показаниями к использованию методики являются:
- Размер опухоли более 2 см.
- Рецидивирующая базалиома.
- Склеродермоподобная и инфильтративная форма опухоли.
- Агрессивный рост новообразования по данным гистологии.
Также показано проведение таких операций при локализации образований в Н-зоне лица (вокруг ушей, рта, носа, глаз). Базальноклеточный рак этих областей кожи особенно склонен к рецидивированию.
Восстановление после операции
Рана после хирургического вмешательства может быть как закрыта швами, так и оставлена заживать открытым способом. Тактика ухода зависит от вида проведенной операции.
Если дефект кожи был закрыт лоскутами, то на данную область производят умеренное давление при помощи эластичных бинтов или специальных тампонов в течение первых 2 суток после операции. Для того чтобы уменьшить отечность послеоперационной области, используют холодные компрессы. И закрытую, и открытую рану ежедневно обрабатывают антисептическими растворами.
С целью формирования на поверхности открытого послеоперационного дефекта корки, которая необходима для полноценного заживления раны, используют банеоциновый порошок, линкомициновую, эритромициновую мазь 2 раза день. Если появились признаки нагноения раны, то применяются антисептические растворы, например, мирамистин. С целью ускорения заживления также назначают прием поливитаминов.
Лазерное удаление опухоли
Лазеротерапия базальноклеточного рака отличается высокой эффективностью и хорошими косметическими результатами при удалении небольших очагов размером 1-2 см.
Лазерное удаление базалиомы имеет ряд преимуществ:
- Минимальный риск развития кровотечения и раневой инфекции.
- Процедура практически безболезненна.
- Хорошие косметические результаты.
Несмотря на очевидные плюсы процедуры, лазеротерапия имеет недостатки. К ним относится, в частности, отсутствие гистологического контроля и возможное развитие осложнений.
К показаниям лазеротерапии относятся:
- Опухоли размером до 2 см поверхностного типа.
- Множественная базалиома.
- Рецидивирующий базальноклеточный рак.
- Труднодоступная локализация новообразования.
Не проводится лазерное удаление базалиомы при ее локализации в периорбитальной области, а также при склонности кожи к образованию келоидных рубцов. Также процедура противопоказана при наличии у пациента сахарного диабета и острых инфекционных заболеваний.
Вопрос о возможности лечения базалиомы с помощью лазера решает онколог или онкодерматолог. Перед процедурой лечащий врач может назначить стандартное обследование с целью исключения противопоказаний.
Лазерное лечение проходит в амбулаторных условиях. Как правило, это безболезненный процесс, но, при необходимости, врач может выполнить местную анестезию.
Перед началом процедуры пациент надевает специальные очки для защиты сетчатки глаз от случайного воздействия лазером. После обработки поверхности пораженной кожи антисептиком, специалист направляет луч на новообразование. Удаляется базалиома за счет некроза ее тканей. В это же время, лазер коагулирует поврежденные сосуды.
После удаления опухоли лазером, пациент не нуждается в госпитализации, так как процедура не сопровождается кровопотерей и имеет небольшой риск бактериального инфицирования раны. В послеоперационном периоде необходимо обрабатывать место воздействия лазера любым антисептическим раствором 2 раза в сутки.
На 2-4 день на поверхности раны появляется корка, под которой происходят активные процессы заживления. Полностью ткани восстанавливаются за 2-3 недели. В течение этого времени следует избегать воздействия на кожу прямого солнечного света, запрещено посещение сауны, бани вплоть до полного заживления послеоперационного дефекта.
При использовании лазерного лечения, осложнения развиваются редко. Возможно образование рубца большого размера и глубины на месте удаления образования. В некоторых случаях наблюдается временная потеря чувствительности участка кожи, на котором было произведено вмешательство. Появление осложнений воспалительного характера чаще всего может наблюдаться при нарушении правил асептики и антисептики в процессе выполнения процедуры или во время периода реабилитации.
Удалили желудок по причине "рак". Начался тромбоз в ноге. Из Семашко выписали. В кардиологический категорически не взяли, т.к. "онкология". Обзвонили другие центры - тот же результат. Без капельниц нельзя - отвезли домой, в область, в ЦРБ.
Ногу ампутировали. Рана после ампутации не заживает, появились метастазы, хотя до операции на желудке их не было.
Хирург в ЦРБ сказал, что "все равно умрет". А мы бороться хотим!
Видимо, нам сначала нужно "разобраться" с заживлением раны после ампутации, а потом с метастазами. Или все вместе. Нужен спец! Нужен профи! Я верю, что врач-профессионал+правильная терапия - надежда, что отец пойдет на поправку.
Мы сами в городе. И его хотим опять перевезти в город, только в этот раз платно, но куда?
К какому врачу обратиться? Кто может нам помочь?
P.S. Мои все приуныли, разговоры о том, что отец умирает. Отец впервые попросил его покормить, хотя НИКОГДА не просил о помощи - слишком гордый.
Т.к. тема является архивной.
Т.к. тема является архивной.
Т.к. тема является архивной.
Т.к. тема является архивной.
Т.к. тема является архивной.
Т.к. тема является архивной.
Т.к. тема является архивной.
5-й корпус больницы Семашко, который отдали под онкологию.
По поводу ноги - она не заживает, швы расходятся. Не заживает также отверстие в боку, которое осталось после операции по резекции желудка. Вторая нога очень сильно отекшая ниже колена - хирург говорит, что давления нет, сердце плохо работает.
Т.к. тема является архивной.
Т.к. тема является архивной.
Т.к. тема является архивной.
Т.к. тема является архивной.
Т.к. тема является архивной.
Понятно про белок.
Просто когда Вы написали сообщение про белок и гипопротоинемию, "пазл сошелся". Стало понятно, почему отеки, почему не заживает. Стало понятно, что дефицит информации со стороны врача не просто есть - он катастрофичен!
Вопрос про лечение гипопротеинемии я задала потому, что увидела одной из причин плохую работу печени. А Вы как раз про метастазы спросили.
В общем, информацию нужно от врача.
По поводу сосисок папа уж понял сам. Он думал, что раз ему медсестры дают такую еду - значит, можно ее есть.
По поводу того что питанием не остановить развитие и появление метастазов. А как же диеты для раковых больных, которые хотя бы не будут стимулировать их рост?
Т.к. тема является архивной.
Т.к. тема является архивной.
Белок от 22.08 - показатель 64. УЗИ вообще не делали, видимо (с дежурным врачом в карточке не нашли)
Пришла мысль про белковый коктейль, которыми спортсмены питаются. Может ли это повысить шансы на заживление ран?
Т.к. тема является архивной.
Т.к. тема является архивной.
Т.к. тема является архивной.
Т.к. тема является архивной.
Т.к. тема является архивной.
Т.к. тема является архивной.
Уважаемые Город Ха и doc7!
Спасибо вам большое за поддержку и информацию!
Сегодня взяла копии результатов анализов. УЗИ среди них нет, поэтому откуда появилась информация о метастазах, мне неизвестно. Совершенно не понимаю, руководствуясь какими данными хирург сообщил маме, что "метастазы повсюду".
Сам хирург неуловим (и понятно, т.к. он один на всю больницу и поликлинику). Буду завтра его утром ловить до рабочего дня.
Сегодня папу не узнать - лежит, что-то бормочет несвязное, безумно слаб, не может согреться под теплым одеялом (муж растирал ему ладони и пальцы, но помогло не надолго).
Медсестры сетуют, что при всем при том, он слишком беспокойный и подвижный, пытается перемещаться по палате и в коридор. Культя почти не находится в покое и из-за этого повязку аж 4 раза уже меняли (время было 5 вечера). На момент нашего посещения он вообще был без повязки. Бедро не заживает и течет, запах стоит невыносимый.
Я так понимаю, в таком состоянии папы путь в какую-либо городскую хирургию нам "заказан" :(((

Исследования показывают, что больше половины взрослых людей сталкивались с сигналами, которые рано указывали на начавшийся онкологический процесс. Но только 2% из них находили такую связь и вовремя обращались к врачу. Специалисты же утверждают, что даже если такие симптомы кажутся безобидными, о них все же стоит сообщить врачу и провести соответствующее обследование. Ведь онкология, обнаруженная на начальной стадии, имеет высокие шансы на полное излечение.

Пугающий кашель
Периодически возникающие покашливания редко становятся поводом для волнения. Однако если кашель повторяется с завидной регулярностью, становится безостановочным и мучительным, и при нем появляется кровь, надо сразу же обращаться к врачу. Во-первых, такой симптом вкупе с другими характерными для онкологии (похудением, слабостью, постоянной субфебрильной температурой и т.д.), может сигнализировать о раке легких. Во-вторых, если даже это окажется не онкология, такой кашель на пустом месте не возникает — это может быть бронхит, пневмония или другие не менее опасные патологии, которые следует пролечить как можно быстрее.
Туалетные проблемы
Сложности с мочеиспусканием и изменения стула человек редко интерпретирует в сторону серьезной патологии. Обычно списывают все на неправильное питание и переохлаждение. Минусом является и тот факт, что проблемы эти могут быть волнами: сначала болит, затем — все хорошо. Из-за этого поход к врачу затягивается. И зря. Ведь, например, сбои в мочеиспускании, присутствие капель крови должно наводить на мысль, что имеется инфекция мочевыводящих путей. Если же параллельно присоединяется боль в пояснице, стоит как можно быстрее посетить уролога или терапевта. Вполне возможно, что такими симптомами проявляет себя рак почки.
Если возникают проблемы с опорожнением кишечника, также не стоит пренебрегать визитом к специалисту. Все, что касается работы кишечника, связано и с иммунитетом напрямую, т.к. защитные силы организма формируются в большей части в этом органе.
Постоянная боль
Нередко бывает так, что у человека отмечаются боли — постоянные, ноющие, раздражающие. Но он успевает так к ним привыкнуть, что они становятся для него чем-то само собой разумеющимся. Однако, постоянные боли в зависимости от места своей локализации безусловно указывают на поражение того или другого органа! Так, например, если длительно болит в груди, стоит обследоваться на рак легких или онкологию груди. Боли в животе — повод проверить половую сферу и кишечник.

Незаживающие ранки
На теле человека раны появляются довольно часто. Причиной может быть все что угодно. Однако тут важно не закрутиться и понаблюдать за тем, чтобы рана зажила своевременно. Врачи в среднем отводят до 3 недель на полное заживление небольшого поражения. Если же этот срок затягивается, стоит посетить врача. Такие незаживающие язвы могут указывать на наличие раковых опухолей.
Внезапное уплотнение
Если под кожей человека отмечается какое-то уплотнение или развивается небольшая жировая прослойка — например, на месте лимфоузлов, стоит обратиться к врачу и сделать УЗИ. Ведь так вполне может проявить себя онкология — и стоит провериться пораньше, чтобы можно было принять меры. Ведь, например, онкологическое новообразование лимфоузлов чревато быстрым распространением злокачественных клеток с током крови по всему организму. Вследствие такого метастазирования может быть множественный рак.
Затрудненное глотание
Глотание — естественный и нормальный процесс, который должен происходить без каких-либо проблем. Если же они начинаются, да еще и усиливаются с течением времени, стоит обследоваться. Так, например, если что-то мешает глотать до такой степени, что приходится заменять привычную пищу на мягкую и перетертую, нужно не ждать, пока все само пройдет. Ведь все это может указывать на наличие рака гортани и пищевода.
Общие сведения о реабилитации
В настоящее время реабилитация онкологических больных приобретает все большее значение в связи с увеличивающимся числом излеченных больных (Герасименко В. Н., 1977).
Необходимо отметить, что выживаемость больных при раке далеко не равноценна полному выздоровлению.
Обширные хирургические операции, интенсивная лучевая, цитостатическая и гормональная терапия, используемые в онкологической практике, приводят к серьезным нарушениям различных функций организма.
Больной может считать себя здоровым только в том случае, если он сохраняет способность к нормальной жизни и работе. Конечной целью лечения является оказание помощи больному с тем, чтобы он снова мог занять свое прежнее положение в семье и обществе. Реабилитация онкологического больного должна рассматриваться как итог, достигнутый в области профилактики, диагностики и лечения злокачественного заболевания.
За последнее десятилетие накоплен значительный опыт в лечении больных злокачественными опухолями головы и шеи. Развитие методов комбинированного лечения привело к продлению жизни больных на многие годы. Как уже было отмечено, основным методом лечения больных с местнораспространенными злокачественными опухолями головы и шеи является комбинированный, где расширенное хирургическое вмешательство занимает ведущее положение.
Расширенные и комбинированные оперативные вмешательства в хирургии рака головы и шеи связаны с определенными трудностями, обусловленными прежде всего образованием послеоперационных дефектов, возможность закрытия которых местными тканями ограничена.
Кроме того, после расширенных операций по поводу местнораспространенных злокачественных опухолей головы и шеи возникают обезображивающие изъяны, ведущие к нарушению ряда важных функций, в частности, акта глотания, жевания, речи, дыхания. Поэтому удаление местнораспространенных злокачественных опухолей головы и шеи — это только один из этапов лечения больных.
Другой, не менее важной и ответственной задачей, является реабилитация этих больных, возвращение их к обычному образу жизни и труду, что достигается различными путями. С одной стороны, разрабатываются способы устранения послеоперационных дефектов с помощью лицевого (эктопротезы) и зубного протезирования (Чуйков В. М., 1976).
Это в известной мере позволяет уменьшить степень наносимых операцией функциональных и косметических нарушений. С другой стороны, имеются попытки устранения дефектов посредством косметических и функциональных пластических операций (Матякин Г. Г., 1977; Клим К. И., 1979).
Большинство авторов при удалении злокачественных новообразований считают целесообразным производить пластические операции, включающие наименьшее число этапов. В пользу преимущества первичных восстановительных операций высказываются Н. Н. Блохин (1956), Н. М. Михельсон (1962), П. В. Наумов (1966), А. Т. Аббасов (1967), И. А. Сорочан (1971), Б. М. Втюрин, К. И. Клим (1976), Н. Н. Блохин, Б. Е. Петерсон (1979).
В настоящее время продолжается поиск наиболее эффективных методов первичной пластики дефектов кожи и слизистой оболочки после расширенных и комбинированных операций в области головы и шеи.
Это ключ к хирургической реабилитации больных после расширенных операций. В этом плане мы на протяжении нескольких лет изучали возможность реабилитации больных с опухолями головы и шеи.
Поскольку расширенные и комбинированные операции по поводу местнораспространенных злокачественных опухолей слизистой оболочки полости рта, гортани и щитовидной железы приводят не только к обезображивающим дефектам, но и к нарушению функции глотания, дыхания, жевания и речи, мы решили осветить вопросы медицинской реабилитации больных с указанной локализацией опухоли.
Операции на слизистой оболочке органов полости рта
Первичная пластика послеоперационных дефектов слизистой оболочки органов полости рта
Первичную пластику послеоперационных дефектов слизистой оболочки органов полости рта мы выполняли при помощи шейного и дельто-пекторального кожно-фасциальных лоскутов на питающей сосудистой ножке. Первичная пластика шейным лоскутом применена у 22 больных, дельто-пекторальным лоскутом — у 7.
Шейный кожный лоскут на ножке выкраивается на боковой поверхности шеи в проекции грудино-ключично-сосцевидной мышцы с основанием в зачелюстной области. Такое расположение лоскута позволяет включить в него наиболее крупные артериальные сосуды кожи шеи, что обеспечивает хорошее кровоснабжение, высокую жизнеспособность его тканей, а непосредственная близость к ожидаемому дефекту позволяет восстановить поверхность образовавшегося изъяна в самых оптимальных условиях.
В отличие от других авторов, мы в подкожную клетчатку лоскута включаем и наружную яремную вену. Это значительно увеличивает жизнеспособность шейного лоскута. Заготовленный кожный лоскут имеет удлиненную языкообразную форму с округленными краями на конце. Ширина ножки лоскута составляет 5-7 см, длина — 10-14 см (рис. 64, а).

Рис. 64. Первичная пластика послеоперационных дефектов слизистой оболочки полости рта: а — разрез кожи и выкраивание шейного лоскута: б — этап перемещения шейного лоскута к дефекту; в — окончательный вид послеоперационной рамы. Формирование оростомы в зачелюстной области
Опрокидывание кверху выкроенного лоскута и широкая мобилизация кожи обеспечивают хороший обзор операционного поля, а также создают оптимальные условия для проведения операции на лимфатических путях шеи.
Наряду с этим опрокидывание лоскута и перегиб его питающем ножки на 180° на время выполнения основного этапа операции — удаления первичной опухоли и клетчатки шеи — позволяют оценить состояние его кровоснабжения. При адекватном кровоснабжении мы перемещали лоскут и пришивали его к краям дефекта тканей (рис. 64, б). В области основания питающей ножки формировали временную оростому (рис. 64, в).
Изучение особенностей заживления ран после 22 подобных операций (табл. 35) показывает, что полное приживление перемещенного лоскута отмечено у 10 больных. Некоторое натяжение трансплантата, которое наблюдалось при закрытии дефекта бокового отдела дна полости рта и языка, при закрытии изъянов, расположенных в области переднего отдела дна полости рта, привело к расстройству кровообращения с последующим краевым или более распространенным некрозом лоскутов.
При заживлении ран первичным натяжением с полным приживлением шейного лоскута реабилитация функций глотания и дыхания наступала в среднем в течение 1,5 месяца. В противном случае лечение затягивалось на более продолжительное время (в среднем 0,5 года).
На основании собственных наблюдений мы считаем, что показанием к использованию шейного лоскута на ножке являются дефекты слизистой оболочки отделов средней, задней трети и корня языка, дна полости рта, щек и ретромолярного пространства, а также большие кожные изъяны околоушно-жевательной, щечной, подчелюстной областей и сонного треугольника шеи.
Опыт показывает, что не следует использовать этот лоскут для замещения дефектов тканей переднего отдела дна полости рта, нижней губы и подбородка при сохранении непрерывности нижней челюсти, так как в результате натяжения тканей и перегиба питающей ножки возникает нарушение кровообращения в дистальном отделе лоскута.
Нецелесообразно использование шейного лоскута для пластики изъянов, если его питающая ножка до операции попадала в зону облучения. Примером успешной пластики шейным лоскутом может служить следующее клиническое наблюдение.
Больная П., 56 лет, находилась в отделении опухолей головы и шеи НИИ онкологии с 5.11.1977 г. по 12.01.1978 г. по поводу рака слизистой оболочки альвеолярного отростка нижней челюсти справа, IIIа стадии, T3N0M0. Биопсия № 180097 — плоскоклеточный ороговевающий рак.
Послеоперационное течение гладкое. Заживление раны первичным натяжением. 4.10.1977 г. под местным обезболиванием с помощью 20,0 мл 0,25% раствора новокаина произведено закрытие оростомы. В настоящее время здорова. Срок наблюдения — 8 лет.
Пластика дельто-пекторальным лоскутом
Возмещение послеоперационных дефектов слизистой оболочки дна полости рта, значительной части языка может быть успешно проведено дельто-пекторальным кожным лоскутом на медиальной питающей ножке.
После радикального удаления злокачественной опухоли с резекцией переднего сегмента нижней челюсти дистальный участок выкроенного лоскута вводят в полость рта через разрез тканей в подчелюстной области и помещают так, чтобы кожная поверхность его восполняла дефект слизистой оболочки дна полости рта и языка (рис. 66, а).

Рис. 66. Методика пластики дефектов мягких тканей слизистой оболочки дна полости рта и языка дельто-пекторальным лоскутом: а — раневая поверхность и дефекты тканей после удаления злокачественной опухоли; б — замещение дефекта мягких тканей слизистой оболочки дна полости рта кожей — дистальным участком дельто-пекторального лоскута на медиальном основании; в — окончательный вид послеоперационной раны. Формирование оростомы в подчелюстном треугольнике и застебление питающей ножки лоскута
Подкожную клетчатку лоскута по краям и среднюю часть его фиксируют несколькими узловатыми кетгутовыми швами к мышцам языка и жировой клетчатки кожи подчелюстной области. Затем накладывают узловатые шелковые швы между краями лоскута и дефекта слизистой оболочки полости рта, формируя культю языка, дно полости рта и подбородочную область (рис. 66, б).
В подчелюстном треугольнике у места введения дельто-пекторального лоскута в полость рта формируют оростому путем сворачивания лоскута в форме трубки эпидермисом внутрь. У основания лоскуту придается вид круглого кожного стебля (рис. 66, в).
Наши наблюдения позволяют говорить о том, что с целью создания контура дна полости рта следует использовать формирующие тампоны из быстротвердеющей пластмассы, покрытые йодоформной марлей. Ими закрывают участок кожного лоскута, восполняющий дефект тканей между слизистой оболочкой нижней губы и нижней поверхностью культи языка.
Тампон фиксируют лигатурами. Оростому закрывают турундой с ксероформом на ближайшие 2-3 недели, до полного приживления кожного трансплантата. После приживления лоскута в полости рта питающую ножку отсекают под местной анестезией.
Необходимо отметить, что, несмотря на благоприятное расположение сосудов в лоскуте, протяженность застебленной питающей ножки следует сократить до минимума, с тем чтобы предупредить перегибы, отрицательно отражающиеся на кровоснабжении трансплантата. Недопустимо также натяжение ножки. Избежать этих ошибок можно путем тщательного планирования пластической операции.
Описанный метод пластики послеоперационных дефектов мягких тканей переднего отдела слизистой оболочки дна полости рта и языка нами был использован у 7 больных (табл. 36) и у 2 — с дефектами щеки. Полное приживление лоскута имело место в четырех наблюдениях (рис. 67, а-в). Нарушение кровообращения в виде краевого некроза отмечено у трех больных.
Таблица 36. Непосредственные результаты пластики дельто-пекторальным лоскутом на медиальном основании


Рис. 67. Больной Л. со злокачественной опухолью дна полости рта. Блок удаленных тканей. Кратерообразная опухолевая язва охватывает ткани дна полости рта. языка, фронтальной и горизонтальной ветви нижней челюсти
В двух случаях — частичный некроз лоскута из-за присоединения банальной инфекции в подлоскутном пространстве. Иссечение некротизированных участков лоскута производили на 8-10-е сутки. К этому времени жизнеспособный участок лоскута срастался с подлежащими тканями и тем самым уменьшались возможность попадания слюны и инфекции под лоскут и его дальнейшее отторжение.
Следует отметить, что из двух больных, которым дефект слизистой щеки был возмещен дельто-пекторальным лоскутом, в обоих случаях было нарушение кровообращения в виде краевого и частичного некроза лоскута. Поэтому мы считаем, что дельто-пекторальный лоскут может с успехом применяться только при первичной пластике дефектов переднего отдела слизистой дна полости рта и языка.
Таким образом, наши наблюдения показали, что применение дельто-пекторального лоскута расширяет показания к хирургическому лечению и способствует реабилитации утраченных функций дыхания, глотания и речи в среднем в течение 1,5-2 мес у больных с местнораспространенными опухолями слизистой оболочки дна полости рта.
Из 30 больных, подвергшихся расширенным и комбинированным операциям по поводу местнораспространенного рака слизистой оболочки полости рта, которые жили 3 года и более, 13 занимались умственным трудом, 5 — физическим. Остальные 12 пациентов находились на II группе инвалидности.
Читайте также:

