Можно ли удалить желчный пузырь лапароскопией при онкологии

- Общие сведения
- Показания
- Противопоказания
- Подготовка
- Проведение
- Реабилитация
- Диета
- Осложнения
- Отзывы
- Видео по теме
Желчный пузырь – орган, косвенно участвующий в процессе пищеварения. Его основная функция заключается в аккумулировании постоянно вырабатываемой печенью желчи для последующей доставки ее в двенадцатиперстную кишку. Иннервация желчного пузыря, сопровождающаяся выбросом желчи, происходит в ответ на появление пищи в желудке. Такой механизм позволяет обеспечивать нормальный процесс пищеварения, улучшая ферментативные функции желудка и двенадцатиперстной кишки.
Однако принимая во внимание частоту оперативных вмешательств, в процессе которых выполняется удаление желчного пузыря, возникает естественный вопрос, так ли важен этот орган? Здоровый желчный пузырь, безусловно, важный атрибут пищеварительной системы, чего нельзя сказать о патологически измененном органе, способном нарушить работу не только билиарной (желчепроводящей) системы и поджелудочной железы, но и вызывать сильный болевой синдром.
Чем можно объяснить рост количества оперативных вмешательств по поводу удаления желчного пузыря (ЖП)? С одной стороны, такое явление объясняется увеличением случаев патологических нарушений функций ЖП, обусловленное воздействием вредных факторов, таких как курение, некачественное питание, экология. С другой стороны, можно считать развитие лапароскопических методов хирургии, малая травматичность которых, незначительные косметические дефекты и короткий период утраты трудоспособности, позволяет существенно расширить возрастной диапазон больных, решившихся на удаление ЖП.
Общие сведения
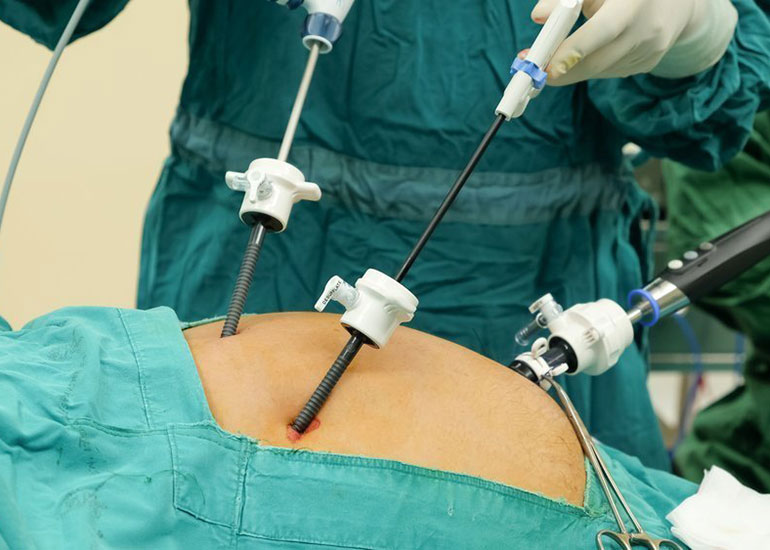
Отверстия для осуществления манипуляций обычно имеют диаметр, не превышающий 2 см, и формируются с помощью троакара – колющего полого инструмента, через который впоследствии вводят хирургические инструменты. Сам лапароскоп представляет собой видеокамеру, позволяющую выводить изображение исследуемой области на монитор. Для осуществления оперативного вмешательства по удалению ЖП, необходимо выполнить 4 прокола, обеспечивающие оптимальный доступ к оперируемой области:
- Умбиликальный. Прокол осуществляется в пупочной складке, а также над или под пупком. Как правило, этот прокол имеет самый большой диаметр и служит для изъятия из брюшной полости удаленного желчного пузыря.
- Эпигастральный. Отверстие формируют по средней линии на 2 сантиметра вниз от мечевидного отростка.
- Прокол выполняют по передней подмышечной линии, спустившись на 4–5 сантиметров ниже реберной дуги.
- Последний прокол расположен на среднеключичной линии на том же расстоянии от реберной дуги, что и предыдущий.
Поскольку для осуществления манипуляций инструментами, требуется некоторое пространство, брюшную стенку приподнимают с помощью газа, подаваемого через иглу Bepeша под давлением 8–12 мм рт. ст. Создание газового напряжения в брюшной полости (напряженного пневмоперитонеума) может быть выполнено с помощью воздуха, инертных газов или закиси азота, но на практике чаще всего применяется углекислый газ, легко абсорбирующийся тканями, благодаря чему отсутствует риск развития газовой эмболии.
Показания
Основными показаниями к проведению лапароскопического оперативного вмешательства по удалению желчного пузыря (лапароскопической холецистэктомии), является желчнокаменная болезнь и проявляющиеся на ее фоне осложнения, а также другие заболевания ЖП:
- желчнокаменная болезнь, сопровождающаяся сильными болевыми приступами . Появление боли, при наличии ранее диагностированной желчнокаменной болезни считается абсолютным показанием к холицистэктомии. Это связано с тем, что у подавляющего большинства пациентов, к моменту возникновения второго приступа, развиваются осложнения воспалительного характера, осложняющие проведение лапароскопической операции;
- желчнокаменная болезнь с бессимптомным течением . Удаление камней или ЖП выполняется при обнаружении крупных конкрементов, превышающих в диаметре 2 см, так как существует большой риск истончения стенки желчного пузыря (образование пролежней). Удаление ЖП также показано пациентам, проходящим курс лечения от ожирения (резкое снижение веса усиливает камнеобразование);
- холедохолитиаз . Осложнение желчнокаменной болезни, поражающее около 20% больных и сопровождающееся закупоркой и воспаление желчных протоков. Кроме удаления ЖП, обычно требуется санация протоков и установка дренажей;
- острый холецистит . Заболевание, возникающее на фоне желчнокаменной болезни, требует срочного оперативного вмешательства, поскольку чрезвычайно высок риск развития осложнений (разрыв стенки ЖП, перитонит, сепсис);
- холестероз . Возникает вследствие отложения холестерина в желчном пузыре. Может возникать на фоне образования конкрементов, а также как самостоятельное заболевание, приводящее к полному нарушению его функций;
- полипы . Показанием к холицистэктомии, считаются полипы, размер которых превышает 10 мм или полипы меньшего размера, имеющие признаки злокачественного новообразования (сосудистая ножка). Одновременное обнаружение полипов и конкрементов, также, является показанием к удалению ЖП.
Противопоказания
Если открытая операция по удалению желчного пузыря, по жизненным показаниям, может быть выполнена практически всем больным, то удаление методом лапароскопии осуществляется с учетом абсолютных и относительных противопоказаний. Абсолютными противопоказаниями к оперативному вмешательству лапароскопическим методом считаются пограничные состояния пациента, подразумевающие недостаточность функций, любых жизненно важных систем (сердечно-сосудистых, мочевыводящих), а также не поддающиеся коррекции, нарушения свертывающих свойств крови.
К относительным противопоказаниям следует отнести состояние пациента, его физиологические особенности, а также техническая оснащенность клиники и опыт хирурга. Так, перечень относительных противопоказаний включает в себя:
- перитонит;
- острый холецестит с длительностью течения более 3 суток;
- беременность;
- инфекционные заболевания;
- атрофический ЖП;
- наличие в анамнезе полостных операций;
- большая грыжа передней брюшной стенки.
Подготовка
Подготовка к удалению желчного пузыря включает в себя проведение ряда предоперационных обследований, а также индивидуальную подготовку пациента. Комплекс инструментальных и лабораторных обследований осуществляется с целью всесторонней оценки состояния организма, а также для выявления физиологических особенностей строения желчного пузыря и протоков, выявления возможных осложнений и сопутствующих заболеваний.
Перечень диагностических процедур, которые необходимо пройти до операции: лабораторные анализы крови и мочи, анализы на гепатит В и C, сифилис, ВИЧ, определение показателей свертываемости крови, биохимический анализ крови, УЗИ органов брюшной полости и органов малого таза, ЭКГ, рентгенография органов грудной клетки, ЭФГДС. При необходимости, могут быть проведены детальные исследования желчных протоков и ЖП с помощью МР-холангиографии или эндоскопической холангиопанкреатографии.
Индивидуальная подготовка пациента к операции заключается в выполнении следующих правил:
- пища, употребляемая за день до операции, должна быть легкой и низкокалорийной;
- последний прием пищи в день перед операцией, должен состояться до 18 часов;
- накануне вечером и утром перед операцией, необходимо очистить кишечник с помощью клизмы;
- принять гигиенический душ и удалить волосы в области живота и лобка.
Перед оперативным вмешательством, непосредственной обязанностью врача, является информирование пациента о том, сколько длится операция по удалению желчного пузыря, каковы основные этапы холицистэктомии, а также каков риск возникновения негативных последствий. Применение медикаментозных препаратов накануне и в день операции, допустимо, только после согласования с лечащим врачом.
Проведение
Лапароскопическая холицистэктомия выполняется под общей анестезией. В процессе операции осуществляется искусственная вентиляция легких. Хирург встает слева от пациента (в некоторых случаях между разведенных ног) и после создания напряженного пневиоперитонеума, вводит троакар, а затем лапароскоп в умбиликальное отверстие. С помощью видеокамеры производится осмотр органов брюшной полости и оценка состояния и расположения желчного пузыря.
После выполнения обзорного осмотра, головной конец стола поднимают на 20° и наклоняют влево, это позволяет сместить желудок и кишечник в сторону и освободить доступ к ЖП. Затем, с помощью еще 3 троакаров формируют доступ для эндоскопических операционных инструментов. Стоит отметить, что существенной разницы между тем как проходит лапароскопическая и открытая холицистэктомия, нет.
Техническое выполнение холицистэктомии сводится к следующим этапам:
- Выделение ЖП и иссечение сращений с близлежащими тканями.
- Выделение желчного протока и артерии.
- Клипирование (перевязка) артерии и протока и отсечение ЖП.
- Отделение с ЖП от печени.
- Извлечение, удаленного органа из брюшной полости.
Удаление ЖП осуществляется через один из разрезов, который при необходимости расширяют до 2-3 см. Все поврежденные сосуды коагулируют (спаивают) с помощью элекрокрючка. Все технические нюансы операции зависят от анатомических особенностей расположения печени и ЖП. Если желчный пузырь увеличен, вследствие желчнокаменной болезни, то сначала выполняют удаление камней, а затем сам ЖП.
Несмотря на то что зарубежом стараются прибегать к органосохраняющим лапароскопическим операциям, в ходе которых, производится удаление только конкрементов, отечественные специалисты отрицают преимущество подобной хирургической тактики, так как в 95% случаев имеют место рецидивы или осложнения. Если в процессе осмотра или в ходе вмешательства, выявлены какие-либо противопоказания к лапароскопии, операцию выполняют с открытым доступом.
Реабилитация
Послеоперационный период после лапароскопической холицистэктомии включает в себя 2–3 часовое пребывание в отделении реанимации, где осуществляется постоянный контроль за состоянием пациента. После подтверждения со стороны персонала отделения интенсивной терапии удовлетворительного состояния, его переводят в палату. Находясь в палате, пациент должен лежать, в течение минимум 4 часов.
На протяжении всего времени пребывания в покое, независимо от самочувствия, запрещено вставать с кровати, есть и пить. Если употребление пищи, разрешено только по истечении суток после операции, то пить разрешается уже после 5–6 часов. Пить следует обычную негазированную воду, маленькими глотками (1–2 глотка за один раз) с интервалом 5–10 минут. Вставать следует медленно и в присутствии медицинского персонала. На второй день после операции, пациент можно самостоятельно ходить и есть жидкую пищу.
На период восстановления следует исключить любые физические нагрузки, в том числе бег и поднятие тяжестей. Весь послеоперационный период занимает около 1 недели, проистечение которых снимают швы и выписывают домой. Во время реабилитационного периода после удаления желчного пузыря следует соблюдать нескольких правил:
- питаться в соответствии с рекомендациями;
- избегать запоров;
- проводить аэробные тренировки не раньше чем через месяц после операции, а анаэробные – через 6 месяцев;
- не поднимать вес, превышающий 5 кг в течение полугода.
Больничный лист должен быть предоставлен на все время пребывания в клинике, а также на период послеоперационного восстановления. Если работа пациента предусматривает большие физические нагрузки, на период реабилитации (5–6 месяцев), он должен быть переведен на работу с легкими условиями труда.
Диета
Питание больного, является одним из основных факторов, позволяющих не только облегчить состояние больного и сократить период реабилитации, но и помочь организму адаптироваться к новым условиям существования. Поскольку, несмотря на отсутствие желчного пузыря, печень продолжает вырабатывать желчь, которая начинает бессистемно поступать в двенадцатиперстную кишку, необходимо придерживаться некоторых пищевых ограничений, направленных на снижение интенсивности выработки желчи и оптимизацию пищеварительного процесса.
В послеоперационный период диета должна состоять из полужидкой протертой пищи, не содержащей жиров, специй и грубой клетчатки, например, обезжиренные кисломолочные продукты (творожок, кефир, йогурт), отварное протертое мясо, пюре из отварных овощей (картофель, морковь). Нельзя употреблять в пищу маринады, копчености и бобовые культуры (горох, фасоль), независимо от способа приготовления.
Кроме вопроса, что можно кушать, большое значение имеет и как часто нужно кушать? Увеличение кратности приема пищи позволит нормализовать пищеварительный процесс и адаптировать его к новым условиям. Так, 5–7-кратный прием маленьких порций пищи, позволит избежать ответа печени на появление в желудке большого пищевого комка, и выработка желчи останется в пределах нормы.
С 3–4 послеоперационного дня можно переходить на нормальное питание, придерживаясь рациона и кратности питания, предусмотренного в диетическом столе №5.
Осложнения
Несмотря на большое количество преимуществ лапароскопического удаления ЖП, нельзя исключать и риск возникновения осложнений, основными причинами которых, являются острые состояния пациента и технические ошибки хирурга:
- желчеистечение из разорвавшегося ЖП;
- абсцесс печени;
- механическая желтуха;
- кровоизлияние вследствие повреждения сосудов;
- перфорация органов брюшной полости.
При возникновении осложнений во время лапароскопического вмешательства, технику выполнения немедленно изменяют на лапаротомическую (открытую). Одним из определяющих условий благополучного удаления желчного пузыря с помощью лапароскопии, является своевременность обращения за врачебной помощью, так как не всегда удается провести вмешательство через эндоскопический доступ в осложненных случаях. Сегодня лапароскопическую холицистэктомию можно выполнить во множестве клиник, располагающих соответствующим оборудованием и подготовленными специалистами. Стоимость такой операции зависит от нескольких факторов: региона, статуса клиники, категории используемого оборудования и может составлять от 15 до 50 тыс. руб.
Насколько эффективно хирургическое лечение рака желчного пузыря? Можно ли при этой злокачественной опухоли проводить лапароскопические операции? Какие виды хирургических вмешательств выполняются? Каковы прогнозы? Стоит ли ехать на лечение за границу? Где можно прооперироваться в России?
Рак желчного пузыря — довольно редкая злокачественная опухоль. По распространенности она занимает шестое место среди опухолей желудочно-кишечного тракта. В США ежегодно диагностируются 4000–5000 новых случаев. Данный тип рака — один из самых коварных и смертоносных:
- Только у 20% пациентов рак желчного пузыря диагностируют на ранней стадии. У 80% опухоль на момент постановки диагноза успела распространиться за пределы желчного пузыря. У половины пациентов имеются метастазы в лимфатических узлах.
- Лишь в 10% случаев опухоль резектабельна, то есть её можно удалить.
- Желчный пузырь прилегает непосредственно к печени. Это способствует быстрому прорастанию опухоли в печеночную ткань.
- Хирургическое вмешательство — единственный метод лечения, который может дать реальный шанс на стойкую ремиссию.
- Стандартная операция при раке желчного пузыря — расширенная холецистэктомия. Хирург, который её выполняет, должен иметь большой опыт.
- Пятилетняя выживаемость при раке желчного пузыря составляет 5–10%.
Несмотря на то, что рак желчного пузыря встречается относительно редко, врачи Европейской клиники имеют большой опыт в его диагностике и лечении. Мы знаем, как помочь даже в запущенных случаях.
Диагностическая лапароскопия при раке желчного пузыря
Нередко при подозрении на злокачественную опухоль желчного пузыря прибегают к диагностической лапароскопии. Цель такого вмешательства — не удалить опухоль, а осмотреть её более детально, оценить стадию рака и распространение на соседние структуры.
Диагностическая лапароскопия помогает врачу разобраться, резектабельна ли опухоль, и оптимально спланировать предстоящую операцию.
Тактика лечения в случаях, когда изначально не было подозрения на рак
Иногда раковые клетки в желчном пузыре обнаруживают уже после операции, в ходе биопсии. Изначально выполняют холецистэктомию — удаление желчного пузыря — по поводу холецистита, желчнокаменной болезни.
Простая холецистэктомия предусматривает удаление только желчного пузыря, без соседних структур. Дальнейшая тактика будет различной, в зависимости от того, какой результат получен из лаборатории:
- В желчном пузыре не обнаружены раковые клетки. В таком случае считается, что первоначальный диагноз подтвержден, лечение закончено.
- В желчном пузыре обнаружена опухоль, но она не распространяется до мышечного слоя органа. Диагностируют рак желчного пузыря на ранних стадиях. Опухоль удалена, повторной операции не требуется.
- В желчном пузыре обнаружена опухоль, которая проросла в мышечный слой. Есть риск того, что раковые клетки распространились в соседние органы. Требуется повторная операция — радикальная резекция печени.
Тактика лечения в случаях, когда диагностирован рак, или имеется подозрение на него
Лапароскопия имеет ряд преимуществ перед открытой операцией. Она сопровождается меньшей травматизацией тканей и кровопотерей, пациент быстрее восстанавливается и возвращается к привычным делам, в послеоперационном периоде не беспокоят такие сильные боли, не остается большого заметного рубца.
Но при раке желчного пузыря, который успел прорасти в соседние органы, лапароскопия зачастую не дает возможности полноценно осмотреть все соседние структуры. В итоге часть опухоли может быть не замечена и оставлена во время операции, что резко ухудшит прогноз. Если у пациента изначально диагностирован рак, прибегают к открытой операции.
Стандартная хирургическая тактика предусматривает удаление желчного пузыря, прилежащей к нему части печени и лимфатических узлов единым блоком. При большой опухоли удаляют правую долю печени и воротную вену.
Иногда приходится удалять связки, которые соединяют печень с кишечником, поджелудочную железу, двенадцатиперстную кишку и другие органы, если они поражены раком.
После радикального удаления опухоли проводят курс адъювантной химиотерапии, чтобы уничтожить раковые клетки, которые могли остаться в организме.
Какие методы лечения используют в комбинации с операцией?
Если предстоит удаление большого объема ткани печени, перед операцией можно провести химиоэмболизацию. В сосуды, питающие опухоль, вводят специальные частицы — эмболы, несущие на себе химиопрепарат. Эмболы перекрывают приток крови, а химиопрепарат уничтожает раковые клетки. Таким образом, размеры опухоли уменьшаются, и часть печени удается сохранить.
Иногда провести полноценную операцию не позволяет застой желчи. В таких случаях проводят дренирование, эндоскопическое или чрескожное.
В Европейской клинике проводится комплексное лечение рака желчного пузыря и других онкологических заболеваний на любых стадиях. Даже если опухоль вылечить нельзя — можно продлить жизнь пациента, избавить от мучительных симптомов, подарить недели и месяцы активного общения с близкими.
Долгое время основным методом лечения желчнокаменной болезни и ее осложнений была традиционная операция. Благодаря разработке эндоскопического оборудования ее заменила лапароскопия желчного пузыря. Процедура имеет меньшее количество последствий, не оставляет крупных шрамов. Уже через три дня пациент выписывается из больницы и может вести нормальный образ жизни.
Особенности метода
В отличие от традиционного хирургического вмешательства лапароскопическая операция по удалению желчного пузыря является малоинвазивным методом. Хирург получает доступ к органам через 3–4 прокола передней брюшной стенки. Это стало возможным благодаря применению лапароскопа – жесткой трубки, на конце которой есть видеокамера и фонарь. Лечащий врач внедряет инструмент через небольшой разрез и получает изображение внутренних органов на экране. Через остальные проколы вводятся необходимые инструменты: ножницы, электрический крючок, клипатор, зажимы.
Лапароскопическое удаление желчного является более дорогостоящим методом лечения, чем полостная операция. Однако из-за меньшего риска и более короткого периода реабилитации процедура стала методом выбора. В 95% случаев малоинвазивное хирургическое вмешательство проходит удачно. При возникновении осложнений делается лапаротомия, так называют традиционное хирургическое вмешательство.
Лапаротомия или полостная операция ранее проводилась повсюду пока не была вытеснена лапароскопией. Однако в определенных случаях желчный пузырь удаляют традиционным методом. При проведении лапаротомии происходит более полная визуализация. Хирург имеет лучший доступ к билиарной зоне. Лапаротомия длится в течение 6-8 часов.
Показания и противопоказания
Холецистэктомия делается в случае клинического проявления желчнокаменной болезни: остром и хроническом холецистите, повторяющихся коликах, панкреатите, холангите. В экстренных случаях, при перфорации, водянке, эмпиеме, желчный пузырь также удаляют. Операция показана, когда он перестает функционировать или заполнен камнями более чем на две трети.
● нарушения свертываемости крови;
● механическая желтуха, холангит;
● ожирение в 3-4 степени;
При наличии относительных противопоказаний решение о проведении эктомии (удалении) принимается в каждом случае индивидуально и зависит о степени риска, наличия необходимого оборудования и квалификации хирурга.
Вызывает споры лапароскопия желчного пузыря, которая проходит в профилактических целях при бессимптомном течении желчнокаменной болезни. Ш.Шерлок и Дж. Дули в статье по гастроэнтерологии считают решение удалить желчный пузырь без серьезных показаний нецелесообразным. Возможность развития рака в далекой перспективе менее опасно, чем осложнения после эктомии.
Академик В.Т. Ивашкин в книге по практической гастроэнтерологии доказывает, что холецистэктомия может проводиться в качестве профилактики по строгим показаниям: кальцифицированном органе, при обнаружении крупных камней диаметром 3 см и более. Также операцию рекомендуют людям, которые проживают в местах, где нет скорой медицинской помощи. Лапароскопию желчного пузыря назначают пациентам с ЖКБ, которые готовятся к трансплантации.

Подготовка к эктомии
Перед плановой лапароскопической операцией проводят медикаментозное лечение сопутствующих патологий. При обострении осложнений, воспалительных процессах назначают курс антибиотиков. В рамках подготовки к удалению желчного при осложненной ЖКБ используют препараты с желчными кислотами для нормализации состава желчи. Лечение может предшествовать эктомии и затем продолжаться после нее, чтобы не допустить повторного появления камней в протоках.
Непосредственная подготовка к лапароскопии желчного пузыря включает полное диагностическое обследование:
- лабораторные анализы;
- УЗИ;
- ЭКГ.
Пациент принимает пищу вечером, перед операцией показан голод в течение 8-10 часов. Утром ему делают клизму. Если больной в состоянии обслуживать себя, он сам может подготовиться к хирургическому вмешательству и удалить волосы на животе.
Результаты исследований дают возможность хирургу подготовиться к работе. Перед холецистэктомией врачу необходимо иметь представление о расположении, количестве, размере камней, о сопутствующих патологических изменениях органов.
Ход операции
Проходит лапароскопия желчного пузыря в течение одного, реже двух часов. Обычно общий наркоз при лапароскопии желчного пузыря выполняется с помощью газа. Больного подключают к аппарату искусственной вентиляции легких, так как во время операции производится давление на диафрагму, что затрудняет естественное дыхание. Через несколько минут после начала действия наркоза готовится доступ к органу. Перед началом хирургического вмешательства проводят антибактериальную обработку кожи. Как проходит лапароскопическое удаление желчного пузыря, во многом зависит от технического оснащения клиники.

Врач делает первый прокол в пупке, позволяющий ввести первый троакар (прибор с полой иглой, через которую вводят инструменты) с лапароскопом. Под визуальным контролем выполняется еще два или три прокола. Затем во внутрь закачивается стерильный углекислый газ. Это необходимо для создания обзора зоны операции.
Хирург осматривает внутренние органы. Тщательное исследование необходимо для уточнения диагноза, выявление последствий желчекаменной болезни и патологических изменений органов, исключения ошибки в определении болезни.
Хирургу необходимо приготовить желчный пузырь к удалению. Сначала врач отделяет дно органа от соседней ткани, освобождает от спаек. Также удаляют срастания печени и диафрагмы, которые мешают контролировать процесс операции. Дно аккуратно приподнимают с помощью анатомических зажимов. Это позволит перейти к следующему этапу – анализу состояния шейки органа.
Важным моментом операции является выделение шейки органа. Только после тщательного разбора анатомии строения этой зоны можно пересекать проток и артерию. Хирургу важно убедиться, что к органу подходят только два трубчатых полых образования. Это исключит повреждение печеночных протоков и артерий. Крупный сосуд и желчный путь рассекаются.
Желчный пузырь извлекают из ложа. Для этого используют электрохирургический крючок, с помощью него можно тщательно разделить и осмотреть ткани. Быстрее проходит процедура с применением ножниц, но это более травматичный способ. Важно не повредить паренхиму печени.
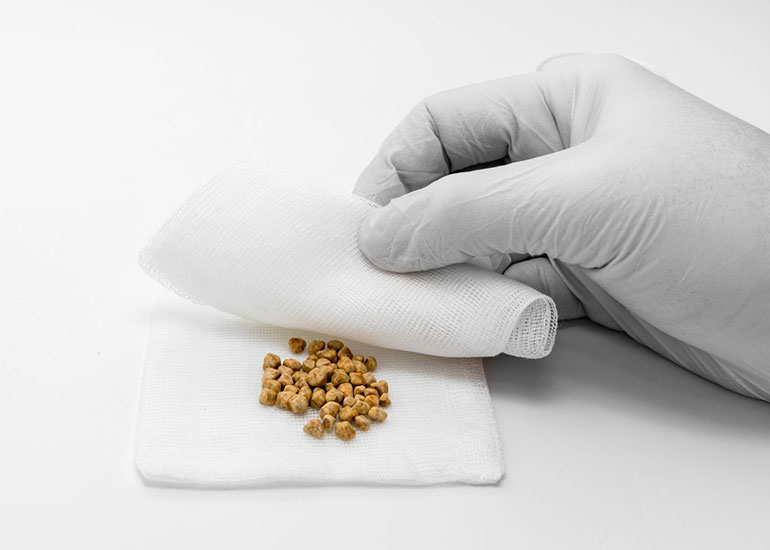
В 25% случаев при извлечении органа происходит повреждение его стенки. Это не является осложнением, но затруднит дальнейшие манипуляции. Выпавшие конкременты помещают в специальный контейнер и вытаскивают, а желчь откачивают. Наряду с промыванием места, где располагался орган, все кровоточащие мелкие сосуды прижигают с помощью тока или лазера.
Брюшную полость промывают, очищая от крови, желчи. Затем эту жидкость тщательно убирают. Качественно сделанная работа обеспечит быстрое восстановление больного после проведенной холецистэктомии. Остатки жидкости вызывают болевые ощущения, симптомы раздражения и воспаления.
Лапароскопическое удаление выделенного желчного пузыря или препарата – один из самых ответственных моментов операции. Во время манипуляций могут быть повреждены стенки органа и его содержимое изольется в брюшную полость. При холецистите в жидкости желчного пузыря помимо желчи и конкрементов часто присутствует воспалительная жидкость. Ее изливание на оперированную область может привести к инфицированию раны и соседних тканей.
При высоком риске разрыва стенки пузыря используют контейнер, который вводят в брюшную полость. В него помещают орган и вытаскивают через прокол в области пупка.
Иногда препарат настолько переполнен камнями и жидкостью, что его нельзя вытащить через сделанное отверстие. В этом случае орган надо подготовить к извлечению. Вынимают только его шейку. Через нее откачивают жидкость и дробят большие камни, находящиеся в препарате, который затем легко удаляется без увеличения разрезов.
После удаления желчного методом лапароскопии хирург внимательно осматривает зону операции, откачивает жидкость и газ. Под визуальным контролем лапароскопа вынимают инструменты. Последний этап работы – накладывание швов.
Осложнения после операции
Успех процедуры во многом зависит от технического оснащения операционной и мастерства хирурга. Процент смертности во время проведения холецистэктомии составляет 0,2%, тогда как показатель традиционного полостного вмешательства – около 0,5% для людей старше 60 лет. Риск возрастает в экстренных случаях.
Во время операции могут произойти следующие осложнения:
- механическое и термическое повреждение печени, ее протоков, артерий и двенадцатиперстной кишки;
- истечение желчи или выпадение конкрементов в брюшную полость;
- оставление длинной культи пузырного протока;
- кровотечения.
В послеоперационный период возможны инфекционно-воспалительные осложнения, обнаружение незамеченных конкрементов, появление грыжи. Большое значение имеет процесс заживления остатка протока. Хирург не отсекает его полностью у основания, так как это приведет к сужению печеночных путей. Если культя осталась слишком длинной, в ней могут образоваться камни.
В 10-20% случаев у пациентов после холецистэктомии образуется послеоперационная грыжа в месте прокола. Причиной служат дефекты при ушивании, некачественные материалы, попадание инфекции и врожденные особенности строения брюшины. Грыжа может стать последствием чрезмерной физической нагрузки в ранний послеоперационный период.

Послеоперационный период
Одним из преимуществ малоинвазивного метода по сравнению с традиционным оперативным вмешательством является короткий срок реабилитации. В течение первых часов после выхода из наркоза пациенту показан полный покой. Не разрешается есть и пить. Если сильно мучает жажда, можно смачивать губы и полоскать рот. Через 6-8 часов разрешается употреблять питьевую воду небольшими порциями и выполнять простые действия в целях самообслуживания. В течение первых суток назначают медикаментозное обезболивание.
После анестезии человек может чувствовать слабость, головокружение, тошноту, поэтому вставать и ходить разрешается на следующий день. По сравнению с полостной операцией болевой синдром выражен слабо и проходит в течение двух дней.
Принимать пищу можно на следующий день после холецистэктомии. Разрешаются протертые вегетарианские супы и каши. В течение первых двух недель показана лечебная диета №5а, затем переход на стол №5.
Уже на третий день после операции пациент возвращается к нормальной жизни. Однако следует избегать изнуряющих физических нагрузок и поднятия тяжестей. Не рекомендованы упражнения, где требуется напряжение мышц пресса. Лучший вариант – это прогулка на свежем воздухе. В течение месяца после лапароскопии рекомендован половой покой. Важно отказаться от курения и приема алкоголя.
В период заживления мест прокола необходимо ежедневно обрабатывать ранки. Одежда должна быть комфортной, не давящей на травмированные места.

У 50% пациентов, переживших лапароскопию, повторно проявляются симптомы заболеваний билиарной системы. Это состояние называют постхолецистэктомическим синдромом. Симптомы этого состояния:
- боли с правой стороны живота;
- расстройства кишечника: диарея и запоры, вздутие, метеоризм;
- непереносимость жирной, молочной пищи;
- тошнота, плохое самочувствие.
К причинам относят адаптацию пищеварительной системы, проявление сопутствующих патологий, неправильно поставленный диагноз, послеоперационные осложнения. Симптомы могут проявиться из-за новых конкрементов, образовавшихся в протоках.
Диета после лапароскопии
В первые две недели после операции пациенту назначают диету №5а, которая предусматривает механическое, термическое и химическое щажение билиарной зоны. Питание основывается на следующих принципах:
- в день нужно есть не менее пяти раз через равные промежутки времени;
- размер порций отвечает физиологическим потребностям человека, не допускается переедание или недоедание;
- из способов приготовления блюд допустимы варка и готовка на пару, позже разрешается тушение и запекание.
Питание предполагает нормальное количество углеводов и белков и ограничивает объем жирной пищи. Температура еды и напитков должна быть комнатной или теплой. Холод может вызвать печеночную колику.
Механическое щажение печени означает, что пищу нужно перетирать, в том числе каши и супы. Через неделю достаточно измельчать только грубые овощи и мясо.
В состав лечебной диеты входят каши, супы на овощном бульоне, постное мясо и рыба, нежирные молочные и кисломолочные продукты. Важно употреблять достаточное количество овощей и фруктов. Для разжижения желчи надо пить не менее полулитра жидкости. При готовке блюд с яйцами используют только белок. После лапароскопии может возникнуть непереносимость молока. Если с его употреблением возникает боль в подреберье и нарушение работы кишечника, то продукт лучше разбавлять или добавлять в некрепкий чай.
Особую роль в лечебном питании играют растительное и сливочное масло в небольших количествах. Эти продукты являются источником витаминов А, Е и обеспечивают организм легкоусвояемыми жирами.
В течение первого года, пока идет адаптация пищеварительной системы, важно соблюдать ограничения лечебного питания. Из рациона исключается еда с высоким содержанием холестерина, кислот и эфирных масел:
| Вид продукта | |
| Мясо | Говяжий, свиной, бараний, жирные сорта рыбы, красное мясо и кожа кур, субпродукты |
| Молоко | Молочная и кисломолочная продукция с высоким показателем жирности |
| Морепродукты | Жирная рыба, креветки, икра, мидии |
| Хлеб | Ржаной и свежий хлеб, сдоба, десерты |
| Овощи и фрукты | Шпинат, щавель, редис, репа, лук, чеснок, белокочанная капуста, кислые фрукты и ягоды |
| Напитки | Кофе, крепкий чай, газированная вода, неразведенные соки, какао |
Запрет распространяется на жареные, копченые и консервированные блюда, грибы, сладости, орехи и любые снеки. В дальнейшем ограничения могут смягчены по решению доктора.

Новейшие методы холецистэктомии
Центральный научно-исследовательский институт гастроэнтерологии (ЦНИИГ) разрабатывает мини-инвазивные способы удаления желчного пузыря. На сайте ЦНИИГ описана методика однопортовой лапароскопии.
Операция делается через прокол в пупке, через который вставляется сложный троакар с возможностью введения нескольких инструментов. После операции у пациента остается незаметный шрам. А реабилитация сокращается до одних суток. Однопортовую лапароскопию делают в отделении Высокотехнологичной хирургии ЦНИИГ и частных клиниках.
Удаление камней без холецистэктомии
В редких случаях проводится лапароскопия камней желчного пузыря. Метод допускается при сохранении органом своих функций. В желчном пузыре может образоваться свищ, перфорация, велика вероятность рецидива желчнокаменной болезни. Удалить камни из желчного пузыря с помощью малоинвазивной операции, или лапароскопии, целесообразно в молодом возрасте.
Удаление камней методом лапароскопии происходит через один надрез. Хирург подтягивает орган к проколу и закрепляет. В органе делают небольшое отверстие, откачивают содержимое и промывают полость. Затем желчный пузырь ушивается и погружается обратно в брюшную полость. Лапароскопия камней не является панацеей. Хирургическое вмешательство может потребоваться снова из-за прогрессирования ЖКБ.
Заключение
Удаление желчного через проколы занимает первое место среди хирургических способов лечения желчекаменной болезни. Высокотехнологичная аппаратура и профессионализм врачей сделали эту процедуру операцией одного дня с минимальным косметическим дефектом.
При клинических проявлениях ЖКБ лучше готовиться к операции. Хронический калькулезный холецистит может развиваться годами со слабовыраженными симптомами и стать причиной злокачественной опухоли. Чтобы подготовиться к хирургическому вмешательству, пациенту необходимо пройти полное обследование. Лечащий врач подробно расскажет, что такое лапароскопия при обнаружении камней в желчном пузыре, как она проводится, какое оборудование используется в клинике.
Читайте также:

