Лицевой нерв при удалении менингиомы
Лицевой нерв может быть поражен как злокачественной, так и доброкачественной опухолью, расположенной как в полости черепа в пределах височной кости, так и в области околоушной слюнной железы. Опухоль служит причиной дисфункции лицевого нерва приблизительно в 5% случаев. Следует различать развитие первичной опухоли лицевого нерва и компрессию нерва метастатической опухолью. Намного чаще наблюдается экстраневральное поражение лицевого нерва многочисленными доброкачественными или злокачественными опухолями височной кости, либо рядом расположенными новообразованиями.
Необходимо принимать во внимание тот факт, что опухоли височной кости, основания черепа и метастазы рака молочной железы и легкого являются наиболее частыми причинами опухолевого поражения лицевого нерва у взрослых, в то время как у детей наиболее частой этиологией является группа злокачественных заболеваний крови (лейкемия, лимфома). Лечение при этих состояниях выходит за рамки данной главы, однако укажем некоторые из наиболее частых причин поражения: шваннома лицевого нерва, врожденная холестеатома, гломусная опухоль, акустическая невринома, плоскоклеточный рак и опухоли околоушной слюнной железы. В этой статье рассматриваются опухолевые поражения лицевого нерва, локализующиеся проксимальнее шилососцевидного отверстия.
Наиболее характерным симптомом опухолевого поражения лицевого нерва является медленно прогрессирующий лицевой паралич. Таким образом, медленно прогрессирующий в течение трех недель от начала лицевой паралич без признаков восстановления функции нерва в течение шести месяцев является характерным признаком опухоли, пока не доказано обратное. Следует принимать во внимание, что доброкачественные опухоли сдавливают лицевой нерв, а злокачественные чаще разрушают нерв, прорастая в него. Поэтому иногда во время опеарции удается выделить доброкачественную опухоль без повреждения самого нерва. В то время как при злокачественном процессе нерв приходится удалять вместе с опухолью.
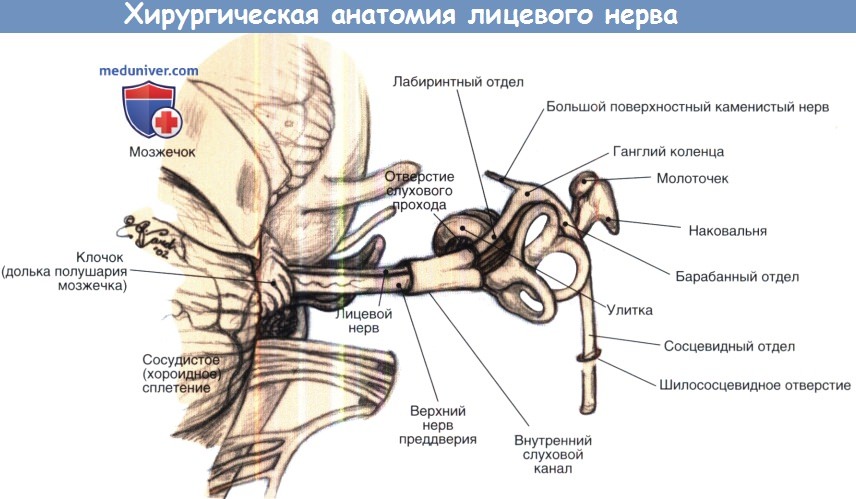
Направление и взаимоотношение левого лицевого нерва от мостомозжечкового соединения до внутривисочного участка.
Ранняя диагностика лицевого паралича опухолевого генеза возможна только при определенной онкологической настороженности. В дополнение к медленно прогрессирующему параличу лицевого нерва подозрения усиливают и несколько других признаков. В отличие от паралича Белла, при поражении лицевого нерва опухолью может наблюдаться подергивание мышц лица. Кроме того, манифестацией опухоли может являться рецидивирующий лицевой парез.
Вовлечение других черепно-мозговых нервов в клиническую картину паралича лицевого нерва также будет свидетельствовать о наличии опухоли. Диагностика неопластического процесса, вызвавшего поражение лицевого нерва, должна включать данные КТ и МРТ.
Вестибулярные шванномы являются доброкачественными опухолями, самыми распространенными опухолями височной кости (ВСК) и мостомозжечкового угла (ММУ). Лицевой паралич является довольно редким симптомом этой опухоли и, как правило, свидетельствует о поздней стадии опухолевого процесса. Вестибулярная шваннома редко прорастает лицевой нерв, и, как правило, проявляется относительной стойкостью к постепенной декомпрессии и отсутствием видимой дисфункции. Проявление симптомов со стороны лицевого нерва у пациентов с опухолью мостомозжечкового угла (ММУ) или височной кости (ВСК) должны усилить подозрение в отношении опухоли лицевого нерва, а окончательное заключение может быть сделано во время операции при ревизии опухоли.
Кроме того, у больных с вестибулярной шванномой может наблюдаться сопутствующий паралич Белла, являющийся истинной причиной лицевого паралича.
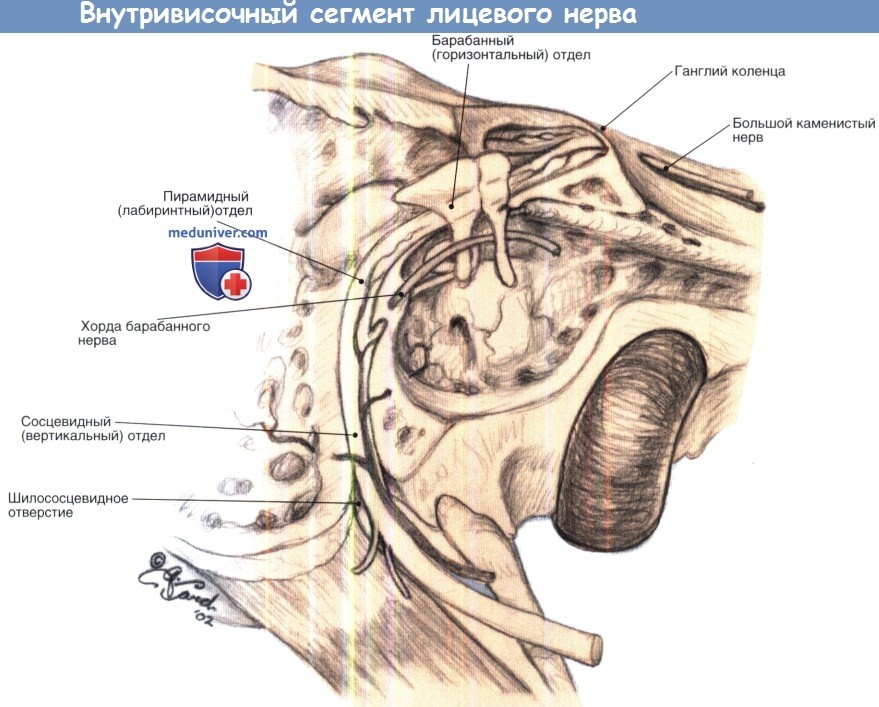
Внутривисочный сегмент лицевого нерва.
Дисфункция лицевого нерва при вестибулярной шванноме может возникнуть в результате нарушения местного кровообращения вследствие патологического роста в височную кость (ВСК).
Опухоли, исходящие из оболочки нерва, и сосудистые новообразования составляют большой процент опухолей, прорастающих внутрь ствола нерва (несмотря на то, что эта группа заболеваний встречается относительно редко). Такие опухоли как шванномы (невриномы) лицевого нерва, менингиомы, гемангиомы и гломусные опухоли могут уже на ранней стадии приводить к лицевому параличу. Шваннома лицевого нерва является довольно редким новообразованием с медленным ростом из оболочки нерва на любом участке от мостомозжечкового угла (ММУ) до периферических ветвей лицевого нерва.
Большая часть этих опухолей поражает интратемпоральную часть лицевого нерва в лабиринтном сегменте или коленчатом узле. Ретроспективный анализ продемонстрировал, что шванномы лицевого нерва чаще поражают одновременно несколько сегментов лицевого нерва, а не один какой-либо сегмент. Выбор метода лечения зависит от пожеланий пациента, возраста, степени дисфункции лицевого нерва, локализации опухоли, состояния слуха. Целью лечения является обеспечение максимальной продолжительности функционирования лицевого нерва при одновременной минимизации проявлений опухолевого процесса. В большинстве ведущих клиник предпочтение отдается иссечению опухоли с трансплантацией. Однако в нашем институте наблюдение 21 пациента с первичными/прорастающими лицевой нерв опухолями показало, что у пациентов с I или II стадией дисфункции лицевого нерва по шкале НВ возможно ограничиться наблюдением. При II-III стадиях дисфункции лицевого нерва по шкале НВ методом выбора является хирургическая декомпрессия.
При IV стадии или более в соответствии с рекомендациями ряда авторов рекомендуется резекция и трансплантация. Консервативное лечение, включающее в себя наблюдение или декомпрессию, зачастую является подходящим методом, учитывая, что лучший результат при степени С шкалы ШВПЛН достигается резекцией и трансплантацией. Тем не менее, в каждом конкретном случае тактика индивидуальна и, конечно, пациенту с компрессией ствола головного мозга в результате невриномы лицевого нерва, и с I стадией по шкале НВ, следует выполнить резекцию опухоли с последующей трансплантацией нерва.
Наиболее часто встречающейся злокачественной опухолью, которая может поражать лицевой нерв, является плоскоклеточный рак. Опухоль может быть как первичной, произрастающей из височной кости (плоскоклеточная карцинома ушной раковины), так и происходящей из соседних областей (рак кожи) или метастатического происхождения (опухоли полости рта, носоглотки и пр.). Базальноклеточный рак является чрезвычайно опасной опухолью, которая, начинаясь на ушной раковине, при отсутствии адекватной терапии быстро распространяется внутрь и поражает лицевой нерв. Среди других злокачественных новообразований головы и шеи, которые могут поражать лицевой нерв следует выделить саркомы, меланомы и аденокарциномы околоушной слюнной железы, отличающиеся особой склонностью к инвазии в нервные волокна.
Сочи, Москва, Краснодар
![]()
Ключевая фраза - с сохранением лицевого нерва .
- Лицевой нерв
- Разрез
- Устранение дефицита мягких тканей
Хирургическое удаление околоушной слюнной железы называется паротидэктомией. В большинстве случаев операция проводится в связи с наличием опухоли, чаще доброкачественной, околоушной слюнной железы.

Слюнные железы выделяют слюну в полость рта для переваривания пищи и защиты от инфекций. При удалении околоушных желёз не возникает проблем с выделением слюны - эту функцию продолжат выполнять оставшиеся слюнные железы: подчелюстная, подъязычная, многочисленные мелкие железы.
Околоушная железа пронизана нервами, венами и артериями. Нас интересует лицевой нерв.
Лицевой нерв
Лицевой нерв - двигательный нерв - обеспечивает мимику соответствующей половины лица.

При повреждении лицевого нерва в области околоушной железы происходит денервация всей мимической мускулатуры соответствующей стороны лица - мышцы ослабевают, лицо превращается в неподвижную маску: обвисает бровь, веки, угол рта, развивается эктропион - выворот нижнего века, становится невозможно закрыть глаз и улыбнуться.

Повредить лицевой нерв можно не только порвав его, но и при работе хирургическим инструментом - стоит посильнее сдавить нерв, как он перестаёт выполнять свою функцию. Поэтому в своей практике для выделения лицевого нерва я использую микрохирургический инструмент.
Задача хирурга - не только удалить поражённую опухолью область, но и улучшить качество жизни, поэтому крайне важно сохранить целостность лицевого нерва.
При злокачественных опухолях околоушной железы иногда необходимо удалить сегмент лицевого нерва по показаниям. Тогда для сохранения мимики необходимо в замен удалённого сегмента вшить вставку другого нерва: большого ушного или сурального нерва, который берётся с голени.
Если лицевой нерв был случайно или намеренно пресечён, а затем восстановлен, то двигательная функция будет сохранена, но не всегда в полном объёме.
Важно: убедитесь, что ваш хирург имел опыт и знает, как восстановить повреждённый нерв, включая пересадку сегмента сурального нерва с ноги.
Разрез

На сегодняшний день самый распространенный вариант разреза - классический, который подразумевает видимый послеоперационный рубец перед ухом и на шее.
Я практикую разрез, используемый для подтяжки лица, большая часть которого скрыта за ухом и в волосистой части головы. Вкупе с косметическим швом рубец становится абсолютно незаметным через 5-6 месяцев.
Устранение дефицита мягких тканей
После удаления слюнной железы возникает видимый дефицит мягких тканей - "вмятина" перед ухом.
Существует два метода исправления ситуации:
- Пересадка свободного лоскута;
- Липофилинг.
Пересадка свободного лоскута - вырезаем лоскут, например, с живота, и пересаживаем вместо удалённой железы. Это уже полноценная реконструктивная хирургия. При неправильной технике лоскут гарантированно отмирает из-за нехватки питания или других осложнений.
Липофилинг - забираем жир, например, над коленями, вводим вместо удалённой железы. Липофилинг выполняется вторым этапом, когда этап реабилитации после удаления слюнной железы пройден. Операция выполняется через микро-проколы в коже и длится не больше часа. Единственная опасность - это повреждение лицевого нерва при введении канюли (что-то типа толстой иглы) в область удалённой железы.
Оба метода устранения дефицита мягких тканей требуют тщательного планирования и точной хирургической техники.
Сочи , Красная поляна, ГТЦ Газпром, ул. Ачипсинская 8/11, отель "Поляна 1389"
Москва , Ольховская ул., д. 27
Москва , Волоколамское шоссе, 30, корп. 2
Москва , Россия, 119991, Москва, ГСП-1, Абрикосовский пер., д.2
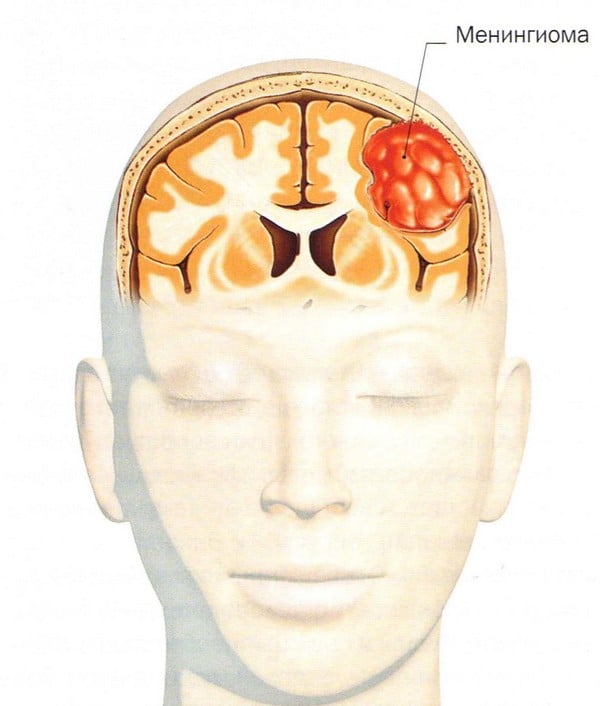
Менингиома головного мозга (код по МКБ 10 – D32.0) представляет собой новообразование, которое происходит из арахноидальной (паутинной) оболочки мозга. Менингиома головного мозга морфологически имеет четкие очертания и выглядит как подковообразный или шаровидный узел, чаще всего сращенный с твердой оболочкой мозга.
В Юсуповской больнице для лечения менингиомы квалифицированные специалисты применяют самые передовые технологии и проверенные временем эффективные методы: лучевую терапию, стереотаксическую радиохирургию, качественное удаление менингиомы головного мозга. Восстановление после операции проводится в отделении реабилитации Юсуповской больницы под тщательным наблюдением компетентных врачей-реабилитологов и внимательного медицинского персонала.
Менингиома: что это такое?
Как правило, менингиома имеет доброкачественный характер, однако, как и любая другая опухоль, локализованная внутри черепной коробки, доброкачественная менингиома головного мозга считается относительно злокачественной, сопровождающейся симптомами, связанными со сдавлением мозгового вещества. Злокачественная опухоль головного мозга (менингиома) - менее распространенное заболевание, для которого характерен агрессивный рост и высокая частота рецидивов после хирургического лечения.
Наиболее часто менингиома мозга локализуется в области большого затылочного отверстия, больших полушарий, пирамиды височной кости, крыльев клиновидной кости, тенториальной вырезки, парасагиттального синуса и мостомозжечкового угла.
В большинстве случаев менингиома находится в капсуле. Опухоль не характеризуется образованием кист, может быть маленькой, всего несколько миллиметров или достигать больших размеров - свыше 15 сантиметров в диаметре. Если менингиома растет в сторону мозга, то образуется узел, который со временем начинает сдавливать мозговое вещество. Если опухоль растет в сторону костей черепа, то со временем она прорастает между клетками кости и вызывает утолщение и деформацию кости. Опухоль может расти одновременно в сторону кости и мозга, тогда образуются узлы и деформация костей черепа.
Причины развития
Прямые причины развития менингиом на сегодняшний день достоверно не изучены. Однако существует ряд факторов, которые могут провоцировать их возникновение:
- чаще всего менингиома головного мозга диагностируется у пациентов зрелого возраста, после 40 лет;
- известно, что женщины подвержены развитию менингиомы мозга больше, чем мужчины. Это обусловлено тем, что на рост опухоли оказывают большое влияние женские половые гормоны;
- возникновение различных новообразований в головном мозге нередко связано с высокими дозами ионизирующего излучения;
- влияние таких негативных факторов, как химические и токсические вещества, травма, воздействие мобильного телефона и других;
- немалая роль в развитии менингиомы принадлежит генетическим заболеваниям, одним из которых является нейрофиброматоз второго типа, вызывающий множественные злокачественные менингиомы.
Симптомы и признаки
Менингиома головного мозга (МКБ 10 – D32.0) отличается относительно медленным ростом, поэтому достаточно долго может развиваться бессимптомно.
Одним из первых симптомов является головная боль – тупая, распирающая или ноющая. Она отличается разлитым характером и локализацией в области затылка, лба или висков.
Возникновение других симптомов связано с локализацией опухоли (сдавлением тех или иных структур головного мозга). Подобная симптоматика называется очаговой.
Менингиома головного мозга может подозреваться в случае наличия следующих симптомов:
- парезов конечностей (выраженной слабости, снижения чувствительности, появления патологических рефлексов);
- выпадения полей зрения и иных зрительных расстройств (снижение остроты зрения, двоение в глазах). Характерным признаком является птоз – опущение верхнего века;
- ухудшения слуховой функции;
- снижения или полной потери обоняния, обонятельных галлюцинаций;
- эпилептиформных припадков;
- психоэмоциональных нарушений, поведенческих расстройств – такими симптомами чаще всего проявляется менингиома лобной доли головного мозга;
- нарушений мышления;
- нарушения координации и походки;
- повышения внутриглазного давления;
- тошноты и рвоты, не приносящей облегчения.
При нарушении оттока ликвора отмечается возникновение гидроцефалии, отека головного мозга, вследствие чего у пациентов появляются упорная головная боль, головокружения, психические расстройства.
Диагностика
Наиболее информативными и точными методами диагностики менингиомы являются компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). Как правило, данные исследования проводят с контрастированием. КТ и МРТ позволяют определить размер опухоли, её локализацию, степень поражения окружающих тканей и возможные осложнения.
Для определения химического профиля и характера новообразования применяют магнитно-резонансную спектроскопию (МРС). Установить очаги рецидива менингиомы позволяет позитронно-эмиссионная томография (ПЭТ).
Вспомогательным методом, позволяющим определить характер кровоснабжения опухоли, является ангиография. Данное исследование нередко используется в процессе предоперационной подготовки.
Различают 11 видов доброкачественных менингиом:
- менинготелиальные менингиомы – 60%;
- переходные менингиомы – 25%;
- фиброзные менингиомы – 12%;
- редкие виды менингиом – 3%.
Опухоль мозга может располагаться на разных участках головного мозга:
- конвекситальная опухоль – 40%;
- парасаггитальная – 30%;
- базальное расположение опухоли – 30%.
Менингиома лобной области образуется очень часто, в большинстве случаев длительное время не беспокоит больного. Если менингиома расположена в правой лобной доли, то симптомы будут проявляться на противоположной стороне тела.
Причины развития менингиомы лобной области различные: черепно-мозговая травма, воспалительное заболевание оболочек мозга, генетическая предрасположенность, пища с высоким содержанием нитратов, нейрофиброматоз и другие причины. Доказанной причиной развития опухоли считается радиоактивное облучение, все остальные причины относятся к факторам риска.
Менингиома лобной области может вызывать ухудшение зрения, головную боль, парез мимических лицевых нервов, мускулатуры рук, вялость и другие симптомы.
Анапластическая менингиома – это опухоль головного мозга 3 степени злокачественности, в течение трех лет после лечения у всех больных происходит рецидив опухоли.
Менингиома парасаггитальная располагается в затылочной, теменной или лобной части вдоль продольной средней линии. Нередко эта опухоль сопровождается патологическим увеличением содержания костного вещества в костной ткани. Менингиомы парасаггитальные, растущие в лобной части головы, вызывают:
- повышение внутричерепного давления;
- развитие застойных дисков зрительного нерва на глазном дне;
- сильную тошноту и рвоту, головную боль;
- эпилептические припадки.
Парасаггитальная менингиома теменной области головы характеризуется нарушением чувствительности и эпилептическими припадками. Менингиома затылочной области характеризуется повышением внутричерепного давления, беспокоят галлюцинации.
Атипичная менингиома головного мозга – это опухоль 2 степени злокачественности, рецидив опухоли возникает у 30% больных в течение 10 лет после лечения.
Опухоль, растущая из большого серповидного отростка мозга, называется менингиома фалькс. Со временем опухоль прорастает в сагиттальный венозный синус, возникает нарушение венозного кровообращения, внутричерепная гипертензия. Рост опухоли вызывает следующие негативные симптомы: эпилептические припадки, нарушение чувствительности и двигательной активности ног, тазовые нарушения.
Лечение
Менингиома очень часто вызывает развитие отека окружающих тканей, что влияет на появление различных негативных симптомов. Для снятия отека назначают стероидные препараты. Лечение менингиомы зависит от типа и размера опухоли, ее локализации, состояния здоровья и возраста пациента.
Согласно данным медицинской статистики, в 90% случаев менингиомы головного мозга представляют собой доброкачественные опухоли, для которых характерно медленное развитие и отсутствие сопутствующего поражения жизненно важных органов.
Злокачественные образования отличаются быстрым ростом, наличием метастазов в любых других органах человеческого организма.
Удаление менингиомы проводится не всегда. Чаще всего за доброкачественной опухолью устанавливается наблюдение. Хирургическое вмешательство требуется, если менингиома злокачественная и увеличивается в размерах.
Основным методом лечения растущей доброкачественной и злокачественной опухоли является операция по удалению менингиомы головного мозга. Очень важно выполнить грамотное удаление новообразования. Последствия некорректного хирургического вмешательства, при котором были поражены окружающие ткани мозга или венозные синусы могут быть весьма плачевными. Такая операция может стать причиной значительного снижения качества жизни больного, поэтому нередко нейрохирурги оставляют часть раковых тканей, постоянно контролируя их рост.
Злокачественные менингиомы имеют склонность рецидивировать, что требует проведения повторного хирургического вмешательства.
В зависимости от расположения опухоли и ее размера, после операции могут развиться осложнения: ухудшение или потеря зрения, частичная или полная потеря памяти, парез конечностей, нарушение концентрации внимания, изменение характера, личности, отек мозга, кровотечение.
При локализации опухоли в труднодоступном для нейрохирурга месте, либо при близком расположении к ней зон, повреждение которых может привести к нарушению жизненно важных функций, специалисты Юсуповской больницы отдают предпочтение стереотаксическим методам. Данный вид терапии может применяться для лечения опухолей большого размера. В основе стереотаксической радиохирургии лежит прицельное облучение опухолевого образования лучами, расположенными под разными углами.
Часто стереотаксический метод комбинируют с хирургическим лечением – при наличии противопоказаний для удаления опухолей обычным способом.
Для лечения доброкачественных менингиом головного мозга не применяется химиотерапия.
Рецидивы
При обнаружении у больного доброкачественной, четко ограниченной менингиомы, не проросшей в окружающие ткани, хирургическое вмешательство чаще всего обеспечивает полное выздоровление.
Однако необходимо помнить, что после удаления даже доброкачественных менингиом могут возникнуть рецидивы. Рецидивы атипичных менингиом регистрируются почти в 40% случаев, злокачественных – в 80%.
Развитие рецидивов в течение пяти лет после операции зависит и от локализации опухоли.
Реже всего возникают рецидивы при менингиоме, локализованной в своде черепа, чаще – в области турецкого седла и тела клиновидной кости. Наиболее часто рецидивируют опухоли, поражающие клиновидную кость и пещеристый синус.
Реабилитация
Реабилитационный период после операции длится, как правило, 7-8 недель. В первую, щадящую неделю пациенту необходимо строгое соблюдение постельного режима, режима сна и отдыха, исключение стрессов, лечебная гимнастика, правильное питание, отказ от физических нагрузок.
Стационарный медицинский контроль необходим пациентам, которым была удалена атипичная или злокачественная менингиома головного мозга. Операция стереотаксическим методом проводится для увеличения продолжительности ремиссии в случае выявления рецидива на ранних стадиях развития.
Полное выздоровление может быть гарантировано только в случаях, когда абсолютно удалена менингиома головного мозга. Прогноз жизни без операции менее благоприятен.
Для того, чтобы сократить реабилитационный период после операции, специалисты Юсуповской больницы проводят мероприятия, способствующие более быстрому восстановлению пациентов: медикаментозную терапию (больному назначается прием препаратов, снижающих внутричерепное давление, снимающих отек и воспаление, купирующих неврологические проявления), физиотерапию и др.
Для менингиом, имеющих клинические проявления, операция является методом выбора.
Случайно обнаруженные менингиомы, не вызывающие отека мозга, а также те, которые проявляются только припадками, легко поддающимися медикаментозной коррекции, можно наблюдать, проводя повторные томографии, т.к. менингиомы растут медленно, а в некоторых случаях их рост вообще может прекратиться самостоятельно.
Хирургическая техника лечения менингиом
Операции часто сопровождаются большой кровопотерей. Могут быть полезными предоперационная эмболизации опухоли и заготовка крови от самого пациента.
При менингиомах крыльев основной кости, парасагиттальных и фальксовых менингиомах: после экспозиции опухоли производится иссечение ее внутренней части. Затем удаляется место прикрепления к фальксу или к основной кости, используя биполярную коагуляцию для пересечения питающих опухоль сосудов. После этого можно практически бескровно отделить основную часть опухоли от мозга, т.к. сосудистая ножка опухоли уже пересечена.
При парасагиттальных и фальксовых менингиомах: будьте готовы к тому, что нижний край опухоли может быть в непосредственном контакте с ветвями ПМА.
При менингимах ольфакторной ямки: делают бифронтальную краниотомию, сохраняя надкостницу для закрытия лобных пазух и дна ПЧЯ в конце операции. Возможен односторонний подход к маленьким опухолям (со стороны большей части опухоли) 59(с.3284) . Во избежании излишней ретракции мозга можно произвести резекцию полюса лобной доли. Сосуды, питающие опухоль, выходят из дна ПЧЯ по средней линии. Сначала вскрывают капсулу опухоли в передних отделах и удаляют оттуда внутреннее содержимое опухоли в направлении дна ПЧЯ, для того чтобы прекратить ее кровоснабжение. Заднюю часть капсулы иссекают осторожно, т.к. она может включать в себя ветви ПМА и/или зрительные нервы и хиазму. После операции существует риск ликвореи через пазуху решетчатой кости.
Альтернативные вмешательства при поражении ВСС:
- если опухоль полностью окклюзирует синус, его можно иссечь, тщательно сохраняя вены, впадающие в действующую часть синуса
- при частичной окклюзии ВСС:
A. впереди от коронарного шва пересечение синуса обычно безопасно
B. взади от коронарного шва пересекать его нельзя, т.к. это чревато тяжелым венозным инфарктом
1. при поверхностном вовлечении опухоль можно отделить от стенки ВСС, сохранив его проходимость
2. при значительном вовлечении:
a. реконструкция синуса: очень опасна, не рекомендуется
b. лучше оставить часть опухоли и контролировать ее в дальнейшем на КТ и МРТ; в некоторых случаях это может привести к полной окклюзии синуса, после чего опухоль можно будет резецировать вместе с синусом
- при проходимом поперечном синусе: доминантный поперечный синус нельзя окклюзировать внезапно
Пятилетний срок жизни при менингиомах – 91,3%.
Рецидивы
Степень хирургического удаления менингиомы является наиболее важным фактором, препятствующим возникновению рецидива.
Для определения степени хирургического удаления менингиомы используется система Симпсона, которая показана на табл. 14-21. После тотального удаления опухоли рецидивы наблюдались в 11-15% случаев, при неполном удалении – в 29% случаев (длительность периода наблюдения не была указана).
Др. авторы приводят частоту возникновения рецидивов ´ 5 лет после частичной резекции в пределах от 37% до 85%. В серии наблюдений общая частота возникновения рецидивов ´ 20 лет составила 19%, а в другой – 50%. Злокачественные менингиомы имеют бóльшую частоту рецидивирования, чем доброкачественные.
Табл. 14-21. Степень удаления менингиом по Симпсону
Макроскопически полное удаление с иссечением места прикрепления к ТМО и измененной кости (включая иссечение синуса, когда он поражен опухолью)
Макроскопически полное удаление с обработкой места прикрепления к ТМО с помощью эндотермической коагуляции (Bovie или лазером)
Макроскопически полное удаление без иссечения или коагуляции места прикрепления к ТМО или зоны экстрадурального распространения опухоли (напр., гиперостозная кость)
Частичное удаление с оставлением опухоли на месте
Простая декомпрессия (±биопсия)
Ретроспективное исследование 135 пациентов с незлокачественными менингиомами, которых наблюдали ´ 5-15 лет в университете щтата Калифорния (Сан-Франциско) показало, что после тотальной резекции опухоли частота рецидивов составила 4%, после частичной резекции без облучения – 60% и после частичной резекции с облучением – 32%.
Среднее время до возникновения рецидива было больше после облучения (125 мес) по сравнению с 66 мес без облучения. Эти данные говорят о том, что проведение ЛТ может быть полезным в случае частичного удаления опухоли. Однако, можно и просто наблюдать этих больных с помощью повторных КТ и МРТ, не проводя ЛТ.
В дополнение к обычному ПД, которое оказывает ЛТ в том случае, когда облучение проводилось по поводу менингиомы, было описано возникновение злокачественной астроцитомы.
Нарушения функций ЧМН и ствола мозга. Лицевой нерв (VII): если закрывание глаза нарушено из-за поражения лицевого нерва: Rx натуральные слезы по 2 капли в пораженный глаз каждые 2 ч и по необ-ходимости. На пораженный глаз наносят Lacrilube® и заклеивают его на час. При полном параличе VII-го.
Возможные варианты лечения: 1.выжидательная тактика: наблюдение за симптомами, слухом (аудиометрия) и опухолью (повторные КТ и МРТ, сначала каждые 6 мес в течение 2 лет, а затем ежегодно – при стабильном состоянии опухоли). Операция произво-дится при прогрессировании опухоли (под.
К ним относятся остеопетроз, болезнь Пэджета черепа, внутренний лобный гиперостоз (ВЛГ).Внутренний лобный гиперостоз. ВЛГ представляет собой доброкачественной неравномерное узловое утолщение внутренней пластинки лобной кости, которое практически всегда распространяется на обе стороны
Аудиометрия и аудиологические исследования. Большинство из них могут быть осуществлены, если пациент все-таки достаточно слышит пораженным ухом. Проведение этих исследований с диагностической це-лью может быть не оправдано (за исключением пациентов с низкой степенью по-дозрения), т.к. больши.
Ключевые признаки
•клиническая триада: припадки, задержка умственного развития и аденомы сальных желез
•типичные находки в ЦНС: субэпендимальные узелки - гамартомы
•типичная опухоль, которая развивается у этих больных: субэпендимальная гигантоклеточная
Ключевые признаки
•основные признаки: 1) локальная атрофия коры и кальцификаты, 2)ипсилатеральный невус на лице бордового цвета (обычно в зоне иннерва-ции V1)
Острое возникшее неврологическое ухудшение, которое обычно проявляется Г/Б, зрительными нарушениями, офтальмоплегией (односторонней или двухсторонней) и нарушениями умственного статуса. Обычно возникает в результате увеличения размеров образования в пределах турецкого седла в результате кров.
Читайте также:





