Киста после операции по удалению опухоли
Рассмотрим процедуру удаления кисты из организма, виды операций и процесс восстановления со сроками реабилитации.
Удаление кисты
Под кистой подразумевают аномальный отросток, который располагается в тканях нашего организма.
Внутри новообразование может содержать отмершие клетки кожи, затвердевшие частички жира, а также физиологические жидкости.

При своевременном выявлении она подлежит удалению. Важна как сама операция по удалению, так и реабилитация после удаления кисты.
Практически всегда она носит доброкачественный характер, в редких случаях содержит злокачественные клетки. Они могут образовываться в любом месте на теле: яичники, почки, спина, пах, печень и даже мозг.
Виды операций по удалению кисты
На сегодняшний день производится несколько видов операций. Все зависит от места и вида новообразования.
Способы хирургического вмешательства:
- пункция;
- лапароскопия;
- полостное вмешательство.
Хирургическое вмешательство может быть как плановым, так и срочным.
Показанием для неотложного проведения операции является:
- перекрут ножки новообразования;
- разрыв;
- образование гнойных масс.
Подобные осложнения проявляются острой болью. Значительное увеличение температуры тела свыше 38°. Тошнота сопровождающаяся рвотой. Полуобморочное состояние.
Рассмотрим виды операций более подробно.
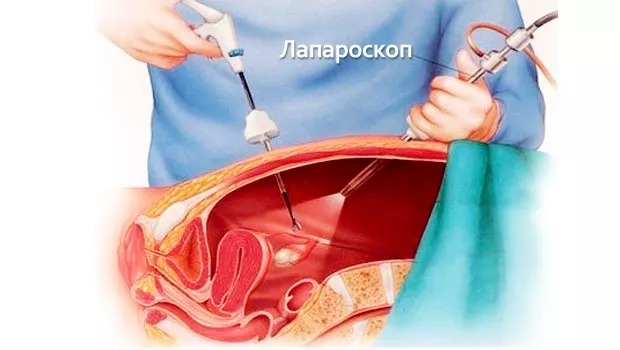
Пункция кисты применяется очень редко, когда новообразование небольшого размера и отсутствует воспалительный процесс. Под ультразвуковым просмотром проводится иссечение с помощью специальной насадки.
Пациенты легко ее переносят, реабилитация после операции по удалению кисты проходит в минимальные сроки. Для проведения операции делается три разреза. В один вводится кабель с камерой, в другие – необходимые инструменты.
Образования необходимо удалять очень аккуратно, дабы их содержимое не вылилось внутрь организма.
В недавнее время полостная операция являлась единственным способом избавления. В наше время применяется очень редко.
Показаниями к ее проведению является риск злокачественного перерождения или же возникновение кровотечения при проведении лапароскопии.
Возможные осложнения
Хирургическое вмешательство увеличивает риск развития последствий.
Иногда воспалительный процесс может развиться из-за отсутствия элементарной гигиены. Высока вероятность проникновения инфекции в организм.

Осложнения лечения новообразования на яичнике:
- высокая температура тела;
- интенсивная боль внизу живота;
- выделения приобретают темный окрас;
- кровотечение;
- припухлость и отечность кожного покрова;
- повторное образование;
- травматизм близко расположенных органов.
Факторы, которые влияют на развитие осложнений:
- наличие лишнего веса;
- беременность;
- заболевания хронического характера;
- злоупотребление никотином и алкоголем;
- прием медикаментов;
- развитие спаечного процесса.
Реабилитация после операции по удалению кисты яичника может сопровождаться различными неприятными симптомами – в таком случае незамедлительно обратитесь к врачу. Операция – это стресс для организма. Часто человек впадает в депрессию.
Сроки реабилитации после удаления кисты
Восстановление составляет от 2 недель до 1 месяца.
Все зависит от тяжести хирургического вмешательства и развития различных осложнений.
Реабилитация после удаления кисты почки пройдет быстрее, если она проводилась с применением лапароскопии. Восстановительный период после применения полостной операции длительный.
Особенности реабилитации после разных видов операций
Пункция кисты – малотравматичная процедура. Восстановительный период проходит быстро. После проведения пациент находится в медицинском учреждении на протяжении 2-х дней.
Реабилитация после удаления кисты яичника включает прием антибактериальных препаратов. При негативной динамике наблюдение осуществляют еще 2 месяца. Через полгода можно применять иной вид вмешательства для борьбы с проблемой.
Послеоперационный период длиться две недели. Общий срок реабилитации – 1 месяц.
- прием гормональных препаратов;
- фотофорез;
- лазерная и магнитная терапия;
- диетическое питание;
- незначительные физические нагрузки;
- физиотерапевтические методы.
При использовании лапароскопии выписка из стационара проводится на вторые сутки. В первое время пациенту необходим полный покой и постельный режим.
Важен пересмотр рациона. Необходимо стараться как можно меньше нагружать кишечник. Реабилитация после удаления кисты яичника при лапароскопии включает прием легкой и полезной пищи.

Первый этап восстановления начинается после проведения операции и заканчивается после снятия швов.
Длительность периода – от недели до двух. Важно осуществлять дыхательную гимнастику, а также включить лечебные упражнения.
С 4-го дня показаны физиотерапевтические методы. Врач должен наблюдать пациента два раза в год.
Реабилитация после удаления кисты бейкера коленного сустава включает покой ноги на протяжении нескольких дней. Для недопущения развития тромбоза глубоких вен необходимо использовать компрессионный трикотаж.
Реабилитация после удаления кисты Бейкера включает также ношение специального ортеза.
При полостной операции пациенту первое время необходимо придерживаться постельного режима. Начинать движения можно по рекомендации врача.
Все зависит от места разреза. Если ощущается боль в области шва, показан прием обезболивающих препаратов. Стоит обратить внимание на специальную диету и питьевой режим. При данном виде операции теряется много жидкости.
Беременность после лапароскопии кисты яичника
В ходе операции удаляется сам нарост, ткани яичника практически не травмируются. Нет никаких препятствий к беременности.
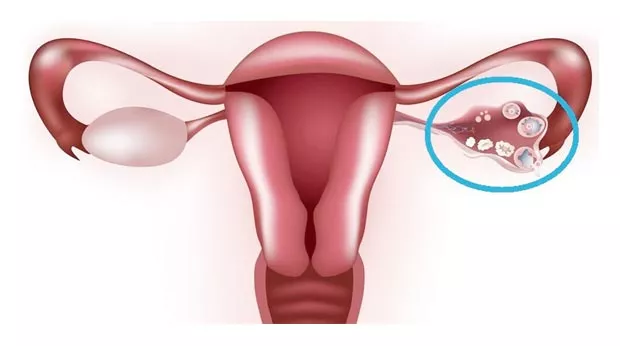
Врачи рекомендуют, перед планированием беременности, пропустить несколько циклов, спустя 2-3 месяца можно переходить к зачатию.
Исключением является эндометриоидное новообразование, которое требует полного лечения специальными препаратами, для обеспечения успешного вынашивания плода. Не стоит расстраиваться, если беременность наступит не сразу, ведь организм у каждой женщины индивидуален.
Дополнительные рекомендации
Реабилитация после удаления кисты головного мозга включает занятия со специалистом по ЛФК, массажистом, рефлексотерапевтом.
Важен прием специальных медикаментов, которые способны облегчить отек и улучшить кровоток. В течение месяца пациента могут беспокоить головные боли.
Человека, после перенесенной операции, нельзя считать полностью здоровым. На протяжении жизни его могут сопровождать проблемы с сосудами и мозгом.
Реабилитация после удаления арахноидальной кисты мозга проходит так же, как и в предыдущем случае.
Операция по удалению новообразования с копчика переносится легко. Период заживления происходит на протяжении месяца. В период реабилитации запрещено сидеть. Реабилитация после удаления кисты копчика включает прием антибиотиков и обезболивающих препаратов. Для скорейшего срастания тканей назначаются физиологические процедуры. Пациент полностью восстанавливается.
Ранняя диагностика и лечение кисты дают положительный прогноз. Данный вид новообразования не злокачественный, поэтому пациент полностью восстанавливается. Наименее травматичными способами оперативного вмешательства являются пункция и лапароскопия.
Ведение послеоперационного периода связано с определенными трудностями.
После операции больные получают увлажненный кислород, ингаляции антибиотиков, соды и химотрипсина, камфору, строфантин, корглюкон (в зависимости от частоты сердечных сокращений), 40% раствор глюкозы с витаминами С и В внутривенно, обезболивающие средства (2% раствор промедола, 50% раствор анальгина), антибиотики парентерально с учетом чувствительности микрофлоры. Таким образом, при гладком течении послеоперационного периода лечебные мероприятия ограничиваются профилактикой сердечно-сосудистых и дыхательных расстройств, инфекции, борьбой с болями.
При нарушении водноэлектролитного баланса, щелочного резерва соответственно назначают препараты калия, хлориды, соду. Учет количества выпитой и выведенной жидкости позволяет своевременно производить коррекцию водного баланса. При явлениях олигурии исследуется содержание остаточного азота, мочевины и электролитов крови. Лечение проявлений почечной недостаточности заключается в повторных вливаниях 20% раствора глюкозы по 200 мл с витаминами B, С, маннитола, гидрокортизона.
Основное внимание уделяется состоянию легких после операции (В. С. Карпенко, А. М. Тарнопольский, В. М. Кравец, 1966). С этой целью в плевральной полости создается эффективное разрежение с помощью вакуум-аппарата. Дренаж из плевральной полости извлекают на следующие сутки, если разрежение стойко удерживается. В этот же день производят рентгеноскопию грудной клетки. Рентгенологический контроль в последующие сутки начинают в зависимости от общего состояния больного, данных аускультации. При наличии в плевральной полости воздуха и экссудата производят пункцию плевральной полости с аспирацией содержимого и введением антибиотиков.
У некоторых больных в послеоперационном периоде усиливается секреция в трахеобронхиальных путях, что приводит к дыхательной гипоксии. В этих случаях мы широко пользовались эндотрахеальным введением антибиотиков на физиологическом растворе путем прокола трахеи. При неэффективности этих мероприятий и рентгенологических признаках ателектаза мы немедленно применяем лечебную бронхоскопию под наркозом.
Кровопотерю восполняют во время операции, поэтому переливание крови обычно применяем для стимуляции в послеоперационном периоде. Повышение температуры в первые трое суток — обычное явление, однако если температура становится выше, чем в предыдущие 2 дня после операции, и удерживается в последующем, это свидетельствует о присоединении инфекции. Поэтому мы производили ревизию раны, рентгеноскопию грудной клетки, осматривали вены, через которые вливали жидкости или проводили анестезию.
При исключении экстраторакальных причин повышения температуры основное внимание уделялось лечению начинающейся пневмонии, рентгенологические признаки которой могут отсутствовать в первые дни. Важное значение приобретают данные аускультации, частота дыхания и пульса, состояние кожных покровов, адинамия. Пневмония, как осложнение после операции по поводу новообразований средостения, имела место у 9 больных.
Флебиты и тромбофлебиты вен нижних конечностей мы наблюдали у 4 больных. Среди осложнений, связанных с техническими погрешностями при укладке больных на операционном столе, мы наблюдали плекситы (6 больных). Травматические плекситы отличаются торпидным течением, что нередко несколько задерживает выздоровление больных несмотря на полный благополучный исход хирургического лечения основного заболевания. Лечение плекситов заключалось в назначении прозерина, витаминов, алоэ и стекловидного тела, пирабутола (бутадиона, реопирина), массажа, ЛФК. В среднем лечение плексита занимает 3—4 недели.
У 18 больных после перенесенной операции мы наблюдали явления астенизации. У таких больных нарушается сон, появляется раздражительность, быстрая утомляемость, отсутствие аппетита, подавленное настроение и другие проявления психогенного дискомфорта. Лечение заключалось в назначении седативных средств (бромиды, андаксин и др.), переливаний крови, плазмы, применении гормональных анаболитов (метиландростендиол), препаратов китайского лимонника, женьшеня, пантокрина, витаминов группы В, лечебной физкультуры. В последующем после выписки из больницы показано санаторно-курортное лечение.
После заживления раны у 7 больных имела место длительная экссудация в плевральную полость на стороне операции (реактивный плеврит). Обычно в экссудате количество лейкоцитов не превышает 10—20 в поле зрения. Введение антибиотиков в плевральную полость усиливает экссудацию. Наилучшие результаты дает десенсибилизирующая терапия (вливание 10% раствора хлористого кальция, супрастина). Местно в плевральную полость мы вводили по 50—100 мг гидрокортизона 1 раз в неделю, что привело к значительному уменьшению экссудации в ближайшие дни, а затем к ее ликвидации.
Нагноение раны имело место у 5 больных в связи с незамеченной серомой или гематомой. При этом мы снимали частично швы и производили обкалывание краев раны раствором антибиотиков.
Тяжелые осложнения послеоперационного периода наблюдались у 5 больных и явились одной из причин смертельного исхода.
У одной больной во время операции имело место повреждение безымянной вены и двусторонний пневмоторакс в связи с повреждением обеих медиастинальных плевр. Это осложнение не было распознано в послеоперационном периоде. Состояние больной было крайне тяжелым и расценивалось как результат массивной кровопотери и сердечно-сосудистого коллапса.
Другой больной умер от тромбоза сосудов головного мозга на 6-е сутки после операции. При вскрытии обнаружен атеросклероз с преимущественным поражением сосудов головного мозга и обширный очаг серого размягчения левой гемисферы.
У третьего больного во время операции была повреждена верхняя полая вена, что сопровождалось массивной кровопотерей. После лигирования сосуда появился острый венозный застой в головном мозгу; больной умер спустя 1 час после оперативного вмешательства. На секции установлено наличие огромной двусторонней нейрогенной саркомы передне-нижнего средостения с прорастанием сердечной сорочки, легких и метастазами в легкие, выраженный отек легких мозговых оболочек и вещества мозга.
У четвертой больной смерть наступила от легочно-сердечной недостаточности спустя 2 суток после дренирования больших размеров нагноившейся тератоидной медиастинальной кисты.
На вскрытии выявлена незрелая тератома средостения с некрозом и метастазами в легкие, лимфоузлы средостения и оба яичника. Кроме того, обнаружены фибринозный перикардит, зернистая дистрофия миокарда, печени, почек, левосторонний гидроторакс. У пятого больного внезапно развилась острая сердечно-сосудистая и легочная недостаточность, закончившаяся летальным исходом. Непосредственными причинами смерти 3 больных с тяжелой миастенией, умерших после тимэктомии на 3-й, 5-и и 17-е сутки, оказались: обширные ателектазы легких, двусторонняя аспирационная пневмония, ограниченный медиастинит на фоне часто повторяющихся миастенических и холинэргических кризов.
Как видно из приведенных данных, у 8 (3,5%) из 225 больных, оперированных по поводу опухолей и кист средостения, в ближайшем послеоперационном периоде наступила смерть.
Анализируя послеоперационные осложнения, закончившиеся летальным исходом, следует подчеркнуть, что у 2 из 8 умерших во время операции и на секции были выявлены злокачественные медиастинальные и внемедиастинальные опухоли с метастазами в отдаленные органы. Иноперабельное их состояние, к сожалению, до операции не было выявлено, а оперативное вмешательство предпринималось по жизненным показаниям. Разумеется, в этих случаях операция была паллиативной. Прогрессирующий рост опухоли, бластоматозная интоксикация, усугубившаяся операционной травмой, явились теми отягощающими моментами, которые привели к тяжелым осложнениям, повлекшим за собой смертельный исход.
Таким образом, ведение послеоперационного периода после удаления опухолей и кист средостения преследует цели своевременного распознавания тех или иных осложнений и своевременной их ликвидации.
Лапароскопическая операция – это щадящий, органосохраняющий метод лечения кисты яичника. С помощью лапароскопии проводится удаление новообразований и кист яичника размером не более 10 см. Операция выполняется с помощью прибора - лапароскопа, который оснащен видеокамерой высокой четкости, ксеноновой или галогеновой лампой, через специальные трубки вводится хирургический инструмент в брюшную полость. С помощью лапароскопической операции выполняется лечение различных заболеваний внутренних органов: холецистэктомия, резекция яичника, миомэктомия и другие виды хирургического лечения.
Юсуповская больница – это медицинский комплекс, в составе которого несколько клиник. В онкологической клинике больницы проводят лечение заболеваний яичника злокачественного и доброкачественного характера с помощью лапароскопии. Операции выполняют квалифицированные хирурги-онкогинекологи с большим опытом проведения лапароскопических операций. Перед вмешательством врач рассказывает пациентке, как будет проходить лапароскопическое лечение кисты яичника, как подготовиться к операции, какие осложнения могут возникнуть и как их избежать.
Отзывы
После удаления кисты яичника отзывы пациентов всегда положительные, так как при лапароскопии на теле не остается ссадин и шрамов, а реабилитационный период не занимает много времени. Как правило, выписка пациентки осуществляется уже на следующий день.
Особенности операции
Показания
В яичниках формируются различные виды кист и новообразований. Киста яичника может быть нескольких видов:
- Фолликулярная киста образуется из фолликула, полость кисты гладкая, однокамерная.
- Лютеиновая киста образуется в фолликуле после овуляции, имеет утолщенные стенки полости, может достигать 7 сантиметров в диаметре, содержимое кисты светлое.
- Эндометриоидная киста появляется при попадании клеток эндометрия в ткани яичников. Диаметр может достигать десятков сантиметров, наполнена темным содержанием, кровью.
- Геморрагическая киста появляется при кровоизлиянии внутри функциональных кист.
- Дермоидная киста растет медленно, чаще всего не достигает больших размеров, содержимое полости кисты: кожа, хрящи, эмбриональные зародышевые листы, жир, слизь.
- Эпителиальная развивается из компонентов яичника, может проявиться как доброкачественная, пограничная или злокачественная опухоль.
- Серозная содержит серозную выстилку капсулы, наполнение кисты – светлая жидкость.
- Герминогенная опухоль может достигать больших размеров, отличается бурным течением заболевания.
Как проходит операция и ее продолжительность
Перед операцией женщина проходит подготовку, врач рассказывает об этапах операции. Пациентку консультирует врач-реаниматолог, проверяет отсутствие противопоказаний к проведению наркоза. Пациентка располагается на операционном столе, который наклонен в области головы на 30 градусов ниже расположения ног. В таком положении облегчается доступ к яичникам, так как кишечник опускается к диафрагме. Операция начинается с обработки передней брюшной стенки, затем хирург делает три прокола в передней брюшной стенке, в прокол в области пупка нагнетается углекислый газ, который приподнимает переднюю брюшную стенку в виде купола, что значительно облегчает доступ к полю операции.
Затем вводится лапароскоп, в отверстия, расположенные ниже, вводят хирургические инструменты для проведения операции. Видеокамера передает изображение операционного поля на экран монитора, хирург во время операции наблюдает за своими действиями на экране. Продолжительность операции зависит от сложности заболевания, объема хирургического вмешательства. В среднем лапароскопическая операция идет от сорока минут до часа, с учетом подготовки занимает около двух часов. После окончания операции из брюшной полости удаляется газ, инструменты, лапароскоп, накладываются швы на небольшие отверстия и закрываются стерильной повязкой.
Лапароскопия эндометриоидной кисты яичника
Наркоз во время операции
Лапароскопия выполняется под общим наркозом, перед его проведением каждая пациентка проходит подготовку. Анестезиолог подбирает препарат и его дозу индивидуально для каждой больной. Есть несколько методов проведения анестезии перед лапароскопической операцией:
- Местная эпидуральная анестезия.
- Регионарная эпидуральная анестезия.
- Общий наркоз.
Отзывы о проведении наркоза различные, зависят от того, насколько правильно была подготовлена пациентка и подобран наркоз. Эпидуральная местная и регионарная анестезия применяется при недлительных хирургических вмешательствах.
Осложнения эпидурального наркоза
Подготовка к наркозу
Подготовка к наркозу начинается со сдачи анализов и обследования:
- Анализ крови.
- Анализ мочи.
- УЗИ брюшной полости.
- ЭКГ.
- В день перед операцией последний прием пищи должен быть не позднее шести часов вечера, последний прием воды не позднее восьми часов вечера.
- Необходимо принять меры для предотвращения развития патологии сосудов нижних конечностей – больная должна надеть на ноги компрессионные гольфы.
- За сутки до операции сделать очистительную клизму.

Восстановление после лапароскопии
Продолжительность реабилитации после выполнения лапароскопической операции по удалению кисты яичника в стационаре не превышает недели. Полное восстановление после выписки из стационара проходит в течение двух, трех месяцев. На больничном женщина находится несколько дней и может приступать к своим повседневным обязанностям с учетом рекомендаций врача.
Осложнения после операции
Боли после удаления кисты
Менструация и выделения
Считается нормальной задержка менструации в первые два месяца после лапароскопии. Затем менструальный цикл восстанавливается. Нередко после лапароскопии менструация начинается в положенный срок, и менструальный цикл проходит без нарушений. Обращаться к врачу следует, если после проведения операции менструация обильная, переходящая в кровотечение. Около двух недель после лапароскопии могут наблюдаться обильные выделения из сгустков крови и слизи, затем они уменьшаются и вскоре прекращаются.
Если выделения не прекращаются, появился неприятный запах, боль, кровь в выделениях, изменился цвет выделений на темно желтый или зеленый – следует незамедлительно обратиться к врачу, возможно, развился воспалительный процесс. В Юсуповской больнице пациентка сможет пройти обследование и лечение осложнения.
Мой личный опыт лапароскопического лечения пресакральных кист начинается с 1995 года и насчитывает более 80 наблюдений с положительными результатами. Все операции были выполнены в плановом порядке, часть из них при осложнённых кистах, с наличием свищей.
Показания к операции при пресакральных кистах и опухолях
Показанием к оперативному вмешательству является само наличие тератоидного новообразования (пресакральная киста), даже при отсутствии клинической симптоматики, так как часто возникают гнойные осложнения или происходит злокачественное перерождение тератом.
Видео из операционной. Иссечение пресакральной кисты
Как правило, пресакральная киста выявляется на МРТ или УЗИ органов малого таза размерами 2 см и более. При низком расположении кисты она может пальпироваться врачом при вагинальном или ректальном исследовании.
- лапароскопический доступ;
- промежностный доступ;
- трансанальный доступ
- трансвагинальный доступ.
Из всех возможных доступов, наиболее современным, малотравматичным, косметически оправданным и результативным является лапароскопический доступ.
Лапароскопия в лечении пресакральных кист
Целый ряд несомненных преимуществ лапароскопических методик, подтвержденных многочисленными исследованиями (уменьшение травматичности операционного вмешательства, снижение интра- и послеоперационных осложнений, сокращение сроков пребывание больного в стационаре и длительности временной нетрудоспособности, уменьшение послеоперационной летальности) позволило внедрить их в разных областях хирургии.
Быстрое развитие малоинвазивных технологий в последние годы и их приоритетное использование при лечении доброкачественных заболеваний толстой кишки (пресакральные кисты и опухоли) заставили нас принципиально по-иному подойти к решению этой проблемы.
В чем преимущество лапароскопического (через проколы на брюшной стенке) доступа:
- Минимальная травматичность, операция проводится быстро и бескровно;
- Операция проводится без больших разрезов на промежности, резекции копчика и выведения стомы;
- У женщин не нарушается естественный процесс беременности и родов, которой становится проблематичным при промежностном доступе;
- Максимально быстрый период реабилитации: вставать и сидеть на следующий день, выписка на 3 день (сохраняется возможность активной деятельности);
- Минимальный риск повреждения прямой кишки, сфинктера и развития рецидива кисты;
- Методика позволяет выполнение симультанных (одномоментных) операций при различных заболеваниях органов брюшной полости и малого таза (матке, придатках, желчном пузыре и тд).

Рис. 1. Схема расположения операционной бригады и точки введения троакаров.

Рис. 2. Гигантская пресакральная тератома. Вид при лапароскопии.

Рис. 3. Окончательный вид ушитой тазовой брюшины. Полностью восстановлена анатомия органов малого таза.
Оперативное вмешательство проводится под общим обезболиванием в положении лежа на спине. Схема расположения операционной бригады и точки введения троакаров представлены ниже на рисунке.
Необходимо отметить, что лапароскопический доступ следует использовать преимущественно для удаления крупных или расположенных далеко от промежности тератом. В данной ситуации альтернативой лапароскопическому является лапаротомный доступ, который обладает большей травматичностью и худшей экспозицией операционного поля.
Восстановление после лапароскопической операции
После лапароскопических операций на коже живота остаются 3-4 разреза длиной 5—10 мм. Пациенты с первого дня начинают вставать с постели, присаживаться и принимать жидкую пищу. Выписка из стационара проводится на 3—4-й день.
После лапароскопического удаления пресакральной кисты необходимо динамическое наблюдение проктолога — осмотр, УЗИ через 1, 3 и 6 месяцев.
Обычно срок восстановления трудоспособности соответствует 12—21-му дню после операции.
Открытые доступы в лечении пресакральных кист и опухолей
Положение пациента на операционном столе зависит от локализации опухоли. Чаще используется положение больного на спине с разведенными ногами (локализация тератомы спереди и сбоку от прямой кишки) и на боку с приведенными ногами (пресакральная локализация). Если опухолевидное образование расположено на средней линии, то целесообразно использовать кожный разрез по межъягодичной складке. В тех случаях, когда образование смещено в сторону, разрез кожи производят вдоль края крестца, начиная с уровня 2-3 позвонков и далее по межъягодичной складке, не доходя 2 см до заднего прохода. Если нижний полюс кисты располагается под кожей промежности или в ягодичной области, кожный разрез нужно продлить вниз до прощупываемого или видимого участка опухоли. Однако, во всех случаях необходимо сохранять целостность анального жома.
После удаления копчика, частично отсекают волокна левой или правой большой ягодичной мышцы у места ее прикрепления к боковой поверхности крестца. Далее выделяют кисту, стараясь не повредить прямую кишку.
Промежностный доступ. При локализации ниже леваторов рассекают кожу, клетчатку, кисту выделяют острым и тупым путем. При локализации образования выше леваторов, сначала отводят в стороны леваторы, а затем выделяется киста. В обоих случаях для предотвращения ранения прямой кишки рекомендуется все манипуляции выполнять под контролем второго пальца хирурга, введенного в прямую кишку.
Трансанальный доступ. После дивульсии сфинктера прямую кишку расширяют ректальным зеркалом. Стенка кишки над кистой рассекается продольным разрезом, тератома выделяется и удаляется. Операция заканчивается ушиванием стенки прямой кишки и введением в прямую кишку газоотводной трубки.
Промежностный доступ характеризуется наименьшей инвазивностью при данной локализации образования. Методом гидравлической препаровки раствором новокаина расщепляется ректовагинальная перегородка, выделяется и удаляется тератома, рана ушивается с оставлением резинового выпускника.
Трансвагинальный доступ. Выполняется продольный разрез стенки влагалища над кистой, тератома и подтягивается наружу с помощью зажима. Выделение задней стенки проводится под контролем второго пальца, введенного в прямую кишку. Дефект влагалища ушивается узловым швом атравматичной нитью.
Наибольшие трудности возникают при хирургическом лечении крупных пресакральных тератом, что обусловлено ограниченностью доступа к этой области, близостью крестцовых венозных сплетений и стенки прямой кишки. В случаях, когда верхний полюс кисты достигает тазовой брюшины, обычно применяется комбинированный брюшно-промежностный доступ, который отличается большой травматичностью, инвазивностью и длительным периодом реабилитации. При этом, как правило, удаляется копчик для осуществления полноценного доступа к опухоли.
Лапаротомия позволяет со стороны живота вскрыть тазовую брюшину, отделить стенку кисты от прямой кишки, тем самым избежать серьезных осложнений.
Таким образом, мой опыт свидетельствует о том, что хирургическое лечение крупных пресакральных кист нередко сопровождается серьезными техническими трудностями вследствие ограниченности доступа и высокой травматичности. Достойной альтернативой традиционному лапаротомному и промежностному доступам является лапароскопический, обладающий существенными преимуществами при лечении неосложненных тератом, вследствие адекватной визуализации и минимальной травматичности вмешательства.
Дополнительную информацию по диагностике и хирургическому лечению околопрямокишечных тератоидных новообразований (пресакральные кисты) вы можете прочитать в моих статьях и монографиях:
- Пучков К.В., Филимонов В.Б., Родиченко Д.С., Мартынов М.М., Осипов В.В., Карпов О.Э. Лапароскопическое удаление пресакральной кисты // Рос.журн. гастроэнтерологии, гепатологии, колопроктологии. - 1998. – Т. 8, №5(прил. 5). - С. 300.
- Пучков К.В., Филимонов В.Б., Родиченко Д.С. Иссечение пресакральной кисты лапароскопическим способом // Эндоскопическая хирургия. -1998, Т. 4, №4.-С. 32-34.
- Puchkov K., Filimonov V., Titov G., Chubezov D. Laparoscopic technology in coloproctology // Proktologia. – 2001. - Suppl. №1. – P. 97.
- Пучков К.В., Хубезов Д.А., Хубезов А.Т., Титов Г.М. Хирургическое лечение тератоидных образований околопрямокишечной области // Проблемы колопроктологии. Вып. 18. - М., 2002.- С.195-198.
- Пучков К.В., Хубезов Д.А.. Малоинвазивная хирургия толстой кишки: руководство для врачей.- М.: Медицина, 2005.- 280 с.
- Пучков К.В., Иванов В.В. и др. Технология дозированного лигирующего электротермического воздействия на этапах лапароскопических операций: монография.- М.: ИД МЕДПРАКТИКА, 2005.- 176 с.

«Когда вы пишете письмо, знайте: оно попадает мне на мою личную электронную почту. На все ваши письма я отвечаю всегда только сам. Я помню, что вы доверяете мне самое ценное - свое здоровье, свою судьбу, свою семью, своих близких и делаю все возможное, чтобы оправдать ваше доверие.
Каждый день я по нескольку часов отвечаю на ваши письма.
Направляя мне письмо с вопросом, вы можете быть уверены, что я внимательно изучу вашу ситуацию, при необходимости запрошу дополнительные медицинские документы.
Огромный клинический опыт и десятки тысяч успешных операций помогут мне разобраться в вашей проблеме даже на расстоянии. Многим пациентам требуется не хирургическая помощь, а правильно подобранное консервативное лечение, в то время как другие нуждаются в срочной операции. И в том, и в другом случае я намечаю тактику действий и при необходимости порекомендую прохождение дополнительных обследований или неотложную госпитализацию. Важно помнить, что некоторым больным для успешной операции требуется предварительное лечение сопутствующих заболеваний и правильная предоперационная подготовка.
В письме обязательно (!) укажите возраст, основные жалобы, место проживания, контактный телефон и адрес электронной почты для прямой связи.
Чтобы я мог детально ответить на все ваши вопросы, прошу высылать вместе с вашим запросом сканированные заключения УЗИ, КТ, МРТ и консультаций других специалистов. После изучения вашего случая, я направлю вам либо подробный ответ, либо письмо с дополнительными вопросами. В любом случае я постараюсь вам помочь и оправдать ваше доверие, которое является для меня наивысшей ценностью.
Читайте также:

