Физиотерапия при парезе лицевого нерва после удаления менингиомы
Рассмотрены виды поражения лицевого нерва, дифференцированы центральный и периферический парез лицевого нерва. Описаны клиническая картина невропатии лицевого нерва, методы оценки тяжести поражения лицевого нерва. Медикаментозные и физические методы лечен
Types of facial nerve affection were considered, central and peripheral pareses of facial nerve were differentiated. Clinical representation of facial nerve neuropathy was described, as well as methods of estimation severity of facial nerve affection. Medicine and physical methods of patients treatment were presented.
Главной характеристикой мимики является ее целостность и динамичность. Это означает, что все движения мышц лица скоординированы, в первую очередь, посредством лицевого нерва. Лицевой нерв — в основном двигательный нерв, но в составе его ствола проходят чувствительные (вкусовые) и парасимпатические (секреторные) волокна, которые принято рассматривать как составные части промежуточного нерва.
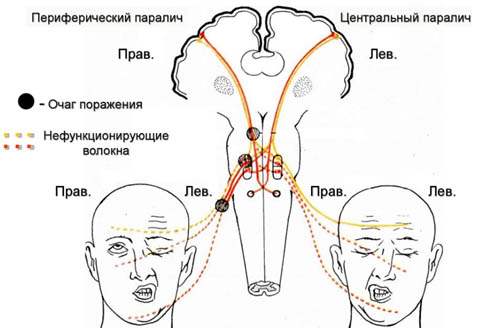
В первую очередь важно дифференцировать центральный и периферический парез лицевого нерва. Центральный парез (односторонняя слабость мышц нижних отделов лица) всегда развивается при поражении нервной ткани выше двигательного ядра лицевого нерва на противоположной от очага стороне. Центральный парез мимических мышц обычно возникает при инсульте и часто сочетается с парезом конечностей на противоположной очагу стороне. Периферический парез (односторонняя слабость мышц всей половины лица) всегда развивается при поражении лицевого нерва от двигательного ядра до места выхода из шилососцевидного отверстия на одноименной стороне (рис. 1).
.png)
В настоящее время наиболее часто встречается периферический парез лицевого нерва. При этом выделяют симптомы внутричерепного поражения периферического отдела лицевого нерва и поражения лицевого нерва в костном канале височной кости:
- Синдром Мийяра–Гюблера возникает вследствие мозгового инсульта при одностороннем патологическом очаге в нижней части моста мозга и поражении при этом ядра лицевого нерва или его корешка и корково-спинномозгового пути (на стороне поражения возникает периферический парез или паралич мимических мышц, на противоположной стороне — центральный гемипарез или гемиплегия).
- Синдром Фовилля возникает вследствие мозгового инсульта при одностороннем патологическом очаге в нижней части моста мозга и поражении при этом ядер или корешков лицевого и отводящего нервов, а также пирамидного пути (на стороне поражения возникает периферический парез или паралич мимических мышц и прямой наружной мышцы глаза, на противоположной стороне — центральный гемипарез или гемиплегия).
- Синдром мостомозжечкового угла наиболее часто возникает вследствие невриномы слуховой порции преддверно-улиткового нерва на пути следования лицевого нерва от ствола мозга до входа в костный канал височной кости (медленно прогрессирующее снижение слуха (дебют заболевания), мягкие вестибулярные расстройства, признаки воздействия опухоли на корешок лицевого нерва (парез мимических мышц), корешок тройничного нерва (снижение, а в дальнейшем и выпадение роговичного рефлекса, гипалгезия в области лица), мозжечок — атаксия и др.).
- Симптомы поражения лицевого нерва в фаллопиевом канале (канал в пирамиде височной кости, начинающийся на дне внутреннего слухового прохода и открывающийся шилососцевидным отверстием) зависят от уровня его поражения:
- поражение лицевого нерва в костном канале до отхождения большого поверхностного каменистого нерва, кроме пареза (паралича) мимической мускулатуры, приводит к уменьшению слезоотделения вплоть до сухости глаза и сопровождается расстройством вкуса на передних 2/3 языка, слюноотделением и гиперакузией;
- поражение лицевого нерва до отхождения стремянного нерва дает такую же симптоматику, но вместо сухости глаза повышается слезоотделение;
- при поражении лицевого нерва ниже отхождения стремянного нерва гиперакузия не наблюдается;
- в случае поражения лицевого нерва в месте выхода из шилососцевидного отверстия преобладают двигательные расстройства [4].
Среди различных локализаций поражения периферического отдела лицевого нерва наиболее часто встречается паралич Белла (от 16 до 25 случаев на 100 000 населения) в результате отека и компрессии нерва в костном канале. Частая ранимость лицевого нерва в фаллопиевом канале обусловлена тем, что он занимает от 40% до 70% площади его поперечного сечения (при этом толщина нервного ствола не изменяется, несмотря на сужение канала в отдельных местах). Вследствие этого неврологи рассматривают паралич Белла как туннельный синдром. В настоящее время показано, что в большинстве случаев паралич Белла вызван вирусом простого герпеса I типа. В 1972 г. David McCormic предположил, что активация вируса простого герпеса приводит к поражению лицевого нерва. Позднее группа японских ученых (S. Murakami, M. Mizobuchi, Y. Nakashiro) подтвердили данную гипотезу, обнаружив ДНК вируса простого герпеса в эндоневральной жидкости у пациентов с параличом Белла в 79% случаев.
В патогенезе невропатии лицевого нерва важное место занимает дезинтеграция метаболизма, активация перекисного окисления липидов, повышение калиевой проницаемости мембраны, угнетение антиоксидантных систем, развитие миелино- и аксонопатии лицевого нерва и нарушение нервно-мышечной передачи вследствие блокады высвобождения ацетилхолина из окончаний двигательных аксонов и нарушения взаимодействия ацетилхолина с его рецепторами на постсинаптической мембране.
Клиническая картина невропатии лицевого нерва в основном характеризуется остро развившимся параличом или парезом мимической мускулатуры:
.jpg)
Максимальная степень утраты функции лицевого нерва достигается в течение первых 48 часов.
Для оценки степени тяжести поражения лицевого нерва используется шкала Хауса–Браакмана (табл.).
Обычно не все ветви лицевого нерва поражаются равномерно, чаще всего вовлекаются нижние ветви (восстановление которых идет медленнее).
По течению заболевания выделяют:
- острую стадию — до двух недель;
- подострый период — до четырех недель;
- хроническую стадию — дольше 4 недель.
Прогноз в отношении восстановления функции лицевого нерва:
- выздоровление при использовании традиционных методов лечения наступает в 40–60% случаев;
- в 20,8–32,2% случаев через 4–6 недель может развиваться контрактура мимических мышц (сведение мышц пораженной половины лица, создающее впечатление, что парализована не больная, а здоровая сторона).
Неблагоприятными прогностическими признаками являются: полный мимический паралич, проксимальный уровень поражения (гиперакузия, сухость глаза), заушная боль, наличие сопутствующего сахарного диабета, отсутствие выздоровления через 3 недели, возраст старше 60 лет, выраженная дегенерация лицевого нерва по результатам электрофизиологических исследований.
В 1882 г. W. Erb предложил определять тяжесть поражения лицевого нерва по результатам электрофизиологического исследования. Так, различают легкое поражение без изменений электровозбудимости лицевых мышц (длительность болезни не превышает 2–3 недели), среднее — с частичной реакцией перерождения (выздоровление наступает через 4–7 недель) и тяжелое — с полной реакцией перерождения (выздоровление (неполное) наступает через много месяцев).
- Центральный или периферический парез лицевого нерва?
- Поражен ствол лицевого нерва или отдельные его ветви?
- Какой процесс превалирует — демиелинизация, аксонопатия или смешанный процесс?
- Каков прогноз восстановления?
Первое ЭМГ-исследование при невропатии лицевого нерва рекомендуется провести в первые 4 дня после парализации. Исследование состоит из двух частей: ЭМГ лицевого нерва и исследования мигательного рефлекса с двух сторон. Второе ЭМГ-исследование рекомендуется проводить через 10–15 дней от парализации. Третье исследование рекомендуется проводить через 1,5–2 месяца от начала парализации. Кроме того, в процессе лечения часто возникает необходимость оценить эффективность проводимой терапии. Тогда проводятся дополнительные исследования в индивидуальном порядке.
Целью лечебных мероприятий при невропатии лицевого нерва является усиление крово-и лимфообращения в области лица, улучшение проводимости лицевого нерва, восстановление функции мимических мышц, предупреждение развития мышечной контрактуры. Лечение является наиболее эффективным, если оно началось в пределах 72 часов после первых проявлений, и менее эффективно через 7 дней после начала заболевания.
В раннем периоде (1–10 день болезни) при невропатии лицевого нерва с целью уменьшения отека в фаллопиевом канале рекомендуют лечение гормонами. Так, чаще всего применяют преднизолон в суточной дозе 60–80 мг на протяжении 7 дней с последующей постепенной отменой в течение 3–5 дней. Глюкокортикоиды необходимо принимать до 12 часов дня (в 8:00 и 11:00) одновременно с препаратами калия. Применение гормонов в 76% случаев приводит к выздоровлению или значительному улучшению. Однако, по мнению ряда исследователей, наиболее целесообразным следует считать периневральное введение гормональных препаратов (25 мг (1 мл) гидрокортизона с 0,5 мл 0,5% раствора новокаина) относительно пострадавшего нервного ствола. При периневральном введении кортикостероидов происходит фармакологическая декомпрессия пораженного лицевого нерва. Сводные данные различных авторов свидетельствуют об успешных результатах лечения паралича Белла с помощью этого метода в 72–90% случаев. Лечение гормонами необходимо сочетать с приемом противовирусных средств. Показаны также антиоксиданты (альфа-липоевая кислота).
Помимо медикаментозных препаратов при лечении невропатии лицевого нерва широко используют различные физические методы лечения. Так, в раннем периоде назначают лечение положением, которое включает следующие рекомендации:
- спать на боку (на стороне поражения);
- в течение 10–15 минут 3–4 раза в день сидеть, склонив голову в сторону поражения, поддерживая ее тыльной стороной кисти (с опорой на локоть);
- подвязывать платок, подтягивая мышцы со здоровой стороны в сторону поражения (снизу вверх), стремясь при этом восстановить симметрию лица.
Для устранения асимметрии лица проводится лейкопластырное натяжение со здоровой стороны на больную. Лейкопластырное натяжение в первые сутки проводят по 30–60 минут 2–3 раза в день, преимущественно во время активных мимических действий (например, при разговоре и т. п.). Затем время лечения увеличивается до 2–3 часов.
Лечебная гимнастика проводится в основном для мышц здоровой стороны: дозированное напряжение и расслабление отдельных мышц, изолированное напряжение (и расслабление) мышечных групп, которые обеспечивают определенную мимику (смех, внимание, печаль и т. д.) или активно участвуют в артикуляции некоторых губных звуков (п, б, м, в, ф, у, о). Занятие гимнастикой продолжается 10–12 минут и повторяется 2 раза в течение дня.
Массаж начинают через неделю сначала здоровой стороны и воротниковой зоны. Приемы массажа (поглаживание, растирание, легкое разминание, вибрация) проводят по очень щадящей методике.
С первых дней заболевания рекомендуется электрическое поле УВЧ, переменное магнитное поле, иглорефлексотерапия [1]. Методика проведения иглорефлексотерапии предусматривает три основных момента: во-первых, воздействовать на здоровую половину лица в целях расслабления мышц и тем самым уменьшить перерастяжение мышц больной половины лица; во-вторых, одновременно с воздействием на точки здоровой стороны использовать 1–2 отдаленные точки, оказывающие нормализующее влияние на мышцы как больной, так и здоровой стороны; в-третьих, акупунктуру на больной половине лица, как правило, необходимо проводить по возбуждающему методу с воздействием на точки в течение 1–5 минут [3].
В основном периоде (с 10–12 дня) заболевания продолжают прием альфа-липоевой кислоты, а также витаминов группы В. С целью восстановления проведения нервных импульсов по лицевому нерву назначают ипидакрин. Проведенные исследования Т. Т. Батышевой с соавт. (2004) показали, что применение ипидакрина в комплексе с альфа-липоевой кислотой ускоряет восстановление двигательных реакций при параличе Белла в 1,5 раза. Кроме того, при проведении терапии ипидакрином не наблюдалось развития реакции перерождения лицевого нерва с формированием контрактур [2].
Медикаментозную терапию сочетают с лечебной гимнастикой. Рекомендуются следующие специальные упражнения для мимических мышц:
Упражнения для улучшения артикуляции:
- Произносить буквы о, и, у.
- Произносить буквы п, ф, в, подводя нижнюю губу под верхние зубы.
- Произносить сочетание этих букв: ой, фу, фи и т. д.
- Произносить слова, содержащие эти буквы, по слогам (о-кош-ко, и-зюм, и-вол-га и т. д.).
Назначают массаж пораженной половины лица (легкие и средние поглаживания, растирания, вибрация по точкам). При отсутствии электродиагностических признаков контрактур применяют электростимуляцию мимических мышц. При затянувшемся течении заболевания (особенно начальных признаках контрактуры мимических мышц) показаны фонофорез гидрокортизона (при доклинической контрактуре) или трилона Б (при выраженной клинической контрактуре) на пораженную половину лица и область проекции шилососцевидного отверстия), грязевые (38–40 °С) аппликации на пораженную половину лица и воротниковую зону, иглорефлексотерапия (при наличии выраженных контрактур иглы вводят в симметричные акупунктурные точки как здоровой, так и больной половины лица (по тормозному методу), причем в точках здоровой половины иглы оставляют на 10–15 минут, а в точках больной половины — на более длительное время) [5].
В последнее время при контрактуре мимических мышц лица широко применяют инъекции препаратов ботулинического токсина. При отсутствии эффекта от консервативной терапии с целью восстановления функции лицевого нерва рекомендуется оперативное лечение (декомпрессия нерва в фаллопиевом канале).
Литература
- Гурленя А. М., Багель Г. Е. Физиотерапия и курортология нервных болезней. Минск, 1989. 397 с.
- Маркин С. П. Восстановительное лечение больных с заболеваниями нервной системы. М., 2010. 109 с.
- Мачерет Е. Л. Рефлексотерапия в комплексном лечении заболеваний нервной системы. Киев. 1989. 229 с.
- Попелянский Я. Ю. Болезни периферической нервной системы. М.: Медицина, 1989. 462 с.
- Стрелкова Н. И. Физические методы лечения в неврологии. М., 1991. 315 с.
С. П. Маркин, доктор медицинских наук
ГБОУ ВПО ВГМА им. Н. Н. Бурденко МЗ РФ, Воронеж
Общие сведения
Нейропатия лицевого нерва (синоним — неврит лицевого нерва, паралич Белла) представляет собой паралич/парез лицевого нерва, сопровождающийся чувствительными, двигательными и вегетативными нарушениями в зоне иннервации мимических мышц и асимметрией лица. Нейропатия лицевого нерва (НЛН) является одной из распространенных и актуальных проблем неврологии.
В первую очередь необходимо отметить, что НЛН развивается всегда лишь при поражении нервного волокна от двигательного ядра лицевого нерва до его выхода из шилососцевидного отверстия (периферический парез) и всегда на одноименной стороне в отличии от центрального пареза, который возникает преимущественно при инсульте и зачастую сочетается с парезом конечностей, развивающихся на противоположной очагу стороне (рис. ниже).
Лицевой нерв (ЛН) относится к преимущественно двигательным нервам, которые обеспечивают мимику, процессы моргания, жевания, глотания, нахмуривания. Однако в составе ствола лицевого нерва также проходят составные части промежуточного нерва — парасимпатические (секреторные) и чувствительные (вкусовые) волокна, иннервирующих слюнные железы, а также вкусовую чувствительность языка.
Относительно высокая частота поражения лицевого нерва во много обусловлена присущими ему анатомо-топографическими особенностями — нерв имеет сложный и длительный ход в узком костном канале височной кости. Наиболее уязвимым отрезком ЛН (в котором происходит его ущемление/сдавливание) является отрезок, расположенный в узком извитом канале где в случаях развития отека, обусловленного различными причинами (например, воспалением) и происходит его сдавление.
Среди разных локализаций поражения периферического отдела ЛН паралич Белла относится к наиболее часто встречаемой патологии (16-25 случаев /100 000 населения) и обусловлен развитием отека и последующей его компрессии в костном канале (туннельный синдром). Высокая ранимость ЛН в фаллопиевом канале объясняется превалированием его в поперечном сечении канала, где он занимает 40%-70% всей площади. При этом несмотря на то, что канал в отдельных местах сужается, толщина самого нервного ствола остается неизменной.
В подавляющем большинстве случаев периферический парез лицевого нерва проявляется односторонним поражением лицевого нерва. Правая/левая лицевая сторона поражаются с одинаковой частотой. На долю двусторонней невропатии ЛН приходится всего 6,2% всех его поражений. Средний возраст начала заболевания около 40 лет, но может встречаться в любом возрасте. Наименьший показатель заболеваемости отмечается у детей в возрасте до 10 лет, повышается у лиц возрастной группы 10–29 лет, стабильные показатели характерны для лиц 30–69 лет и максимальных показателей достигает в популяции больных после 70 лет.
Для заболевания характерна высокая частота осложнений (7–18% случаев), в 24,5% отмечаются рецидивирующие невропатии ЛН. Повторные невропатии по сравнению с первичными протекают более тяжело, труднее лечатся и крайне редко завершаются полным восстановлением. Нейропатия лицевого нерва, как пишут многие пациенты, посещающие специальный форум, является чрезвычайно психотравмирующей ситуацией для больных и крайне негативно отражается на психоэмоциональной сфере и физическом состоянии пациентов вплоть до развития невроза. Паралич ЛН является частой причиной длительного нарушения трудоспособности и существенно снижает качество жизни.
Патогенез
Пусковым фактором НЛН является раздражение сосудов черепно-цервикального отдела, что способствует развитию ангиоспазма позвоночной и ветвей наружной сонной артерии, что приводит к первичной ишемии корешка ЛН. Нарастающие нарушения микроциркуляции в структурах ЛН приводят к аноксическому отеку нерва. Это в сою очередь приводит к компрессии (сдавливанию) нервной ткани в лицевом (фаллопиевом) канале височной кости, нарушению нервно-мышечной проводимости, обусловленного блокадой процесса высвобождения из окончаний двигательных аксонов ацетилхолина и расстройством взаимодействия ацетилхолина с рецепторами, расположенными на постсинаптической мембране. По мере нарастания расстройств в нервной ткани развивается вторичная ишемия ЛН.
Классификация
Выделяют первичное поражение ЛН, вызванное переохлаждением и вторичное, как осложнение других заболеваний.
По этиологическому признаку выделяют:
- Паралич Белла (идиопатическая невропатия).
- Отогенные невриты (при воспалении среднего уха/сосцевидного отростка височной кости).
- Инфекционные невриты (при гриппе, герпесе, паротите, полиомиелите и др.).
- Травматические невриты (повреждение лицевого нерва).
- Ишемические (в случаях нарушении кровоснабжения нерва).
Причины неврита лицевого нерва
При периферическом характере поражения ЛН установить причины возникновения заболевания в большинстве случаев достаточно сложно. Принято считать, что причины невропатии ЛН полиэтиологичны (ишемические, отогенные, идиопатические, травматические, инфекционные и другого генеза). Как уже указывалось, паралич Белла развивается вследствие сдавления нерва в узком извитом канале височной кости, происходящего по различным причинам (воспаление, наследственная предрасположенность в виде врожденной узости канала лицевого нерва).
К провоцирующим факторам невропатии ЛН относятся переохлаждение, инфекции, сдавление нерва опухолью (невринома), травматизация костей основания черепа/лица с механическим повреждением/разрывом нервных волокон, отравления. Также невропатия может развиваться как осложнение отита, паротита, мезотимпанита, нейротропной вирусной инфекции (полиомиелита, герпеса), воспалительных процессов в головном мозге.
Симптомы
Симптомы неврита лицевого нерва определяются уровнем его поражения. Рассмотрим лишь симптоматику компрессионно-ишемического поражения ЛН (паралич Белла). Наиболее часто компрессионно-ишемическая невропатия проявляется остро развившимся парезом/параличом мимической мускулатуры в виде:
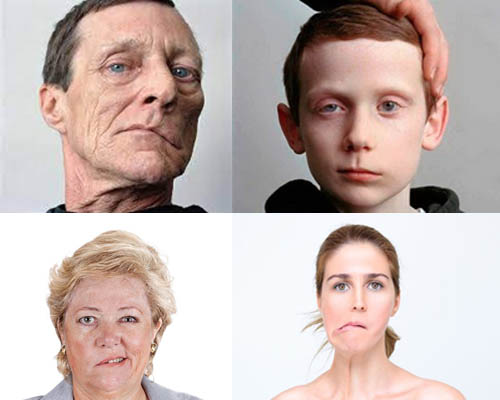
Паралич лицевого нерва начинается преимущественно внезапно. В начале заболевания у некоторых пациентов за 1-2 дня до появления двигательных расстройств или одновременно появляются умеренные/легкие боли и парестезии в области сосцевидного отростка/уха.
Анализы и диагностика
Диагноз устанавливается на основании клинической симптоматики и жалоб пациента. С целью исключения вторичной природы заболевания назначаются дополнительные инструментальные обследования (МРТ/КТ головного мозга). Для уточнения локализации поражения ЛН, степени его поражения могут назначаться электромиография и электронейрография.
Лечение неврита лицевого нерва
Вылечить парез лицевого нерва можно лишь используя комплексное лечение, включающее медикаментозную терапию, массаж, физиопроцедуры, ЛФК и специальные упражнения. Лечебные мероприятия направлены на улучшение крово/лимфообращения в области лица, нормализацию проводимости лицевого нерва, предупреждение появления мышечной контрактуры и восстановление функции мимических мышц. Лечение, в зависимости от тяжести заболевания может проводится амбулаторно или стационарно в неврологическом отделении.
Основным принципом медикаментозного лечения невропатии является снятие отека и скорейшее восстановление микроциркуляции. В остром периоде заболевания достаточно высокую эффективность имеют системные глюкокортикостероиды препараты. С этой целью проводится пульс-терапия: Метипред внутривенно капельно в течение 3 дней и далее назначается ГКС перорально в течение 5 дней, а затем доза постепенно снижает ежедневно на 5 мг. Или же назначается Преднизолон в течении 7 дней по 60-80 м/сутки с постепенной отменой за 5-6 суток. Некоторые авторы считают, что при параличе Белла более целесообразным является периневральное введение гормонов (Гидрокортизон с новокаином), что способствует более быстрой декомпрессии лицевого нерва. Параллельно назначаются диуретики — Фуросемид, Диакарб, Триамтерен.
Для снижения болевого синдрома и противовоспалительной терапии назначаются НПВС – Ксефокам, Диклофенак, Ибупрофен, Кеторолак, Зорника. Эффективны сосудорасширяющие препараты (Скополамин, Никотиновая кислота, Ксантинола никотинат). Показано назначение витаминов группы В, которые оказывают нейротропное действие, улучшают регенерацию и трофические процессы в нервной ткани, уменьшают боль (Нейромультивит, Мильгамма, Нейробион и др.).
Назначаются препараты альфа-липоевой кислоты (Тиоктацид, Берлитион, Тиогамма), способствующие восстановлению структуры нерва и купированию процессов демиелинизации.
Вне острого периода (на 7-10 сутки) для нормализации проводимости лицевого нерва проводится стимулирующая терапия — назначаются антихолинэстеразные препараты (Галантамин, Нейромидин, Ипидакрин, Аксамон). Лицевой неврит с затяжным течением требует назначения антидепрессантов — Имипрамин, Амитриптилин, Дулоксетин, Венлафаксин. В качестве дополнительного средства рекомендуется назначение оксидантов — Тиоктацид, Берлитион. Для местного обезболивания можно использовать Анестезиновую/Лидокаиновую мазь, которая наносится на болевые зоны. Если на протяжении первых 2-3- месяцев восстановление лицевого нерва в полном объеме не произошло, назначают Лидазу и препараты-биостимуляторы (ФИБС, Алоэ). При развитии контрактур показаны Мидокалм, Тегретол.
Лицевой нерв может быть поражен как злокачественной, так и доброкачественной опухолью, расположенной как в полости черепа в пределах височной кости, так и в области околоушной слюнной железы. Опухоль служит причиной дисфункции лицевого нерва приблизительно в 5% случаев. Следует различать развитие первичной опухоли лицевого нерва и компрессию нерва метастатической опухолью. Намного чаще наблюдается экстраневральное поражение лицевого нерва многочисленными доброкачественными или злокачественными опухолями височной кости, либо рядом расположенными новообразованиями.
Необходимо принимать во внимание тот факт, что опухоли височной кости, основания черепа и метастазы рака молочной железы и легкого являются наиболее частыми причинами опухолевого поражения лицевого нерва у взрослых, в то время как у детей наиболее частой этиологией является группа злокачественных заболеваний крови (лейкемия, лимфома). Лечение при этих состояниях выходит за рамки данной главы, однако укажем некоторые из наиболее частых причин поражения: шваннома лицевого нерва, врожденная холестеатома, гломусная опухоль, акустическая невринома, плоскоклеточный рак и опухоли околоушной слюнной железы. В этой статье рассматриваются опухолевые поражения лицевого нерва, локализующиеся проксимальнее шилососцевидного отверстия.
Наиболее характерным симптомом опухолевого поражения лицевого нерва является медленно прогрессирующий лицевой паралич. Таким образом, медленно прогрессирующий в течение трех недель от начала лицевой паралич без признаков восстановления функции нерва в течение шести месяцев является характерным признаком опухоли, пока не доказано обратное. Следует принимать во внимание, что доброкачественные опухоли сдавливают лицевой нерв, а злокачественные чаще разрушают нерв, прорастая в него. Поэтому иногда во время опеарции удается выделить доброкачественную опухоль без повреждения самого нерва. В то время как при злокачественном процессе нерв приходится удалять вместе с опухолью.
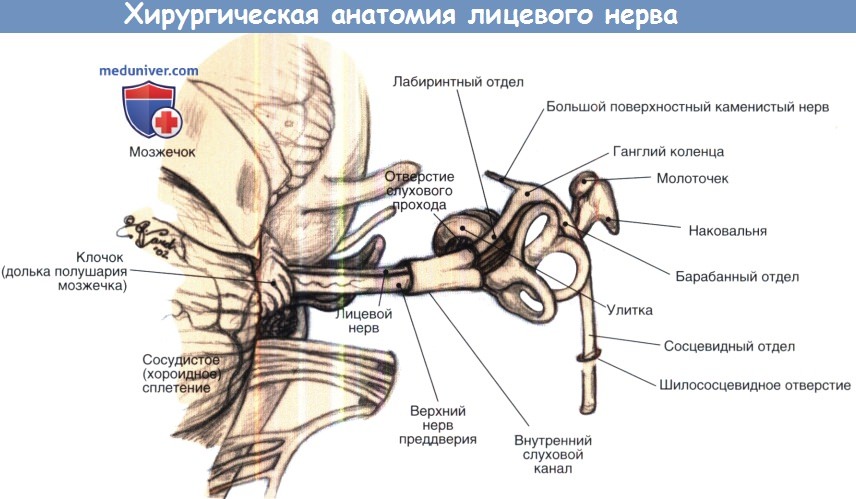
Направление и взаимоотношение левого лицевого нерва от мостомозжечкового соединения до внутривисочного участка.
Ранняя диагностика лицевого паралича опухолевого генеза возможна только при определенной онкологической настороженности. В дополнение к медленно прогрессирующему параличу лицевого нерва подозрения усиливают и несколько других признаков. В отличие от паралича Белла, при поражении лицевого нерва опухолью может наблюдаться подергивание мышц лица. Кроме того, манифестацией опухоли может являться рецидивирующий лицевой парез.
Вовлечение других черепно-мозговых нервов в клиническую картину паралича лицевого нерва также будет свидетельствовать о наличии опухоли. Диагностика неопластического процесса, вызвавшего поражение лицевого нерва, должна включать данные КТ и МРТ.
Вестибулярные шванномы являются доброкачественными опухолями, самыми распространенными опухолями височной кости (ВСК) и мостомозжечкового угла (ММУ). Лицевой паралич является довольно редким симптомом этой опухоли и, как правило, свидетельствует о поздней стадии опухолевого процесса. Вестибулярная шваннома редко прорастает лицевой нерв, и, как правило, проявляется относительной стойкостью к постепенной декомпрессии и отсутствием видимой дисфункции. Проявление симптомов со стороны лицевого нерва у пациентов с опухолью мостомозжечкового угла (ММУ) или височной кости (ВСК) должны усилить подозрение в отношении опухоли лицевого нерва, а окончательное заключение может быть сделано во время операции при ревизии опухоли.
Кроме того, у больных с вестибулярной шванномой может наблюдаться сопутствующий паралич Белла, являющийся истинной причиной лицевого паралича.
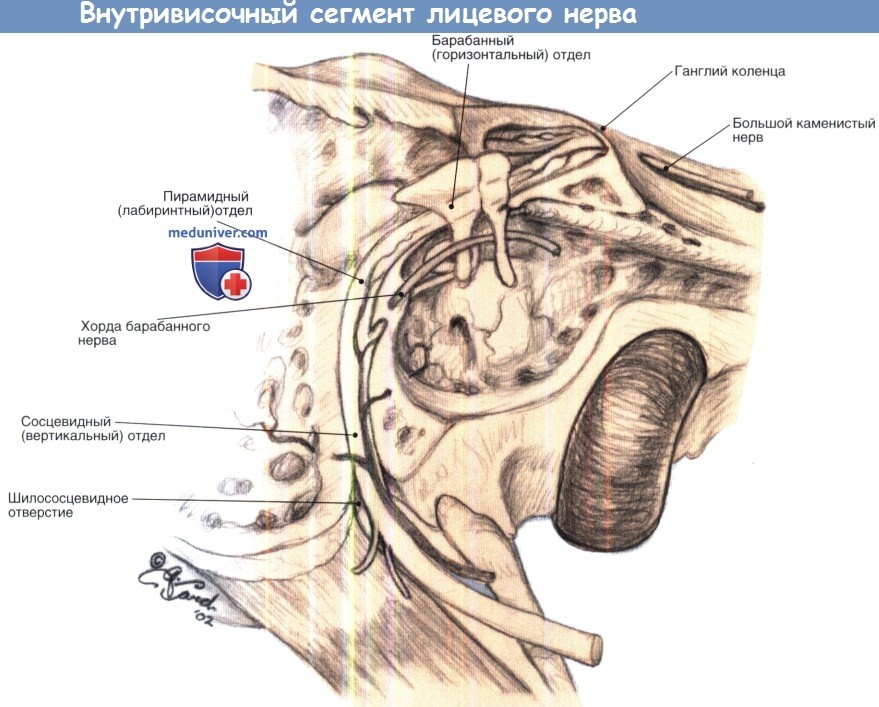
Внутривисочный сегмент лицевого нерва.
Дисфункция лицевого нерва при вестибулярной шванноме может возникнуть в результате нарушения местного кровообращения вследствие патологического роста в височную кость (ВСК).
Опухоли, исходящие из оболочки нерва, и сосудистые новообразования составляют большой процент опухолей, прорастающих внутрь ствола нерва (несмотря на то, что эта группа заболеваний встречается относительно редко). Такие опухоли как шванномы (невриномы) лицевого нерва, менингиомы, гемангиомы и гломусные опухоли могут уже на ранней стадии приводить к лицевому параличу. Шваннома лицевого нерва является довольно редким новообразованием с медленным ростом из оболочки нерва на любом участке от мостомозжечкового угла (ММУ) до периферических ветвей лицевого нерва.
Большая часть этих опухолей поражает интратемпоральную часть лицевого нерва в лабиринтном сегменте или коленчатом узле. Ретроспективный анализ продемонстрировал, что шванномы лицевого нерва чаще поражают одновременно несколько сегментов лицевого нерва, а не один какой-либо сегмент. Выбор метода лечения зависит от пожеланий пациента, возраста, степени дисфункции лицевого нерва, локализации опухоли, состояния слуха. Целью лечения является обеспечение максимальной продолжительности функционирования лицевого нерва при одновременной минимизации проявлений опухолевого процесса. В большинстве ведущих клиник предпочтение отдается иссечению опухоли с трансплантацией. Однако в нашем институте наблюдение 21 пациента с первичными/прорастающими лицевой нерв опухолями показало, что у пациентов с I или II стадией дисфункции лицевого нерва по шкале НВ возможно ограничиться наблюдением. При II-III стадиях дисфункции лицевого нерва по шкале НВ методом выбора является хирургическая декомпрессия.
При IV стадии или более в соответствии с рекомендациями ряда авторов рекомендуется резекция и трансплантация. Консервативное лечение, включающее в себя наблюдение или декомпрессию, зачастую является подходящим методом, учитывая, что лучший результат при степени С шкалы ШВПЛН достигается резекцией и трансплантацией. Тем не менее, в каждом конкретном случае тактика индивидуальна и, конечно, пациенту с компрессией ствола головного мозга в результате невриномы лицевого нерва, и с I стадией по шкале НВ, следует выполнить резекцию опухоли с последующей трансплантацией нерва.
Наиболее часто встречающейся злокачественной опухолью, которая может поражать лицевой нерв, является плоскоклеточный рак. Опухоль может быть как первичной, произрастающей из височной кости (плоскоклеточная карцинома ушной раковины), так и происходящей из соседних областей (рак кожи) или метастатического происхождения (опухоли полости рта, носоглотки и пр.). Базальноклеточный рак является чрезвычайно опасной опухолью, которая, начинаясь на ушной раковине, при отсутствии адекватной терапии быстро распространяется внутрь и поражает лицевой нерв. Среди других злокачественных новообразований головы и шеи, которые могут поражать лицевой нерв следует выделить саркомы, меланомы и аденокарциномы околоушной слюнной железы, отличающиеся особой склонностью к инвазии в нервные волокна.
Читайте также:

