Дренаж после операции по удалению опухоли
Дренаж на поджелудочной железе — это система мягких трубок из силикона, посредством которых происходит выделение патологической жидкости и гноя из послеоперационной зоны. Дренаж находится одним концом в ране, вторым – в емкости для сбора отходов.
Дренирование — это хирургический метод лечения, поэтому назначается и проводится строго по показаниям. Установление дренажа после операции на поджелудочной железе является обязательным условием успешного послеоперационного периода. Благодаря ему уменьшается скопление жидких выделений в месте операции. Длительные сроки поддержания дренирования требуют регулярного промывания дренажа антисептиками. Благодаря такой манипуляции можно избежать развития инфицирования из-за длительного контакта через трубки внутренней среды с воздухом.
Показания к дренированию поджелудочной железы
Поскольку дренирование, как и все инвазивные способы, не является полностью безопасным, существуют определенные показания к этой процедуре. Результатом прямого хирургического вмешательства на ПЖ является развитие послеоперационных осложнений, которые более чем в 50% случаев приводят к летальному исходу.
Если своевременно не удалось наладить процесс дренирования, в пищеварительном тракте образуются свищи, а вследствие неполного оттока жидкости, содержащей большое количество ферментов, в местах после операций развиваются кровотечения.
Показания к дренированию:
- послеоперационная рана,
- абсцессы различной локализации: в сальниковой сумке и под диафрагмой, иногда — в других отделах брюшной полости,
- кисты.
Эти патологические состояния подлежат дренированию в следующих случаях:
- при неэффективности консервативной терапии, в частности, антибиотиками,
- при выраженном болевом синдроме,
- при высоком риске осложнений,
- при малигнизации.
Своевременное дренирование — это профилактика смертельных осложнений: оно способствует раскрытию патологических очагов с гнойными затеками и их очищению.
Для чего нужен дренаж?
Основная функция дренажа – удаление из раны гноя и экссудата.
Во время операции происходит повреждение тканей, а впоследствии – их асептическое воспаление (механизм его развития связан с разрушением клеток). Сам воспалительный процесс сопровождается экссудацией – жидкая составная часть крови протекает в зону посттравматических нарушений. При панкреонекрозе развивается нагноение раневой поверхности. Это вызывает еще большее накопление жидкости и образование гноя – из-за их наличия инфекция может распространяться в организме. 
Второе важное предназначение дренажа — контроль над процессом в раневой области:
- по количеству выделяемого гнойного содержимого определяется степень воспаления или присоединение инфекции, на основании чего врач меняет схему антибактериальной терапии,
- по уровню амилазы в содержимом определяется стадия заживления,
- в случае кровотечения из дренажа проводится повторная операция.
Дренирование кист поджелудочной железы
Киста — это отграниченное жидкостное образование, развивающееся в тканях любого паренхиматозного органа, включая поджелудочную железу. Она заполнена панкреатическим отделяемым и тканевым дендритом (разрушенной тканью), способными вызвать нагноение.
Выделяют истинные кисты (в основном, врожденные), и приобретенные в течение жизни — псевдокисты. Наиболее частой и распространенной причиной их образования являются травмы живота и воспалительный процесс – панкреатит (острый и хронический).
После ушиба киста возникает в 30—40%. При остром панкреатите осложнение в виде кисты развивается в 5—19% случаев, при хроническом — в 20—40%.
Даже после нескольких лет после оперативного вмешательства возможно возникновение кист в поджелудочной железе. Это псевдокисты, которые иногда называются ложными. Такое название связано со строением: внутренняя стенка образования не имеет слизистой оболочки. Ложная киста не имеет клинической значимости. В случае если появились какие-то жалобы (боли в животе, тошнота, рвота), ее удаляют.
Еще один метод лечения кисты — дренирование. Если наладить отток содержимого, через какое-то время киста спадается, а со временем — происходит регресс.
Если киста расположена благоприятно, то из нее отводится трубка, по которой жидкое содержимое кисты поступает в желудок. Манипуляция осуществляется путем проведения гастроскопии, брюшная полость не вскрывается. Длительность дренирования составляет 4—16 недель. За это время киста излечивается. Конкретные сроки, сколько будет стоять и когда можно снимать дренаж, устанавливает врач.
В случае расположения кисты вдали от желудка, или же если в нее поступает жидкость из одного общего протока поджелудочной, необходимо наладить постоянный процесс дренирования.
Наличие кисты в тканях поджелудочной железы является показанием для проведения оперативного лечения. Эта манипуляция производится:
- при имеющейся кисте, которая сопровождается выраженными симптомами органной дисфункции,
- если имеются осложнения, связанные с прогрессивным увеличением кисты,
- при огромных размерах патологического образования, даже если оно протекает бессимптомно.
Симптомы, сопровождающие кисту ПЖ:
- подташнивание, иногда рвота без облегчения состояния,
- болезненность в животе,
- кровотечения из верхних отделов пищеварительного тракта.
Осложнения, возникшие из-за быстрого прогрессивного роста кисты:
- сдавливание сосудов,
- стеноз (сужение) луковицы ДПК,
- инфицирование кисты,
- кровоизлияние в полость образования,
- формирование свища в тканях железы.
Кисты большого размера, нуждающиеся в дренировании:
- превышающие 5 см, со стабильным отсутствием роста в течение последних 6 недель,
- больше 4 см при поверхностном (на поверхности железы) расположении кисты у алкоголиков,
- при высокой вероятности малигнизации,
- если есть травматизация в виде сдавления кистой крупных сосудов.
Послеоперационный дренаж
В зависимости от целей, для которых устанавливается дренаж, места его локализации могут быть разными. Широко применяется слепое дренирование для оттока из сальниковой сумки. Для этих целей трубки устанавливают через разрезы в левом и правом подреберьях. Иногда используется другая разновидность: дренаж проводится через область поясницы.
Чтобы не пропустить осложнения, осуществляется контроль за отделяемым с помощью установленного дренажа. При усилившемся выделении гноя меняется доза или сам антибиотик. Полости, куда подведен дренаж также промываются через дренажную систему растворами антибиотиков или анестетиков.
Дренирование не проводится при наличии:
- опухолей, развившихся в кисте ПЖ,
- большого секвестра внутри кисты,
- изменений, указывающих на рак железы.
![]()
Подготовкой к проведению дренирования является всестороннее тщательное обследование больного:
- лабораторное, включающее анализы крови (общеклинический, биохимические, коагулограмма, на гепатиты и ВИЧ),
- функциональные методы – УЗИ ОБП и ЗП, КТ или МРТ.
За 8 часов до проведения процедуры необходим полный отказ от еды.
Процедура установления дренажей проводится поэтапно.
Чтобы предотвратить дислокацию катетера, проводится введение его на 2—3 см в полость образования. Для безопасности выполняемую процедуру проводят под УЗИ-контролем.
Для установки дренажа используются несколько методов:
Дренирования железы часто осложняется. К наиболее опасным осложнениям этого процесса относятся:
- ушиваются поврежденные ткани,
- трубки устанавливаются и укрепляются.
При некоторой патологии, например, псевдокистах, дренирование является единственным эффективным методом лечения, поскольку эти образования практически не поддаются консервативной терапии. Дренирование дает результат в 80% случаев, но длительность лечения составляет от 1 до 5 месяцев. Этот метод обладает выраженным терапевтическим эффектом и предупреждает развитие тяжелых осложнений.
Опухоль молочной железы является одной из распространённых болезней среди женского населения. Но не стоит сразу поднимать панику. В первую очередь необходима консультация специалиста, который правильно поставит диагноз, определит степень развития заболевания и назначит адекватное лечение. Операция по удалению опухоли молочной железы – это метод лечения не только злокачественных, но и доброкачественных образований. Хирургическое вмешательство предполагает удаление жировых тканей с лимфоузлами, а в некоторых случаях и грудных мышц.
Операция по удалению опухоли молочной железы
На данный момент врачами используются два основных типа хирургического вмешательства:
- Органосохраняющая операция — предусматривает удаление опухоли молочной железы у женщин с небольшой частью здоровой ткани, при этом орган, в котором развивается опухоль, сохраняется. Как правило, пациентки затем назначается лучевая терапия.
- Мастэктомия – это операция, при которой с целью лечения рака удаляется весь пораженный орган. Различается полная (простая) и модифицированная радикальная мастэктомия. В первом случае удаляется весь орган вместе с соском. В этом случае риск перерождения клеток в раковые очень низок. Во втором случае удаляются также подмышечные лимфатические узлы и выстилку над грудными мышцами. Такое вмешательство необходимо, когда раковые клетки обнаружены более чем в одном участке, или когда опухоль очень велика относительно размера молочной железы.
При правильном подходе с точки зрения рисков возникновения рецидива и органосохраняющие операции с последующей лучевой терапией и мастэктомия не отличаются. Однако с косметической точки зрения первый тип хирургического вмешательства обладает явными преимуществами.
Только после проведения диагностики, которая включает в себя общие и биохимические анализы крови и мочи, УЗИ, ЭКГ, обязательную биопсию и маммографию, врач принимает решение о хирургическом вмешательстве. Большинство профессионалов настаивают на проведении операции, если существуют следующие осложнения:
- Есть воспаление;
- У женщины наблюдаются многочисленные опухоли;
- Есть гнойное поражение органа;
- Имеется множественное кисты;
- Прогрессирующий рак молочной железы и другое.
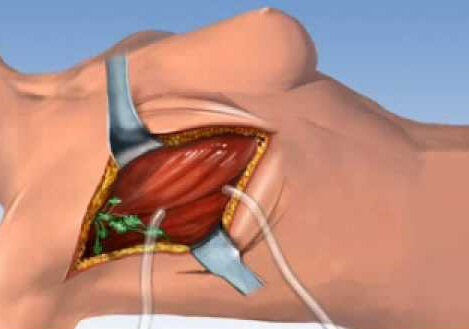
Подготовка начинается за две недели: обязательно нужно прекратить прием антикоагулянтов; антибиотики водятся в организм накануне вечером, за 12 часов не рекомендуется есть, и необходимо очистить кишечник. Пациенту вводят общий наркоз в специализированной палате. Хирург наносит на кожу разметку и делает надрезы скальпелем. Постепенно отслаивается кожа от молочной железы, а затем она отделяется от мышц. После завершения этапа удаления опухоли останавливается кровотечение, устанавливается дренажная трубка, накладывается стерильная повязка.
Реабилитационный период полностью зависит от состояния организма пациентки. Через полтора часа уже разрешается ходить, однако болевые ощущения остаются на протяжении нескольких дней. Противопоказаны физические нагрузки, резкие движения, а также нельзя поднимать руки вверх. Дренаж удаляется через примерно пять суток. В течение первых дней врач контролирует скопление крови и лимфатической жидкости, а также следит за общим состоянием организма. Швы снимают на 10-12 сутки. Затем вокруг грудной клетки накладывается плотная повязка, которую нужно носить в течение месяца. Через два месяца, если нет никаких осложнений, то женщина возвращается к привычному для нее ритму жизни.
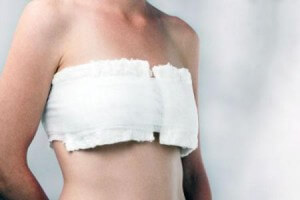
После операции по удалению опухоли молочной железы
В первые дни в области шеи и спины появляется чувство дискомфорта. Часто у пациенток наблюдается онемение рук, груди, плеч и подмышек. Но такие симптомы постепенно проходят через несколько дней. Помогает также избавиться от неприятных ощущений специальные лечебные упражнения.
В первую неделю может развиться нагноение раны, которое сопровождается покраснением кожи, отеком и повышением температуры тела. В такой ситуации необходимо сразу же известить врача, чтобы избежать дальнейших осложнений.
Если же лимфостаз образовался через несколько месяцев, то это может свидетельствовать о появление метастазов или о рецидиве. В этом случае назначается или лечение, или повторное вмешательство хирурга.
Проблемы психологического плана также встречаются у женщин в послеоперационный период: депрессия, развитие комплекса неполноценности и другое. Чтобы предотвратить такое состояние рекомендуется пройти психологическую подготовку. Седативные, антидепрессанты и психокоррекция назначаются специалистом в реабилитационный период.
![]()
Рак молочной железы![]()
Лечение рака молочной железы![]()
Гормонотерапия при раке молочной железы![]()
Химиотерапия при раке молочной железы![]()
Опухоль молочной железы![]()
Рак молочной железы 1 стадия![]()
Рак молочной железы 2 стадии![]()
Рак молочной железы 3 стадии![]()
Рак молочной железы 4 стадии![]()
Симптомы рака молочной железы![]()
Народные методы лечения рака молочной железы
Удаление зуба часто становится причиной сильной боли. Гнойные выделения могут собираться в деснах и появляется отек. Не вылеченный вовремя зуб часто приводит к инфекционному поражению внутренних органов и другим проблемам.
Чтобы не допустить осложнений после удаления зуба, стоматолог должен удалить всю воспалительную жидкость (гнойный экссудат) с болезнетворными микроорганизмами. Эта процедура называется дренажем десны.
Дренажное устройство, которое используется для выведения гноя из десен, довольно распространено в стоматологии.
Впервые оно было использовано французским врачом Шассаньяком. Он применил простые стеклянные и каучуковые трубочки для выведения лишней жидкости из тканей больного. Трубки вставлялись в открытую рану на несколько дней.
В современной медицине механизм дренажа не изменился, но трубки стали гораздо меньше, тоньше и мягче. По внешнему виду они напоминают полоски.
Дренаж в стоматологии – отток лишних жидкостей из раны или лунки удаленного зуба
Дренаж в десне – достаточно распространенная в стоматологии практика. Специальное приспособление фиксируется в разрезе мягких тканей и обеспечивает отток гноя во избежание его скопления в ране. Многие даже не знают, как выглядит дренаж, не говоря уже о том, зачем он нужен и для чего применяется. Поэтому далее в этой статье подробно обсудим этот метод предупреждения гнойно-воспалительных процессов в полости рта, разберем показания и противопоказания к его применению, а также поэтапно рассмотрим процесс крепления дренажной конструкции.
Придерживаться диеты
Рацион во время ношения дренажа особенный. Пища должна быть:
- кашеобразной или жидкой консистенции;
- комнатной температуры;
- не раздражать слизистую.
Возможное повреждение десны зависит и от того, как кушать. Жевать лучше небольшими порциями на противоположной стороне.
Дополнительная информация! Есть можно все, что не травмирует рану. Исключают твердые, соленые, копченые, острые, липкие продукты – они замедляют заживание, забиваются в полость.
Зачем в десну устанавливают дренаж и что это вообще такое
Первое устройство, предназначенное для оттока гнойных масс из раны, изобрел французский хирург Шассаньяк. Для этого он предложил использовать простые стеклянные или каучуковые трубочки, через которые из тканей и полостей пациента выводилась лишняя жидкость. С данной целью конструкция устанавливалась на несколько дней1. К настоящему моменту многое изменилось: трубочки стали совсем тонкими и эластичными. Тем не менее, основное назначение конструкции осталось прежним, и включает в себя следующие функции:
- дренаж не позволяет ране зарасти раньше времени,
- обеспечивает выведение крови, гноя, сукровицы из раны,
- используется для введения лекарства прямо в инфицированные ткани.
В каких случаях показана установка дренажа
Итак, для начала рассмотрим ситуации, при которых пациенту может быть установлена дренажная конструкция:
- флюс – появление на десне шишки на фоне распухания мягких тканей и щеки, что является прямым следствием развития патологического процесса – периостита,
- наличие обширной раны после сложного удаления зуба – для ускорения заживления,
- альвеолит – воспаление лунки зуба после его экстракции,
- необходимость систематического введения препарата в инфицированные ткани,
- наличие патогенных образований у зубного корня – формирование кисты или абсцесса.
Есть ли противопоказания
Как и в случае с любой стоматологической манипуляцией, рассматриваемая процедура также имеет ряд своих ограничений. Среди противопоказаний к фиксации дренажа можно выделить проблемы свертываемости крови – в таких случаях врачи стараются и вовсе обойтись без препарирования мягких тканей. Также провести данную процедуру будет весьма затруднительно, если пациент страдает от аллергии на анестетики.
Гнойные и кровяные выделения обязательно должны быть удалены из раны. Без этого простого приспособления просто невозможно вылечить большинство заболеваний. Так или иначе, процедура должна быть проведена, поскольку это обязательная профилактика развития сепсиса – общего заражение организма.
Описание процедуры установки
С основными показаниями и противопоказаниями к фиксации дренажа все понятно – пришло время выяснить, как ставят конструкцию и сколько дней носят. Ниже представлено поэтапное описание процедуры:
- для начала стоматолог проводит визуальный осмотр полости рта пациента, определяет пораженный участок,
- после этого может потребоваться рентгенологический снимок, чтобы врач смог оценить более полную картину, определить точную локализацию и степень распространения нагноения – поставить правильный диагноз,
- врач вводит анестетик, после чего делает небольшой разрез на десне в области пораженных тканей,
- затем он механическим путем тщательно вычищает полость, вводит внутрь антисептик и антибиотик при необходимости,
- после этого крепится латексная трубочка, через которую лишние жидкости будут выводиться наружу.
Особенности ухода за полостью рта при дренаже
Продолжительность дренирования обычно составляет 2-5 дней. При квалифицированном и своевременном лечении уже через сутки отечность в области десны и/или щеки снижается, а боль становится все менее выраженной. Но на эффективность лечения могут повлиять некоторые повседневные действия, поэтому следует внимательно следить за следующими обстоятельствами:
Как убрать дренаж самостоятельно и можно ли это сделать
Несмотря на то, что сегодня используются совсем маленькие трубочки, они в любом случае чувствуются во рту и доставляют пациенту некоторый дискомфорт. Многие жалуются на трудности с приемом пищи и произношением звуков. Поэтому первое, что волнует большинство пациентов в такой ситуации – когда можно снять дренаж, как удалить его самостоятельно и больно ли доставить эту трубочку самому. Безусловно, лучше, доверить это врачу, который точно знает, как правильно вытащить конструкцию из разреза, как ее поменять, если нужно. Тем не менее, сделать это может и сам пациент, о чем его предупреждает врач сразу после завершения установки, дает рекомендации, как убрать конструкцию в случае такой необходимости. К тому же нередко дренаж выпадает сам. Вот несколько важных рекомендаций о том, как провести процедуру самостоятельно:
- хорошенько вымойте руки и обработайте их дезинфицирующим средством, можно воспользоваться специальными стоматологическими перчатками,
- прополощите рот антисептиком, чтобы обеззаразить окружающие рану ткани,
- встаньте перед зеркалом и аккуратно ухватитесь пальцами за внешнюю часть полоски, после чего осторожно потяните ее на себя.
Выпал дренаж – как поступить в такой ситуации
Мы выяснили, как самому снять дренаж, но что делать, если приспособление выпало в первый же день или до того, как опухоль спала. В этом случае нужно поспешить к специалисту. Проблема может быть в изначально слабой фиксации изделия в десне. Запомните: когда полоска выпадает сама, ее категорически нельзя возвращать на место самостоятельно – это может привести к рецидиву и развитию тяжелых осложнений.
Если же отек полностью спал, и гноя больше нет, можно не волноваться о выпадение дренажной трубки. В первое время стоит понаблюдать за состоянием полости рта. Если ткани не начнут опухать снова, беспокоиться не о чем.
На сколько ставят конструкцию?
Дренаж устанавливают приблизительно на 4-5 дней. Именно этого времени в большинстве случаев достаточно для того, чтобы полностью вывести из патогенного образования излишнюю жидкость. Таким периодом врачи ограничивают сроки, когда вытаскивать дренаж.
В некоторых случаях полоска выпадает раньше, но это не приводит к осложнениям, так как гной успел выйти весь и не способствует больше повторному инфицированию. Если же и через неделю после установки дренажа или через несколько дней после его удаления отек не спадает, то нужна дополнительная диагностика и другие врачебные манипуляции.
Рекомендации после процедуры
Присутствие в десне дренажной системы накладывает некоторые ограничения на привычный образ жизни. Сколько будет стоять конструкция, столько пациенту придется придерживаться несложных правил:
- многих интересует вопрос насчет того, через сколько времени после процедуры можно начать кушать. Так вот, есть можно только спустя трех часов,
- в течение примерно 3 суток после лечения не следует чересчур широко открывать рот, употреблять жесткую или слишком горячую еду,
- следует отказаться на время от физических нагрузок, посещения саун и расслабления в горячей ванне,
- лучше постараться полностью отказаться от алкоголя и курения, как минимум на неделю.
Исключить физические нагрузки
Пациенту запрещено делать все, что провоцирует кровотечения:
- заниматься любым видом спорта;
- поднимать тяжести;
- выполнять сложную домашнюю работу;
- принимать ванну;
- ходить в сауну и солярий;
- долго путешествовать в автотранспорте или летать на самолетах.
Важно! Если не соблюдать эти рекомендации, рана будет кровоточить, долго затягиваться, возможно поставление гноя в находящиеся рядом ткани.
Сроки заживления мягких тканей после разреза
После разреза десны человек может испытывать неприятные и болезненные ощущения довольно долгое время. Эксперты в области пародонтологии утверждают, что в большинстве случаев полного заживления тканей можно ждать лишь через 1,5-2 месяца. В других ситуациях, например, при удалении зуба мудрости, процесс восстановления может растянуться и на более длительный период.
Однако это вовсе не означает, что в течение всего этого времени пациент будет мучиться от боли. Просто после таких повреждений мягких тканей довольно долго сохраняется незначительный дискомфорт. Для гарантированной победы над инфекцией специалисты назначают курс антибиотиков.
- Вольф Г.Ф., Ратейцхак Э.М. Пародонтология, 2008.
Принимать назначенные медикаменты
Послеоперационное лечение гнойных заболеваний десен дополняют медикаментозной терапией. Обычно выписывают:
Дополнительная информация! Лекарства облегчают восстановление после установки дренажа. Если их не принимать, процесс затянется. Также высок шанс рецидива заболевания.
Часто для людей после операции становится неприятным сюрпризом, что у них из раны торчат какие-то трубки, части резиновых перчаток. Люди задаются вопросами: "Что это? Когда их уберут? Для чего они?"
Зачем ставят дренажи?
Медицинские дренажи ставят для выведения инфицированной жидкости, гноя из ран, абсцессов, полостей тела. Дренирование производят с целью оттока экссудата при воспалительных процессах (таким образом снижается интоксикация, рана заживает), декомпрессии полых органов, введения антибактериальных и других препаратов, контроля и профилактики возможных осложнений в послеоперационном периоде.
Классификация дренажей:
- резиновые выпускники (полоски из перчаточной резины);
- марлевые турунды;
- дренажи Пенроуза ("сигарные") - выглядят, как цилиндр из перчаточной резины, внутри которого находится марля;
- полипропиленовые, силиконовые, латексные трубки;
- гелевые сорбенты в полупроницаемой мембране (находятся на стации клинических испытаний).
Врачи пытались использовать дренирующие методики лечения еще в древности - тогда в качестве медицинских дренажей использовали полые стебли растений, трахеи птиц и мелких млекопитающих.
В зависимости от заболевания, локализации, распространенности патологического процесса, применяют различные виды дренирования.
Разновидности дренирования.
- Пассивное - отток отделяемого по дренажу осуществляется под действием силы тяжести. Трубка, либо резинка одним концом находится в патологическом очаге, другой выведен наружу. Если выпускник трубчатый, то к нему присоединяют какой-либо контейнер для сбора отделяемого, если выпускник резиновый – наружный конец его находится под повязкой.
- Сифонное – отток осуществляется по принципу сообщающихся сосудов. Наружный конец дренажной трубки находится в сосуде ниже уровня жидкости, также на нем имеется резиновый клапан, для предотвращения обратного тока содержимого. Это дренаж по Бюлау, его применяют при дренировании плевральной полости.
- Капиллярное – оттоку экссудата способствуют всасывающие свойства дренажа (марлевые турунды, гелевые сорбенты в полупроницаемой мембране).
- Активное – оттоку экссудата способствует создание отрицательного давления при помощи вакуумного аспиратора, либо устройства Редона (гофрированная пластиковая гармошка), которые присоединяются к наружному концу трубки.
- Проточно – промывное – когда в полости стоит 2 и более трубки. По одной вводятся антисептические вещества, либо антибиотики, по другой – аспирируется отделяемое. Для этих целей могут применяться и двухпросветные дренажи, когда одна трубка разделена внутри перегородкой и создается 2 неравнозначных канала. По меньшему каналу осуществляется введение антисептиков при помощи микроирригатора, по большему - осуществляется аспирация содержимого.
Чаще дренажи вводятся в конце хирургической операции. После удаления патологического очага, либо вскрытия гнойника, в рану или гнойную полость вставляют дренаж. При этом следят за тем, чтобы дренаж не сдавливал сосудисто - нервный пучок, не перегибался. Какие дренажи ставятся, и в каком количестве, зависит от размеров и конфигурации раны. Например, если вскрыли небольшой фурункул на руке, достаточно установить 1 резиновый выпускник. Если вскрывалась большая гнойная полость, имеющая неправильную форму, затеки, карманы, то устанавливают несколько дренажей, чаще трубчатых. На боковых поверхностях трубок при дренировании делают отверстия. Трубки выводятся не только через основную рану, но и через дополнительные разрезы (контрапертуры), которые накладывают в проекции всех отдаленных затеков. Возможно активное дренирование и налаживание проточно – промывной системы.
Если операция была на органах брюшной или грудной полости, могут поставить несколько дренажей в зависимости от локализации патологического процесса и его характера, их всегда фиксируют швами к коже (делают это для того, чтобы трубки не выпали раньше времени). Если в брюшной полости выпота не было вообще, либо небольшое количество серозного отделяемого, могут поставить 1 дренаж, а вот если был гной, кишечное содержимое, желчь, то дренажей устанавливают несколько, в различные отделы полости, где может скапливаться патологическая жидкость (поддиафрагмальные пространства, полость таза, боковых каналов и др.).
В плевральную полость всегда устанавливают дренаж по Бюлау, либо активный дренаж. Непосредственно после операции (на 2-3 сутки) в рану могут поставить дренаж, если произошло нагноение первоначально чистой раны, либо образовалась гематома. Иногда дренирование носит профилактический характер, когда дренаж оставляют в послеоперационном периоде для контроля. Таким образом можно вовремя диагностировать кровотечение (при появлении по дренажу крови), желчеистечение (при появлении желчи) и другие осложнения.
Просвет трубки с течением времени может забиваться свернувшейся кровью, некротизированными тканями, поэтому необходимо проверять ее проходимость, промывать антисептическими растворами. Иногда дренажи меняют. Марлевые тампоны функционируют до 24 ч, потом они пропитываются инфицированным отделяемым, и перестают выполнять свою функцию. Соответственно, их меняют каждый день. Резиновые трубки и полоски функционируют до 2 суток, полихлорвиниловые трубки до 6-7 суток, силиконовые - до 12 суток.
Сколько нужно держать дренажи?
Полностью убирают дренажи в различные сроки. Из гнойных полостей – после прекращения подтекания гнойного отделяемого и значительного уменьшения размеров дренированной полости, очищения ее стенок. Из брюшной полости трубки извлекают после прекращения поступления по ним отделяемого, обычно через 4—7 дней. При дренировании желчных протоков сроки весьма вариабельны в зависимости от вида проведенной операции – от 3-х недель до 2-х лет (каждые 3 месяца их меняют на новые). Из плевральной полости трубки убирают, когда по ним перестает поступать жидкость или воздух, при этом по данным рентгенографии легкие расправлены.
Читайте также: