Современные методы лечения опухолей челюстей
ОБЩИЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ
Злокачественные новообразования неэпителиального происхождения чаще всего представлены различными вариантами сосудистых опухолей (лимфома, гемангиома, гемангиолимфома).
Среди злокачественных опухолей из эпителия преобладает плоскоклеточный рак, как правило, ороговевающий, т. е. высокодифференцированный, реже — низкодифференцированный или анапластического строения. В области корня языка, там, где есть железистый эпителий, иногда встречаются аденокарциномы.
Хирургическое лечение. Развитие способов хирургического лечения рака органов лица и полости рта на протяжении XVII—XIX веков и первых десятилетий нашего столетия осуществлялось главным образом на основе клинического опыта, прежде всего за счет совершенствования доступов оперативного вмешательства.
В связи с частым рецидивированием рака полости рта даже при использовании наружных доступов развитие хирургического лечения злокачественных опухолей этих локализаций основывалось главным образом на увеличении объема вмешательства. Однако, с одной стороны, увеличение объема операции не могло быть бесконечным, так как чрезмерно обширные операции нефизиологичны, с другой — даже значительное увеличение объема операции не всегда обеспечивает необходимый радикализм хирургического вмешательства.
Лучевое лечение. С открытием в конце XIX века рентгеновских лучей и лучей радия совпало начало применения в лечении больных с опухолями лучевой терапии. В 1902 г. рентгеновские лучи были впервые использованы при лечении рака языка. Результат был отрицательным. Впоследствии в связи со сравнительно небольшой величиной энергии р-частиц, поток которых образует рентгеновское излучение, рентгенотерапия как самостоятельный способ лечения сохранила свое значение только при раке кожи, красной каймы губ, т. е. при поверхностно располагающихся злокачественных опухолях.
На рубеже первых двух десятилетий XX столетия в клиническую практику вошел другой способ лучевой терапии — теле-кюритерапия, основанная на облучении опухоли с помощью потока α- и γ-частиц, обладающих большим запасом энергии и способностью проникать в биологические ткани на значительную глубину. В нашей стране методика такого облучения впервые была детально описана в 1932 г. Н. Н. Петровым. В эти же годы развивалась внутритканевая кюритерапия, основанная на обкалывании тканей в области расположения опухоли иглами, содержащими препарат радия. В дальнейшем совершенствование способа телегамматерапии происходило за счет внедрения в практику мощных гамматронов, улучшения конструктивных особенностей игл для внутритканевой кюритерапии, использования, кроме радия, и других радиоактивных изотопов (кобальт и др.).
За последние годы в различных странах в связи с усовершенствованием аппаратуры и получением возможности осуществлять внутриполостную близкофокусную рентгенотерапию при лечении рака слизистой оболочки полости рта сложилась практика использования сочетанной лучевой терапии. Наружное дистанционное глубокое облучение проводится с помощью телегамматерапевтических установок. Оно дополняется внутри-ротовой близкофокусной рентгенотерапией первичной опухоли полости рта. Такая методика позволяет уменьшить суммарную дозу глубокого облучения, приходящуюся в том числе и на окружающие опухоль здоровые ткани, и тем самым, не снижая эффекта лучевого лечения, свести к минимуму лучевое повреждение нормальных тканей.
Различают лучевую терапию, которая проводится в пред-или послеоперационном периоде, а следовательно, направлена на получение стабильного результата, а паллиативное воздействие на опухоль. В последнем случае клиницист рассчитывает лишь на кратковременный положительный эффект.
Химиотерапевтическое лечение. Теоретическим фундаментом этого вида лечения злокачественных опухолей считаются работы Эрлиха, а также достижения экспериментальной онкологии с использованием перевиваемых опухолей.
Цитотоксические препараты (группа алкилирующих соединений, истинные кариокластические яды) при непосредственном контакте с опухолью действуют на химические соединения, входящие в состав клеточных структур. Следствием этого являются физико-химические изменения внутриклеточных компонентов, подавление биокаталитических процессов с последующим нарушением механизма деления клетки. В результате нарушения форм деления клеточных ядер происходит гибель опухолевых клеток. Из веществ этой группы наибольшее распространение в клинике получили эмбихин, эндоксан, сарколизин, тиофосфамид (ТиоТЭФ).
Антиметаболиты являются структурными аналогами веществ, участвующих в биосинтезе и обеспечивающих жизнедеятельность клетки. Замещая в химических реакциях благодаря сходству с ними естественные метаболиты, антиметаболиты действуют на раковую клетку в стадии интерфазы, нарушая при этом синтез соединений, которые необходимы для вступления клетки в стадию митоза. Наиболее известны химиопрепараты, блокирующие синтез нуклеиновых кислот, — метотрексат и 5-фторурацил.
Гормоны и антигормоны в лечении больных раком лица и полости рта, как правило, не используются.
Современные противоопухолевые препараты не обладают выраженной избирательностью действия. При введении их в организм человека отмечается нарушение роста и деления не только опухолевых клеток, но и клеток в здоровых тканях. В процессе лечения противоопухолевыми препаратами страдают костный мозг, слизистая оболочка желудочно-кишечного тракта, нервная система. Малая избирательность действия этих веществ ограничивает возможность их использования, забавляет искать пути наиболее рационального введения препаратов в организм.
Ввиду того что при прямом контакте с химиопрепаратами слизистая оболочка полости рта поражается значительно, введение лекарств внутрь по существу не применяется. Если химиотерапевтическое лечение проводят с целью получения паллиативного результата, то, как правило, лекарственное вещество вводят внутримышечно либо внутривенно. Этому контингенту больных можно проводить комбинированную химиотерапию или комбинированное лечение в виде химиотерапевтиче-ского и лучевого воздействия на опухоль.
Наиболее результативным способом лекарственного лечения злокачественных опухолей органов и тканей лица и полости рта является регионарная внутриартериальная химиотерапия. Она обеспечивает локальное подведение лекарственного вещества к опухоли в его максимальной концентрации. Для получения выраженного эффекта применяют способы длительной внутриартериальной химиотерапии рака, которая позволяет осуществить продолжительный контакт химиопрепарата и опухолевых клеток. Длительную регионарную внутриартериальную химиотерапию проводят либо непрерывно (способ инфузии), либо дробно через определенные промежутки времени (фракционный способ). Внутриартериальная инфузия — непрерывное капельное введение препарата в сосудистое русло — осуществляется в течение нескольких дней. Это единственный способ химиотерапии, позволяющий рассчитывать на подавление дальнейшего роста 90—100% раковых клеток.
При выполнении внутриартериальной инфузии применяют главным образом антиметаболиты (метотрексат, 5-фторурацил и др.). Постоянную инфузию можно проводить с помощью обычной системы для переливания крови, поднятой на высоту около 3 м. При фракционной регионарной химиотерапии нередко используют алкилирующие препараты, однако чаще в больших дозах. В связи с тем, что при сохраненном в наружной сонной артерии регионарном кровотоке наблюдается значительный сброс лекарственного вещества в общее русло кровообращения, при катетеризации a carotis externae на уровне соответствующей пораженному раком органу регионарной артерии целесообразно создать условия замкнутого кровообращения. Достигается это путем лигирования наружной сонной артерии выше и ниже места ее катетеризации. Все хирургические манипуляции в области каротидной зоны производят выше места расположения бифуркации a. carotis communis. Кроме того, перевязывают общую лицевую и наружную яремную вены. Операцию катетеризации выполняют обычно под местной анестезией. Однако по показаниям может использоваться и общее обезболивание.
После завершения катетеризации наружной сонной артерии и создания условий замкнутого регионарного кровообращения устанавливают область распределения противоопухолевого препарата. Для этого можно использовать, например, введение через катетер в область замкнутого регионарного кровообращения стерильного 1% раствора метиленового синего.
В случае положительного эффекта степень выраженности регрессии злокачественной опухоли оценивается в процентах по отношению к первоначальным размерам новообразования (менее, около или более 50%). В отличие от внутривенной и внутримышечной химиотерапии регионарное внутриартериальное введение противоопухолевых лекарственных веществ рассматривается как один из способов комбинированного лечения, позволяющего рассчитывать на хороший стабильный результат у определенной части больных раком челюстно-лицевой области. Однако необходимо иметь в виду, что чем больше раковая опухоль, тем меньшее количество химиопрепарата проникает в различные ее участки даже при внутриартериальном введении. Как и при других способах лечения, решение вопроса о показаниях или противопоказаниях к этому виду химиотерапии прямо зависит от стадии опухолевого роста.
Исследования последних лет свидетельствуют о том, что раковые опухоли, в частности полости рта, могут быть представлены несколькими субпопуляциями клеток, которые отличаются друг от друга разной чувствительностью к лучевой терапии и химиотерапевтическому воздействию. По существу это означает, что успешным может быть только комбинированное лечение рака органов и тканей этой локализации, обязательным элементом которого является радикальное удаление первичной злокачественной опухоли.
Криогенное лечение. Этот способ лечения новообразований основан на принципе локального низкотемпературного воздействия на ткани той анатомической области, в пределах которой возникла опухоль. Применяется для разрушения главным образом опухолевой ткани, а также для достижения лечебного эффекта посредством изменения физиологических тканевых процессов. В клинической практике криогенный способ лечения используется преимущественно для радикального удаления доброкачественных опухолей или при паллиативном лечении злокачественных новообразований.
Идеи комбинированного лечения рака челюстно-лицевой области, сформулированные более 40 лет назад основоположником отечественной онкологии Н. Н. Петровым, сохранили актуальность и по настоящее время. В частности, это касается вопросов, связанных с последовательностью этапов лечения первичного рака и регионарных метастазов. Несмотря на значительное усовершенствование оперативной техники, комбинированные операции с одномоментным вмешательством на регионарном лимфатическом аппарате даже при большом опыте исследователя возможны главным образом в объеме верхней шейной лимфаденэктомии. Одномоментное выполнение операции Крайля чревато смертельными исходами за счет аррозии стенок a. carotis communis и ее ветвей, обусловленной воздействием банальной раневой микрофлоры. Менее опасна в этом отношении операция фасциально-футлярного удаления клетчатки шеи. В связи с этим в большинстве случаев лечение первичного рака челюстно-лицевой области в объеме комбинированного воздействия осуществляется в качестве первого этапа, а оперативное удаление регионарных лимфатических узлов и клетчатки подчелюстной, подподбородочной, надключичной областей и шеи рассматривается как второй, заключительный этап комбинированной терапии.
Отдаленные метастазы при раке лица и полости рта встречаются редко. Вероятно, это связано с тем, что регионарный лимфатический аппарат является мощным биологическим барьером, в большинстве случаев предотвращающим лимфогенное распространение метастазов рака.
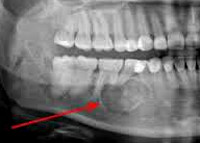
Опухоли челюстей - новообразования челюстных костей, исходящие непосредственно из костной ткани или структур одонтогенного аппарата. Опухоли челюстей могут проявлять себя клинически болевым синдромом, деформацией кости, асимметрией лица, смещением и подвижностью зубов, нарушением функции ВНЧС и глотания, нередко - прорастанием в полость носа, верхнечелюстную пазуху, орбиту и т. д. Диагностика опухолей челюстей предполагает рентгенологическое обследование, КТ, сцинтиграфию; при необходимости консультации окулиста, отоларинголога, риноскопию. Лечение доброкачественных опухолей челюстей - только хирургическое (выскабливание, резекция фрагмента челюсти, удаление зубов); злокачественных – комбинированное (лучевая терапия и операция).
МКБ-10

- Причины
- Классификация
- Симптомы опухолей челюстей
- Доброкачественные одонтогенные опухоли челюстей
- Доброкачественные неодонтогенные опухоли челюстей
- Злокачественные опухоли челюстей
- Диагностика
- Лечение опухолей челюстей
- Прогноз
- Цены на лечение
Общие сведения
Опухоли челюстей - остеогенные и неостеогенные, доброкачественные и злокачественные новообразования челюстных костей. На долю опухолей челюстно-лицевой области приходится около 15% всех заболеваний в стоматологии. Опухоли челюстей могут возникать в любом возрасте, в т. ч. довольно часто они встречаются у детей. Опухоли челюстей разнообразны по своему гистогенезу и могут развиваться из костной и соединительной ткани, костного мозга, тканей зубного зачатка, околочелюстных мягких тканей.
По мере своего роста опухоли челюстей вызывают значительные функциональные нарушения и эстетические дефекты. Лечение опухолей челюстей представляет собой технически непростую задачу, требующую объединения усилий специалистов в области челюстно-лицевой хирургии, отоларингологии, офтальмологии, нейрохирургии.

Причины
Вопрос о причинности возникновения опухолей челюстей находится в процессе изучения. На сегодняшний день доказана связь опухолевого процесса со следующими состояниями:
- одномоментной или хронической травмой (ушибом челюсти, повреждением слизистой оболочки полости рта разрушенными кариесом зубами, зубным камнем, краями пломб, некорректно подогнанными коронками и протезами и пр.)
- длительно текущими воспалительными процессами (хроническим периодонтитом, остеомиелитом челюсти, актиномикозом, синуситами и т. д.)
- не исключается вероятность развития опухолей челюсти на фоне инородных тел верхнечелюстной пазухи: пломбировочного материала, корней зубов и пр.
- воздействием неблагоприятных физических и химических факторов (ионизирующего излучения, радиойодтерапии, курения и пр.).
Вторичные злокачественные опухоли челюстей могут являться метастазами рака молочной железы, предстательной железы, щитовидной железы, почки, результатом местного распространения рака языка и др. Рак челюсти может развиваться на фоне предраковых процессов – лейкоплакии полости рта, доброкачественных опухолей полости рта (папиллом), лейкокератоза и т. п.
Классификация
Среди опухолей челюстей различают одонтогенные (органоспецифические) новообразования, связанные с зубообразующими тканями, и неодонтогенные (органонеспецифические), связанные с костью. Одонтогенные опухоли челюстей, в свою очередь, могут быть доброкачественными и злокачественными; эпителиальными, мезенхимальными и смешанными (эпителиально-мезенхимальными).
- Доброкачественные одонтогенные опухоли челюстей представлены амелобластомой, обызвествленной (кальцифицирующейся) эпителиальной одонтогенной опухолью, дентиномой, аденоамелобластомой, амелобластической фибромой, одонтомой, одонтогенной фибромой, миксомой, цементомой, меланоамелобластомой и др.
- Злокачественные одонтогенные опухоли челюстей включают одонтогенный рак и одонтогенную саркому. К остеогенным опухолям челюстей относятся костеобразующие (остеомы, остеобластомы), хрящеобразующие (хондромы), соединительнотканные (фибромы), сосудистые (гемангиомы), костно-мозговые, гладкомышечные и др.
Симптомы опухолей челюстей
Амелобластома – наиболее частая одонтогенная опухоль челюстей, склонная к инвазивному, местно-деструирующему росту. Поражает преимущественно нижнюю челюсть в области ее тела, угла или ветви. Развивается внутрикостно, может прорастать в мягкие ткани дна полости рта и десны. Чаще проявляется в возрасте 20-40 лет.
В начальном периоде амелобластома протекает бессимптомно, однако по мере увеличения размеров опухоли возникает деформация челюсти, асимметрия лица. Зубы в области поражения часто становятся подвижными и смещаются, может отмечаться зубная боль. Опухоль верхней челюсти может прорастать в полость носа, гайморову пазуху, орбиту; деформировать твердое нёбо и альвеолярный отросток. Нередки случаи нагноения, рецидивирования и малигнизации амелобластомы. Клиническое течение таких опухолей челюсти, как амелобластическая фиброма и одонтоамелобластома, напоминает амелобластому.
Одонтома чаще возникает у детей в возрасте до 15 лет. Обычно опухоли имеют небольшие размеры, протекают бессимптомно, однако могут вызывать задержку прорезывания постоянных зубов, диастемы и тремы. Опухоли большой величины могут приводить к деформации челюсти, образованию свищей.
Одонтогенная фиброма развивается из соединительной ткани зубного зачатка; чаще возникает в детском возрасте. Рост опухоли медленный; локализация – на верхней или нижней челюсти. Одонтогенная фиброма обычно бессимптомна; в некоторых случаях могут отмечаться ноющие боли, ретенция зубов, воспалительные явления в области опухоли.
Цементома – доброкачественная опухоль челюсти, практически всегда спаянная с корнем зуба. Чаще развивается в области премоляров или моляров нижней челюсти. Протекает бессимптомно или с нерезко выраженной болезненностью при пальпации. Изредка встречается множественная гигантская цементома, которая может являться наследственным заболеванием.
Остеома может иметь внутрикостный или поверхностный (экзофитный) рост. Опухоль может распространяться в верхнечелюстную пазуху, полость носа, глазницу; препятствовать припасовке зубных протезов. Остеомы нижнечелюстной локализации вызывают боль, асимметрию нижней части лица, нарушение подвижности челюсти; верхнечелюстной локализации – нарушения носового дыхания, экзофтальм, диплопию и другие нарушения.
Остеоид-остеома сопровождается интенсивным болевым синдромом, обостряющимся по ночам, во время приема пищи; асимметрией лица. При осмотре полости рта определяется выбухание кости (чаще в области премоляров и моляров нижней челюсти), гиперемия слизистой оболочки.
Остеобластокластома (гигантоклеточная опухоль челюсти) преимущественно встречается в молодом возрасте (до 20 лет). Развитие клинической картины характеризуется нарастанием боли в челюсти, асимметрии лица и подвижности зубов. Ткани над опухолью изъязвляются; образуются свищи; отмечается повышение температуры тела. Истончение кортикального слоя приводит к возникновению патологических переломов нижней челюсти.
Гемангиома челюсти сравнительно редко бывает изолированной и в большинстве случаев сочетается с гемангиомой мягких тканей лица и полости рта. Сосудистые опухоли челюстей проявляются повышенной кровоточивостью десен, кровотечениями из корневых каналов при лечении пульпита или периодонтита, из лунки при удалении зуба и пр. При осмотре может выявляться флюктуация, расшатанность зубов, синюшность слизистой оболочки.
Злокачественные опухоли челюстей встречаются в 3-4 раза реже доброкачественных. При раке челюсти рано возникают боли, имеющие иррадиирующий характер, подвижность и выпадение зубов, возможны патологические переломы челюсти. Злокачественные опухоли челюстей разрушают костную ткань; прорастают околоушные и поднижнечелюстные железы, жевательные мышцы; метастазируют в шейные и поднижнечелюстные лимфоузлы.
Карцинома верхней челюсти может прорастать в глазницу, полость носа или решетчатый лабиринт. В этом случае отмечаются рецидивирующие носовые кровотечения, односторонний гнойный ринит, затруднение носового дыхания, головные боли, слезотечение, экзофтальм, диплопия, хемоз. При вовлечении ветвей тройничного нерва беспокоят оталгии.
Злокачественные опухоли нижней челюсти рано инфильтрируют мягкие ткани дна полости рта и щек, изъязвляются, кровоточат. Вследствие контрактур крыловидной и жевательной мышц затрудняется смыкание и размыкание зубов. Остеогенные саркомы отличаются стремительным ростом, быстро прогрессирующей инфильтрацией мягких тканей, асимметрией лица, нестерпимой болью, ранним метастазированием в легкие и другие органы.
Диагностика
В большинстве случаев опухоли челюстей диагностируются уже в поздних стадиях, что объясняется неспецифичностью симптоматики или бессимптомным течением, низкой онкологической настороженностью населения и специалистов (стоматологов, отоларингологов и др.). В выявлении опухолей челюстей могут помочь тщательный сбор анамнеза, визуальное и пальпаторное исследование мягких тканей лица и полости рта. Обязательным этапом диагностики является:
- Рентгенологическое обследование. Рентгенография и КТ челюстей, рентгенография и КТ придаточных пазух носа. Определенную диагностическую ценность может представлять сцинтиграфия, термография.
- Биопсия. При обнаружении увеличенных шейных или подчелюстных лимфоузлов выполняется пункционная биопсия лимфатического узла.
- Консультации смежных специалистов. При подозрении на злокачественную опухоль челюсти необходима консультация отоларинголога с проведением риноскопии и фарингоскопии; офтальмолога с комплексным офтальмологическим обследованием.
- Диагностические операции. В ряде случаев приходится прибегать к диагностической гайморотомии или диагностической пункции околоносовой пазухи с последующим цитологическим исследованием промывных вод. Окончательная гистологическая верификация осуществляется с помощью морфологического исследования биоптата.

Лечение опухолей челюстей
Лечение большей части доброкачественных опухолей челюстей – хирургическое. Наиболее оптимальным является удаление новообразования с резекцией челюстной кости в пределах здоровых границ; такой объем вмешательства позволяет предотвратить рецидивы и возможную малигнизацию опухоли. Зубы, прилегающие к опухоли, также часто подлежат экстракции. Возможно удаление некоторых доброкачественных опухолей челюстей, не склонных к рецидивированию, щадящим методом с помощью кюретажа.
При злокачественных опухолях челюстей используется комбинированный метод лечения: гамма-терапия с последующим хирургическим лечением (резекцией или экзартикуляцией челюсти, лимфаденэктомией, экзентерацией глазницы, операцией на околоносовых пазухах и пр.). В запущенных случаях назначается паллиативная лучевая терапия или химиотерапевтическое лечение.
В послеоперационном периоде, особенно после обширных резекций, больным может потребоваться ортопедическое лечение с помощью специальных шин, реконструктивные операции (костная пластика), длительная функциональная реабилитация для восстановления функций жевания, глотания, речи.
Прогноз
При своевременном и радикальном лечении доброкачественных одонтогенных и неодонтогенных опухолей челюстей прогноз для жизни хороший. В случае нерадикально выполненной операции или неправильной оценки характера опухоли есть вероятность рецидива или малигнизации. Течение злокачественных опухолей челюстей крайне неблагоприятное. При раке и саркоме челюсти пятилетняя выживаемость пациентов после комбинированного лечения составляет менее 20%.
Стоматология инновационных технологий SMILE-AT-ONCE
Опухоли челюстей - это новообразования в челюстных костях разного происхождения и течения. Среди всех заболеваний в стоматологии опухоли челюстей занимают около 15%. Они развиваются в любом возрасте и нередко встречаются у детей.
Опухоли челюстей различаются по гистогенезу, и развиваются из соединительной и костной ткани, костного мозга, околочелюстных мягких тканей и тканей зубных зачатков. В процессе роста опухоли челюсти провоцируют эстетические дефекты и серьезные функциональные нарушения.
Причины развития опухолей челюстей
Врачи до сих пор активно изучают вопрос о причинах появления опухолей челюсти. Сегодня опухоли чаще всего связывают с хроническими или одномоментными травмами и длительно протекающими воспалительными процессами, а также с проникновением в верхнечелюстную пазуху инородных тел, однако иногда опухоли развиваются и без влияния этих факторов.
Также не исключается влияние различных неблагоприятных факторов внешней среды: курения, радиойодтерапии, ионизирующего излучения и т.п.
Иногда злокачественные опухоли челюсти могут быть вторичными, вызванными раком языка, почки, щитовидной или предстательной железы и молочной железы. Иногда к разу приводят предраковые процессы: лейкокератоз, доброкачественные опухоли и лейкоплакии ротовой полости.
Классификация опухолей челюстей
Опухоли челюстей в первую очередь делят на однотогенные и неодонтогенные - первые развиваются из зубообразующих тканей, а вторые - из костей. Одонтогенные опухоли бывают доброкачественными и злокачественными, а также мезенхимальными, эпителиальным и смешанными.
Симптомы опухолей челюстей
Симптомы опухолей челюсти меняются в зависимости от их разновидности.
Самая часто встречающаяся одонтогенная доброкачественная опухоль - это амелобластома. Она поражает в основном нижнюю челюсть в ее ветви, углу или теле, и склонна к местно-деструирующему инвазивному росту. Развивается амелоблатома внутрикостно, иногда прорастает в десны и мягкие ткани на дне полости рта. Чаще всего встречается в возрасте 20-40 лет.
Сначала амелобластома протекает бессимптомно, но со временем она увеличивается, из-за чего лицо становится асимметричным, а челюсть деформируется. Зубы в пораженной области смещаются, иногда возникает зубная боль. Если опухоль локализуется на верхней челюсти, то она иногда прорастает в гайморову пазуху и полость носа, деформирует альвеолярный отросток и твердое небо. Достаточно часто амелобластома гноится и рецидивирует, а также возможно ее превращение в злокачественную опухоль.
Такие опухоли, как одонтоамелобластома и амелобластическая фиброма протекают примерно так же, как амелобластома.
Еще одна опухоль, одонтома, обычно поражает детей до 15 лет. Она небольшая, часто проходит бессимптомно, и лишь иногда становится причиной проблем с прорезыванием постоянных зубов, трем и диастем. Если опухоль достигает большой величины, то могут образовываться свищи и деформироваться челюсть.
Одонтогенная фиброма - еще одна опухоль, которая возникает еще в детстве и развивается из соединительных тканей зубного зачатка. Опухоль растет медленно и обычно бессимптомно, хотя иногда и отмечается ретенция зубов, ноющие боли и воспаления в районе опухоли.
Последняя встречающаяся опухоль - цементома, спаянная с зубным корнем. Она развивается на нижней челюсти, в районе моляров или премоляров. Течет также бессимптомно, иногда возможна болезненность при прощупывании. Редкой формой является гигантская множественная цементома, передающаяся обычно по наследству и доставляющая серьезные неудобства.
Остеома - это опухоль, иногда распространяющаяся на глазницу, полость носа или верхнечелюстную пазуху. Может иметь как внутрикостный, так и поверхностный рост. Нередко препятствует припасовке протезов. При развитии на нижней челюсти провоцирует болевые ощущения, нарушает подвижность челюсти и вызывает асимметрию лица. Располагаясь же сверху вызывает диплопию, экзофтальм, проблемы с носовым дыханием и т.п.
Остеоид-остеома по течению напоминает простую остеому, но для нее характерна интенсивная боль, особенно при приеме пищи и по ночам, а также выбухания кости в районе моляров и премоляров нижней челюсти. Слизистая оболочка часто гиперемированная.
Остеобластокластома, или гигантоклеточная опухоль, обычно встречается у молодых людей до 20 лет. Для нее характерно постепенное нарастание боли в челюсти, подвижность зубов и асимметрия лица. Над опухолью появляются свищи, ткани покрываются язвами, может повышаться температура тела. Кортикальный слой истончается, из-за чего возникают патологические переломы нижней челюсти.
Гемангиома челюсти изолированной бывает редко - она чаще всего сочетается с гемангиомой полости рта и мягких тканей лица. А сосудистые опухоли активизируют кровоточивость десен, кровотечение из каналов и лунок удаленных зубов, а также провоцируют расшатанность зубов и посинение слизистых оболочек.
Злокачественные опухоли челюстей встречаются реже доброкачественных в 3-4 раза. Боли при раке челюсти возникают рано, отличаются иррадиирующим характером. При этом отмечается подвижность, а иногда и выпадение зубов, и даже патологические переломы челюсти. Из-за злокачественных опухолей разрушается костная ткань челюстей. Возможно прорастание опухоли в поднижнечелюстные и шейные лимфоузлы, а также в железы и жевательные мышцы.
Карцинома верхней челюсти иногда прорастает в решетчатый лабиринт, полость носа или глазницу. Тогда возникает гнойный ринит, постоянно повторяющиеся носовые кровотечения, головные боли, проблемы с носовым дыханием, хемоз, диплопия, экзофтальм и слезотечение. Если вовлекаются ветви тройничного нерва, то развивается оталгия.
Для злокачественных опухолей нижней челюсти характерна ранняя инфильтрация в мягкие ткани щек и дна полости рта, кровотечение и изъязвление. Из-за контрактур жевательной и крыловидной мышц возникают проблемы со смыканием и размыканием зубов.
Развивающиеся остеогенные саркомы отличаются очень быстрым ростом, асимметрией лица, чрезвычайно быстрой инфильтрацией мягких тканей, а также нестерпимой болью. Этот тип опухолей рано метастазирует в легкие и другие органы тела.
Диагностика опухолей челюстей
Чаще всего опухоли челюстей диагностируют очень поздно из-за из бессимптомного течения и невысокой онкологической настороженности как пациентов, так и специалистов.
Опухоль выявляется после тщательного сбора анамнеза, визуального и пальпаторного исследования тканей полости рта и лица, а также рентгенографии и КТ челюстей и пазух носа.
Если обнаруживаются увеличенные подчелюстные или шейные лимфоузлы, то осуществляется их биопсия.
Зачастую для точной диагностики требуется консультация многих специалистов: стоматологов, отоларингологов, онкологов и т.п.
Лечение опухолей челюстей
Практически все доброкачественные опухоли челюстей лечатся хирургически. Чаще всего новообразования удаляются с одновременной резекцией челюстной кости немного за пределы опухоли. Это нужно, чтобы не дать опухоли рецидивировать и предотвратить ее превращение в раковую опухоль. Зубы, которые прилегали к удаленной опухоли, также зачастую требуется удалять, тем более что они обычно становятся нефункциональными.
Некоторые доброкачественные опухоли, не склонные к рецидивам, можно удалять более щадяще, при помощи кюретажа.
Если опухоль злокачественная, то применяется комбинированное лечение: сначала гамма-терапия, а потом хирургическое удаление опухоли. В самых запущенных случаях показано химиотерапевтическое лечение или паллиативная лучевая терапия.
После операции больным иногда требуется ортопедическое лечение, костная пластика, а также реабилитация для восстановления всех функций челюстей.
Читайте также:

