Пува терапия при лимфоме
Одним из патологических изменений кожных покровов является лимфома кожи. По типу лимфатических клеток выделяют несколько разновидностей этого заболевания:
- В-клеточные лимфомы кожи возникают из незрелых клеток – предшественников В-лимфоцитов (ретикулез и ретикулосаркоматоз кожи);
- NK-клеточные – из предшественников Т-лимфоцитов;
- Т-клеточные – из зрелых Т-лимфоцитов (грибовидный микоз).
В зависимости от типа отличается и агрессивность течения и прогрессирования патологии. Зрелая Т-клеточная лимфома характеризуется более медленным развитием, нежели разновидности заболевания из незрелых предшественников лимфатических клеток.
Этот вид лимфомы в подавляющем большинстве случаев диагностируется у взрослых, поэтому и протоколы лечения ориентированы, в основном, на них.
Симптомы и клиническая картина кожной лимфомы
Чаще всего первыми реагируют на старт онкопроцесса шейные, подмышечные и паховые лимфоузлы. Они увеличиваются в размерах, при этом остаются безболезненными и не реагируют на стандартные схемы лечения антибактериальными и противовирусными препаратами.
Кроме того, больной может отмечать:
- слабость, сонливость, быструю утомляемость, эмоциональные состояния, аналогичные депрессии или повышенной тревожности;
- повышение температуры тела в пределах 37-38 градусов;
- интенсивное потоотделение, особенно, в ночное время суток;
- потерю аппетита и резкое снижение веса тела;
- неприятные ощущения со стороны ЖКТ, ложную наполненность живота, тошноту, отрыжку, метеоризм;
- затруднение дыхания, охриплость голоса и чувство распирания в области шеи;
- боли в области поясницы;
- истончение ногтей и выпадение волос;
- на поздних стадиях – нарушение зрения, судороги, частичный паралич тела.
Со стороны кожи симптомы заболевания выражаются в:
- избыточной сухости, зуде, потемнении отельных участков;
- появлении бляшек, сыпи, папул и узлов;
- возникновении локализованных эритем, представляющих собой шелушащиеся пятна красного цвета.
По мере прогрессирования заболевания локальные кожные поражения увеличиваются в размерах, меняют формы, соединяются между собой и трансформируются в открытые изъязвления. При этом зуд усиливается и со временем перерастает в болевые ощущения. Агрессивные виды лимфомы могут поражать более 90% кожи больного.
Причины развития лимфомы кожи
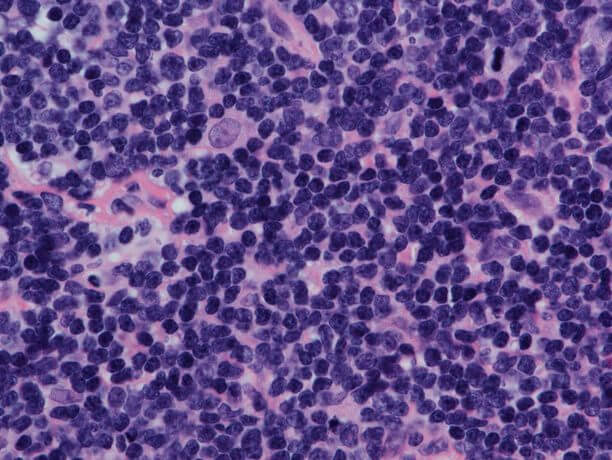
На сегодняшний день достоверных и доказанных предпосылок возникновения опухоли этого типа не существует. Известно лишь, что началозаболеванию дает мутация лимфоцитов, которая является следствием сбоя в работе иммунной системы. Рассматриваются разные обстоятельства запуска этого процесса: вирусная природа, наследственный фактор и влияние на организм негативных компонентов окружающей среды.
Предположительно, причинами появления и развития кожной лимфомы могут быть:
- цитомегаловирус;
- ретровирусы;
- простой герпес 8 типа;
- вирус Эпштейна_Барр;
- длительное регулярное воздействие промышленной и бытовой химии, пестицидов, инсектицидов, загрязненного воздуха и воды, а также других веществ-потенциальных канцерогенов.
Не исключается и генетическая природа возникновения этого кожного заболевания, поэтому особенно внимательными к симптоматике, описанной ранее, следует быть пациентам, у которых в семейном анамнезе присутствует кожная, а также любой другой тип лимфомы.
Диагностика лимфомы кожи
В диагностике этой болезни используются те же методы, что и в определении других злокачественных патологий лимфоидной группы. Это, в частности:
- лабораторные анализы крови – общий, биохимический, иммунологический, на онкомаркеры;
- цитологическое и гистологическое исследование биопсийного материала – кожи и/или лимфатических узлов;
- рентгенография, УЗИ, КТ, МРТ и другие аппаратные процедуры – при подозрении на вовлечение в процесс печени, селезенки, легких, почек, костного мозга и других внутренних органов;
- забор костномозговой и/или спинномозговой жидкости с целью выявления в них мутировавших клеток.
Важно: правильная и полноценная диагностика – это не только определение наличия злокачественной лимфоидной патологии кожных покровов, но и оценка стадии заболевания, что является одним из определяющих факторов в разработке стратегии и тактики лечения.
Лечение и прогноз при кожной лимфоме
Выбор стратегии лечения осуществляется врачом-онкогематологом и во многом зависит от стадии лимфомы кожи. На ранних этапах, когда поражения являются локальными и охватывают небольшие участки кожи, пациенту предлагается пройти терапию радиоактивными лучами.
На первых стадиях Т-клеточных лимфом (грибовидного микоза) удовлетворительные результаты демонстрирует комбинированная ПУВА-терапия, совмещающая в себе воздействие фотоактивных веществ псораленов с облучением длинноволновыми УФ-лучами.
Если же пациент обратился за помощью на второй-третьей стадии заболевания, лечение лимфомы кожи базируется на химиотерапии с применением препаратов-цитостатиков, кортикостероидов и интерферонов.
Выраженный позитивный результат демонстрирует комбинация химиотерапии и лучевой терапии. Как правило, лечение радиационным воздействием назначается параллельно с курсом приема цитостатиков либо после него.
Для заживления пораженных язвами участков кожи, помимо медицинских препаратов местного действия, пациенту может назначаться фототерапия (светотерапия).
Прогноз при лимфоме кожи, так же, как и тактика лечения, зависит от стадии, на которой больной обратился к специалисту. При самых благоприятных обстоятельствах, когда лечение начато на 1-2 стадии развития онкологического процесса, а также при отсутствии сопутствующих заболеваний и при условии минимальных побочных эффектов от терапии врачам удается добиться длительной, зачастую, многолетней ремиссии заболевания.
Если же процесс перешел в так называемую опухолевую стадию (3-4), позитивный результат от лечения маловероятен, а средняя выживаемость в этом случае не превышает двух лет. Именно поэтому ранняя диагностика имеет определяющее значение, а значит, обратиться к врачу целесообразно при проявлении первых настораживающих признаков.
Т-клеточная лимфома кожи (ТКЛК) — это разнородная группа заболеваний, относящихся к неходжкинским лимфомам, основной чертой которых является инфильтрация кожи злокачественными моноклональными Т-лимфоцитами.
- Почему развивается Т-клеточная лимфома кожи
- Виды Т-клеточных лимфом кожи и их стадии
- Как проявляется лимфома кожи, симптомы
- Диагностика Т-клеточной лимфомы кожи
- Как проводится лечение лимфомы кожи
- Трансплантация костного мозга и стволовых клеток
- Процесс восстановления после лечения
- Прогноз
Почему развивается Т-клеточная лимфома кожи
Возникновение Т-клеточной лимфомы связано с мутацией зрелых Т-лимфоцитов, что приводит к их бесконтрольному размножению, миграции в кожу и ее инфильтрации. Что именно вызывает мутацию, неизвестно. Предполагается, что она может быть спровоцирована стимуляцией антигенами в результате сбоя работы иммунной системы.
Спровоцировать сбой иммунной системы могут следующие факторы:
- Вирусные инфекции: вирус Эпштейн-Барра, цитомегаловирус, вирус простого герпеса, ретровирусы, лимфотропный вирус человека и др.
- Некоторые химические вещества, которые используются в промышленности, сельском хозяйстве, строительстве и др.
- Ионизирующее излучение, в том числе лучевая терапия в анамнезе.
- Избыточное воздействие УФ-лучей на кожу.
Т-клеточная лимфома кожи может быть первичной и вторичной. Первичные формы начинаются с поражения кожи. При вторичных сначала поражается лимфоидный орган (например, лимфоузлы), в результате чего в нем происходит размножение и накопление лимфоцитов, потом они мигрируют в кожу и инфильтрируют ее.
Виды Т-клеточных лимфом кожи и их стадии
Выделяют следующие виды Т-клеточной лимфомы кожи:
- Грибовидный микоз.
- Синдром Сезари.
- CD30+ Т-клеточные лимфомы — лимфатоидный папулез (ЛП) и кожная анапластическая крупноклеточная лимфома (КАКЛ).
- Панникулитоподобная Т-клеточная лимфома подкожной клетчатки.
- Первичная кожная агрессивная эпидермотропная CD8+ Т-клеточная лимфома.
- Первичная кожная мелко/среднеклеточная CD4+ Т-клеточная лимфома.
Наиболее часто встречаемые первые 2 типа опухоли. При их стадировании заболевания учитываются следующие факторы:
- Степень поражения кожных покровов.
- Вовлеченность в процесс лимфатических узлов.
- Лимфоидное поражение внутренних органов.
- Поражение системы кроветворения.
Их стадирование происходит согласно следующей схеме:
- 1А стадия. Имеются кожные поражения в виде пятен, которые занимают менее 10% кожного покрова, лимфоузлы не увеличены, в крови обнаруживается незначительное количество атипичных клеток Сезари.
- 1В стадия. Помимо пятен на коже, образуются бляшки, но объем высыпаний не превышает 10% от кожного покрова. Остальные признаки такие же, как на 1А стадии.
- 2А стадия. К вышеперечисленным симптомам добавляется поражение лимфатических узлов.
- 2В стадия. На коже появляются узлы.
- 3 стадия. Кожные проявления генерализуются, образуют сливающуюся эритему и покрывают более 90% поверхности тела.
- При 4 стадии, в крови обнаруживается большое количество атипичных клеток Сезари (более 1000 на микролитр), плюс присоединяется лимфоидное поражение внутренних органов.
Пациентов с синдромом Сезари изначально относят к 4 стадии заболевания, поскольку у них имеется обширная эритродермия и большое количество атипичных лимфоцитов в крови.
Остальные нозологии Т-клеточных лимфом, не являющиеся грибовидным микозом и синдромом Сезари, стадируются на основании следующих признаков:
- Т1А — имеется единичный очаг поражения не превышающий 5 см.
- Т1В — единичный очаг поражения, превышающий 5 см.
- Т2 — имеются множественные высыпания кожи, не выходящие за пределы 1-2 зон
- Т2А — зона поражения не превышает 15 см.
- Т2В — зона поражения не превышает 30 см.
- Т2С — высыпания распространяются более чем на 30 см.
- Т3 — имеется поражение кожи, затрагивающее не рядом расположенные зоны, либо высыпания занимают более 3 зон.
Поражение лимфатических узлов:
- N0 — нет увеличения лимфоузлов, ни центральных, ни периферических.
- N1 — поражена 1 группа периферических ЛУ, которые осуществляют лимфодренаж от пораженного участка кожи.
- N2 — поражено более 1 группы ЛУ, липо есть признаки поражения ЛУ, не осуществляющих дренаж вовлеченной области кожи.
- N3 имеются данные за поражение центральных ЛУ.
Поражение внутренних органов:
- М0 — поражения внутренних органов не обнаружено.
- М1 — есть данные за поражение внутренних органов (требуется морфологическое подтверждение).
Как проявляется лимфома кожи, симптомы
Симптоматические проявления будут зависеть от типа Т-клеточной лимфомы.
Симптомы грибовидного микоза:
- Высыпания в виде пятен и бляшек различной формы и цвета. Они носят множественный характер и располагаются на участках кожи, не подвергающихся инсоляции (зона купальника).
- Феномен одновременного прогрессирования и регресса разных элементов сыпи.
- Пойкилодермия — в зоне клеточных высыпаний имеется пятнистая пигментация, расширение кровеносных сосудов и атрофические изменения кожи.
- Наличие зуда.
В зависимости от стадии заболевания, грибовидный микоз будет иметь следующие особенности. На начальном этапе (1 стадия) отмечается наличие множественных или единичных пятен, которые могут достигать размеров в 20 см. Пятна зудят и могут шелушиться. Внешне они напоминают псориаз или экзему. На этой стадии заболевание может существовать годами и даже десятилетиями. Пятна могут спонтанно регрессировать и образовываться снова. Учитывая то, что клиническая картина сходна с другими дерматологическими нозологиями, правильный диагноз сразу поставить сложно, как правило, на это занимает достаточно длительное время.
Для второй стадии пятна начинают трансформироваться в бляшки — пораженная кожа утолщается и как бы приподнимается над здоровой, ее цвет становится красно-синюшным. Бляшки могут спонтанно регрессировать, или, наоборот, увеличиваться в размерах и сливаться друг с другом. На их поверхности может быть шелушение.
На 3 стадии образуются кожные опухоли в виде куполообразных красно-синюшных узлов, с гладкой поверхностью. Узлы увеличиваются в размерах и распадаются, при этом образуются язвы с кровянисто-гнойным отделяемым.
Панникулитоподобная Т-клеточная лимфома подкожной клетчатки проявляется множественными плотными бляшками, либо узлами различного цвета, которые преимущественно располагаются на нижних конечностях. Клинически напоминают панникулит (воспаление подкожной клетчатки).
Первичная CD4+кожная лимфома из мелких/крупных клеток проявляется единичными или множественными узлами синюшно-багрового цвета. В отличие от грибовидного микоза, узлы появляются сразу, без этапа пятна и бляшки.
Клиническим проявлением синдрома Сезари является наличие обширной эритемы (покраснения кожи), которая распространяется не менее чем на 80% покровов тела. Эритема может шелушится, но не обязательно. Характерно увеличение лимфоузлов до размеров ореха. Чаще всего, поражаются паховые и подмышечные ЛУ.
CD30+ Т-клеточная лимфома проявляется рецидивирующими сгруппированными или диссеминированными папулезными высыпаниями. Отдельные элементы могут спонтанно регрессировать в течение нескольких недель, причем на данном фоне могут образовываться новые папулы. В ряде случаев элементы сыпи могут некротизироваться с образованием некротических язв размером от 1 до 4 см, которые самопроизвольно разрешаются с формированием рубца.
Диагностика Т-клеточной лимфомы кожи
Для постановки диагноза необходимо комплексное обследование:
- Осмотр кожных высыпаний.
- Морфологическое и иммунотипическое исследование биоптатов кожи из очагов поражения. Чтобы результаты биопсии были более информативным, необходима отмена всех наружных препаратов, а также системных глюкокортикостероидов за две недели до забора материала. В сомнительных случаях проводят повторную биопсию через 2-4 недели после предыдущей и материал берут из разных очагов.
- Молекулярно-генетические исследования для определения характерных генетических мутаций.
При подозрении на синдром Сезари проводят такое же обследование, как и при грибовидном микозе (ГМ), плюс добавляют следующие данные:
- Определение площади поражения кожи. Если есть узлы, определяют их количество и размер наибольшего из них.
- Производят определение количества клеток Сезари с помощью проточной цитометрии.
Как проводится лечение лимфомы кожи
Для лечения лимфомы кожи используется химиотерапия. Схемы будут определяться типом заболевания и его стадией.
- Топические кортикостероиды. Их необходимо наносить на поверхность пятен и бляшек.
- УФО спектра В — узковолоконное ультрафиолетовое облучение лучами спектра В. Может применяться для пятен и тонких бляшек.
- ПУВА-терапия — псорален + УФО лучами спектра А. Данный вид лечения эффективен при толстых бляшках и фолликулярной форме ГМ.
- Локальная лучевая терапия в СОД 10-20 Гр. Применяется при единичных высыпаниях.
- Тотальная лучевая терапия (ТЛК). Проводится при наличии распространенных высыпаний, которые не реагируют на топические стероиды. Облучение проводится в суммарной очаговой дозе 30-40 Гр с фракционированием разовой очаговой дозы 1,2-1,5Гр. В качестве поддерживающего лечения после ТЛК применяется ПУВА-терапия. Т-клеточная лимфома кожи является чувствительной к облучению опухолью, поэтому лучевая терапия может применяться, как терапия первой линии при лечении ранних и поздних лимфом, так и для лечения рецидивов.
Если наружная терапия лимфомы кожи не оказала эффекта, добавляют вторую линию терапии, в рамках которой могут использоваться следующие системно действующие препараты:
- Ретиноиды.
- Интерфероны.
- Вериностат — ингибитор гистондеацетилазы.
- Цитостатики метотрексат или проспидин.
На поздних стадиях лимфомы кожи используется химиотерапия и электронно-лучевая терапия. Химиотерапия проводится с помощью вориностата. Его необходимо принимать перорально до достижения контроля заболевания (критериями контроля является отсутствие признаков прогрессирования). В случае развития неприемлемых токсических реакций препарат отменяют.
Лечение СС базируется на следующих принципах:
- Комбинированное лечение (наружное и системное) является более эффективным, чем монотерапия.
- По возможности, следует избегать назначения цитостатиков, поскольку они подавляют иммунитет.
- Необходима своевременная диагностика и лечение инфекционных осложнений.
- Поскольку одним из основных симптомов, снижающих качество жизни пациентов, является зуд. Необходимо его эффективное устранение.
Терапия первой линии
Наилучшую эффективность в рамках терапии первой линии у больных с СС показал экстракорпоральный фотоферез (ЭКФ). Из цельной крови выделяют лейкоциты, которые обрабатывают фотосенсибилизирующим веществом и затем обрабатывают светом с заданной длиной волны. Это приводит к их гибели. За одну процедуру можно удалить только часть клеток, поэтому сеансы повторяют с определенной периодичностью — 1 раз в день в течение 2-х дней с последующим 4-х недельным перерывом.
Также может использоваться альфа-интерферон, только в более высоких дозах, чем при лечении ГМ, или метотрексат в низких дозах, при недоступности других видов терапии.
Для достижения лучшего эффекта, эти методы лечения комбинируют с методами наружной терапии, которые используются при ГМ, например:
- Альфа-интерферон + ПУВА.
- Метотрексат + наружные глюкокортикостероиды.
- ЭКФ + ТОК и др.
Терапия второй линии
При отсутствии эффекта от лечения первой линии, переходят ко второй. Здесь уже используются цитостатические препараты:
- Хлорамбуцил.
- Доксорубицин.
- Вориностат.
- Гемцитабин.
- Пентостатин.
- Флударабин+циклофосфамид.
Устранение зуда
Часто больных кожной лимфомой беспокоит зуд. Он может иметь ярко выраженный характер и существенно снижать качество жизни таких людей. Для борьбы с этим симптомом используются следующие препараты и методы терапии:
- Увлажняющие кремы.
- Антигистамины.
- Антибиотики. Доказано, что кожа больных СС обширно колонизирована золотистым стафилококком, поэтому назначение антибактериальных препаратов благоприятно сказывается не только на выраженности зуда, но и на общем течении заболевания.
Если зуд носит нестерпимый характер, назначается габапентин, который используется для лечения боли при нейропатиях. Начинают с дозировки 900 мг/сут, постепенно увеличивая ее до 3600 мг/сут. Для улучшения сна могут назначаться снотворные препараты.
Если имеются многочисленные генерализованные высыпания, используется ПУВА-терапия и низкие дозы метотрексата. Во время терапии наблюдается частичное исчезновение высыпаний, но после отмены лечения, они образуются снова. Полной ремиссии удается достичь редко.
В связи с этим, для контроля лечения необходима поддерживающая терапия с помощью данных методов, но необходимо помнить о возможных осложнениях. Например, ПУВА может спровоцировать развитие рака кожи, а метотрексат — фиброз печени.
Если имеются крупноузелковые элементы (более 2 см), которые не разрешаются самопроизвольно или под действием терапии, их можно удалить хирургически. Тем более при их наличии необходима биопсия для исключения вторичной анапластичной крупноклеточной лимфомы. Альтернативой может стать локальная лучевая терапия. В целом пациенты с ЛП должны пожизненно наблюдаться у врача, поскольку есть вероятность трансформации их заболевания в другие формы лимфом.
При одиночных или сгруппированных высыпаниях показано их хирургическое удаление или локальное облучение. Такая тактика позволяет добиться полной ремиссии у 95% пациентов. Но независимо от применяемого метода лечения, у 40% больных возникают рецидивы. Если они ограничены только кожными проявлениями, без затрагивания лимфатических узлов и внутренних органов, других методов лечения не требуется, можно использовать предыдущую тактику.
Для больных с множественными высыпаниями рекомендованы низкие дозы метотрексата (5-25 мг/нед). Если желаемый эффект не наступает, добавляют терапию альфа-интерфероном. При наличии очагов внекожного проявления необходима системная химиотерапия по протоколу CHOP.
Трансплантация костного мозга и стволовых клеток
При неэффективности других методов лечения, молодым пациентам с поздними стадиями заболевания может быть рекомендована химиотерапия с последующей аллогенной трансплантацией гемопоэтических стволовых клеток (ГСК). Процедура проводится следующим образом.
Первый этап — это химиотерапия, которая призвана уничтожить клон злокачественных Т-лимфоцитов. Этот этап называется кондиционирование. В рамках химиотерапии используются следующие препараты и режимы:
- CHOP — циклофосфамид, доксорубицин, винкристин, преднизолон
- EPOCH — этопозид, циклофосфамид, доксорубицин, винкристин, преднизолон.
- Пентостатин.
- Флурадабин+ интерферон альфа или циклофосфамид.
- Гемцитабин.
Вторым этапом является пересадка гемопоэтических клеток донора. Для реципиента эта процедура не представляет проблем и выглядит как обычное переливание крови. В течение последующих 3-4 недель трансплантат начинает приживаться в костном мозге, о чем свидетельствует повышение уровня лейкоцитов в крови. Генетически, это лейкоциты донора, и они должны полностью заменить иммунную системы больного. Весь этот процесс занимает от нескольких месяцев до года.
Процесс восстановления после лечения
После того как иммунная система восстановится, необходимо будет заново пройти полный курс вакцинации, который выполняется в детском возрасте.
Прогноз
Прогноз заболевания зависит от клинической формы Т-клеточной лимфомы и ее стадии. Для пациентов с ранней стадией ГМ прогноз благоприятный, поскольку эта лимфома кожи очень редко прогрессирует до более серьезных стадий, и средняя продолжительность жизни таких больных составляет 12 лет.
Для пациентов с изначально более поздними стадиями Т-клеточной лимфомы (2В и больше) без признаков поражения внутренних органов, средняя продолжительность жизни составляет 5 лет, при этом для больных с поражением лимфоузлов прогноз несколько хуже, чем при системном обширном поражении кожи. Для больных, у которых лимфома кожи поразила внутренние органы, средняя продолжительность жизни составляет 2,5 года.
CD 30+ Т-клеточные лимфомы характеризуются относительно доброкачественным течением. В частности, лимфоматоидный папулез не влияет на продолжительность жизни больных, за исключением случаев трансформации в другие виды лимфом, в том числе грибовидный микоз, лимфому Ходжкина и др. Трансформация возникает у 4-25% больных и может возникнуть в период дебюта ЛП, после его излечения и даже предшествовать ему. Кожная анапластическая крупноклеточная лимфома также характеризуется благоприятным прогнозом, пятилетней выживаемости достигают 96% больных.
Лимфомы — группа онкозаболеваний, поражающих лимфатическую систему. Общим для всех лимфом является их рост из лимфоцитов — клеток крови, выполняющих защитную функцию. В отличие от лейкозов, поражение органов кроветворения если и наблюдается, то носит вторичный характер. Измененные опухолевым процессом клетки скапливаются в лимфатические узлах, но их также можно найти в костном мозге, селезенке и в других органах.
Определяют две обширные группы этих новообразований: лимфома Ходжкина (лимфогранулематоз) и все остальные — неходжкинские лимфомы, которых насчитывается более трех десятков. В зависимости от вида лимфоцитов, из которых растет опухоль, они разделяются на B- и Т-клеточные.
Лимфома Ходжкина
Болезнь Ходжкина была впервые описана еще в 19 веке. От остальных лимфом ее принципиально отличают так называемые клетки Штернберга-Рида, которые обнаруживают при микроскопии лимфоидной ткани. Болезнь Ходжкина часто диагностируется у подростков, а также имеет пики заболеваемости в 20 и 50 лет. Определить тип лимфомы без исследования образца измененной ткани нельзя.
Неходжкинские лимфомы
Сильно различаются по гистологической и клинической картине и требуют различной тактики лечения. Одни из них, индолентные лимфомы, протекают медленно и имеют относительно благоприятный прогноз. Другие, напротив, отличаются быстрым прогрессированием, выраженной симптоматикой и нуждаются в незамедлительном лечении — агрессивные лимфомы.
Обычно аномальные изменения лимфоцитов начинаются в лимфоузлах с развитием классической клинической картины. Однако встречаются и варианты течения, когда заболевание первично возникает не в лимфоузле, а в других органах, например в селезенке или головном мозге. В таком случае говорят об экстранодальной лимфоме.
Индолентные лимфомы
Распространенная группа медленно прогрессирующих опухолей. К таковым, например, относятся лимфоцитарная, лимфома маргинальной зоны. Эти опухоли отличаются благоприятным прогнозом, но очень отличаются друг от друга, поэтому требуют разного подхода к лечению. 1
Факторы риска
Причины лимфом сегодня достоверно неизвестны, однако учеными предполагается несколько основных факторов риска заболевания:
- Возраст. С годами растет риск развития неходжкинских лимфом. При болезни Ходжкина такой закономерности не наблюдается, однако у пожилых она обычно протекает тяжелее.
- Инфекционный агент. Установлена связь лимфом с инфицированием вирусами иммунодефицита человека, Эпштейна-Барр, гепатитов В и С, а также helicobacter pylory.
- Изменение иммунного статуса, в том числе вследствие аутоиммунной патологии, СПИДа, иммуносупрессивной терапии.
- Токсические агенты, и в частности пестициды, гербициды, удобрения, краска для волос.
Присутствие этих факторов совсем не означает, что у человека должна развиться лимфома. Гораздо чаще получается наоборот, и даже при наличии нескольких из них болезнь у большинства людей не возникает. Алкоголь, курение и избыточный вес, вероятно, не оказывают влияние на частоту возникновения лимфом.
Симптомы лимфом
Классическим проявлением любых лимфом является увеличение лимфоузлов — лимфаденопатия. Чаще всего, поражаются шейные, подмышечные и паховые узлы. Обычно они безболезненны, хотя боль может иметь место при быстром росте. Вместе с тем опухолевый процесс может затронуть:
- пищеварительный тракт, что сопровождается дискомфортом в животе;
- органы грудной клетки — кашель, одышка, боль в груди;
- костный мозг — анемия, тромбоцитопения, иммунодефицит;
- головной мозг — головная боль, двоение в глазах, парезы и параличи;
- спинной мозг — симптомы поясничного радикулита, нарушение функции тазовых органов, парезы нижних конечностей.
Вне зависимости от того, где располагается лимфома, человека могут беспокоить колебания температуры тела, ночные поты, снижение веса.
Многие люди вообще не предъявляют никаких жалоб, а увеличенные лимфоузлы у них обнаруживаются, например, во время профосмотра или при исследовании других заболеваний. Важно также отметить, что перечисленные симптомы не являются достоверным признаком лимфомы, поскольку часто отмечаются и при другой патологии. Даже классические увеличенные лимфоузлы чаще всего являются признаком инфекционных заболеваний. Тем не менее, и пациент, и тем более лечащий врач, всегда должны иметь в виду лимфому, как вероятную причину появления тех или иных симптомов.
Что можно/нельзя при лимфоме
На качество жизни оказывает влияние и химиолучевая нагрузка, которая неизбежна при лечении. Рекомендовано придерживаться здорового образа жизни с правильным питанием и адекватной физической активностью, отказом от вредных привычек.
Возможность заниматься профессиональной деятельностью прямо зависит от характера течения заболевания. Пациентам противопоказан тяжелый физический труд, нервно-психическое напряжение, работа в неблагоприятных метеорологических условиях, контакты с ионизирующим излучением и промышленными ядами.
Стадии лимфом
Стадирование лимфом играет важную роль при выборе программы лечения, хотя это далеко не единственный критерий при построении лечебной тактики. Существует несколько классификаций заболевания. Одной из самых распространенных является классификация Ann Arbor, согласно которой выделяют 4 стадии онкологического процесса:
- I — вовлекается одна группа лимфатических узлов;
- II — две и более групп, если они расположены с одной стороны диафрагмы;
- III — распространение за диафрагму;
- IV — вовлечение внутренних органов, например кишечника или костного мозга.
Вместе с номером стадии используется буквенное обозначение особенностей заболевания:
- А — бессимптомное течение;
- B — B-симптомы: температура, ночные поты и снижение массы тела;
- S — вовлечение селезенки;
- E — вовлечение тканей, лежащих рядом с пораженными лимфоузлами.
Таким образом, под обозначением IIISB следует понимать лимфому, при которой страдают лимфоузлы с обеих сторон диафрагмы с повреждением селезенки и типичными В-симптомами заболевания. 2
Диагностика лимфом
Единственным методом, позволяющим достоверно поставить диагноз, является микроскопия лимфоидной ткани, которую получают при биопсии. В полученном гистологическом материале обнаруживают атипичные клетки, после чего уточняется о какой из лимфом идет речь в конкретном случае. Так для диагностики лимфогранулематоза в материале достаточно обнаружить клетки Штернберга-Рида или клетки Ходжкина.
Для оценки распространенности процесса и стадирования применяется лучевая диагностика: КТ, МРТ, ПЭТ-КТ. Для оценки вовлеченности костного мозга показана трепанобиопсия, при жалобах на боли в костях — остеосцинтиграфия, а сцинтиграфия с цитратом галлия, который избирательно накапливается в лимфоидной ткани, помогает в обнаружении скрытых очагов. Применяются также биохимический и клинический анализы крови, иммунологическое и цитогенетическое исследования, спинномозговая пункция, УЗИ и некоторые другие процедуры.
Лечение лимфом
Лимфомы — обширная группа болезней, и какие-либо универсальные схемы лечения при них неприменимы. Даже цели лечения сильно зависят от вида лимфомы и особенностей ее течения: полное выздоровление или достижение стойкой ремиссии. Следует отметить, что в большинстве случаев, даже если невозможно полностью избавиться от болезни, то вполне реально держать ее под контролем, а ремиссия при некоторых видах лимфом и адекватном лечении достигает 10-20 лет, что вполне сравнимо с выздоровлением. Основными методами лечения сегодня являются химиотерапия, радиологическое лечение и иммунотерапия.
Основная задача химиотерапии заключается в уничтожении опухолевых клеток. При этом используются как проверенные препараты, так и современные перспективные препараты, а также их комбинации. Химиотерапия применима на всех стадиях заболевания, и при большинстве видов лимфом является основным методом лечения.
Лучевая терапия, как правило, применяется после завершения химиотерапии, однако в некоторых случаях применяется самостоятельно. Учитывая высокую радиочувствительность лимфом, лучевая терапия может приводить к полному излечению, даже при использовании относительно небольших доз радиации. Особенности применения определяются морфологией опухоли и стадией процесса. На первой и второй стадиях лимфом облучаются все пораженные зоны, на третьей и четвертой могут облучаться остаточные после химиотерапии или исходно крупные узлы.
Иммунная терапия — перспективное направление лечения онкологических заболеваний, которое подразумевает использование иммунных механизмов организма или их замещение. Лимфоциты производят антитела — специальные белки, которые связываются строго с определенными антигенами — чужеродными веществами. Такими антигенами являются и опухолевые клетки. В большинстве атипичных клеток пациентов с лимфомой встречается белок CD20. Препарат, созданный из антител к этому белку — Ритуксимаб, находит на клетках опухоли молекулу CD20 и атакует ее, уничтожая клетку. Примерно также работает алемтузумаб, направленный против антигена CD52. Воздействовать на антигены можно не только антителами. Например, при применении ибритумомаба тиуксетана CD20 атакуют молекулы радиоактивного вещества — итрия. Это позволяет подавать дозу радиации строго к определенным клеткам.
Современные методы лечения позволяют достаточно оптимистично оценивать прогноз для жизни пациента. При болезни Ходжкина, пятилетнего выживания без симптомов болезни удается добиться у более 80% взрослых и свыше 95% детей. Для неходжкинских лимфов эти цифры составляют 63% и 83% соответственно. 3
Стоимость лечения лимфом
| Наименование услуги | Цена, руб. | Ед. измерения |
|---|---|---|
| Консультация врача онколога радиотерапевта | 0 | шт. |
| Консультация врача детского онколога | 0 | шт. |
| Повторная консультация специалистов | 500 | шт. |
| Топометрия на специализированном компьютерном томографе первичная | 15 000 | процедура |
| Топометрия на специализированном компьютерном томографе повторная | 7 000 | процедура |
| Дозиметрическое планирование лучевой терапии (томотерапии) первичное | 20 000 | шт. |
| Дозиметрическое планирование лучевой терапии (томотерапии) повторное | 7 000 | шт. |
| Лучевая терапия (томотерапия), включая IMGRT (*) | 223 000 | курс |
| Лучевая терапия (томотерапия) стереотаксическая радиохирургия(*) | 250 000 | курс |
| Лекарственная сопроводительная терапия: внутривенные введение в процедурном кабинете (без учета стоимости лекарственных препаратов) | 1 000 | процедура |
| Лекарственная сопроводительная терапия: внутримышечное введение в процедурном кабинете (без учета стоимости лекарственных препаратов) | 200 | процедура |
| Топометрическая разметка | 750 | процедура |
Вид лучевой терапии и количество сеансов курса определяется врачебной комиссией индивидуально для каждого пациента исходя из локализации, нозологии опухоли и с учетом анамнеза.
Томотерапия при лимфомах
Стандартная лучевая терапия как при лимфоме Ходжкина, так и при неходжкинских лимфомах, иногда вызывает достаточно серьезные осложнения в виде радиационного поражения легких и сердца, а также риска появления рака другой локализации.
В этой ситуации настоящим спасением становится Томотерапия, которая позволяет подать высокую дозу радиации в строго очерченную зону с минимальным влиянием на здоровые ткани. (см. ссылку)
Это позволяет снизить риск радиационных осложнений и повысить эффективность лечения. Достоинствами дистанционного облучения на аппарате Tomotherapy HD также являются:
- возможность применения при рецидивах;
- эффективность даже на поздних стадиях;
- облучение нескольких очагов за один сеанс;
- минимальный дискомфорт при процедуре.
Часто задаваемые вопросы
Сколько стоит курс лечения?
Курс лечения вместе с предлучевой подготовкой стоит 258 000 рублей. Есть возможность оформления рассрочки на весь период лечения.
Есть ли онлайн-консультация?
Для жителей других регионов, а также для тех, кому визит к врачу затруднителен, наш центр предоставляет возможность бесплатной онлайн - консультации.
Документы, которые необходимы для получения онлайн-консультации?
Для получения консультации о возможности получения томотерапии, вам необходимо направить нам все имеющиеся у вас медицинские выписки и обследования, включая гистологическое заключение. Направление на бесплатную консультацию не требуется.
Возможно ли лечение детей?
Томотерапия наиболее благоприятна для лечения детей, так как лучевая терапия проходит щадящим методом, не задевая здоровые органы и ткани развивающегося ребенка.
На какой стадии можно применять лучевую терапию?
В современной онкологии возможности лучевой терапии применяются очень широко на любой стадии. Однако каждому пациенту требуется индивидуальный подход, так как выбор тактики и плана лечения зависит от многих факторов: расположения опухоли, сопутствующих заболеваний, возраста и общего состояния пациента. Поэтому для получения информации о возможности лечения, необходимо получить консультацию врача-радиотерапевта.
Читайте также:

