Принципы лечения злокачественных опухолей матки диспансеризация
Первичным звеном онкологической сети в городах является онколог поликлиники, а в сельской местности - районный онколог. Районный онколог осуществляет первичный и консультативный прием больных, организует госпитализацию больных злокачественными опухолями, осуществляет учет и диспансерное наблюдение больных своего района. Лечение злокачественных опухолей осуществляется им по согласованию или назначению онкологического диспансера. Большое значение придается своевременности направ- ления извещения в онкологическое учреждение. Это делается с целью быстрейшей госпитализации и обеспечения больного современными методами лечения. Онкологические учреждения при получении извещения активно привлекают больного к обследованию и лечению, там же ведется соответствующая картотека диспансерного наблюдения за больными злокачественными новообразованиями. Статистические сведения основываются преимущественно на данных этих картотек.
Расчет стандартизованных показателей по каждому заболеванию в конкретном регионе представляет собой очень важную инфор- мацию для онкологической службы России. Большой научный и практический интерес представляет прослеживание у мужчин и женщин частоты опухолей, локализующихся в различных органах. Замечено, что различие обусловлено не только локализацией в органах, присущих только одному полу. У мужчин значительно чаще, чем у женщин встречается рак легких, желудка, нижней губы, гортани, кожи, полости рта, пищевода и поджелудочной железы. У женщин значительно чаще развиваются опухоли молочной железы, щитовидной железы, печени и желчного пузыря. Анализ статистических данных, а главное, их динамики, позволяют судить о необходимых мерах корректировки коечного фонда и профилактики в разных регионах России.
Диспансер состоит из двух основных подразделений - стационара и диспансерно-поликлинического отделения. Основными структурными подразделениями стационаров в диспансерах вначале были хирургическое, гинекологическое и лучевое. В 70-х гг. прошлого века в республиканских, краевых, областных онкологических диспансерах стали создаваться профильные отделения, такие, как торакальное, абдоминальное, опухолей головы и шеи, химиотерапевтическое, урологическое, детской онкологии. Затем с ростом специализации онкологической деятельности стали создаваться отделения маммологии, кабинеты противоболевой симптоматической терапии, реабилитации и др. К изготовлению протезов удаленных при вынужденно агрессивном лечении опухолей костей верхних и нижних конечностей, молочной железы, глаза и пр. привлекаются соответствующие специалисты. Причем в практике отделений опухолей головы и шеи необходимость в протезировании наружных дефектов челюстнолицевой области возникает достаточно часто, при удалении опухолей верхней челюсти с прорастанием кожи щеки и орбиты, при удалении наружного носа и др.
Больные злокачественными опухолями находятся на диспансерном учете и наблюдении в районированных онкологических учреж- дениях с момента установления диагноза злокачественной опухоли и до смерти. Все наблюдаемые больные подразделяются на 4 клинические группы.
Группа I а - больные с подозрением на рак.
Группа I б - больные с предопухолевыми заболеваниями.
Группа II - больные злокачественными опухолями, подлежащие специальному лечению.
Группа II а - больные злокачественными опухолями, подлежащие радикальному лечению.
Группа III - больные злокачественными опухолями, прошедшие радикальное специальное лечение.
Группа IV - больные с распространенным опухолевым процессом, подлежащие только симптоматическому лечению.
В обязанность онкологических диспансеров входят скрининговые обследования, контроль за лечением предопухолевых и онкологических заболеваний. Диспансерное наблюдение позволяет не только своевременно выявить заболевание, но и рационально бороться с рецидивами и метастазами, обеспечить реабилитацию онкологических больных. Подготовка онкологов также осуществляется в онко-
Важной функцией онкологических диспансеров является организация санитарно-просветительской работы среди населения. Информация для населения должна содержать основные сведения о личной профилактике злокачественных опухолей разной локализации, о симптомах, которыми проявляется опухоль в начальных стадиях заболевания, о вариантах самообследования для своевременного распознавания опухоли и др. Эти сведения размещают в поликлиниках на плакатах, в брошюрах и листовках, также читают лекции по местному радио.
хронические рецидивирующие эрозии слизистой оболочки шейки матки. Например, удаление фиброаденомы молочной железы, эрозии шейки матки, каллезной язвы желудка предотвращают развитие на их фоне злокачественных опухолей. Основными статистическими показателями являются следующие.
Заболеваемость - число зарегистрированных первичных больных злокачественными опухолями в течение года на 100 тыс. населения (в России в 2005 г. этот показатель составил 330,5).
Смертность - число умерших в течение определенного периода на 100 тыс. населения (в России в 2005 г. этот показатель составил 200,6).
Распространенность - доля населения, страдающего опухолями в определенный период времени на 100 тыс. населения (в России в 2005 г. этот показатель составил 1672).
Эти показатели в значительной мере зависят от половозрастной структуры населения региона. Большое количество населения старших возрастных групп дает более высокие показатели заболеваемости. Для нивелирования таких различий производится расчет стандартизованных указанных показателей по полу и возрасту. Внедрение электронно-вычислительных машин в обработку медицинских данных способствовало разработке принципов многофак- торного анализа для многих локализаций опухолей, что позволило прогнозировать течение процесса и корригировать соответствующим образом первичное лечение. Подобный анализ широко используется в научной и практической деятельности крупных онкологических учреждений. Постоянные научные изыскания причинно-следственных связей в онкологической заболеваемости и эффективного лечения опухолей предполагают совместные усилия клиницистов и экспериментаторов. Внедрение в практику новых лекарственных препаратов и технических достижений происходит на уровне центральных научно-практических учреждений, поэтому дробление лечебных учреждений, занимающихся онкологической патологией, нецелесообразно.
В настоящее время онкологи исходят из концепции, что только раннее выявление злокачественной опухоли и ее адекватное лечение обеспечивают стойкий и длительный клинический эффект.
Практика онкологической службы показала, что только диспансерный метод, являющийся достижением отечественного здравоохранения, дает возможность обеспечить правильную организацию профилактики, лечения онкологических больных и последующего наблюдения за ними.
В реализации диспансерного метода часть функций возложено на общую лечебную сеть, в частности выявление ранних форм рака, предраковых заболеваний и их лечение и др. и носит название онкологического компонента диспансеризации.
Необходимо отметить, что в настоящее время он является составной и неотъемлемой частью профилактических осмотров, проводимых с целью выявления различных широко распространенных заболеваний.
После дифференцированного обследования, больные, у которых выявлено злокачественное новообразование, подлежат госпитализации и лечению в установленном порядке; больные с предопухолевыми заболеваниями подлежат диспансерному наблюдению либо онколога, либо врачей амбулаторно-поликлинической сети и, наконец, больные хроническими процессами должны наблюдаться в амбулаторно-попиклинических учреждениях.
Многолетняя совместная работа в области организации и проведения медицинских профилактических осмотров населения дает основание рассматривать их как одно из наиболее важных звеньев системы противораковой борьбы.
Общий же принцип проведения онкологического компонента диспансеризации состоит в формировании групп повышенного риска включающих лиц, имеющих ту или иную патологию и/или имеющие те или иные факторы риска, которые могут привести к развитию опухолевого или предопухолевого заболевания.
Фактором, побудившим возложить на амбулоторно-поликлиническую сеть эту работу, является наличие постоянной и прочной связи между населением и общей лечебной сетью, построенной по участковому принципу и осуществляющей наблюдение и лечение одних и тех же контингентов населения в пределах одной территории (участка).
Углубленное изучение состояния здоровья населения, преемственность сведений о характере и динамике его общей заболеваемости обеспечивается наличием в лечебной сети адекватной кадровой и материально-технической базы, располагающей средствами и возможностями для планомерного и ежегодного осуществления профилактических и противораковых мероприятий.
Сегодня очевидно, что онкологический компонент диспансеризации, предусматривающий активное выявление больных с новообразованиями на ранних стадиях, активное выявление, наблюдение и лечение больных с предопухолевыми и хроническими заболеваниями, а также лиц, отнесенных к группам высокого риска заболевания, является одним из наиболее перспективных направлений современной онкологии.
Собственно диспансерное наблюдение за онкологическими больными осуществляется в основном онкотютической службой. Диспансеризация больных с онкологическими заболеваниями предполагает заполнение учетной документации, выбор врачом стратегии и тактики лечения бопьного, контрольные сроки наблюдения и порядок диспансеризации, деонтологические аспекты работы с больным и его родственниками.
Основные принципы диспансерной работы в онкологии:
1. Повсеместный и строгий учет больных раком и предопухолевыми заболеваниями.
2. Динамическое наблюдение и печение больных раком и предраковыми заболеваниями.
3. Изучение и своевременная коррекция условий труда и быта больных.
4. Оперативная связь онкологической службы с учреждениями общей лечебной сети.
Диспансеризация больных злокачественными новообразованиями
Диспансеризация больных злокачественными новообразованиями осуществляется пожизненно.
Особенно велико значение диспансеризации в работе с онкологическими больными, получившими радикальное лечение по поводу рака.
Выделяют следующие аспекты диспансерного наблюдения больных III клинической группы:
1) ранняя диагностика рецидивов и метастазов злокачественных опухолей, которая приобретает все большее значение в связи с расширяющимися возможностями специального печения;
2) выявление и коррекция расстройств, возникших после радикального противоопухолевого лечения;
3) проведение комплекса общеукрепляющих лечебных мероприятий, в том числе санаторно-курортного лечения,
4) экспертиза временной и стойкой утраты трудоспособности онкологических больных, их рациональная трудовая реабилитация;
5) диагностика метахронных первично-множественных злокачественных опухолей, поскольку вероятность возникновения новой опухоли у таких больных значительно выше, чем в популяции.
Периодичность осмотра состоящих на учете пациентов определяется временем, прошедшим с момента окончания специального лечения.
Онкологические больные, которым проводилось радикальное лечение по поводу злокачественных новообразований, подвергаются регулярному патронажному обследованию и осмотрам у онколога:
• в течение первого года после печения — 1 раз в квартал;
• в течение второго и третьего годов — 1 раз в полугодие;
• в дальнейшем — не реже 1 раза в год.
В первые 3 года после радикального лечения в особо пристальном наблюдении больные нуждаются потому, что именно в этот период возникают до 70-75% рецидивов и метастазов.
Ключевым звеном в адекватном функционировании диспансерного метода в онкологии является принцип разделения всех онкологических больных на клинические группы (табл. 2.2). Для пациентов каждой из таких групп предусматривается определенный стандарт лечебных, реабилитационных и организационных мероприятий.
Таблица 2.2. Клинические группы онкологических больных. 
К группе Iа, относят больных с неясной клинической картиной, подозрительной на злокачественное новообразование. Их обследование и уточнение диагноза должно быть организовано не позднее, чем через 10 дней с момента взятия на учет. Больных группы la при подтверждении диагноза рака переводят во II или IV группы или снимают с учета при исключении опухоли. На больных la группы учетная документация не заполняется.
Больные группы 1б — с предопухолевыми заболеваниями — наблюдаются у специалистов по профилю в зависимости от пораженного органа, больных облигатным предраком наблюдают врачи-онкологи.
После радикального лечения предопухолевых заболеваний больные подлежат диспансерному наблюдению в течение 2 лет (осматриваются 1 раз в 3 месяца). При полном выздоровлении и отсутствии рецидива больные снимаются с учета. Учетная документация — контрольная карта диспансерного наблюдения (ф. № 030/у-03-онко).
Больные II группу злокачественными новообразованиями подлежат специальному лечению. Учетная документация: извещение (ф. № 090/у-03) и контрольная карта диспансерного наблюдения (ф. № 030/у-03-онко).
Кроме того, выделяют группу IIа — больных, подлежащих радикальному печению. Под радикальным лечением понимают применение методов, направленных на полное излечение больного. После проведенного специального (радикального) лечения больные переводятся в III клиническую группу, а при обнаружении отдаленных метастазов — в IV.
К группе III относят больных после радикального печения, при отсутствии рецидивов и метастазов, т.е. это практически здоровые люди, излеченные от злокачественных новообразований. При возникновении рецидивов больные из этой группы могут переводиться в группу II для проведения специального лечения (хирургического, лучевого и др.) или в группу IV если специальное лечение не показано или не может быть проведено.
Больных, не подлежащих специальному лечению (IV клиническая группа) направляют для диспансерного наблюдения и симптоматической терапии к врачам общей лечебной сети.
Больным IV группы при необходимости должно быть обеспечено стационарное симптоматическое печение в лечебных учреждениях общей сети. Организационные мероприятия, тактика и принципы перемещения больных в клинических группах схематично представлены в таблице 2.3.
Таблица 2.3. Клинические группы онкологических больных. 
Клинические группы больных
Заподозрив злокачественное новообразование, врач обязан обеспечить обследование больного в максимально короткий срок (10 дней), придерживаясь клинического минимума, позволяющего диагностировать опухоль.
При отсутствии условий для обследования и для установления окончательного диагноза больного следует направить на консультацию в онкологический кабинет или диспансер, выдав ему на руки подробную выписку с результатами проведенных исследований. При этом важно не упустить из поля зрения направленного на консультацию больного. Для чего через 5-7 дней врач обязан проверить, уехал ли больной на консультацию.
Госпитализация больных с подозрением на рак в отделения общего профиля оправдана лишь для проведения специального обследования. Динамическое наблюдение за больными в амбулаторных или стационарных условиях с целью исключения рака недопустимо.
При выявлении у больного злокачественного новообразования врач направляет его с подробной выпиской в онкологический кабинет соответствующей городской или районной поликлиники.
Допускается направление больных врачом общей сети непосредственно в онкологический диспансер или другое лечебное учреждение, где ему может быть проведено специальное лечение. Через 7-10 дней участковый врач обязан выяснить, уехал ли больной на лечение.
Одновременно врач заполняет и отправляет в онкологический кабинет извещение (или извещение и контрольную карту), указав в какое лечебное учреждение направлен больной на лечение.
В случае удовлетворительного состояния врач направляет больного на консультацию к онкологу для выработки схемы симптоматического печения. Больных в тяжелом состоянии консультирует с онкологом на дому и по согласованию с ним проводит симптоматическое лечение.
На впервые выявленных больных заполняет и отправляет в онкокабинет или диспансер извещение и протокол на запущенный случай.
Тактика врача стационара лечебно-профилактического учреждения
Установив диагноз злокачественной опухоли, врач после консультации онкологом направляет больного в онкологическое учреждение заполняет и направляет в онкологический кабинет или диспансер извещение о больном с впервые установленным диагнозом рака и выписку из медицинской карты стационарного больного злокачественным новообразованием.
При обнаружении опухоли в запущенной стадии, кроме указанных документов, направляет в диспансер протокол на выявление запущенного случая рака.
Угляница К.Н., Луд Н.Г., Угляница Н.К.

Злокачественные опухоли матки – новообразования шейки и тела матки, развивающиеся из клеток эпителиальной, мышечной или соединительной ткани, имеющие склонность к инвазивному росту, прорастанию окружающих органов и сосудов, рецидивированию и образованию метастазов. На развитие патологии могут указывать выделения из половых путей (водянистые, кровянистые, гноевидные), схваткообразные или постоянные боли, нарушения мочеиспускания и дефекации. Диагностика злокачественных опухолей матки основывается на данных гинекологического осмотра, кольпоскопии, УЗИ, онкоцитологии, биопсии, гистероскопии, РДВ. В лечении сочетают хирургические, лучевые методы, химиотерапию, гормонотерапию.

- Причины злокачественных опухолей матки
- Классификация злокачественных опухолей матки
- Клиническая классификация
- Стадификация рака шейки матки
- Симптомы злокачественных опухолей матки
- Рак шейки матки
- Рак тела матки
- Саркома матки
- Диагностика
- Лечение
- Профилактика
- Цены на лечение
Общие сведения

Причины злокачественных опухолей матки
Заболеваемость злокачественными опухолями матки тесно связана с возрастом, состоянием менструальной, репродуктивной и половой функции, социально-бытовыми условиями, географическими и другими факторами. Немаловажная роль в развитии рака матки принадлежит гормональным нарушениям, в первую очередь, гиперэстрогении и лютеиновой недостаточности.
Факторами риска РШМ являются раннее начало половой жизни, частая смена сексуальных партнеров, незащищенный секс. Инициировать фоновые предраковые процессы, которые имеют большой риск трансформации в инвазивный рак, могут вирусы – высокоонкогенные штаммы ВПЧ и ВПГ 2 типа. К изменениям шейки матки, которые расцениваются как факультативный предрак, относят истинную эрозию и псевдоэрозию, лейкоплакию, плоские кондиломы, полипы цервикального канала.
На состояние эпителия шейки матки большое влияние оказывает микробиоценоз влагалища. Поэтому ЗППП, рецидивирующие неспецифические кольпиты и цервициты приводят к изменению микроэкологии влагалища, нарушению защитных физиологических барьеров половых путей. Возникновению злокачественных опухолей шейки матки в немалой степени способствуют курение, профессиональные вредности, наследственность.
В патогенетическом аспекте рак тела матки рассматривается как преимущественно гормональнозависимая патология. С этой позиции в зоне наибольшего риска по возникновению рака тела матки находятся пациентки с феминизирующими опухолями яичников, СПКЯ, аденомиозом, миомой матки, дисфункциональными маточными кровотечениями. В качестве фоновых предраковых процессов выделяют полипы и атипическую гиперплазию эндометрия. Кроме этого, вероятность возникновения злокачественных опухолей матки больше у женщин с отсутствием в анамнезе беременностей, родов и грудного вскармливания, с поздно наступившей менопаузой, проживающих в промышленных городах. Саркома матки, как правило, развивается из быстрорастущей фибромиомы.
Из экстрагенитальной патологии злокачественным опухолям матки чаще всего сопутствуют заболевания печени (печеночная недостаточность, гепатиты, жировой гепатоз, цирроз), эндокринные нарушения (сахарный диабет, ожирение), гипертоническая болезнь. Известно, что при увеличении массы тела на 10-25 кг по сравнению с нормой, риск развития рака эндометрия возрастает в 3 раза, а при наборе свыше 25 кг лишнего веса – в 9 раз.
Классификация злокачественных опухолей матки
Злокачественные новообразования тела матки могут быть представлены следующими морфологическими типами: аденокарциномой (до 80% опухолей), плоскоклеточным, железистоплоскоклеточным, недифференцированным раком и лейомиосаркомой. Рак эндометрия может иметь экзофитный, эндофитный или смешанный рост.
Клиническая классификация выделяет 4 стадии рака тела матки:
0 стадия — атипическая гиперплазия эндометрия (предрак).
I стадия — опухоль локализуется в пределах тела матки:
- Iа – ограничена эндометрием
- Iб – прорастает в миометрий менее чем 1 см
- Iв – прорастает в миометрий глубже, чем на 1см, но не затрагивает серозную оболочку
II стадия — опухоль распространяется на тело и шейку матки (цервикальный канал).
III стадия — опухоль выходит за пределы матки, но локализуется в пределах малого таза:
- IIIа – прорастает серозную оболочку матки, могут определяться метастазы в регионарные лимфоузлы или придатки
- IIIб – прорастает параметральную клетчатку, могут определяться метастазы во влагалище
IV стадия — опухоль выходит за пределы малого таза, прорастает мочевой пузырь и/или прямую кишку.
0 стадия — цервикальная интраэпителиальная неоплазия.
I стадия — опухоль локализуется в пределах шейки матки:
- Iа – инвазия в строму на глубину не более 3 мм
- Iб – инвазия в строму на глубину более 3 мм
II стадия — опухоль распространяется на верхнюю и среднюю треть влагалища, тело матки или параметральную клетчатку.
III стадия — опухоль распространяется на стенки и нижнюю часть влагалища, параметральную клетчатку вплоть до стенок таза, метастазирует в лимфоузлы малого таза.
IV стадия — опухоль прорастает мочевой пузырь и/или прямую кишку, дает отдаленные метастазы.
Симптомы злокачественных опухолей матки
Начальные формы рака шейки матки протекают бессимптомно или со слабо выраженными проявлениями. Для злокачественных опухолей данной локализации характерны кровянистые выделения разной интенсивности (чаще мажущие), которые в репродуктивном возрасте носят ациклический характер, а в период менопаузы – характер беспорядочных, продолжительных кровотечений. Кровянистые выделения часто появляются после полового акта, дефекации, физической нагрузки. Между кровотечениями больные обращают внимание на появление обильных водянистых белей, которые в поздних стадиях становятся серозно-кровянистыми, с гнилостным запахом.
Болевые ощущения при злокачественных опухолях шейки матки локализуются внизу живота, в области крестца и поясницы, распространяются на бедро и прямую кишку. Вначале болевой синдром возникает по ночам, затем становится постоянным, а боли принимают нестерпимый характер. При сдавлении опухолевым конгломератом лимфатических и кровеносных сосудов появляются отеки наружных половых органов и нижних конечностей. При запущенных формах РШМ нарушаются функции прямой кишки и мочевого пузыря, при опухолевой инвазии органов появляются примеси крови в моче и кале, образуются мочевые или прямокишечные свищи.
Злокачественные опухоли, локализующиеся в теле матки, имеют следующие характерные проявления: кровянистые выделения из половых путей, боли в животе и нарушение функции смежных органов. К наиболее ранним признакам рака матки относят появление мажущих или обильных кровяных выделений. Они могут иметь форму метроррагии, меноррагии или периодических кровотечений в менопаузе. Иногда неоплазия манифестирует белями серозно-кровянистого или гноевидного характера.
На ранних этапах развития злокачественных опухолей матки возникают боли схваткообразного характера. После очередного болевого приступа, как правило, появляются или усиливаются патологические выделения из полости матки. На поздних стадиях боли становятся постоянными, интенсивными – они обусловлены сдавлением нервных сплетений малого таза раковым инфильтратом. Несколько позже появляются симптомы нарушения функции мочевого пузыря и прямой кишки: учащение мочеиспускания, тенезмы, затруднение опорожнения кишечника. При далеко зашедшем онкопроцессе присоединяется раковая интоксикация, развивается кахексия.
Относится к неэпителиальным злокачественным опухолям матки. Может поражать как шейку, так и тело матки. Часто формируется внутри фиброматозных узлов, поэтому может напоминать клинику одной из форм фибромиомы матки. На долю саркомы приходится около 3-5 % всех злокачественных опухолей матки. Отсутствие капсулы обусловливает быстрый инвазивный рост новообразования.
Первыми клиническими признаками обычно становятся нарушения менструального цикла или ациклические кровотечения, которые иногда носят характер профузных. Характерен выраженный болевой синдром и быстрое увеличение матки в размерах. На поздних этапах развивается анемия, раковая кахексия, асцит. Саркома матки рано дает отдаленные метастазы, главным образом в легкие, печень и позвоночник.
Диагностика
Распознать злокачественные опухоли матки на ранних стадиях, основываясь лишь на собранном анамнезе и клинической картине, практически невозможно ввиду неспецифичности симптомов и жалоб. Поэтому в ходе обследования пациенток применяются дополнительные инструментальные и лабораторные методы, позволяющие уточнить строение, локализацию и распространенность неоплазии.
На первом приеме гинеколог, наряду со стандартным опросом, уточняет наличие и число беременностей, родов и абортов у пациентки; перенесенные гинекологические заболевания (особенно фоновые процессы, половые инфекции), характер протекания менструального цикла. При осмотре с помощью зеркал обращают внимание на видимые изменения тканей шейки матки, ее подвижность и форму. Влагалищное или ректовагинально исследование при раке эндометрия или саркоме позволяет обнаружить плотную, увеличенную в размерах матку, наличие инфильтратов в параметрии.
Для ранней диагностики РШМ большое значение имеет исследование мазка на онкоцитологию, проведение расширенной кольпоскопии, прицельной биопсии шейки матки. Своевременно выявить предраковые процессы и начальные стадии рака тела матки помогает УЗИ органов малого таза. Для подтверждения диагноза рака эндометрия проводится аспирационная биопсия, гистероскопия с РДВ и гистологическим исследованием соскоба.
Для определения стадии злокачественной опухоли матки и обнаружения отдаленных метастазов может потребоваться дополнительная диагностика (рентгенография грудной клетки, цистоскопия, ректороманоскопия, МРТ малого таза и т. д.). Дифференциальную диагностику осуществляют с туберкулезом и сифилитической язвой шейки матки, гиперпластической трансформацией эндометрия, субмукозной миомой матки, хорионкарциномой.
Лечение
Лечебная тактика в отношении злокачественных опухолей матки избирается с учетом множества критериев: локализации, стадии, гистологической формы опухоли, возраста пациентки и др. В зависимости от перечисленных составляющих может применяться хирургическое вмешательство, лучевая терапия, химиотерапия, гормонотерапия, а также комбинированное лечение.
При преинвазивном РШМ объем вмешательства может быть ограничен конизацией шейки матки. У женщин репродуктивного возраста осуществляется удаление матки без придатков, у пациенток старше 50 лет – пангистерэктомия. При РШМ I стадии хирургический этап обычно дополняется послеоперационной лучевой терапией, при РШМ II стадии – пред- и послеоперационным облучением. В более поздних стадиях применяется только наружная и внутриполостная лучевая терапия, симптоматическое лечение.
Основной объем хирургического лечения рака тела матки - гистерэктомия с аднексэктомией, которая при необходимости дополняется лимфаденэктомией. В до- и послеоперационном периоде также применяется лучевое лечение. При обнаружении в уделенной опухоли рецепторов прогестерона назначается гормональная терапия гестагенами. Химиотерапия используется при распространении злокачественной опухоли матки за пределы тазовой области, однако ее эффективность весьма ограничена.
Профилактика
Профилактика злокачественных опухолей матки заключается в своевременном выявлении и лечении предраковых состояний, систематическом прохождении профилактических осмотров с проведением Пап-теста, предупреждении ЗППП. Важно следить за весом, артериальным давлением, уровнем гликемии, заниматься лечением экстрагенитальной патологии, избавиться от вредных привычек. Для защиты от РШМ девочек-подростков в будущем предлагается профилактическая вакцинация против высокоонкогенных штаммов ВПЧ.
Опухоли матки — это доброкачественные, предзлокачественные и злокачественные поражения. Они могут поражать эндометрий, мышцы или другие поддерживающие ткани.
Анатомически, новообразования матки локализованы в корпусе или перешейке (переход между эндоцервиксом и корпусом матки). Фаллопиевы трубы или связки матки также могут подвергаться трансформации.

Классификация
Опухоли матки могут быть гистологически типированы в соответствии с несколькими системами классификации, которые обычно основаны на Международной гистологической классификации опухолей ВОЗ (Всемирная организация здравоохранения) или на классификации ISGYP (Международное общество гинекологических патологов).
Наиболее широко принятой такой системой классификации стал реестр FIGO (Международная федерация гинекологии и акушерства).
В соответствии с реестром FIGO основные категории опухолей матки это:
- эпителиальные неоплазии;
- мезенхимальные новообразования;
- смешанные эпителиально-мезенхимальные опухоли;
- вторичные опухоли.
Полипы эндометрия присутствуют у 24% всего женского населения, в основном у женщин старше 40 лет. Они имеют морфологически разную структуру, связанную с гормональным статусом, и состоять из гиперпластических или кистозно-расширенных желез в фиброзной строме с крупными толстостенными кровеносными сосудами.
Полипы эндометрия происходят из моноклональной пролиферации мезенхимы и не считаются предраковыми поражениями, но эпителиальный инвазивный рак эндометрия (EIC) может быть обнаружен в доброкачественных полипах эндометрия, а сами полипоидные массы эндометрия могут быть злокачественными — аденосаркома, злокачественная смешанная мультиплицированная опухоль эндометрия. Они связаны с длительной терапией тамоксифеном.
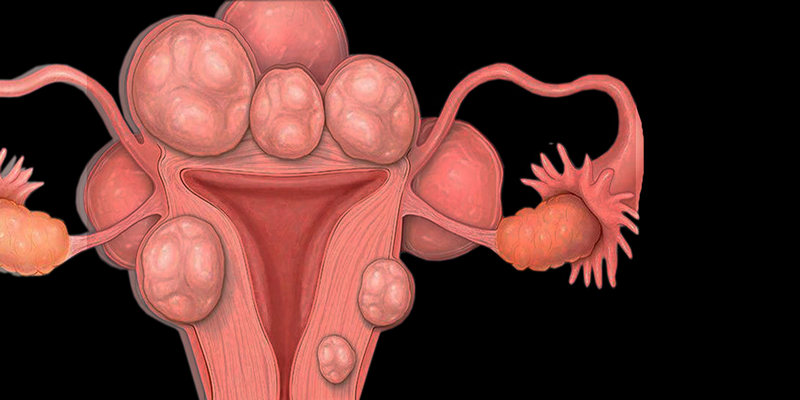
Гиперплазия эндометрия (ГЭ) определяется как пролиферация желез неправильной формы и размера с повышенным соотношением стромы по сравнению с пролиферативным эндометрием. Морфологические изменения лежат в пределах от доброкачественных неоплазий до предраковых заболеваний. ГЭ развивается в результате эстрогенной стимуляции. Ассоциация с поликистозом яичников вероятна, но это все еще остается предметом дискуссий.
Классификация ВОЗ различает: типичные (простые/сложные) и атипичные (простые/сложные) гиперплазии.
Интраэпителиальная карцинома (EIC) характеризуется выраженно атипичными клетками, идентичными тем, которые наблюдаются при инвазивной серозной карциноме.
Карцинома эндометрия определяется как эпителиальная опухоль, обычно с железистой дифференцировкой, возникающая в эндометрии и способная проникать в миометрий с распространением в отдаленные участки. Поражения типа I (связанные с эстрогенами) и типа II (не связанные с эстрогенами) различаются с точки зрения их биологии, а также клинического течения.
Эндометриоидная карцинома — самое распространенное злокачественное новообразование эндометрия, на которое приходится более 75% всех случаев рака эндометрия. Она относительно редко встречается у женщин в пременопаузе. Гистологическая картина напоминает эндометрий пролиферативной фазы с менее 10% плоскоклеточной, серозной или муцинозной дифференцировки.
Серозная карцинома — агрессивная карцинома, на которую приходится 10% рака эндометрия. Ее отличает папиллярная архитектура с клетками, показывающими заметную цитологическую атипию.
Светлоклеточная карцинома составляет 1,6% всех маточных карцином и может иметь разные архитектурные особенности, такие как сплошная, папиллярная трубчатая или кистозная.
Муцинозная карцинома определяется наличием более 50% клеток, содержащих устойчивые к диастазе внутрицитоплазматические муцины. Она встречается редко редко, и обычно имеет железистое происхождение.

Плоскоклеточный рак очень редок и микроскопически сходен с аналогичной опухолью шейки матки.
Смешанная карцинома определяется как карцинома эндометрия, показывающая, по меньшей мере, один стромальный или мезенхимальный компонент, составляющий, по меньшей мере, 10% опухоли.
Переходно-клеточная карцинома встречается очень редко и определяется наличием более 90% клеток, напоминающих переходные уротелиальные клетки.
Мелкоклеточный рак очень редко встречается и напоминает мелкоклеточный рак легких.
Недифференцированная карцинома включает 1-2% опухолей, лишенных железистой или плоскоклеточной дифференцировки.
Эти опухоли возникают в основном из двух различных тканей: миометрий (лейомиосаркома) и строма эндометрия (мезодермальная и стромальная саркома).

- Аденофибромаобычно встречается у женщин в постменопаузе. Она имеет тенденцию рецидивировать. Она представляет собой смесь эпителиальных клеток с мезенхимальными .
- Карцинофиброма— очень редкое повреждение, поведение которого еще не ясно. Она состоит из смеси злокачественных эпителиальных, а также доброкачественных мезенхимальных клеток.
- Аденосаркома- это редкая двухфазная опухоль, которая может возникнуть в любом возрасте. Это низкосортное новообразование с возможностью рецидива и метастазирования. Характеризуется доброкачественными эпителиальными и саркоматозными мезенхимальными компонентами.
- Карциносаркома (злокачественная смешанная мезодермальная саркома - MMMT)до сих пор остается предметом дискуссий: ранее онао пределялась как саркома, но в настоящее время она считается вариантом карциномы на основании недавних клинических, гистопатологических, цитогенетических и молекулярных данных. На его долю приходится 5% всех злокачественных новообразований тела матки. Микроскопически это показывает примесь карциноматозных или саркомоподобных элементов, что приводит к характерному двухфазному виду. Он выглядит как большая мягкая полипоидная масса с участием эндометрия, и миометрия. Карциноматозный компонент может состоять из папиллярных серозных, эндометриоидных или прозрачных клеток, стромального компонента круглых или веретенообразных клеток.
Гестационные трофобластические новообразования представляют собой опухолевые заболевания, возникающие из плацентарной трофобластической ткани после аномального оплодотворения.
- Частичная гидатиформная родинка представляет собой аномальную плаценту, которая в значительной степени характеризуется примесью нормальных и отечных ворсин хориона.
- Полная гидатиформная родинка— это патологическая плацента, характеризующаяся аномальной трофобластической пролиферацией с участием большинства ворсин хориона.
- Инвазивная гидатимальная родинка обычно представляет собой следующий этап после полной родинки. Состоит из гидатиформных родинок в миометрии.
- Гестационная хориокарцинома— это злокачественное, часто метастазирующее новообразование, состоящее из неупорядоченного множества синцитиотрофобластических и цитотрофобластических элементов без ворсин хориона.
- Опухоль плацентарного участка (плацентарная или эпителиоидная трофобластическая опухоль)представляет собой редкое новообразование, происходящее из промежуточных клеток трофобласта в плаценте.

Это опухоли тела матки, возникающие вне матки. Они обычно представляют собой метастазы рака или сарком матки.
Причины возникновения и факторы риска
Точные причины развития как злокачественных, так и доброкачественных опухолей матки неизвестны. Пока можно говорить только о тех или иных факторах риска связанных с появлением маточных новообразований.
- заместительная гормональная терапия только эстрогенами (ЗГТ);
- отсутствие родов;
- избыточный вес или ожирение;
- прием Тамоксифена;
- синдром поликистозных яичников (СПКЯ) ;
- диабет;
- лучевая терапия таза;
- эстрогенпродуцирующие новообразования яичников;
- низкий уровень физической активности;
- синдром Линча;
- синдром Каудена.

- гормональные изменения во время менопаузы;
- заместительная гормональная терапия только эстрогенами (ЗГТ) ;
- высокие базовые уровни эстрогенов/прогестинов;
- тамоксифен (нольвадекс, тамофен), применяемый для лечения рака молочной железы.
Симптомы
Наиболее распространенным симптомом злокачественного новообразования матки становится аномальное вагинальное кровотечение. Оно может проявляться как изменение менструации (более тяжелые периоды, периоды, которые длятся дольше или периоды, которые происходят чаще, чем обычно), как кровотечение между менструациями или как кровотечение после менопаузы или выделения.
Другие признаки и симптомы злокачественных новообразований матки:
- необычные выделения из влагалища, которые могут быть неприятно пахнущими, похожими на гной или кровянистыми;
- боль во время полового акта;
- тазовая боль или давление;
- боль или чувство давления в области таза, нижней части живота, спины или ног;
- боль во время мочеиспускания, затрудненное мочеиспускание или кровь в моче;
- боль во время дефекации, затрудненные дефекации или кровь в стуле;
- кровотечение из мочевого пузыря или прямой кишки;
- накопление жидкости в животе (асцит) или в ногах (лимфедема);
- необъяснимая потеря веса;
- отсутствие аппетита.

Доброкачественные опухоли чаще всего не проявляются никами симптомами. Первые признаки наличия новообразований проявляются тогда, когда опухоль достигает большого размера, или тогда, когда опухоль быстро растет и дегенерирует (при скручивании ножки миомы). При этом может возникнуть чувство сильного давления или боль.
Мочевые симптомы (возросшая частота мочеиспускания) могут возникнуть в результате сдавления мочевого пузыря, а кишечные симптомы (запор) могут возникнуть в результате сдавления кишечника.
Диагностика
Обследование у женщины с подозрением на рак эндометрия включает в себя следующее:
- гинекологический осмотр — результаты могут быть нормальными, без грубых признаков заболевания, с маткой нормального размера, потому что кровотечение обычно происходит из эндометрия;
- лабораторные анализы— их результаты обычно неспецифичны, но помогают оценить общее состояние здоровья;
- визуализация — УЗИ органов малого таза и МРТ позволяют обнаружить новообразование, а часто и сделать выводы о его характере (доброкачественное или злокачественное)
- биопсия из подозрительной области органа — позволяет точно определить тип опухоли.
Тактика диагностики при подозрении на доброкачественную опухоль ничем не отличается.
Лечение злокачественных новообразований
Подавляющее большинство злокачественных опухолей тела матки излечимо, поскольку они имеют ранние симптомы и часто могут быть диагностированы своевременно.
Хирургическое лечение обычно необходимо для большинства злокачественных опухолей матки. Могут быть рассмотрены другие адъювантные или дополнительные методы лечения, такие как лучевая терапия, химиотерапия и гормональная терапия.
В онкологических центрах Бельгии при выявлении онкопатологии матки междисциплинарная медицинская команда разрабатывает план лечения под конкретного пациента. Такой лечебный план основан на соответствующем диагнозу протоколе Европейского Сообщества Медицинской Онкологии (ESMO), на состоянии здоровья пациента и на индивидуальных особенностях опухоли.

Принимая решение о том, какое лечение предложить при онкопатологии матки, медицинская команда будет учитывать:
- тип опухоли;
- ее стадию;
- сорт (степень злокачественности) клеток;
- возраст;
- общее состояние здоровья;
- образ жизни больного.
В зависимости от особенностей течения конкретного онкозаболевания в бельгийских клиниках могут использоваться классические открытые операции с лапаротомией или же миниинвазивные методики с лапароскопией или роботизированной хирургией.
В зависимости от типа новообразования и наличия других проблем со здоровьем возможно проведение следующих типов открытых операций:
Тотальная гистерэктомия — удаление шейки матки и матки. Хирург также может удалить близлежащие лимфатические узлы.
Радикальная гистерэктомия — удаление шейки матки, матки, некоторых структур и тканей возле шейки матки, верхней трети влагалища и близлежащих лимфатических узлов.
Двусторонняя сальпингоофорэктомия — удаление как яичников, так и маточных труб. Обычно это делается одновременно с гистерэктомией.
Удаление лимфатических узлов в области таза, живота или совместно. Обычно это делается во время операции по удалению рака матки. Затем проверяют лимфатические узлы на наличие рака. Это помогает врачам составить прогноз и решать, нуждается ли женщина в другом лечении.
Оментэктомия удаляет сальник для проверки на наличие раковых клеток.

В Бельгии в ряде случаев возможно хирургическое лечение опухолей матки с использованием эндоскопического доступа. Это дает сразу несколько преимуществ:
- меньшая травматичность операции;
- более короткий восстановительный период;
- возможность проведения операции у ослабленных больных, для которых полостная операция сопряжена с риском для жизни.
Роботизированная методика позволяет в еще большей степени развить преимущества малоинвазивных операций. Более высокая точность удаления опухоли дает возможность сохранять больше здоровой ткани. На ранних стадиях это предоставляет большие возможности для женщин по сохранению репродуктивной функции.
Сейчас в Бельгии существует даже возможность удаления больших опухолей (при их относительной доброкачественности) во время малоинвазивной операции. Новообразование в этом случае удаляется небольшими частями, которые выводятся из полости таза через эндоскоп.

Лучевая терапия может быть использована для лечения любой стадии злокачественной опухолевой патологии матки. Возможно проведение как внешней лучевой терапии, так и брахитерапии.
Гормональная терапия может быть назначена после операции на некоторых стадиях рака или саркомы матки. Она также может быть использована в качестве основного лечения прогрессирующего или рецидивного злокачественного новообразования.
Используемые препараты гормональной терапии могут включать:
- Тамоксифен (нольвадекс, тамофен);
- Мегестрол (Мегас, Апо-Мегестрол, Ну-Мегестрол, Лин-Мегестрол);
- Медроксипрогестерон (провера).
Химиотерапия может быть назначена как после операции, так и использована в качестве основного лечения прогрессирующего или рецидивного онкозаболевания матки.
Химиотерапия иногда проводится в тот же период времени, что и лучевая терапия, чтобы сделать атипичные клетки более чувствительными к радиации. Это называется химиолучевым лечением.
Используемые химиотерапевтические препараты могут включать:
- Доксорубицин (Адриамицин);
- Изофосфамид (Ифекс);
- Цисплатин (Platinol Aq);
- Паклитаксел (Таксол);
- Доцетаксел (Таксотер);
- Гемцитабин (Гемзар).

В запущенных случаях или при рецидивирующих опухолях в Бельгии у больных есть возможность участвовать программе лечения по еще не утвержденным для широкого использования методикам. Клинические испытания обычно предоставляют новые возможности дл таких больных и становятся шансом на продление жизни.
Лечение доброкачественных новообразований
Существует четыре основных критерия того, как будет лечиться доброкачественная опухоль матки — симптомы, размер опухоли, ее локализация и возраста больной.
Лечение доброкачественной матки должно быть индивидуальным, но некоторые стандартные принципы определяют решение.
- Бессимптомные миомы — не требуют лечения.
- Для женщин в постменопаузе используется в первую очередь выжидательная тактика, поскольку симптомы имеют тенденцию исчезать по мере уменьшения размеров миомы после менопаузы.
- Симптоматические миомы, особенно при планировании беременности предусматривают лечение посредством эмболизации маточных артерий или другими новыми методами (например, высокоинтенсивная фокусированная сонография). Возможна также миомэктомия.
- При новообразованиях с тяжелыми симптомами, когда другие методы лечения оказались неэффективными, проводится гистерэктомия с возможной предшествующей медикаментозной терапией (например, с агонистами ГнРГ — гозерелином, нафарелином).

Прогноз и выживаемость
Прогностическую значимость имеет состояние рецепторов гормонов при раке эндометрия. было В исследованиях было показано, что иммуногистохимия как рецепторов эстрогена, так и прогестерона прямо коррелирует со степенью по FIGO, а также с выживаемостью.
Гиперэкспрессия генов HER-2/neu связана с плохим прогнозом. Эндометриоидная аденокарцинома и аденосквамозная карцинома имеют самые высокие показатели общей 5-летней выживаемости — 76% и 68%) соответственно. Светлоклеточные и папиллярные серозные карциномы самые имеют самые низкие уровни пятилетней выживаемости — 51% и 46%.
Эволюция саркомы зависит, прежде всего, от степени и стадии заболевания при постановке диагноза. Рецидивы очень часты. Общая 5-летняя выживаемость составляет 15-25%.
Среди доброкачественных новообразований внимания заслуживают полипы эндометрия, которые могут подвергаться злокачественной трансформации, в то время как лейомиомы обычно этого не делают.
Прогноз при большинстве доброкачественных новообразований благоприятный.
Для получения полной информации по возможностям диагностики и лечения опухолей матки напишите нам через форму обратной связи или закажите обратный звонок. В клиниках Бельгии успешно лечат даже запущенные случаи онкопатологии матки.
Читайте также:

