Онкология без хромосомных аномалий лечится
Если хромосомные мутации возникают в половых клетках, то они затем обнаруживаются и во всех соматических клетках нормальных тканей, и в опухолевых клетках. При злокачественных новообразованиях, не связанных с мутациями половых клеток, нормальные ткани сохраняют нормальный кариотип, а хромосомы опухолевых клеток могут быть изменены, причем эти изменения могут быть специфическими только для данной опухоли. Первым примером специфических изменений кариотипа в опухолях было обнаружено в I960 г в клетках хронического миелоидного лейкоза (ХМЛ) так называемой филадельфийской (Ph') хромосомы, возникновение которой обусловлено транслокацией длинного плеча хромосомы 22 на длинное плечо хромосомы 9.
Это нарушение отмечают у 70—90% больных, у остальных Ph'-хромосомы не обнаруживают, причем клиническое течение болезни у них также несколько отлично, равно как и реакция на терапевтическое вмешательство Рh'-хромосома, как и многие другие хромосомные маркеры, не связанные с мутацией в половых клетках, является приобретенным, а не наследуемым признаком.
В последние полтора десятилетия благодаря новым методам приготовления и дифференциальной окраски хромосомных препаратов, позволяющих идентифицировать каждую хромосому в отдельности, специфические изменения кариотипа выявлены в клетках некоторых опухолей человека, главным образом, гемобластозов. При остром миелобластном лейкозе (ОМЛ) происходит транслокация части хромосомы 8 на хромосому 21, нли транслокация с 6-й на 9-ю хромосому. Специфические хромосомные изменения обнаружены при острых промиелоцитарном, монобластиом и лимфобластном лейкозах, лимфоме Беркитта и т. д. Некоторые специфические нарушения хромосом в костномозговых клетках, отсутствующие в период установления диагноза, появляются в поздние стадии заболевания, т е в ходе прогрессии опухоли, например транслокации между 6-й н 9-й хромосомами при ХМЛ.
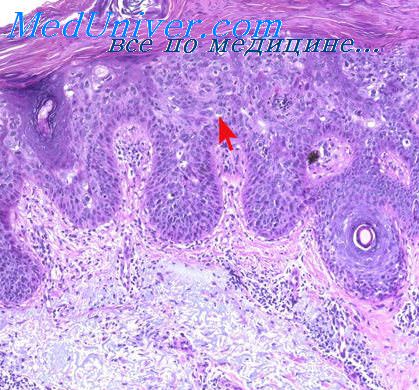
Идентичные хромосомные нарушения обнаруживают не во всех опухолях данной нозологической формы, а в отдельных нх группах Отмечено, что в случаях ХМЛ без дополнительных хромосомных аномалий терминальная стадия протекает менее бурно н легче дает терапевтические ремиссии, а группа больных с разнообразными атипичными изменениями кариотипа характеризуется быстрым н тяжелым течением, т е кариотип лейкозных клеток может являться самостоятельным прогностическим признаком.
Кариотип солидных опухолей человека изучен еще недостаточно из-за методических трудностей. Большой интерес представляют изменения кариотипа при ретинобластомах. Существуют наследственная (аутосомнодоминантная) и спорадическая формы этой редкой (1/20—30 тыс ) опухоли. Считают , что для возникновения ретинобластомы необходимы 2 мутации Если 1-я мутация презиготная (в половых клетках), а 2-я — соматическая (в ретинобласте), то опухоль проявляет себя как наследственный признак, является двусторонней или многоочаговой. При двух мутациях в ретинобласте развивается спорадическая односторонняя опухоль. Во многих случаях в ретинобластомах обнаружена дополнительная хромосома 6, в которой локализованы 2 онкогена.
Как указывалось выше, хромосомные перестройки в опухолях происходят в тех участках хромосом, где локализованы онкогены. Так, при В-клеточных лнмфомах онкогены переносятся при транслокациях так, что происходит их активация, т. е. перестройки хромосом в злокачественных опухолях, это не вторичный феномен, а звено канцерогенеза.
Большинство исследователей и экспертных международных комиссий в настоящее время признают, что основная масса злокачественных опухолей человека вызывается факторами внешней среды. Большое количество эпидемиологических исследований, проведенных в последние 20 лет, позволило установить роль в возникновении рака не только отдельных канцерогенов, но и таких факторов, как питание и курение. Как указывалось выше, любое соединение, вызывающее опухоли у лабораторных животных, представляет канцерогенную опасность для человека. Однако реальность этой опасности может быть доказана лишь эпидемиологическими исследованиями, которые путем исключения всех возможных дополнительных факторов бесспорно устанавливают этиологическую связь между данным соединением и наблюдающимся повышением частоты возникновения опухолей в контингенте.
- Вернуться в оглавление раздела "гистология"

Хромосомные патологии плода – это тяжелые сбои развития эмбриона, все чаще встречающееся у беременных. Большинство из них можно диагностировать в первом триместре. Лечению они не поддаются. Родители имеют право выбора и могут заранее узнать о предстоящих трудностях. Причины и проявление таких нарушений подробно описано в данной статье.
- Что это такое
- Причины
- Как распознать
- Методы диагностики
- Расшифровка и риски
- Результаты УЗИ
- Показатели крови
- Прогнозы
- Возможные заболевания
- Нарушение числа хромосом
- Изменения в количестве половых хромосом
- Полиплоидия
- Что делать
Что это такое
Хромосомные аномалии – это генетические заболевания, которые возникают при изменении количества или структуры в цепочке ДНК. Часто наблюдается трисомия 21 хромосомы.

Заболевание встречается у 1 из 700 новорожденных. Характерным является отклонение умственного развития, специфические признаки со стороны внешности. Особенно выделяется лицо, глаза.
Вторая распространенная аномалия 13, 18 хромосом. Такие отклонения намного опаснее, чем синдром Дауна. Часто дети с такими нарушениями не выживают.
Новорожденные имеют выраженные дефекты развития со стороны внешности и внутренних органов. Данные патологии проявляются в серьезных умственных отклонениях.
В медицине описано около 300 разных хромосомных нарушений.
Причины
В первую очередь при планировании ребенка, врач должен провести опрос будущих родителей и узнать о наличии наследственных заболеваний. Также большое значение имеют условия и уровень жизни. Эти факторы являются ведущими в появлении генетических мутаций.
В группу риска входят будущие мамы и папы:
- возраст которых старше 35 лет;
- с наличием таких заболеваний у кровных родственников;
- проживающие в экологически загрязненных регионах;
- с вредными условиями работы.

Такие факторы повышают вероятность развития хромосомных патологий особенно при наличии генетической предрасположенности. Если отклонения обнаруживают своевременно, врачи не советуют паре рожать.
При наступлении беременности оценивают степень поражения эмбриона, шансы на его выживаемость и дальнейшую жизнь.
Как распознать
Признаки хромосомной аномалии у плода считаются условными, поскольку до конца не изучены. К ним относятся:
- угроза выкидыша в первом триместре;
- частые тянущие боли в нижней части живота;
- недостаточный уровень протеина в крови;
- повышенный уровень ХГЧ;
- длина носовых костей и медленный рост трубчатых;
- неактивность крохи;
- преждевременное старение плаценты;
- гипоксия;
- патологии кровообращения, обнаруженные при допплерометрии;
- мало— или многоводие;
- кисты в головном мозге;
- отечности.

Признаки являются неоднозначными и могут быть нормой, учитывая особенности организма будущей мамы и малыша. Точные результаты можно получить только с помощью анализов крови, УЗИ.
Методы диагностики
Информативным методом диагностики считается скрининг 1 триместра. Его проводят в 12 недель. Он состоит из УЗИ обследования и анализа крови.
Важно понимать, что анализ достоверный, но не может показать 100% положительный или отрицательный результат. Поэтому гарантии не дает никто.
На таком этапе врач рассчитывает вероятность. При этом учитывает возраст родителей и их анамнез.
Второй скрининг не предоставляет такой информативности. Более точные сведения можно получить инвазивными методами:

Их проводят с целью определения кариотипа. С помощью изучения биоматериала и определяют хромосомные аномалии плода.
Расшифровка и риски
Риски ХА у плода должен определить врач после полученных результатов. Обычно расшифровкой занимается гинеколог, но возможно понадобится консультация генетика. Окончательное решение выносится на основании исследований крови и ультразвуковой диагностики.
В процессе УЗИ оценивают строение будущего человека. При ХА обнаруживают соответствующие признаки. Ими являются:
- длина носовой кости;
- строение внутренних органов (особенно мочевыделительной системы);
- толщина воротникового пространства.
При наличии нарушений визуально заметны задержки в развитии эмбриона. Это сопровождается дисфункцией кровотока и плаценты.

В этом случае оценивают результаты скринингов, анализов на определения уровня гормонов. Расшифровка осуществляется в пропорциях количества гормонов. К примеру – 1:100 означает высокую вероятность, 1:1000- среднюю, 1:100000 – низкую.
Прогнозы
Родители, которые столкнулись с хромосомными аномалиями у ребенка предстоит нелегкий выбор. Данные отклонения, как и любые генетические заболевания, являются не излечимыми. Медицина может предложить только искусственное прерывание беременности.
Такое решение принять нелегко, но важно здраво оценивать все риски. Перед этим важно уточнить такую информацию у врача:
- вид патологии, которую диагностировали;
- возможные последствия;
- вероятность угрозы выкидыша и замирания;
- сколько лет живет ребенок с определенными отклонениями.
Ответы на вопросы помогут определить, готова ли семья воспитывать ребенка-инвалида. Это поможет принять решение.

К примеру, дети с синдромом Дауна очень светлые и добрые. Если обнаружилась 21 хромосома при беременности, в любом случае есть право на выбор.
Возможные заболевания
Хромосомные аномалии плода могут стать причиной самых опасных последствий. Часто это связано с внешними уродствами, поражением ЦНС. Многое зависит от того, какой вид нарушения распространился. Например, изменения повлияли на их количество или структуру.
К ним относятся следующие синдромы.
- Дауна – патология 21 пары, сопровождается слабоумием, нарушением физического развития, характерной внешностью лица.
- Патау – отклонения в 13 хромосоме, тяжелая аномалия, для которой характерно много пороков, дети обычно выживают до года.
- Эдвардса – нарушение в 18 паре, причина обычно скрывается в возрасте будущих родителей, большинство детей умирают до 3 месячного возраста.
К таким отклонениям относятся:
- синдром Шерешевского-Тернера – характерным является неправильное формирование половых желез, которое наблюдается в основном у девушек (это связано с отсутствием или дефектом Х-хромосомы);
- полисомии по Х- или Y- хромосоме – это разные нарушения, которые сопровождаются снижением интелекта;
- сидром Клайнфельтера – аномалия связана с Х-хромосом у мальчиков, которые выжили после родов, но имеют характерный внешний вид.
Тяжелая аномалия, которая в большинстве случаев заканчивается летальным исходом еще до момента рождения. Родителям не остается выбора, как прервать беременность. Поскольку детки не выживают.

Что делать
Анализ на хромосомные патологии, их риск следует исключать до планирования беременности. При вероятности генетических болезней, необходимо пройти консультацию генетика. Специалист определяет возможность родить и выносить здорового малыша.
В противном случае следует ожидать непростого выбора и решения провести искусственный аборт. Но многие не отказываются от детей-инвалидов и счастливо их воспитывают.
Материал подготовлен
специально для сайта kakrodit.ru
под редакцией врача-диагноста Васильевой О.С.
Все ядерные хромосомы в клетках человека, кроме половых клеток, представлены парами. Таких пар 23, то есть всего в ядре клеток содержится 46 хромосом (диплоидный набор), в том числе 22 пары аутосом (не половые хромосомы) и одна пара половых (ХХ или ХY). Хромосомы в каждой из 22 пар сходны по строению и по размерам. В половых клетках, представленных яйцеклеткой и сперматозоидом, содержится по 23 хромосомы (гаплоидный набор), одна из них — Х, а другая — Y хромосома, достающаяся от отца, будет определять пол человека. Поскольку женские половые клетки содержат набор из 22 хромосом и одной X половой, в сперматозоидах возможно два варианта — сперматозоид содержит 22 хромосомы плюс Х- или 22 плюс Y-половая хромосома. После соединения яйцеклетки и сперматозоида образующийся набор ХХ будет определять развитие по женскому типу, а набор ХY — по мужскому. В целом, можно сказать, что каждый человек имеет два варианта одного и того же гена, хранящегося в хромосомах — один вариант от матери, другой от отца, при этом пол определяется отцом.
Число хромосом сильно варьирует в зависимости от вида животных и растений. Таким образом, количество хромосом является признаком, характеризующим различные виды животного мира. Например, число хромосом у лошади равно 64, у гориллы — 48, у собак — 78, у рака — 200, у кошки — 38, у свиньи — тоже 38, у лягушки — 26, у картофеля — 48, у кукурузы — 20, а у некоторых видов муравьев — всего 2 хромосомы, геном холерного вибриона также представлен 2 хромосомами. Однако число хромосом и количество генов находится не всегда в пропорциональной зависимости. Например, число хромосом у обычной домовой мыши 40, а у человека — 46, при этом число генов приблизительно совпадает. Число хромосом лошади превышает число хромосом человека, однако у лошадей пока идентифицировано около 20 тысяч генов. Многие из генов животных имеют сходное строение с генами человека. Гомология (схожесть) некоторых геномов животных с геномом человека достигает более 90%. Схожесть генома у людей достигает 99,9% и лишь 0,01% генома формирует все многообразие среди людей. Понимание путей эволюции в формировании геномов человека и животных крайне важно для выявления мутаций, которые являются специфичными для человека. Эти знания необходимы для лечения болезней с применением методов генной инженерии в будущем.
Изменение кариотипа человека и животных может происходить на различных этапах развития. Если изменение числа хромосом происходит на стадии, когда образуются родительские половые клетки (гаметы), то и все клетки будущего эмбриона будут иметь измененный кариотип. В зависимости от тех или иных изменений количества и структуры хромосом возникают хромосомные болезни. Всего зарегистрировано около 700 заболеваний, связанных с хромосомными перестройками. Например, увеличение 21-й пары хромосом на одну добавочную хромосому (трисомия по 21-й хромосоме) приводит к возникновению синдрома Дауна. Лишняя X-хромосома в паре половых хромосом XY у мужчин образует изменение кариотипа на формулу 47, XXY (вместо 46, XY). Такой кариотип приводит к возникновению синдрома Клайнфельтера. Одним из основных признаков такой патологии является нарушение половых желез. Понятие мозаицизма (мозаичный кариотип) появилось, когда было обнаружено, что при дроблении зародышевых клеток в самом начале формирования эмбриона появляются клетки с различными кариотипами, т.е. один организм может содержать одновременно клоны клеток как с нормальным набор хромосом, так и с аномальным. Иными словами, организм состоит из клеток с различным генетическим материалом. Примерами такого развития могут быть синдромы Дауна, Клайнфельтера, Шерешевского-Тернера. При мозаицизме клиническая выраженность симптомов чаще имеет стертые формы, поскольку часть клеток все же имеет нормальный кариотип.
Ранее мы говорили, что причиной хромосомных аномалий могут быть ионизирующая радиация, влияние различных химических агентов, включая лекарства, экстремальная температура. Во многих случаях выявить точную причину изменений не представляется возможным. Многолетними наблюдениями доказано, что частота хромосомных аномалий резко увеличивается с возрастом матери. Кариотипирование обычно проводят в пренатальный период (в период беременности до родов). Кариотипирование проводят как инвазивным способом, так и неинвазивным. Инвазивный способ заключается в заборе клеток для исследования из матки женщины (плацента, хорион), крови из пуповины плода или околоплодных вод (амниоцентез) под контролем ультразвука. Отбираются клетки плода и в них проводят исследование хромосом. Следует учитывать, что такой способ забора материала может закончиться выкидышем (около 1% в первом триместре). Неинвазивный метод заключается в выделении генетического материала плода из крови матери. Этот метод не опасен для ребенка и плода, однако менее чувствителен по сравнению с инвазивным методом. Показанием для неивазивного способа забора материала могут быть возраст матери (старше 35 лет), наличие хромосомных аномалий у предыдущих детей. В настоящее время наиболее точным методом диагностики ряда хромосомных аномалий является метод количественной флуоресцентной полимеразной цепной реакции. При выявлении патологии решается вопрос о продолжении или прерывании беременности. Метод кариотипирования применяется для обследования детей при наличии пороков развития, а также супругов, у которых происходило рождение мертворожденных детей, и при планировании ЭКО.
Миф 1: заболеваемость растет быстрее, чем в других странах, и молодеет
Как на самом деле:
- Распространенность рака в России растет, как и во всем мире - в среднем на 2 - 3% в год, - рассказывает руководитель Национального медицинского исследовательского центра (НМИЦ) радиологии, главный онколог Минздрава России, академик РАН Андрей Каприн. - Во-первых, рост заболеваемости связан с увеличением продолжительности жизни. Уже точно известно, что в большей степени рак развивается у людей старшего возраста. Во-вторых, улучшается диагностика. Поэтому болезнь обнаруживают чаще. Но! Что важно, на более ранних стадиях, когда шансы на успешное лечение, как правило, высоки.
Если сравнивать Россию с другими странами, то, скажем, в Дании , государстве с хорошей экологией, заболеваемость на каждые 100 тысяч населения выше, чем у нас, на 100 человек. На самом деле это значит, что мы пока недовыявляем примерно 50 - 60 человек на 100 тысяч населения, поясняет эксперт.
Миф 2: рак заразен
Как на самом деле:
Не существует ни одного серьезного исследования, которое достоверно подтверждало бы инфекционную природу развития рака, подчеркивают ученые и врачи.

Миф 3: онкология - это приговор
Как на самом деле:
- Рак 1 - 2-й стадии хорошо лечится, некоторые виды опухолей излечиваются в 97% случаев. Поэтому, чем выше процент раннего выявления (именно на это нацелена сейчас диспансеризация. - Ред.), тем лучше результат, - говорит академик Каприн. - Говорить об излечиваемости онкозаболеваний ни в одной стране мира в полной мере нельзя. Рак - это острое состояние, которое мы должны перевести в хроническое заболевание.
Причем можно достичь ремиссии длиною в целую жизнь, подчеркивают эксперты.
Миф 4: простому человеку передовые технологии недоступны
Как на самом деле:
Государство принимает серьезные меры для повышения доступности и качества помощи онкобольным, отмечают эксперты. Установлены предельные сроки ожидания медпомощи. Выстраивается эффективная система онкопомощи (подробности см. в инфографике). С этого года дополнительные полномочия по контролю за качеством оказания медпомощи онкобольным получили страховые представители пациентов в системе ОМС. Значительно расширен список онкологической помощи по государственной гарантии.

Миф 5: за границей лечат лучше
Как на самом деле:
Лечение онкозаболеваний проводится по единым международным протоколам - как за рубежом, так и в России, поясняют эксперты. Наши онкоцентры не отстают
от ведущих медорганизаций мирового уровня - как по оснащению, так и по профессионализму врачей. В РФ выполняются уникальные операции, используются методики нового поколения.
Так, мы освоили сложный и в то же время малотравматичный метод лечения опухолей печени - радиоэмболизация эндоваскулярным доступом, которая применяется мало где в мире. Проведена успешная операция по брахитерапии при раке поджелудочной железы (зачастую в других странах это отказные случаи). В России делают аутотрансплантацию (то есть за счет собственных тканей пациента) многих органов, которые удаляют с опухолью. Людей возвращают к нормальной жизни после удаления гортани, пищевода, языка, глотки.
Важно, что все эти дорогостоящие операции, передовые методы лечения проводятся в рамках госгарантий, то есть для пациентов - бесплатно. С этого года, например, в список услуг по госгарантиям вошла протонная терапия. При этом больные и их родственники могут рассчитывать на контроль качества и помощь со стороны страховых компаний по ОМС.

Андрей Иванов — акушер-гинеколог высшей категории. Стаж работы в сфере ЭКО — 27 лет. Окончил Первый Ленинградский медицинский институт имени академика И. П. Павлова. Член Российской ассоциации репродукции человека. В настоящее время — заведующий отделением вспомогательных репродуктивных технологий Мариинской больницы.
— Хромосомные и генетические нарушения — в чем разница?
— Геном человека — код, записанный в 23 парах хромосом на так называемых флешках. В каждой хромосоме есть определенная последовательность генов, которые никогда не работают все одновременно. Кто-то трудится, кто-то спит. Процессы взросления, полового созревания, старости — это закрытие одних генов и начало работы других.
Генетические заболевания обусловлены отсутствием или наличием того или иного гена. Это вызывает конкретную болезнь, известную человечеству. Например, муковисцидоз.
— А какие более значимые?
— Нарушение в первых пяти хромосомах — это, как правило, фатальный исход еще на этапе эмбриогенеза. Они информационно наиболее значимы. Эмбрионы с нарушениями в этих хромосомах даже не подвергнуть генетическому анализу, потому что они перестают развиваться слишком рано. Материал для исследования просто не получить.
— Хромосомные изменения нельзя предугадать на стадии планирования беременности?
— А вероятность генетических нарушений?
— Можно корректировать генетическую патологию, выявленную внутриутробно?
— Генетика не предлежит коррекции. Это данность и фатальность. Если в период беременности выявляют какую-то генетически или хромосомно обусловленную патологию, человека знакомят с этой информацией и предлагают принять решение. Конечно, здесь вопрос еще и в этике, и в отношении общества. Например, в Великобритании большинство пар, узнавших, что у плода на 12–14 неделе выявлен синдром Дауна, принимают решение рожать, потому что это уже человек. Да, с возможными проблемами, но вполне жизнеспособный. У нас в этом плане общество пока более радикальное.
— То, что проявление генетического заболевания может спровоцировать какой-то неблагоприятный внешний фактор, например, прививка — миф или правда?
— Ни прививка, ни микробы, ни что-либо еще не может дать старт генетическому заболеванию. Генетика — это код, он сработает в любом случае. Но когда я не знаю, то буду списывать на все, в том числе на прививку. Природа экспериментирует всегда вслепую. При соединении определенной яйцеклетки с определенным сперматозоидом получается генетический код, которого не было на земле до и не будет после. Любое сочетание, которое порождается, уникально, и что с ним будет, как оно будет развиваться, вам не скажет никто.
— Если пара узнает о какой-то патологии/аномалии развития плода, есть смысл перепроверять по несколько раз заключение, консультируясь у других специалистов?
— Часто генетические заболевания путают с пороками развития — нарушениями, вызванными внутренними факторами организма или внешней среды при реализации нормальной генетической программы. Зачастую они связаны с заболеваниями женщины.
Если на скрининге выявлены именно пороки, то нужно помнить, что мы живем в мегаполисе. У нас есть высококвалифицированные специалисты любого профиля. Они могут корректировать пороки развития плода по факту рождения. Вопрос только в том, что и с какой степенью успеха. То есть смотрят жизнеспособность — можно ли будет после рождения ребенка порок корректировать. Поэтому, когда на первом скрининге вам предлагают прервать беременность по таким-то причинам, надо обязательно дополнительно проконсультироваться у генетиков и далее действовать по обстоятельствам.
— То есть метод УЗИ-скрининга не всегда может быть 100% достоверным?
— Стандартный протокол обследования включает биохимический и ультразвуковой скрининг первого, второго и третьего триместров. Это золотой стандарт, позволяющий на раннем этапе ловить самые разные отклонения. Прежде всего, на скрининге смотрят генетику, потом пороки развития. Есть понятие нормы, и если есть отклонения, необходимо обследовать дальше. Биохимия не всегда дает точный результат, но достоверно помогает в получении ясной картины. УЗИ не исключает человеческого фактора — здесь важно кто, как и на чем смотрит. Даже если это хороший аппарат, не значит, что на нем работает грамотный эксперт. Но существующая система двухуровневой проверки дает возможность перепроверить любое заключение.
— Часто женщин пугает перспектива забора пуповинной крови или околоплодных вод, так как это малоприятный и потенциально опасный метод обследования…
— Любая инвазивная методика обследования — биопсия плаценты, околоплодных вод, забор крови из пуповины — может иметь осложнения. Но это делают только по абсолютным показаниям. То есть все зависит от того, насколько выражен риск появления новорожденного с отклонением. Если он высокий, то надо делать. Болезни, которые потенциально ведут к серьезной степени инвалидизации, могут быть поводом для того, чтобы не переносить эмбрион в случае ЭКО, а при естественной беременности — для ее прерывания. Поверьте, просто так назначать какие-то дополнительные обследования никто не заинтересован.
— А как вы относитесь к тому, что женщины по разным причинам отказываются от скринингов?
— Действительно ли возраст беременной сильно влияет на вероятность развития у ее будущего ребенка патологий?
— В отношении хромосомных аномалий — да.
— Можете объяснить почему?
— Если мужчина каждые 72 дня вырабатывает новую партию сперматозоидов, то у женщины все половые клетки выдаются при рождении. У новорожденной девочки есть пул яйцеклеток, и в репродуктивном возрасте она их будет только тратить. Каждый цикл женский организм предлагает для оплодотворения лучшие из всех имеющихся клеток. При этом все они разные — у одной хромосомы повернуты, у другой гены переставлены, у этой вообще не хватает хромосомы. Но выбирается всегда лучшее из имеющегося. Чем выше возраст женщины, тем меньше остается клеток, из которых можно выбрать. И тем больше вероятность, что для оплодотворения будут предлагаться имеющие какие-то нарушения. То есть их пока не звали, но настал возраст 40, и пришлось обратиться. Когда женщина в 40 лет приходит делать ЭКО, мы в среднем получаем из 10 эмбрионов только 2 жизнеспособных — остальные не развиваются. Гарантированный период размножения — до 27 лет. С 27 до 37 — дополнительный. При этом можно и в 20 лет дать начало жизни ребенку с синдромом Дауна, и в 45 родить здорового. Но в группе 20-летних это будет 1 случай на 50 тысяч, а после 40 — уже проценты от общего числа. После 37 лет рекомендую даже тем, кто приходит за ЭКО по ОМС, делать генетический анализ эмбрирона. Но он в ОМС не входит.
— То есть тенденция к тому, что женщины начинают все позднее рожать первых детей, не очень хорошая?
Хороший уровень воспроизведения потомства — 4 ребенка. Это укладывается примерно в 10 лет жизни. Теперь возьмите их и посмотрите, когда лучше? С 20 до 30 — нормально, а с 30 до 40 — уже тяжко, так как часто ты сам уже не сильно здоров, а ребенок требует своего. Беременность после 40 — это часто уже донорские яйцеклетки.
Тенденция к рождению первых детей в возрасте за 30 неминуемо ведет к вырождению. И влияет не только на отдельно взятую женщину, а на все сферы социума.
— Чем моложе мать, тем меньше риск проблем со здоровьем у ребенка, тем здоровее общество. Или, к примеру, такое явление, как воспитание внуков бабушками и дедушками в перспективе пропадает и вековые устои будут подвергаться изменениям. И это только один из аспектов. В связи с поздними родами будет меняться все общество.
Читайте также:

