Лечение рака костного мозга химиотерапией
В результате заболевания раком и его лечения могут возникнуть острые и часто угрожающие жизни состояния. Ятрогенные смерти не редки, потому что многие типы лечения, в частности интенсивная химиотерапия, по своей природе очень опасны. Тем не менее большую часть смертей можно избежать. Риски минимизируются, если пациенты лечатся в специализированных онкологических отделениях при участии опытного служебного персонала, который помогает избегать этих проблем или лечить их.
Цитотоксические препараты нарушают воспроизводительную способность клеток. Гемопоэтические клетки костного мозга относятся к наиболее быстро делящимся клеткам тела и высокочувствительны к действию большинства противоопухолевых агентов. Некоторые препараты — например, винкристин и блеомицин — вызывают незначительное ухудшение работы костного мозга, в то время как большая часть цитотоксических агентов значительно ослабляют процесс гемопоэза.
Одним из главных осложнений таких препаратов, как доксорубицин, является миелосупрессия. Цитотоксические агенты воздействуют на разные пролиферативные отделы в костном мозге. Это ведет к отдельным видам повреждений даже внутри одного и того же класса цитотоксических агентов. Например, циклофосфамид, который употребляют в виде единичного внутривенного введения, вызывает предсказуемую гранулоцитопению через 4-7 дней, с менее заметным влиянием на количество тромбоцитов.
В отличие от него, мелфалан и бусульфан вызывают более медленное ухудшение работы костного мозга с появлением первых эффектов через 7-8 дней и максимумом подавления функции белых клеток примерно через 7-8 недель. Для производных нитрозомочевины, таких как цис-хлорэтилнитрозомочевина (ЦХНМ), типична задержка влияния на количество клеток крови, равная 4-5 недель. Причина этих различий неизвестна и не объясняется химическими характеристиками лекарств. Например, карбоплатин регулярно вызывает повреждение костного мозга, в то время как цисплатин менее токсичен для костного мозга.
Эти различные особенности действия подчеркивают, насколько упрощен наш взгляд на действие, например, алкилирующих агентов и на то, что они в каком-то смысле вызывают неспецифическое повреждение клеток.
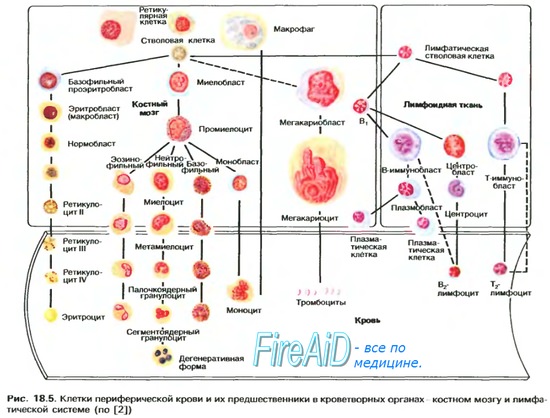
Схема кроветворения
Скорость атаки и степень повреждения, с которыми разрушается костный мозг, также зависят от дозы и времени приема лекарства. Хотя количество тромбоцитов не падает значительно при приеме классических доз циклофосфамида, оно уменьшается при приеме значительно большего количества препарата. Нейтропения и тромбоцитопения обычно наступают через 4-5 недель после приема обычных доз ЦХНМ. Однако при очень больших дозах, таких, которые были использованы в экспериментах по лечению опухоли мозга, развитие нейтропении и тромбоцитопении может произойти значительно раньше, уже через 4-5 дней после приема лекарства.
Хотя некоторые вещества (мелфалан, бусульфан, ЦХНМ) могут вызывать длительное подавление функции костного мозга даже после первого приема, у пациента, принимающего цитотоксическую химиотерапию периодически, в первое время подавление функции костного мозга носит временный характер, и количество клеток крови возвращается к нормальному уровню в течение 2-3 недель, когда может быть начат следующий курс.
С увеличивающейся продолжительностью химиотерапии, однако, пролиферативные отделы в костном мозге могут опустошаться все быстрее, и нижняя граница количества белых клеток крови впоследствии станет еще ниже, а скорость образования новых менее быстрой, поэтому последующие курсы химиотерапии должны быть отложены или доза сокращена. Для того чтобы избежать угрожающего жизни повреждения костного мозга, необходима осведомленность о цитотоксическом режиме, а также о том, какова вероятность увеличивающегося подавления функции костного мозга со временем.
Однако, каким бы опытным ни был клинический врач, подавление функции костного мозга может произойти неожиданно. С некоторыми курсами лечения — например, в течение индукции ремиссии при острой миелобластической лейкемии, или с использованием высокодозной химиотерапии при некоторых солидных опухолях — панцитопения будет неизбежным следствием лечения.
Гранулоцитопения клинически проявляется только при инфицировании. Она обычно сопровождается жаром, недомоганием, лихорадкой и ознобом, иногда изъязвлением ротовой полости и воспалением промежности. При снижении количества тромбоцитов у пациента может развиться носовое кровотечение или пурпура. Симптомы анемии обычно не появляются внезапно; даже если полностью останавливается эритропоэз, гемоглобин обычно снижается незначительно после единичного лечения до того, как произойдет наработка новых клеток, так как времени полужизни красных клеток хватает для этого (25 дней).
Трансплантация костного мозга и стволовых клеток представляет собой процедуру, позволяющую проводить лечение рака очень высокими дозами прежде всего химиотерапевтических средств, но иногда и радиоактивного излучения. Поскольку такое лечение постоянно разрушает костный мозг, оно в принципе представляется неосуществимым, ведь организм утрачивает жизненно важную способность продуцировать клетки крови. Однако, если после лечения в организм вновь ввести здоровые костный мозг (вещество, продуцирующее кровь) или стволовые клетки (клетки-предшественники в костном мозге, которые, развиваясь, превращаются в клетки крови), возможны замена костного мозга и восстановление его способности к кроветворению. Поэтому пересадки костного мозга и стволовых клеток позволяют проводить терапию высокими дозами для излечения конкретного рака, когда более низкие дозы бессильны.
Трансплантацию костного мозга можно назвать классической. Цель удаления костного мозга заключается в получении содержащихся в нем клеток-предшественников (стволовых клеток), которые в процессе развития превращаются затем в различные компоненты крови. До начала любого интенсивного лечения костный мозг удаляют из бедренных костей пациента или донора, после чего замораживают и хранят до использования. Это называется извлечением. Позже после завершения химиотерапии в сочетании с радиотерапией или без нее костный мозг вводят обратно в организм капельным методом, подобно переливанию крови. Мозг циркулирует по организму с кровотоком и в конечном счете оседает в полостях костей, где начинается его рост и возобновляется процесс кроветворения.
Были созданы вещества, известные как факторы роста. Они представляют собой белки, стимулирующие образование больших количеств клеток-предшественников (стволовых клеток), которые проникают в кровь из костного мозга. Использование факторов роста означает, что теперь не всегда требуется извлекать костный мозг и вводить его обратно. Достаточно получить из крови только стволовые клетки. Это имеет много преимуществ. С помощью данного метода можно извлекать и вводить обратно больше стволовых клеток, что обеспечивает более быстрое восстановление количества клеток в крови и, следовательно, сокращает время, в течение которого пациент, перенесший пересадку, подвергается риску инфекции. Кроме того, получать стволовые клетки из крови легче, чем костный мозг из костей, что устраняет необходимость в анестезии.
Пока нормальное проведение трансплантации возможно лишь со стволовыми клетками самого пациента, а не донора. Врачи, безусловно, не могут проводить химиотерапию человеку, не имеющему ракового заболевания, поэтому извлечение стволовых клеток приходится производить лишь с использованием факторов роста. Аутологические трансплантации, однако, все чаще производят со стволовыми клетками вместо пересадки костного мозга, и в недалеком будущем подобная практика, по всей видимости, станет более распространенной.
Когда производят пересадку костного мозга или стволовых клеток?
Трансплантаты могут успешно использоваться либо при первичном раке костного мозга (например, при лейкозе), либо при раке другой локализации, когда представляется вероятным, что очень высокие дозы химиотерапевтических препаратов, иногда в сочетании с облучением всего организма, могут повысить шансы на излечение. Однако для пересадки подходит лишь очень небольшой процент раковых больных.
Ниже излагаются основные критерии такой пригодности.
- Злокачественные опухоли чувствительны к химиотерапии обычными дозами, и уже получены хорошие ответные реакции на медикаментозное лечение. Если обычная химиотерапия рака не дает эффекта, можно утверждать, что успешное лечение более высокими дозами окажется невозможным.
- Есть подходящий донор для аллогенной трансплантации (костный мозг берут у другого человека). Предназначенный для пересадки костный мозг должен быть иммунологически идентичным (совместимым по HLA), в противном случае он нанесет вред организму реципиента. Для большинства людей наиболее подходящими донорами являются сибсы: вероятность соответствия костного мозга от брата или сестры составляет 1:4. Однояйцовые близнецы имеют идентичную HLA. Иногда можно найти подходящего человека через банк доноров.
- При аутологической трансплантации (когда пациенту пересаживают его собственный костный мозг) учитывается наличие ракового поражения в костном мозге. Совершенно бессмысленно вводить назад раковые клетки. Если в костном мозге присутствуют мельчайшие количества таких клеток, перед повторным введением костного мозга необходимо произвести его очистку. Этот метод, однако, пока находится на экспериментальной стадии.
- Человек, которому предстоит трансплантация, должен в целом иметь хорошее самочувствие и быть достаточно молодым. Аутологическая трансплантация обычно не рекомендуется лицам в возрасте старше 65 лет; при аллогенной трансплантации верхний возрастной предел составляет, как правило, 50 лет. Пересадку стволовых клеток, связанную с несколько меньшим риском, можно производить в более пожилом возрасте.
Процесс трансплантации.
Процесс трансплантации состоит из четырех стадий.
- Первоначальное лечение рака химиотерапевтическими и/или радиотерапевтическими методами с целью максимально возможного уменьшения ракового поражения. В идеале лица, которым производится трансплантация, должны находиться в состоянии ремиссии (т.е. у них не должен выявляться рак), поскольку при этом наиболее высока вероятность того, что интенсивное лечение окажется эффективным. Однако оно может быть успешным и при наличии небольшого количества раковых клеток.
- Получение костного мозга или стволовых клеток от пациента или донора производится под общей анестезией. Шприцем из ряда точек над бедренными костями и иногда грудинной костью извлекают около 1 л костного мозга. Это обычно требует кратковременного пребывания в больнице, и после процедуры у пациента могут быть болезненное состояние и ощущение слабости, поэтому в течение нескольких дней ему требуются обезболивающие средства.
Стволовые клетки получают методом гемофореза, который проводится в то время, когда количество выделившихся в кровоток стволовых клеток наиболее высоко, что наблюдается после химиотерапии и введения фактора роста, как указывалось ранее. В ходе этого процесса кровь берут из одной руки и помещают ее в центрифугу для отделения стволовых клеток. Затем оставшуюся кровь вводят обратно в другую руку. Вся процедура продолжается около 3-4 ч и абсолютно безболезненна. - Лечение. Лечение проводится в больнице, длится обычно 4-5 дней и предусматривает введение очень высоких доз химиотерапевтических препаратов и иногда облучение всего организма. Во время пребывания в больнице пациента, как правило, помещают в отдельную палату в связи с повышенной чувствительностью к инфекции. Лечение противораковыми препаратами обычно проводится с помощью трубки Hichman (центральной трубки), которую вводят под анестезией. Эту трубку можно также использовать для вливания жидкостей, взятия проб крови и введения костного мозга или стволовых клеток, что предусмотрено на стадии 4. Для предупреждения тошноты и рвоты пациентам дают противорвотные препараты, а также, возможно, успокоительные средства, чтобы они не ощущали большого дискомфорта.
- Обратное введение костного мозга или стволовых клеток. Костный мозг или стволовые клетки вводят назад капельным методом через центральную трубку, подобно переливанию крови, и они с кровотоком доставляются к костям. Однако нормальное кроветворение восстанавливается лишь через несколько недель, в течение которых за пациентом тщательно наблюдают. Низкое количество лейкоцитов делает пациентов крайне уязвимыми к инфекциям, поэтому им регулярно вводят антибиотики. Даже те присутствующие в коже и кишечнике бактерии, которые оказывают благотворное воздействие на здоровых людей, могут причинить вред и вызвать инфекцию у ослабленных больных. Особенно внимательно необходимо следить за тем, чтобы не была занесена инфекция извне, для чего ограничивают посещения пациента.
Низкое количество эритроцитов может стать причиной анемии и сильной усталости. Пока не восстановится способность организма к образованию достаточного количества форменных элементов крови, необходимы ее регулярные переливания. Может возникнуть потребность в трансфузиях тромбоцитов, чтобы предупредить гематомы и кровотечения.
Даже после выхода из больницы за пациентом устанавливается тщательное наблюдение, и он должен посещать ее для регулярных проверок. Иногда по-прежнему требуются трансфузии крови или тромбоцитов либо замена лекарственных препаратов. На нормальное восстановление иммунной системы после трансплантации уходит около года, но если самочувствие пациентов ухудшится, может возникнуть необходимость в повторной госпитализации. В этот период : важно следить за здоровьем и о любых симптомах незамедлительно сообщать в больницу, где проводилось лечение (при выписке пациентам дают номер круглосуточно работающего контактного телефона).
Риск, связанный с пересадкой костного мозга и стволовых клеток.
Основную опасность при всех видах трансплантации представляет собой инфекция, вероятность которой особенно велика в первые 2-4 нед после процедуры, когда происходит восстановление костного мозга. Для предупреждения и лечения любой инфекции следует принимать антибиотики. В редких случаях, однако, даже при использовании современных антибиотиков может возникнуть обширная и летальная инфекция. Вероятность такого исхода невелика, но все же вполне реальна.
При аллогенных трансплантациях существует также высокий риск реакции "трансплантат против хозяина". Несмотря на подбор костного мозга донора и реципиента, полная совместимость возможна только в случае однояйцовых близнецов. Поэтому, как правило, возникает некоторая реакция между клетками донора (трансплантат) и пациента (хозяин). Для предупреждения реакции "трансплантат против хозяина" обычно применяют лекарственные препараты, и симптомы при этом бывают в целом легкими и включают кожные высыпания, диарею, а также временное поражение печени. Однако иногда реакция может быть тяжелой и даже угрожать жизни. Это может произойти в течение нескольких месяцев после пересадки.
Еще одно соображение, которое необходимо полностью проанализировать, если речь идет о возможной трансплантации, - это интенсивность лечения. Люди, которым производится пересадка, должны обладать высокой степенью физической и психической устойчивости. Химио- и радиотерапия в больших дозах могут стать причиной плохого самочувствия и сами по себе вызывать осложнения. Для пациентов, достигших высшего возрастного предела, при котором возможна пересадка, или имеющих плохое общее состояние здоровья, опасно само лечение.
При каких состояниях производят пересадки?
Трансплантации костного мозга (почти всегда аллогенные) играют важную роль при лечении некоторых лейкозов как у взрослых, так и у детей, особенно если первоначальное лечение дало хороший результат и при этом существует высокий риск рецидива лейкоза. Высокие дозы химиотерапевтических средств и излучения способствуют снижению такого риска и повышают показатели выживания.
Пока нет неоспоримых доказательств того, что благодаря пересадкам возрастают показатели излечения при других состояниях, но можно с достаточным основанием предположить, что в определенных обстоятельствах это возможно, например, у ряда лиц с болезнью Ходжкина и лимфомами, не относящимися к болезни Ходжкина. Среди больных с солидными опухолями было обнаружено, что при некоторых тестикулярных раках лечение высокими дозами дает хороший эффект, и сейчас эта возможность исследуется у больных раком молочной железы по двум разным направлениям: при адъювантной химиотерапии у женщин, подверженных высокому риску рецидива, и у женщин с продвинутой стадией заболевания, у которых хорошие результаты дала химиотерапия, а оставшиеся поражения незначительны. В настоящее время продолжаются испытания по оценке применения высоких доз химиотерапевтических препаратов при пересадке костного мозга или стволовых клеток у больных раком молочной железы, но пока ценность такого лечения не установлена.
Пересадки костного мозга получили широкий отклик в средствах массовой информации и часто расцениваются как прекрасный и требующий большого мужества метод лечения всех видов рака. Разработки в данной области в последнее десятилетие (а при трансплантациях стволовых клеток - и в более позднее время) действительно свидетельствуют о небывалых и очень важных успехах в лечении раковых заболеваний. Тем не менее к подобным утверждениям следует относиться осмотрительно. В настоящий момент эти достижения приносят пользу лишь небольшому числу больных, причем в очень ограниченных и специфических условиях. Если не считать их доказанной роли в лечении лейкоза, пока остается неясным, как они могут повлиять на общие показатели излечения и выживания. В течение следующих нескольких лет в ходе дальнейших исследований мы узнаем гораздо больше о том, какое значение они будут иметь при лечении многих других видов рака.

Бесплатная консультация по лечению в Москве.
Звоните 8 (800) 350-85-60 или заполните форму ниже:
Химиотерапия при раке костного мозга — это не только методика лечения, но и способ подготовки к пересадке костного мозга, которая способна вылечить больного. Учитывая, что при лейкемии продолжительность жизни пациента резко сокращается, и после обнаружения первых симптомов срок, отпущенный больному, составляет 2-5 месяцев, химиотерапевтическое лечение с трансплантацией стволовых клеток — единственный шанс выжить.

Если вам или вашим близким нужна медпомощь, свяжитесь с нами. Специалисты сайта посоветуют клинику, в которой вы сможете получить эффективное лечение:
Химиотерапия при злокачественном поражении костного мозга проводится по нескольким схемам лечения, которые проверены временем, при раке используются следующие виды:
- • стандартная;
- • интенсивная;
- • высокодозная с трансплантацией аутологичных стволовых кроветворных клеток.
При солидных, ограниченных новообразованиях достаточно стандартной, интенсивной терапии, которая предусматривает два этапа:
- • индукцию до появления ремиссии;
- • поддерживающую терапию цитостатиками.
Таким онкобольным также назначают таргетные и иммунологические средства. Показанием к высокодозной химиотерапии служит:
- • агрессивная опухоль костного мозга;
- • отсутствие эффективности при применении других видов химиотерапевтического лечения;
- • рецидивы.
Противопоказания
Химиотерапия оказывает серьезное токсическое влияние на больных с раком, а при опухолях костного мозга, когда нарушается клеточный состав крови, противопоказанием к ее проведению становятся и осложнения, вызванные онкозаболеванием. Требуется полноценная подготовка и прием лекарственных препаратов для защиты жизненно важных органов.
Хронические соматические заболевания, инфекции, низкий иммунный статус человека при использовании цитостатиков могут привести к осложнениям и летальному исходу, поэтому высокодозное цитостатическое воздействие назначается только молодым людям и детям, когда уровень регенерации клеток выше.
Подготовка
При онкозаболевании костного мозга подготовка к высокодозной химиотерапии проходит в течение 15-25 дней, так как организм нужно защитить от химиопрепаратов против рака. Это достигается назначением: гепатопротекторов, витаминно-минеральных комплексов. Больному необходимо здоровое питание, спокойный сон, чтобы повысить сопротивляемость. Важную роль играет профессиональная психологическая подготовка и поддержка родственников.
Как делают (проводят) химиотерапию при раке костного мозга
При раке костного мозга первоначальное введение препаратов осуществляется внутривенно, для этого катетеризируют одну из центральных вен. Онкобольной должен находится под наблюдением специалиста, поскольку химиопрепараты способны вызвать аллергическую реакцию, требующую немедленной медицинской помощи. Затем, если лечение переносится хорошо, его можно проводить в онкологической клинике в амбулаторном порядке.
Курс составляет несколько дней, после чего требуется восстановительный период. Количество циклов определяется в индивидуальном порядке, прекращать лечение даже при хорошем самочувствии нельзя, так как схемы, назначаемые врачом-химиотерапевтом, рассчитаны на полное уничтожение злокачественных клеток, проверены временем и дают наилучшие показатели. Отказ от лечения снижает эффективность химиотерапии.
Последствия и побочные действия химиотерапии при раке костного мозга
Воздействие цитотоксических веществ на нормальные клетки организма вызывает побочные эффекты со стороны слизистых, волосяных луковиц, гепатоцитов печени. Помимо изменений в крови, наблюдаются:
- • диспепсические явления со стороны ЖКТ (нарушения стула, тошнота, рвота);
- • выпадение волос;
- • остеопороз;
- • изъязвление слизистой рта (стоматит);
- • слабость.
Симптоматическое лечение позволяет уменьшить проявления, но полное восстановление происходит через некоторое время, когда клетки вновь обновятся и смогут выполнять свои функции.
Реабилитация
После химиотерапии пациентам с раком при пересадке донорского костного мозга нужна длительная реабилитация, поскольку иммунная система полностью уничтожена высокими дозами токсичных средств, а трансплантированные аутологичные стволовые клетки еще не начали действовать.
Больной оказывается полностью незащищенным перед инфекционными заболеваниями, ему обеспечивают стерильные условия, чтобы исключить заражение. Кроме того, для восстановления необходимы питательные вещества, витамины и микроэлементы, поэтому рекомендуется:
- • здоровое питание;
- • энтеросорбенты;
- • умеренные физические нагрузки;
- • витаминотерапия;
- • режим дня и хороший сон;
- • положительные эмоции.
В реабилитационном периоде большое значение имеет психологическая поддержка родственников и друзей, помощь психолога.

Сколько стоит химиотерапия при раке костного мозга
Стоимость курса химиотерапии в Москве может быть разной и зависеть от стадии рака, необходимости пересадки костного мозга от донора, цен на цитостатики и расходные материалы, применения дорогостоящей аппаратуры при подготовке трансплантата в клиниках и онкоцентрах.

Лечение рака костного мозга в Израиле
Лечение рака костного мозга в Израиле — это использование методов адъювантной и неоадъювантной терапий, направленных на.

Лечение рака костного мозга
Лечение рака костного мозга — это избавление от онкологического заболевания миелоидной ткани, отвечающей за кроветворение.

Рак костного мозга
Рак костного мозга — это злокачественная опухоль, развивающаяся из мягкого содержимого трубчатых и губчатых костей и.

Облучение при раке костного мозга
Лучевая терапия при раке костного мозга чаще применяется в сочетании с оперативным вмешательством и химиотерапией, нежели как.

Бесплатная консультация по лечению в Москве.
Звоните 8 (800) 350-85-60 или заполните форму ниже:
Медицинский эксперт статьи

Лечение рака мозга может быть достаточно успешным: все зависит от стадии процесса, состояния больного, размеров образования и других факторов.
Рак мозга – одно из самых страшных, опасных и сложных заболеваний.
Лечение рака головного мозга
Лечение онкологических заболеваний головного мозга – сложная задача. Каждый пациент проходит терапию, назначенную ему врачом индивидуально: в основном это хирургический метод, сопровождающийся лучевой и химиотерапией.
Указанные методы лечения должны применяться в комплексе. Односторонний подход не приемлем в лечении любого заболевания, тем более такой серьезной патологии, как онкология.
Определяющий терапевтический метод в онкологии – хирургический. Однако и он не всесилен: не все новообразования мозга можно удалить без остатка. Иногда бывает, что опухолевидное образование находится среди центров регуляции жизнедеятельности организма. Рак может настолько прорастать в область этих центров, что полное удаление опухоли уже не представляется возможным, так как повлечет за собой разрушение необходимых жизненно важных мозговых структур.
В таких ситуациях новообразование удаляют, насколько это возможно, а после оперативного вмешательства подключают лучевую и полихимиотерапию.
Операционное лечение рака головного мозга
Перед назначением операции больному проводят диагностику и определяют характер, расположение опухоли, возможность её полного или частичного удаления. Далее выбирают метод оперативного вмешательства, обследуют другие органы и системы, чтобы понять, перенесет ли больной операцию.
Среди возможных методов оперативного вмешательства выделяют ультразвуковую аспирацию, скальпельную хирургию и лазерную микрохирургию.
Операция по удалению опухоли мозга состоит из нескольких этапов:
- трепанация (вскрытие) черепной коробки. Во время этого этапа изымается часть черепной кости;
- через образовавшееся отверстие проводится удаление новообразования;
- после удаления опухоли изъятая костная часть возвращается на место.
Анестезия при операции может быть полной или частичной, в зависимости от состояния больного.
Обычно оперативное лечение применяют при материнской опухоли головного мозга. Для лечения мозговых метастаз хирургию не применяют из-за нецелесообразности оперативного вмешательства.
Лечение рака головного мозга лекарствами
Химиотерапия при раке головного мозга (лекарственная терапия) применяется с целью уменьшения размеров опухоли и контролирования ее развития.
Такой вид терапии применяется в основном в комплексном лечении рака совместно с радиотерапией. Наиболее распространенные препараты противоопухолевого действия (антибиотики, гормональные препараты, антиметаболиты, алкилирующие средства и др.), используемые в лекарственной терапии онкологии:
- ломустин (белустин) – цитостатический препарат группы нитрозомочевины;
- темодал (темозоломид) – имидазотетразиновое противоопухолевое средство;
- карбоплатин – противоопухолевый препарат группы платиновых производных;
- натулан (прокарбазин) – сильное цитостатическое средство;
- цисплатин – цитотоксический препарат, производное платины;
- онковин (винкристин сульфат) – алкалоид, противоопухолевый препарат.
При проведении химиотерапии возможно использование внутриартериального введения препаратов (в сосудистую систему головного мозга), конвекционной процедуры (введение препарата непосредственно в опухоль), спинномозгового введения, внутритканевой обработки (препарат вводится в полость, образовавшуюся при резекции раковой опухоли).
Стандартно проводится и симптоматическая терапия лекарственными средствами, включающая в себя использование анальгетиков, антибиотиков, антидепрессантов.
Химиотерапия при раке мозга
Химиотерапия назначается, как правило, в комплексе с другими видами лечебных мероприятий: лучевой терапией или резекцией опухоли.
Перед началом лечения важно определить тип новообразования и его чувствительность к цитостатическим препаратам. Это можно сделать в процессе операции по удалению опухоли, либо при помощи биопсии.
Лекарственные препараты могут назначаться как в таблетках, так и в виде капельниц или шунтирования, в зависимости от тяжести заболевания. Курс лечения может длиться не одну неделю, а таких курсов обычно от 2-х до 4-х в год.
Действие химиопрепаратов направлено на уничтожение раковых клеток, что достигается путем блокировки клеточного обмена веществ, угнетение способности клеток к размножению и росту. Следует заметить, что действие цитостатиков затрагивает и часть здоровых клеток организма. Это может проявиться в развитии патологий кроветворной системы, поражении кишечника и облысении.
Воздействие химиотерапевтических препаратов на систему крови обширно: процесс затрагивает практически все элементы крови, включая красные и белые кровяные тельца, а также тромбоциты.
Последствия химиотерапии могут быть следующими:
- анемия (снижение количества эритроцитов и гемоглобина). Признаки такого состояния – потеря аппетита, нарушения сознания, чувство слабости и шум в голове;
- падение иммунитета (снижение количества лейкоцитов). Возникает опасность присоединения инфекции;
- геморрагические высыпания (снижение количества тромбоцитов). Появление гематом, мелких подкожных кровоизлияний без видимой причины;
- раннее развитие климакса у женщин, бесплодие (цитостатики угнетают функцию яичников);
- расстройства мочевыделительной системы.
При лекарственной терапии рака мозга может использоваться какой-либо один препарат или несколько одновременно. Наиболее встречающиеся препараты:
- Темодал – имидазотетразиновый таблетированный препарат, применяется при глиобластоме, астроцитоме или глиоме. Особенно эффективен в комбинации с радиотерапией. Применение препарата увеличивает риск развития пневмонии, расстройств пищеварения.
- Кармустин – препарат нитрозометилмочевины, проникает через гематоэнцефалитический барьер и прекрасно растворим в липидах, что особенно важно в лечении опухолей головного мозга. Действует на процессы синтеза и функциональность нуклеиновой кислоты, что способствует изменению генетического аппарата раковой клетки. Может провоцировать рубцевание легочных тканей, отек мозга и судорожные припадки.
- Сочетание PCV – одновременное действие трех препаратов (винкристина, ломустина и прокарбазина) позволяет добиться цитостатического эффекта при формировании резистентности к другим противоопухолевым препаратам. Может вызывать побочные проявления в виде парестезий, депрессивных психозов, эритроцитопении.
- Платиносодержащие препараты – карбоплатин, цисплатин. Цитостатический препарат, близкий по действию к алкилирующим средствам. Может вызывать угнетение гемопоэза, нарушения слуха.
- Биопрепараты (прицельная химиотерапия) – не оказывают токсического действия на здоровые клетки, избирательно поражая лишь злокачественные. Один из таких препаратов – Авастин (Бевацизумаб), который блокирует трофику опухоли и заставляет процесс регрессировать. Данный вид препаратов находится ещё в стадии исследований: первые пробные лечения пациентов были успешно проведены только в 2009 году. Поэтому вполне возможно, что биопрепараты скоро станут одними из основных эффективных средств лечения рака мозга.
К счастью, прогресс не стоит на месте, и клинические исследования новейших и перспективных препаратов проводятся постоянно. Цель таких исследований – ускорить лечение рака, уменьшить влияние терапии на здоровые ткани организма, снизить риск побочных проявлений и осложнений после химиопроцедур.

[1], [2], [3], [4], [5], [6], [7]
Лучевая терапия при раке головного мозга
Метод лучевой терапии довольно активно применяется в медицине для лечения онкологических заболеваний. Суть этого метода заключается в облучении новообразования радиоактивными лучами.
Раковые клетки, в силу своего ускоренного метаболизма, быстрее реагируют на воздействие радиации, чем клетки здоровые. Поэтому их рост и размножение останавливаются, они перестают развиваться и, в конце концов, погибают.
Преимуществом лучевой терапии является и то, что ее можно использовать в тех случаях, когда опухоль в силу каких-либо причин не подлежит оперативному удалению.
Применение радиационного облучения возможно и после резекции опухоли, в целях профилактики и окончательного уничтожения остаточных раковых тканей.
Иногда лучевую терапию применяют для лечения доброкачественных опухолей, при их значительном развитии, представляющем опасность для пациента.
Лучевая терапия может быть радикальной (полное уничтожение опухоли и выздоровление пациента), паллиативной (замедление развития опухоли для продления жизни пациента) и симптоматической (снятие симптомов компрессии и боли).
Различают несколько методик радиационного облучения:
- дистанционная. Такая методика применима в основном при глубоких очагах патологии, на которые воздействуют статическим либо подвижным (ротационным) облучением;
- поверхностная. Используется при расположении патологии на кожных и слизистых покровах. Процедура осуществляется при помощи рентгенотерапевтического аппарата или аппликатора с радиоактивным веществом;
- внутриполостная. Такое облучение применимо к полым органам (пищеварительная система, мочевой пузырь, матка, носоглотка). Оно выполняется при последовательном введении радиоактивных веществ внутрь пораженной полости;
- внутритканевая (брахитерапия). Суть процедуры состоит во введении непосредственно в опухоль игольчатых или трубчатых элементов, содержащих радиоактивный заряд. Также возможно обкалывание опухоли радиоактивным раствором.
Лучевая терапия может быть двух видов:
- наружная радиотерапия. Радиационный луч направляется на опухоль извне, проходя, таким образом, сквозь кожные покровы, кости черепа, участки здоровой мозговой ткани. Лечение данным методом продолжается 1-1,5 месяца с небольшими перерывами;
- внутренняя радиотерапия. Предусматривает введение радиоактивной капсулы внутрь раковой опухоли, которая разрушается под действием излучаемой капсулой радиации. Лечение может длиться несколько суток, в течение которых пациент находится в стационаре. Дозировка радиоактивных веществ в капсуле высчитывается индивидуально для каждого пациента.
Излучение при данном виде терапии может быть разным, поэтому различают несколько видов облучения:
- применение гамма-терапии. Основано на использовании гамма-лучей.
- применение рентгенотерапии. Используются рентген-излучения, которые генерируются рентгенотерапевтическими аппаратами.
- использование бета-терапии. Это электронно-лучевая терапия, в которой применяются частицы радионуклидов.
- применение нейтронной терапии. Это корпускулярная терапия, основанная на воздействии нейтронных лучей.
- применение протонной терапии – использование протонов для лечения очагов, которые находятся в непосредственной близости от жизненно важных областей мозга.
- применение пи-мезонной терапии. Предусматривает облучение ядерными частицами. Такой вид лечения успешно применяется в США.
- применение процедуры Гамма-нож. При таком терапевтическом методе облучение проводится не рассеянным, а концентрированным световым пучком. Это позволяет сократить время воздействия облучения и повысить его эффективность. Противопоказаниями для данной процедуры являются большие опухоли (более 4 см), пожилой и детский возраст пациентов.
Процедура лучевой терапии проводится после местного наркоза и тщательной фиксации головы специальными приспособлениями. Затем проводится трехмерная диагностика головного мозга больного: это позволит в дальнейшем рассчитать степень и прицельность облучения. Терапевтическая процедура длится около одного часа.
К сожалению, радиационное облучение воздействует не только на пораженные, но и на здоровые ткани, что может спровоцировать некоторые побочные проявления:
- радиационные ожоги кожных покровов, гематомы и эрозии кожи на голове;
- токсическое действие на организм продуктов распада раковых клеток, что проявляется слабостью, тошнотой, рвотой;
- повреждение волосяных фолликулов, что приводит к потере или ухудшению роста волос;
- отек головного мозга и инсульт (вследствие повышения ломкости сосудов мозга).
Некоторые побочные эффекты со временем проходят самостоятельно, а более серьезные требуют консультации и помощи врача.
Использование лучевой (радио-) терапии обеспечивает гибель раковых клеток, пресечение их развития и размножения. Данный метод лечения применим в случаях, когда использование хирургического вмешательства невозможно или противопоказано, либо проводится частичное удаление новообразования. Иногда радиотерапию используют после оперативной резекции для профилактики повторного развития опухоли.
Излучение при радиотерапии носит направленный характер и воздействует лишь на определенные ткани, на которые направлен луч, не затрагивая другие органы и ткани.
Лечение рака мозга народными средствами
Следует учесть, что эффективность народных средств не имеет научного подтверждения, поэтому данные варианты рецептов приведены в качестве общей информации.
- Чеснок – обладает сильным антибиотическим действием. Применяют преимущественно в сыром виде: один зубчик трижды в день до приема пищи. Количество принимаемых зубков чеснока постепенно увеличивают, доведя до десяти за один прием. Запивать молоком. Средство не используется у больных язвой желудка.
- Болиголов, сухая трава. Используют 10 ч. ложек травы на 300 мл 40-70% спирта. Настаивают две недели в затемненном месте. Длительность приема настойки – два месяца. Начинают прием с одной капли в сутки, на вторые сутки – две капли и т. д. Можно развести в ч. л. воды. Дополнительно жидкостью не запивать.
- Чистотел. 1 ч. л. сухого сырья заварить в 1,5 л кипящей воды. Принимать вместо чая за 45 мин до приема пищи утром и на ночь, по 200 мл в течение 30 дней. Курс можно повторить через полгода.
- Подсолнух, лепестки. Сухие лепестки залить кипятком и принимать вместо чая трижды в день.
- Подорожник. Сок из растения принимают по ст. ложке до приема пищи.
- Хвощ полевой. 50 г сухого сырья заварить в 0,5 л кипящей воды, настоять в течение получаса. Пить по половинке стакана после приема пищи.
- Лопух, корень. Сухой корень в количестве 25 г следует залить 500 мл воды, прокипятить в течение 20 минут, затем полчаса настоять и пить по ст. ложке до четырех раз в день;
- Одуванчик, корень. Сухое сырье в количестве 15 г кипятить в 0,5 л воды 10 минут. Через 20 мин отфильтровать и пить по 1 ст. л. до приема пищи.
Растительные препараты лучше принимать на фоне традиционных методов терапии, тогда эффект от лечения будет более ощутим.
Лечение рака костного мозга
Онкология костного мозга чаще всего формируется при метастазировании первичной опухоли, локализованной в других органах. Лечение рака костного мозга – достаточно тяжелый процесс, требующий определенного индивидуального подхода.
Терапевтические мероприятия при заболевании начинаются с проведения химиотерапевтических процедур. Прием цитостатических и цитотоксических препаратов позволяет воздействовать на раковую опухоль, притормаживая её рост и развитие, и уменьшая клинические проявления заболевания.
Самым эффективным и радикальным терапевтическим методом в наше время является операция по пересадке костного мозга. Такая методика применяется, когда польза от лекарственной терапии злокачественного заболевания не подтвердилась. Такой способ оперативного вмешательства – один из наиболее сложных в хирургической практике. Больному производят пересадку гемопоэтических стволовых клеток, которые предварительно отделяют из донорской крови.
Пересадка костного мозга может проходить по двум сценариям:
- аллогенный вид операции – пересаживание донорских тканей;
- аутогенный вид операции – пересаживание собственных стволовых клеток пациента.
Лечение рака мозга в Израиле
Всем известно, что Израиль славится стремительным развитием медицины и её высоким уровнем. Качество оказания медицинских услуг в этой стране – одно из наилучших в мире. Частные и государственные медицинские клиники и центры здоровья, составляющие систему здравоохранения Израиля, могут обслужить как собственных граждан, так и иностранцев.
Предложим вашему вниманию перечень наиболее профессиональных и популярных центров лечения в Израиле.
Эффективность израильской медицины известна во всем мире. В клиники страны приезжают работать лучшие специалисты мировой медицины, профессора, научные сотрудники. К тому же степень обслуживания в клиниках Израиля можно сравнить разве что с лучшими отелями: здесь очень высокие стандарты и уровень здравоохранения.
Злокачественные новообразования – это смертельно опасные заболевания. К сожалению, часто диагностику таких заболеваний проводят на тех стадиях, когда помочь пациенту уже сложно. Однако шанс есть всегда, и ним обязательно следует воспользоваться. Современная медицина имеет достаточно возможностей и методов, чтобы лечение рака мозга прошло как можно более успешно.
Читайте также:

