Лечение химиотерапией при саркоме матки

Наблюдая за лечением больных с диагнозом саркома матки в течение 25 лет профессор И.Д. Карев выработал тактику, позволяющую прожить 5 и более лет до 20% пациенток с IV стадией и метастазами. Для менее запущенных стадий прогноз гораздо оптимистичней.
Во-первых, необходима предоперационная химиотерапия с нагревом – метод общей гипертермии. Тогда опухоль будет лишена сил для метастазирования и роста. Во-вторых – операция.
Химиотерапия перед удалением саркомы матки, проведенная в условиях нагрева, улучшает прогноз выживаемости, снижает риск метастазирования и рецидива. Любое механическое воздействие (скальпель) на опухоль разносит раковые клетки, они попадают в кровоток. Отсюда растут метастазы. Поэтому необходимо максимально задавить активность саркомы матки до операции, чтобы клетки, разлетевшиеся по организму не были способны к росту.
При обычном введении химиопрепаратов саркома матки мало чувствительна. Под нагревом методом гипертермии некоторые химиопрепараты усиливают действие в 3–5 раз, плюс – раковые клетки гибнут от перегрева.
Если после 2-3 курсов проводимой химиотерапии в рамках стандартного лечения по ОМС нет заметной положительной динамики, улучшения самочувствия, уменьшения размеров опухоли и метастазов, то следует задуматься о необходимости усиления химиотерапии нагревом. Дальнейшее продолжение стандартной химиотерапии при отсутствии динамики, даже со сменой химиопрепаратов, приведет только к устойчивости саркомы матки к лекарствам.
Операция при саркоме матки
Операция необходима всем группам пациенток с саркомами матки II–IV стадии. Подходов к ее выполнению может быть несколько. Обосновано удаление матки с придатками и определяемыми частями опухоли, а также удаление тазовых и парааортальных лимфатических узлов (лимфодиссекция). По стандарту лимфатические узлы удаляют крайне редко, так как их метастатическое поражение наблюдается нечасто, но в итоге удаление лимфоузлов снизит риск появления метастаз в будущем.
Лечебный эффект общей гипертермии распространяется на опухоль, известные и неизвестные метастазы, хорошо прогреваются кости, стимулируется противоопухолевый иммунитет. Это отличает общую от локальной, где прогревается только небольшой участок.
Случаи, когда саркома матки не отвечает на химию, в условиях общей электромагнитной гипертермии единичны.
Вопрос о сохранении яичников целесообразно обсуждать только у молодых женщин с ранней стадией лейомиосаркомы. При эндометриальной стромальной и недифференцированной саркомах матки о сохранении яичников речи быть не может. Это крайне агрессивные опухоли со склонностью к быстрому метастазированию. Здесь обоснованным будет решить вопрос о назначении гормонотерапии.
Лечение рака яичников после операции
Химиотерапию после операции также эффективнее проводить под нагревом, завершая лечение саркомы матки. Количество курсов можно определить, только оценив итоги предшествующего лечения. Из практики — двух-трех курсов достаточно для закрепления положительного терапевтического эффекта.
4 стадия саркомы матки, рецидив, метастазирование
При IV стадии или при неоперабельном процессе по стандарту показана только химиотерапия, к которой в большинстве случаев саркомы матки оказываются не чувствительны. У больных этой группы прогноз лечения крайне неблагоприятный.
При лечении методом гипертермии, размер опухоли уменьшается с каждым курсом, позволяя выполнить операцию даже в неоперабельных случаях.
Лечение пациенток, поступающих уже с рецидивом сарком матки после лечения в других больницах, — это отдельная тема. Рецидив показывает, что предыдущее лечение временно сдержало опухолевый процесс. Но, за время, пока не проявились симптомы повторного роста, проросли еще и метастазы. В такой ситуации переход на лечение общей электромагнитной гипертермией с химиотерапией предпочтительнее, чем просто продолжение химиотерапии, которая уже не помогла на более ранней стадии заболевания. Гипертермия при метастазах дает ощутимый лечебный эффект.
Саркомы матки составляют менее 1% всех гинекологических злокачественных опухолей и 2-5% всех злокачественных новообразований матки.
Они могут исходить из двух источников:
- лейомиосаркома — из мышечного слоя (миометрия);
- мезодермальные и стромальные саркомы — из эндометриального эпителия.
Рецидивы возникают у 44% больных при гомогенных опухолях и у 63% — при гетерогенных.
Лейомиосаркома является наиболее агрессивной опухолью, размеры более 5 см в диаметре указывают на плохой прогноз. Одним из важных факторов прогноза являются также митотический индекс и стадия процесса. При I стадии 5-летняя выживаемость составляет 50% по сравнению с 0-20% при всех других стадиях.
По новой гистологической международной классификации, все опухоли матки, содержащие злокачественные элементы эпителиального и стромального происхождения, называются карциносаркомами.
Классификация по стадиям FIGO
Стадия I (составляет около 50%) — ограничена телом матки. IА: опухоль поражает эндометрий; IВ: инвазия менее половины миометрия; IС: инвазия более половины миометрия.
Стадия III — распространение опухоли за пределы матки в пределах малого таза. IIIА: опухоль выходит за пределы серозной оболочки и/или имеются перитонеальные метастазы; IIIВ: метастазы в тазовые или парааортальные лимфоузлы.
Стадия IV — вовлечение в процесс мочевого пузыря или кишки или отдаленные метастазы. IVА: инвазия мочевого пузыря или кишки; IVВ: отдаленные метастазы, включая внутрибрюшинные и/или паховые лимфоузлы.
Оперативный метод является единственно радикальным. Значение облучения малого таза не установлено, так же как и значение адъювантной химиотерапии при I и II стадиях в рандомихированных исследованиях.
Операция производится в объеме расширенной экстирпации матки с придатками и тазовой и периаортальной лимфаденэктомии. Как при I, так и при II стадии многие исследователи используют дополнительно адъювантную лучевую и/или химиотерапию.
При III стадии, по возможности, так же применяют оперативное вмешательство с удалением всех опухолевых масс. В дальнейшем проводят лучевую терапию и химиотерапию.
Для IV стадии нет стандартных методов лечения. Доксорубицин в комбинациях с дакарбазином и циклофосфамидом не оказался более эффективен, чем в монорежиме. Цисплатин эффективен в качестве 1-й линии химиотерапии и имеет минимальную активность в качестве терапии при смешанных мезодермальных саркомах, неактивен при лейомиосаркомах. Ифосфамид эффективен у 32,2% больных со смешанными мезодермальными опухолями, у 33% — со стромальными саркомами и у 17,2% — с лейомиосаркомами.
Комбинированная химиотерапия
Могут быть использованы такие же комбинации, как и при саркомах мягких тканей.
Рандомизированное сравнительное исследование ифосфамида с цисплатином или без него в качестве 1-й линии химиотерапии карциносарком продемонстрировало увеличение эффективности и времени без прогрессирования комбинированного режима. Однако улучшения выживаемости не было достигнуто, и авторы не рекомендовали этот режим в связи с увеличением токсичности.
При лейомиосаркомах описана эффективность комбинации доцетаксела с гемцитабином (Гемзар) (53%), у части больных гемцитабин вновь оказался эффективен при возобновлении роста опухоли (длительность повторного ответа составила 3-10 мес.).
Описана возможность применения высоких доз прогестерона при стромальных саркомах низкой степени злокачественности.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Неэпителиальное злокачественное новообразование, формирующееся из основы слизистых оболочек, соединительнотканных и мышечных волокон стенок матки, носит название саркома матки.
Саркома матки – это достаточно редкое, но довольно коварное заболевание. Это опухоль злокачественного характера, которая входит в трагический список прогрессирующих онкологических заболеваний. Саркома матки составляет примерно 3-5 % всех злокачественных образований опухолей матки, более того, в теле матки заболевание возникает примерно в 3 раза чаще, чем на шейке матки. Согласно статистическим данным, саркомой матки болеют женщины, возрастом от 45 до 57 лет. Нельзя не отметит такой печальный факт, что даже при своевременном обнаружении саркомы в начальной стадии заболевания, очень редко наблюдается положительный результат лечения.
Заболевание трудно диагностируется на ранних этапах развития. Однако комбинирование лечения и правильный подход приносят эффект в борьбе с заболеванием.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Код по МКБ-10
Причины саркомы матки
Этиологические и патогенетические характеристики заболевания ещё недостаточно изучены. Специалисты предполагают, что формирование саркомы – это полиэтиологический процесс, который мог бы провоцировать повреждение клеточных структур восстанавливающих тканей.
Саркоматозному образованию зачастую предшествуют другие патологии:
- доброкачественная фибромиома, появившаяся вследствие гормонального сбоя;
- расстройства эмбрионального развития;
- травматизация при родовой деятельности;
- нарушение целостности тканей матки после проведения искусственного аборта или выскабливания в диагностических целях;
- расстройства пролиферации тканей (развитие эндометриозных полипов, патологическое разрастание эндометрия).
Немаловажную роль в развитии саркомы играют вредные привычки (никотин, алкоголь, чрезмерное увлечение лекарствами), особенности профессиональной деятельности (наличие интоксикаций, вредное производство), экология, проведение лучевой терапии.
Так как патология чаще всего встречается у женщин климактерического возраста, её появление можно связывать с прекращением овуляции, повышенным содержанием эстрогенов в организме, нейроэндокринными расстройствами.
В зоне риска заболевания саркомой маки могут оказаться женщины:
- у которых была онкология груди;
- с поздним наступлением менопаузы (после 50 лет);
- страдающие синдромом поликистозных яичников;
- никогда не рожавшие.
Огромную роль можно отнести к наследственности, а также генетической предрасположенности к различным опухолям. Саркома поражает те ткани и органы, которые были ранее травмированы. В зоне риска могут оказаться женщины, которые перенесли химиотерапию, а также страдающие вирусом герпеса. Имеет место хроническая интоксикация, профессиональные заболевания, вредные привычки, такие как табакокурение и чрезмерное увлечение алкоголем, а также избыточный вес.

[12], [13], [14], [15], [16], [17], [18]
Симптомы саркомы матки
Как уже было отмечено выше, в зоне риска оказываются женщины в возрасте от 43 до 55 лет. Этот возраст предполагает приближение менопаузы, либо она уже наступила. Поэтому, все женщины, которым свыше 40 лет должны пристально следить за своим здоровьем, и при обнаружении первых симптомов немедленно обращаться к врачу. Если болезнь обнаружена в начальной стадии, то появляется больше шансов на выздоровление.
На начальных этапах заболевание длительное время может протекать незаметно, что значительно усложняет постановку диагноза. Если саркома формируется внутри фиброматозных узловых образований, симптомы могут напоминать клиническую картину одной из форм фибромы (доброкачественной опухоли) матки.
Стремительное развитие саркомы может проявляться следующими признаками:
- расстройство месячного цикла;
- ноющая боль в нижнем отделе брюшной полости;
- появление выраженных водянистых выделений, которые чаще всего имеют неприятный запах.
Наиболее яркая симптоматика наблюдается при формировании эндометриозной саркомы, либо при поражении субмукозных узловатых образований.
На поздних этапах признаки саркомы становятся очевидными. К ним относятся:
- малокровие;
- исхудание, потеря аппетита, повышенная утомляемость;
- симптомы интоксикации организма, скопление жидкости в брюшной полости.
При появлении метастазов может развиться гепатит, плеврит, поражение позвоночника и другие патологии, в зависимости от органа, в который перенеслись дочерние клетки опухоли.
Где болит?
Разновидности саркомы матки
Всемирная организация здравоохранения выделяет достаточно большое количество разновидностей саркомы матки. Все они имеют различную локализацию по отношению к органу, а также течение и стремительность роста.
Рассмотрим наиболее распространенные типы сарком.
Что касается длительности течения болезни, то можно сказать, что с момента определения первых признаков саркомы шейки матки больные живут в среднем около 2-х лет. Больные умирают от саркоматозной пневмонии, так как метастазы проникают в легкие. Еще может быть обильное маточное или внутрибрюшное кровотечение, пиэлонефрит, уремия (сдавливание мочеточников), перитонит (разрыв саркомы в брюшной полости) а также от недостаточности печени.
Саркома тела матки (лейкомисаркома) – это довольно распространенная форма саркомы, которая появляется на гладкой мускулатуре матки, которая сочетается миомой матки. Этим коварным заболеванием страдают женщины в возрасте от 43 до 52 лет. Опухоль локализуется в стенке или в полости матки, реже - располагаясь под слизистой оболочкой матки, или возникает во внешней части матки, прогрессируя в нижнюю полость таза. Опухоль распространяется во внутренних и пристеночных органах брюшины, давая метастазы. В дальнейшем метастазы появляются в легких, костях, печени и т.д.
Данное заболевание начинает свое развитие в тканях эндометрия или миометрия, в пределах матки. Постепенно такая опухоль прогрессирует, распространяясь в область малого таза, прорастая в параметрий и посылая метастазы к яичникам. При отсутствии лечения метастазирование продолжается в лимфатическую систему, наружные половые органы.
Опухоль, растущая из стромы слизистых оболочек маточных стенок. Течение такого заболевания может быть как агрессивным, так и относительно доброкачественным, что обусловлено биологическими характеристиками новообразования (параметрами, геномными нарушениями, скоростью прогрессирования). Эндометриальная стромальная саркома матки, по наиболее распространенной версии специалистов, развивается из зарождающихся стромальных клеток, либо появляется как результат метаплазии клеток-неопластов. Такая опухоль клинически проявляется кровянистыми выделениями из влагалища, при двуручном исследовании можно обнаружить увеличение размеров матки, иногда с неоднородной консистенцией.
Эндометриальная стромальная саркома матки выделяется высокой степенью злокачественности. Происходит агрессивное течение болезни, в результате которой могут появляться дополнительные опухолевые узлы, как в близлежащих, так и в отдаленных органах (метастазы). Причиной смерти примерно у 90% онкологических больных является не опухоль, а метастазы. Эндометриальная стромальная саркома матки отличается довольно неблагоприятным прогнозом с высокой степенью гематогенного местазирования, в результате которого саркома распространяется по кровеносным сосудам в любые органы человека. Количество митозов про увеличенном микроскопе, составляет более 10 в 10 полях зрения. Эндометриальная саркома матки наблюдается у женщин в возрасте от 45 до 50 лет. Болезнь прогрессирует, в основном, в период менопаузы и представляет собой опухоль в виде экофитной формы. При эндометриальной стромальной саркоме матки образуются однотипные клетки, которые напоминают нормальные клетки стромы эндометрии. В медицине выделяют три типа эндометриальных сарком. Это эндометриальный стромальный узелок, эндометриальная стромальная саркома высокой и низкой степени злокачественности. Самая опасная степень – это эндометриальная саркома нижней степени, так как в этой стадии опухоль уже заметно распространяется за пределы малого таза, активно проникая через тканевые барьеры.
Метастазы при саркоме матки
Саркома способна распространять метастазы с током крови или лимфы, либо врастать в соседние органы.
Развитие сарком из гладкой мускулатуры происходит медленнее всего, поэтому они могут метастазировать несколько позже. Такие саркомы матки выбрасывают свои частицы в кровь, откуда они попадают в дыхательную и костную систему, печень, наружные половые органы. При распространении дочерних клеток в легкие чаще поражается левая сторона: правое легкое страдает реже. Метастатическое поражение тканей брюшины и сальника обычно сопровождается скоплением жидкости в брюшной полости.
Наиболее часто саркома метастазирует в придатки: такое состояние особенно распространено при эндометриальной саркоме, немного реже – при смешанной форме мезодермального образования.
Начавшийся процесс распространения метастазов может довольно быстро спровоцировать летальный исход. Диссеминация метастазов может быть хаотичной, последовательность такого процесса определить довольно трудно.
Диагностика саркомы матки
Саркому матки крайне тяжело диагностировать, основываясь лишь на собранный анамнез и клиническую картину заболевания. Совокупность характерных признаков заболевания должна быть подтверждена другими дополнительными исследованиями, предоставляющими более точную информацию.
Осмотр внешнего состояния половых органов, зеркальное и двуручное исследование могут позволить предположить наличие онкологической патологии. Этому выводу способствует определение узловых образований и бугорков в матке, дочерних новообразований во влагалище.

[19], [20], [21], [22], [23], [24]
УЗИ – пожалуй, самый популярный вид исследования и дальнейшего контроля роста миомы, определения размеров патологии, степень деформации и повреждений маточных стенок. Саркома матки на УЗИ не дает настолько четкого представления об опухоли, которое потребовалось бы: яркими акустическими симптомами такая патология не обладает. Вместе с тем, стабильный рост новообразования при обследовании в динамике (явное развитие опухоли в течение года), а также изменения в строении фиброматозных узловых образований одновременно с характерными клиническими признаками может стать поводом к применению хирургического вмешательства. УЗИ, к тому же, помогает наблюдать состояние близлежащих лимфатических узлов и органов, оценивать возможность метастазирования.
Конечно, четко определить саркому при помощи этого метода невозможно, однако можно заметить увеличение очага опухли во время контрольного обследования, например, в течение года на величину, которая соответствует сроку беременности примерно 5 недель. В этом случае считается быстрый рост опухоли. Также с помощью УЗИ можно проследить, как меняются фиброматозные узлы при менопаузе и в период постменопаузы. УЗИ обследования дают четкое определение для принятия решения к хирургическому вмешательству, а также помогают исследовать соседние органы на предмет опухоли. Метод УЗИ при саркоме матки определяет патологические изменения, локализацию, размер узлов и распознает деформацию матки.
Метод аспирационной биопсии с последующей цитологией выделений позволяет обнаружить отшелушенные элементы новообразования.
Метод гистероскопии предоставляет возможность обратить внимание на патологические изменения в тканях: можно обнаружить опухоли с различным рисунком очертаний, а также произвести прицельную биопсию образования.
Среди вспомогательных методов можно выделить магнитно-резонансное обследование или компьютерную томографию малого таза, рентген легких, колоноскопию, ректосигмоскопию, исследование крови (наличие анемии).
Окончательная диагностика может быть установлена лишь на основании гистологии после удаления саркомы.
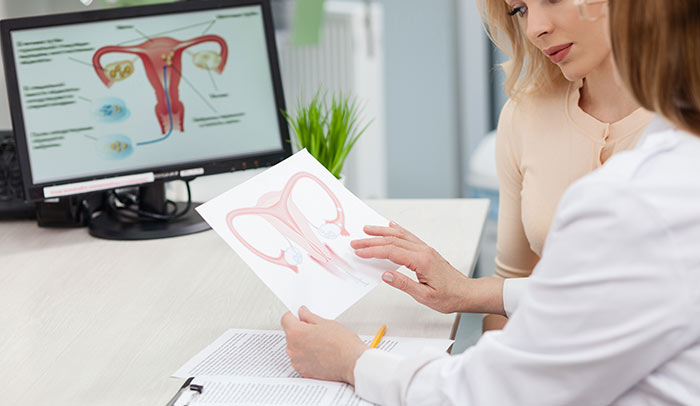
Лейомиосаркома матки (ЛМС) — это злокачественное новообразование, развивающееся из гладкомышечных клеток матки. Это очень редкая опухоль, на ее долю приходится около 1-1,3% от всех злокачественных новообразований матки.
- Причины лейомиосаркомы матки
- Симптомы лейомиосаркомы
- Стадии лейомиосаркомы матки
- Диагностика
- Лечение
- Прогноз
Невысокая частота встречаемости затрудняет проведение рандомизированных клинических испытаний по ее лечению, поэтому многие моменты остаются открытыми.
Причины лейомиосаркомы матки
Причины возникновения ЛМС неизвестны. В большинстве случаев опухоль развивается de novo. Но есть несколько факторов риска, которые увеличивают вероятность развития данной патологии:
- Возраст. Лейомиосаркомы диагностируются у женщин в пременопаузе и менопаузе. Обычно это возраст старше 50 лет.
- Воздействие ионизирующего излучения. Облучение является провоцирующим фактором развития большинства сарком мягких тканей. Как правило, речь идет о лучевой терапии злокачественных новообразований. В частности, облучение органов малого таза в суммарной очаговой дозе более 45 грей увеличивает риск развития ЛМС на 5%. Латентный период составляет 3-17 лет.
- Принадлежность к негроидной расе.
- Наличие мутации RB-гена у пациенток, страдающих ретинобластомой.
Эти факторы увеличивают риск развития ЛМС, но нельзя говорить, что они вызывают данное заболевание.
Симптомы лейомиосаркомы
Симптомы заболевания определяются локализацией опухоли и ее размерами:
- Для субмукозного расположения опухоли (когда она растет в просвет полости матки) характерны кровянистые выделения, не связанные с менструацией. В ряде случаев они носят обильный характер, вплоть до кровотечения.
- Если узел расположен внутри стенки матки (интрамуральная опухоль), пациентку могут беспокоить боли внизу живота, реже — ациклические кровотечения.
- Для субсерозного расположения опухоли (она растет в направлении брюшной полости) более характерны симптомы, связанные с ее воздействием на соседние органы. Например, при сдавлении мочевого пузыря будут отмечаться дизурические расстройства — частые позывы к мочеиспусканию, невозможность полного опорожнения мочевого пузыря, нарушение оттока мочи вплоть до ее острой задержки. Если новообразование давит на стенку прямой кишки, могут возникать запоры или чувство неполного опорожнения кишечника после стула.
Помимо этого, могут наблюдаться следующие симптомы:
- Общее недомогание, слабость и повышенная утомляемость.
- Необъяснимое снижение массы тела.
- Анемия.
- Длительное повышение температуры до субфебрильных цифр.
Как мы видим, большинство этих симптомов неспецифичны и могут присутствовать при других гинекологических заболеваниях. Более всего симптоматика сходна с миомой матки.
Стадии лейомиосаркомы матки
1 стадия — опухоль не выходит за пределы матки:
- 1А стадия — размеры новообразования не превышают 5 см.
- 1В — опухоль более 5 см в диаметре.
2 стадия — опухоль распространяется за пределы матки, но не выходит из малого таза.
- 2А — в злокачественный процесс вовлечены придатки матки.
- 2В — опухоль поражает ткани малого таза.
3 стадия лейомиосаркома прорастает в органы и ткани брюшной полости.
- 3А стадия — имеется единичный очаг лейомиосаркомы.
- 3В стадия — имеется несколько очагов лейомиосаркомы.
- 3С стадия — поражены тазовые и/или парааортальные лимфатические узлы.
4 стадия — имеются отдаленные метастазы за пределами брюшной полости.
Диагностика
Лейомиосаркома на ранних стадиях протекает бессимптомно, в некоторых случаях может проявлять себя кровянистыми выделениями. Чаще всего данный диагноз ставится во время гистологического исследования материала, удаленного во время гистерэктомии по поводу лечения другого заболевания, например миомы.
Во время осмотра могут быть обнаружены следующие признаки патологии:
- При бимануальном исследовании пальпируется увеличенная матка.
- При трансвагинальном УЗИ обнаруживаются узлы стенки матки, которые сходны с миомой. Заподозрить злокачественность новообразования можно по наличию косвенных признаков: нечеткость контура опухоли, наличие долек, наличие в узле анэхогенных включений без признаков нарушения питания узла, обнаружение участков анэхогенности или повышенной эхогенности. Для уточнения природы узла проводится дополнение УЗИ цветовым допплеровским картированием и допплерометрией. Эти исследования позволят оценить особенности кровоснабжения опухоли и заподозрить злокачественность новообразования. Для стандартизации оценки используется индекс резистентности и оценка максимальной систолической скорости кровотока внутри узла.
- МРТ органов малого таза позволит более точно отличить доброкачественное новообразование от злокачественного.
Основным методом диагностики лейомиосаркомы является морфологическое исследование материала узла под микроскопом. При субмукозных узлах получить материал можно во время гистероскопии с раздельным диагностическим выскабливанием. Но в большинстве случаев окончательный диагноз выставляется после удаления матки.
После подтверждения диагноза проводится дообследование для уточнения степени распространения лейомиосаркомы. Для этого назначается КТ и/или МРТ органов брюшной полости и грудной клетки.
Лечение
Основным методом лечения лейомиосаркомы матки является хирургическая операция, но она не предотвращает гематогенное метастазирование опухоли и возникновение рецидивов. Стандартным объемом вмешательства является гистерэктомия с двусторонним удалением придатков. Удаление тазовых и парааортальных лимфатических узлов не проводится, поскольку риск лимфогенного распространения на данных стадиях менее 3 %.
У женщин молодого возраста возможно сохранение яичников, при отсутствии данных за их поражение. Уменьшение объема операции в этом случае никак не сказывается на продолжительности жизни пациенток и прогнозе течения заболевания. В то же время сохранение яичников предупреждает развитие раннего климакса со всеми вытекающими последствиями.
Лучевая терапия лейомиосаркомы не является рутинным методом лечения данного заболевания. Она не приводит к увеличению безрецидивного периода и общей продолжительности жизни, но позволяет снизить риски развития местных рецидивов с 24% до 14% по сравнению с группой наблюдения. Поэтому ее применение ограничено случаями высокого риска развития локального рецидива:
- Наличие злокачественных клеток в краях отсечения при удалении опухоли.
- Близкий край резекции.
В этих случаях проводят облучение ложа опухоли в объеме суммарной очаговой дозы 50 Гр.
Лейомиосаркома яичников дает метастазы гематогенным путем, поэтому есть необходимость в назначении химиотерапии. К сожалению, абсолютно эффективной схемы химиотерапевтического лечения на сегодняшний день нет. Из всех применявшихся схем, наилучшие результаты показали следующие:
- Для адъювантной химиотерапии первой линии применяется гемцитабин в дозировке 900 мг/м2 в первый и восьмой день курса, а также на 8 день добавляется доцетаксел в дозировке 100 мг/м2. Лечение проводят каждые 3 недели в количестве 6 курсов.
- Для лечения распространенных форм новообразования применяется гемцитабин в дозировке 1000 мг/м2 в первый и восьмой день курса, и на 8 день добавляется таксол в дозировке 175 мг/м2. Схема также используется с трехнедельным интервалом в количестве 6 курсов.
Данные препараты токсично действуют на костный мозг, вызывая миелосупрессию, поэтому у пациентов возникают иммунодефицитные состояния, анемии и тромбоцитопении. Чтобы предотвратить развитие связанных с этим инфекционных осложнений, назначают гранулоцитарный колониестимулирующий фактор с 9 по 19 дни или до достижения необходимого эффекта. Он стимулирует рост нейтрофильного ростка кроветворения и восстанавливает популяцию нейтрофилов и макрофагов — клеток иммунной системы.
Также для лечения распространенных форм лейомиосарком в рамках второй линии применяют таргетную терапию. Она действует непосредственно на злокачественные клетки, минимально повреждая здоровые ткани. Используются следующие препараты:
- Трабектедин. При его применении годовая выживаемость достигает 61%, в то время, как терапия цитостатиками дает 51%. Трабектин вводится посредством суточной инфузии 1 раз каждые 3 недели.
- Вотриент (пазопаниб). Он помогает достичь длительной стабилизации или частичной регрессии опухоли и позволяет повысить медиану выживаемости до 17,5 месяцев. Применяется в таблетках ежедневно.
Прогноз
Лейомиосаркома отличается агрессивным течением и ранним метастазированием гематогенным путем. Уже на первой стадии возможно наличие множественных микрометастазов в органах грудной клетки. От момента окончания лечения до возникновения рецидива, в среднем, проходит несколько месяцев, а при начальных стадиях — около 2-х лет. В большинстве случаев рецидивы возникают вне полости малого таза. Пятилетняя выживаемость составляет 18-68% для всех стадий, для первой она может достигать 85%.
Читайте также:

