Как лечить цистит при онкологии

-
Содержимое:
- Может ли цистит быть из-за химиотерапии
- Симптомы химического поражения
- Последствия цистита на фоне химиотерапии
- Какими лекарствами лечить химический цистит
- Народная терапия химической формы цистита
Лекарственные препараты, которыми лечат онкозаболевания — это сильные токсины, отравляющие организм. Во время терапии травмируются слизистые оболочки желудочно-кишечного тракта и мочеполовой системы. Появившиеся раны и язвы в мочевом пузыре, снижение иммунитета создают предпосылки для инфицирования и дальнейшего воспаления.
Лечение цистита после химиотерапии проводится во время реабилитационных мероприятий. Цель курса: восстановить слизистую мочевого пузыря и вернуть функциональность органа в полном объеме.
Может ли цистит быть из-за химиотерапии
По причине высокой вероятности развития осложнений после окончания приема противораковых лекарственных препаратов, проводится обследование и профилактическое лечение нарушений в работе мочеполовой системы.
Проявления цистита имеют общие характеристики, независимо от типа воспаления. Отдельно присутствуют симптомы, свойственные для поражения слизистой, по причине использования противораковых препаратов.
Первые признаки появляются спустя несколько дней после внутрипузырной, таблетированной или внутривенной химиотерапии, что и позволяет заподозрить заболевание, облегчая дифференциальную диагностику. В редких случаях воспаление мочевого пузыря развивается еще в процессе приема противораковых препаратов.
Симптомы, указывающие на цистит:
- Частые позывы к мочеиспусканию, около 30 раз за сутки;
- Сокращение объема урины;
- Гематурия, выделения — химический цистит провоцирует повреждение эпителия, появление ран и язв. В осадке мочи наблюдается большое обилие хлопьеобразных включений. Вероятно обнаружение небольших кальцинатов, твердых частиц. Цвет урины меняется на темный, что указывает на наличие осложнений болезни, вызванное кровотечением.
- Общее недомогание — воспаление мочевого пузыря при проведении химиотерапии неизменно сопровождается слабостью, признаками интоксикации, головной болью, быстрой утомляемостью.
- Болевой синдром — неприятные ощущения локализуются внизу живота. Если воспалительный процесс привел к нарушениям в работе мочеточников и почек, проявления мигрируют на область поясницы. При опорожнении пузыря наблюдаются рези, жжение.
Во время прохождения химии часто страдает слизистая мочевого пузыря. Если после окончания лечения или еще во время приема препаратов наблюдаются описанные выше симптомы, для подтверждения цистита назначают ряд урологических тестов. При воспалении отягощенным бактериальным фактором для определения эффективной схемы лечения необходимы результаты на ПЦР и бак посев.

Противораковые лекарственные препараты существенно повреждают слизистую, вызывая стойкое к лечению воспаление. Если нарушения остаются, развиваются осложнения от химиотерапии мочевого пузыря. Вероятные последствия запущенного цистита:
-
Кровотечения — геморрагический цистит опасен высокой вероятностью тампонады. Сгусток способен закупорить мочевыводящий канал, что приведет к усиленной нагрузке на полость мочевого пузыря и разрыву стенок внутреннего органа.
Циститы, как и любые другие воспалительные процессы в мочеполовой системе нуждаются в профессиональном лечении. Только так можно избежать неприятных и опасных для здоровья и жизни последствий.

Какими лекарствами лечить химический цистит
Терапия зависит от того, что именно вызвало воспаление. Схема лечения расписывается урологом или онкологом в зависимости от проявлений заболевания, присутствующих осложнений и катализатора, спровоцировавшего заболевание:
- Химическое (небактериальное) поражение мочевого пузыря при цистите — с небактериальным заболеванием борются с помощью консервативной, симптоматической терапии. Основная схема лечения включает прием препаратов группы НПВС (при устойчивом воспалении показаны гормональные средства), диуретиков:
- Фуросемид ;
- Уротол ;
- Лазикс ;
- Диузол .
Обезболивание проводят спазмолитиками и анальгетиками: Но-Шпа, Аспирин, Баралгин и др. - Фуросемид ;
- Лечение инфекционного химического цистита — если воспаление осложнено бактериальным или вирусным заражением, требуется пропить курс антибиотиков. Терапию подбирают с учетом того, что организм больного и так ослаблен вследствие противораковых лекарственных средств. Рекомендован прием следующих препаратов:
- Монурал — достаточно 1 таблетки, чтобы справиться с большинством инфекционных возбудителей.
- Цефтриаксон и Ципрофлоксацин — препараты отличаются высокой результативностью и небольшим количеством противопоказаний.
- Монурал — достаточно 1 таблетки, чтобы справиться с большинством инфекционных возбудителей.
Лечение цистита после химиотерапии проводят вместе с приемом общеукрепляющих средств, восстанавливающих работу мочеполовой системы. Чтобы добиться стойкой ремиссии нужно укрепить иммунитет, восстановить функции пузыря.
Лечение цистита антибиотиками при химиотерапии не рекомендуется. В период приема противораковых препаратов будет назначена консервативная сдерживающая терапия. Курс антибиотиков переносят на окончания курса химии. В период основного лечения учитывая высокую вероятность развития осложнений проводят превентивные мероприятия с целью предотвратить воспаление мочевого пузыря.
Народные методы используются для облегчения симптоматических проявлений заболевания. Рецепты нетрадиционной медицины помогают быстро восстановить слизистую мочевого пузыря, укрепить локальные защитные функции организма, облегчить течение болезни.
В домашних условиях можно использовать следующие способы:
-
Диета — в период обострения из рациона исключают жаренные, копченые, жирные блюда, консервацию. Предпочтение отдают овощам, кашам, фруктам и ягодам. Допускается отварное мясо и рыба.
После химиотерапии нельзя прогревать мочевой пузырь, чтобы уменьшить симптомы воспаления. Онкозаболевание даже в стадии ремиссии — прямое противопоказание к теплотерапии. Обильное питье, здоровое питание и умеренная физическая нагрузка — необходимые составляющие для достижения стойкой ремиссии заболевания.

-
3 минут на чтение

На фоне приема противоопухолевых препаратов при онкологических заболеваниях могут развиваться различные побочные эффекты. Цистит после химиотерапии не является исключением. Это объясняется тем, что мочевой пузырь вместе с почками активно выводит токсины из человеческого организма.
- Причины
- Химический ожог
- Отравление токсическими веществами
- Что делать
Причины
Возникновению химического цистита после химиотерапии могут предшествовать несколько провоцирующих факторов.
Выведение противоопухолевых препаратов, которые назначают при лечении злокачественных опухолей, происходит с помощью почек. При этом не исключается поражение слизистой мочевого пузыря. В результате организм получает общее отравление токсинами.
В зависимости от того, какие именно медикаментозные средства используются, повреждаться может абсолютно любая анатомическая структура или система. В патологический процесс могут вовлекаться протоки мочевыводящих путей, почки, а также канал уретры.
Развитие воспалительного процесса химического типа в мочевом пузыре представляет собой частое осложнение после проведенных терапевтических мероприятий. В период восстановления назначается общее диагностическое обследование человеческого организма, в ходе которого основная задача специалиста заключается в установлении стадии повреждений, а также в подборе наиболее эффективных мер для устранения проблем.
Цистит после химиотерапии является распространенным побочным эффектом у женщин и мужчин.
Применение химиопрепаратов при лечении раковой опухоли подавляет иммунную систему человека. Защитные функции начинают работать слабо и не могут в полной мере противостоять инфекционным процессам. На фоне такого состояния значительно повышается риск проникновения в организм условно-патогенных и патогенных микроорганизмов.
Развитие цистита после приема противоопухолевых средств может быть в качестве вторичного нарушения, на фоне снижения иммунных функций. Инфекциям в большинстве случаев подвержены женщины, что объясняется анатомическими особенностями их организма.
Что делать
Выбор тактики проведения терапии, направленной на устранение химического цистита, зависит прежде всего от фактора, который спровоцировал возникновение воспалительного процесса. Схему терапии подбирает онколог или уролог. При этом специалисты обязательно учитывают клиническую картину патологического процесса, наличие сопутствующих побочных эффектов и причин, в результате которых могла начать развиваться болезнь.
Если поражение мочевого пузыря имеет небактериальную природу происхождения, то в большинстве случаев принимается решение о проведении консервативного лечения, направленного на подавление выраженной симптоматики.
В этом случае в первую очередь назначаются медикаменты группы НПВС (если наблюдается устойчивый воспалительный процесс, рекомендуются препараты гормональной группы), а также диуретики. К таким медикаментозным средствам можно отнести:
- Уротол;
- Фуросемид;
- Диузол;
- Лазикс.
Для купирования ярко выраженного болевого синдрома, который возникает на фоне химического ожога слизистой органа, врач прописывает анальгетики и спазмолитики. Хорошо снять симптоматику помогает Ацетилсалициловая кислота, Баралгин, Но-Шпа и прочие.
Могут быть назначены глюкокортикостероиды — Гидрокортизон или Преднизолон. Больному их дают в таблетированной форме или вводят уколы. Принимать эти средства нужно только в соответствии с предписанием, а также под постоянным контролем специалиста.
В случае, если воспалительный процесс был осложнен заражением вирусной или бактериальной природы происхождения, врач прежде всего рекомендует пройти курс антибиотикотерапии. При этом при выборе тактики лечения нужно принимать во внимание и без того ослабленный организм больного, чему способствовал прием противораковых медикаментов.
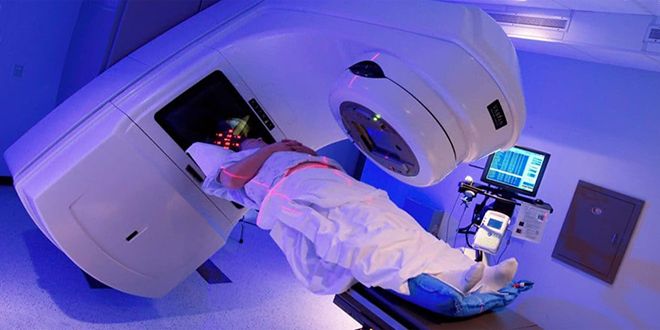
Лечение онкологических заболеваний требует комплексного подхода, состоящего из оперативного удаления узла, последующей лучевой и химиотерапии. Под влиянием целенаправленного рентгеновского излучения на область малого таза при раке мочевого пузыря, матки, предстательной железы, прямой кишки, метастазах в костях возникают закономерные изменения. В первую очередь это касается самого мочевого пузыря.
- Как развивается лучевой цистит?
- Признаки лучевого цистита
- Диагностика
- Способы лечения лучевого цистита
- Последствия
- Заключение
Как развивается лучевой цистит?
Лучевая форма цистита относится к неинфекционным патологиям, потому что провоцирующий фактор не микроорганизмы, а ионизирующее излучение.
Во время специализированного лечения онкологии отмечается снижение защитных свойств организма в целом. Поэтому лучевой цистит часто сопряжен с инфекционным поражением. Развитие радиационного воспаления мочевого пузыря проходит несколько последовательных стадий:
- Отек и утолщение слизистой оболочки.
- Недостаточность локального кровоснабжения за счет сосудистых повреждений.
- Трансформация стенки с преобладанием фиброзного компонента.
- Формирование эрозий и участков некротической перестройки.
Постлучевой цистит возникает в ранний период после лечения (до 1 года) и в момент отдаленных последствий (более 1 года).

Признаки лучевого цистита
Радиационный цистит характеризуется определенными симптомами. Одни возникают непосредственно после терапии, другие – спустя год.
· боль в нижней части живота;
· если сформировался свищ между влагалищем и мочевым пузырем, то в моче отмечаются пузырьки воздуха (пневматурия);
С помощью специальной шкалы (RTOG) выставляют степень выраженности цистита:
- 1 степень: нерезко выраженные атрофические изменения стенки, микрогематурия, единичные расширенные сосуды;
- 2 степень: частое мочеиспускание, осложненное недержанием, множественные расширенные сосуды, эпизодически возникающая макрогематурия;
- 3 степень: постоянное недержание мочи, позывы к мочеиспусканию достигают 40 раз в день, объем мочевого пузыря уменьшен до 150 мл, макрогематурия;
- 4 степень: некротическое и свищевое перерождение стенки, геморрагическая форма цистита; недержание требует оперативного вмешательства в виде установки урологического катетера;
- 5 степень: смертельный исход.
Для предупреждения тяжелых осложнений необходимо начинать лечение на ранних этапах радиационного цистита. Для этого важны дополнительные манипуляции, позволяющие подтвердить степень нарушений.

Диагностика
В диагностическом плане принято использовать несколько подходов:
- Сбор анамнеза. Выяснение причин, момент обнаружения первых признаков, наличие сопутствующей патологии. В отношении постлучевой формы необходимо дополнительно изучить анамнез заболевания – количество циклов лучевой терапии, наличие химиотерапии, время от последней манипуляции.
- Лабораторная диагностика – общий анализ мочи и микробиологический посев. В первом случае определяется лейкоцитурия (обнаружение лейкоцитов свыше нормы), гематурия (выявление эритроцитов). В норме они должны отсутствовать. Повышение количество лейкоцитов свидетельствует о воспалении, эритроцитов – нарушение целостности слизистой оболочки мочевого пузыря. Микробиологический посев потребуется для составления схемы лечения антибиотиками.
- Дополнительные инструментальные исследования. Они предназначены для оценки просвета пузыря, исключения провоцирующих факторов, которые усиливают клиническую симптоматику – камни, опухолевые образования, дивертикулы (мешковидные расширения стенки). В этом отношении помогает цистоскопия, магнитно-резонансная томография (МРТ) или ультразвук (УЗИ) малого таза. Компьютерная томография проводится с введением контрастирующего вещества, а также сопровождается дополнительной лучевой нагрузкой. Поэтому онкологи предпочитают ее назначать только при наличии объективных противопоказаний к МРТ. При этом цистоскопия может использоваться не только в диагностическом плане, но и целью инвазивного вмешательства – удаления сгустков крови, мелких конкрементов (камней).
На основании полученных данных уролог и онколог составляют схему коррекции, позволяющую минимизировать симптоматику, не нагружая ослабленный организм.

Способы лечения лучевого цистита
Терапия предполагает консервативное ведение пациента, в случае отсутствия должного положительного эффекта – решается вопрос об оперативном вмешательстве.
Медикаменты, используемые при лучевом цистите:
- антибиотики (после проведения микробиологического посева для уточнения чувствительности);
- спазмолитические и обезболивающие препараты, назначаемые при выраженном болевом синдроме;
- антихолинэргические вещества, купирующие позывы;
- витамины группы В, свечи с Метилурацилом для усиления процессов репарации (восстановления);
- иммуномодуляторы для улучшения защитных свойств организма.
Операция назначается, если в промежутке от 3 до 6 месяцев отсутствует динамика, уменьшение симптоматики, образуются свищи, язвенные дефекты. В хирургической практике используются:
- Коагуляция язвенных дефектов.
- Склеротерапия под контролем эндоскопа.
- Катетеризация через мочеиспускательный канал или переднюю брюшную стенку.
- Резекция мочевого пузыря (цистэктомия) с последующей тонкокишечной пластикой или выведением внешнего мочеприемника.
Операции сопряжены с риском, поэтому первоначально применяют консервативный вариант лечения.

Последствия
Выраженность последствий определяется:
- объемом и локализацией поражения;
- длительностью лучевой терапии;
- общим количеством поглощенной дозы облучения в ходе всего лечения.
Рассматривают несколько возможных вариантов постлучевых осложнений:
- формирование свищевого хода (прямокишечно-пузырный, влагалищно-пузырный, маточно-пузырный);
- геморрагический вид цистита;
- стойкое сужение внутреннего отверстия мочеиспускательного канала (область шейки);
- присоединение гнойного компонента, приводящего к расплавлению тканей.
На фоне массивного поражения стенки пузыря усиливаются диспепсические расстройства – боли, учащение позывов, недержание. Возможно образование нейрогенного мочевого пузыря с отсутствием нервной стимуляции органа.
Заключение
Прогноз лучевого (радиационного) цистита зависит от стадии. Чем позднее назначено специфическое лечение, тем выше вероятность образования тяжелых органических последствий.
Лучевой цистит — воспаление мочевого пузыря, вызванное прохождением лучевой терапии. В большинстве случаев при данном заболевании возникают глубокие поражения тканей мочевого пузыря. Это осложняет лечение. В терапии лучевого цистита широко используются антибактериальные препараты, внутриполостные инстилляции, спазмолитические средства. В тяжелых случаях проводится оперативное вмешательство.
Строение мочевого пузыря
Мочевой пузырь — орган, который отвечает за функцию накопления и вывода мочи. Его вместимость в среднем составляет 250–500 мл.
Находится орган в малом тазу. Он отделен от лобкового симфиза слоем рыхлой сетчатки. Задняя стенка его у мужчин примыкает к прямому кишечнику, семенным пузырькам и ампулам семявыводящих протоков. Дно прилегает к простате. У женщин задняя стенка органа находится рядом со стенкой шейки матки. Дно соприкасается с мочеполовой диафрагмой. Боковые стенки органа у всех людей находятся на границе с мышцей, которая поднимает задний проход.
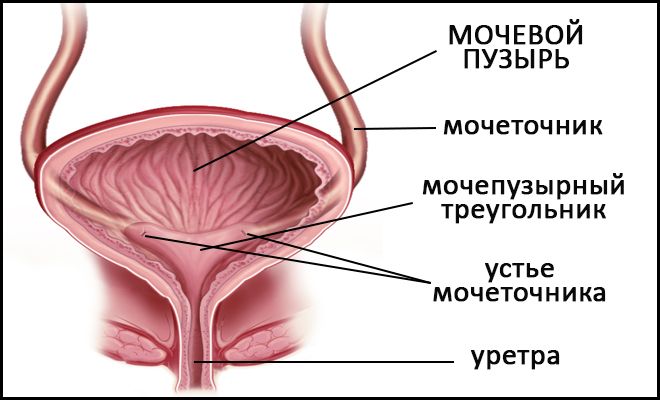
Стенки мочевого пузыря имеют слизистую оболочку, подслизистый слой, мышцы и адвентицию. Из-за особенностей строения мочевой пузырь подвержен проникновению внутрь него различных инфекций, которые могут вызывать воспаление.
Появление воспалительного процесса провоцирует не только инфекция, но и другие факторы: механические повреждения, ионизирующее облучение. Под воздействием последнего возникает лучевой цистит. Он наблюдается почти у всех пациентов, которые проходят радиационную терапию рака.
Симптомы
У лучевого цистита симптомы почти такие же, как и у других видов этого заболевания. Главным признаком является наличие болей. Они сопровождают каждое мочеиспускание. Больной может заметить присутствие крови в моче. Часто ощущается боль внизу живота.
Различают 5 основных видов лучевых повреждений органа. Для каждого из них характерны свои симптомы.
Клинические проявления повреждения органа с момента окончания радиотерапии обычно наблюдаются в срок от 3 до 48 месяцев.
В большинстве случаев заболевание начинает себя проявлять в течение первого года после окончания курса радиационной терапии.
У больных с осложненными формами постлучевого цистита наблюдается глубокое и обширное поражение мочевого пузыря. Воспалительные процессы при этом протекают агрессивно.
Причины
Причиной появления заболевания является недостаточная защита здоровых тканей во время проведения радиационной терапии, неправильная техника лечения, повышенная чувствительность органов к излучению. Поэтому врачи, проводящие радиотерапию, должны знать, как предупредить появление осложнений у пациента, и использовать для этого защитные средства.
Необходимо уведомить пациента, проходящего лечение, о возможных последствиях.
Под влиянием радиации нарушаются кровоснабжение, восстановление тканей. В стенках органа появляются язвы. Радиотерапия снижает иммунитет и естественную защиту слизистой оболочки. В результате этого бактерии, грибки и вирусы легко проникают в орган и приводят к возникновению воспаления.
Диагностика
Существует несколько способов диагностики заболевания:
- Анализ мочи. Он показывает количество лейкоцитов.
- Анализ крови.
- Цистоскопия.
- Биопсия.
- Рентгенодиагностика.
- Урофлоуметрия.
- Посев мочи.
При постановке диагноза специалист ориентируется и на наличие характерных жалоб у пациента.
Лечение
Лечение лучевого цистита осложнено тем, что патология характеризуется глубокими изменениями тканей органа. Лекарственные препараты могут не давать должного эффекта. Так что основная цель терапии сводится к укреплению иммунитета. Как лечить заболевание, должен решать только врач.
Можно лечиться дома, но под контролем врача. Если у вас развился цистит после лучевой терапии, лечить его самостоятельно не рекомендуется. Это может привести к опасным осложнениям.
В лечении данного заболевания широко применяются противомикробные лекарства. Дозу для каждого пациента определяет врач.
Лечение заболевания у девушек и женщин имеет некоторые особенности. Они связаны с анатомическим строением женского организма. Лучевой цистит лечится у женщин с помощью таких препаратов, как вагинальные свечи, например Метилурацил. Представители сильного пола меньше подвержены лучевому циститу, лечение его у мужчин проводится преимущественно антибиотиками.
Для устранения неприятных симптомов применяют спазмолитики. В комплексном лечении могут быть использованы и народные средства, например настои лекарственных трав, пшена. Они способствуют более быстрому выведению инфекции. Допускается применение и растительных препаратов, которые оказывают противовоспалительное действие. Хорошо помогают таблетки Уролесан, Цистон. Они дают быстрое облегчение.

При лечении в домашних условиях следует периодически делать контрольные обследования.
Помимо приема лекарств лечебные мероприятия могут включать внутриполостные инстилляции. Внутрь мочевого пузыря вводятся препараты серебра, они прижигают ранки и стимулируют регенерацию пораженных тканей.
Если консервативным способом вылечить заболевание не удалось, используется хирургическое вмешательство. Оно может быть выполнено 2 способами:
- Диатермокоагуляция — прижигание язв.
- Удаление мочевого пузыря.
Хирургическое лечение мочевого пузыря, по данным научных исследований, обычно сопровождается осложнениями. Поэтому оно используется только в крайних случаях на поздних стадиях заболевания. Резекция мочевого пузыря приводит к инвалидности.
При постлучевом цистите лечение проводится с помощью следующих методов:
- Лекарственных препаратов.
- Внутриполостных инстилляций.
- Симптоматической терапии.
- Фитотерапии.
- Хирургических вмешательств.
Какие лекарства для лечения использовать, сколько должно продолжаться лечение — может решать только врач.
Возможные осложнения
К осложнениям заболевания относят обильные кровотечения, задержку мочи, перфорацию стенок мочевого пузыря, влагалищные свищи, рубцовые поражения тканей органа и изменение его эластичности.
Хроническая форма
Заболевание чаще всего имеет хроническую форму. Ведь сеансы радиационной терапии проводятся часто, а ткани органа не успевают быстро восстанавливаться. Хроническое воспаление характеризуется чередованием периодов обострения и ремиссий.

Профилактические рекомендации
Поскольку воспаление мочевого пузыря вызывает радиационная терапия, то главным методом профилактики является предупреждение развития рака. Каждому человеку необходимо периодически проходить диагностику для выявления злокачественных патологий.
Для профилактики рака рекомендуется отказаться от алкоголя и курения, нормализовать питание. Большое значение имеет соблюдение режима дня.
Для того чтобы предотвратить воспаление мочевого пузыря во время проведения радиотерапии, орган защищают специальной ширмой. Пациентам, которые получают радиационное лечение, выполняют периодические эндоскопические исследования мочевого пузыря.
Всегда проще предупредить появление патологии при проведении радиотерапии, чем потом лечить воспаление.
Статистика заболевания
Согласно статистическим данным, лучевой цистит возникает в 18% случаев после проведений радиотерапии.

Прежде чем начинать эффективное лечение рака мочевого пузыря, необходимо обратиться к онкологу и пройти полное клиническое обследование.
Для начала стоит уточнить, что это онкологическое заболевание с высокой вероятностью летального исхода пациента, а прогрессирующий патологический процесс распространяет раковые клетки в ткани мочевого пузыря.
Такие аномальные клетки не отмирают, а, наоборот, стремительно делятся и формируют злокачественные опухоли, требующие немедленного лечения, чаще – удаления. Успешная терапия зависит от диагностированной стадии заболевания и специфики организма, но в данной клинической картине желательно не медлить.
Общая информация

Болезнь имеет злокачественную природу, а это означает, что прогрессирующие осложнения со здоровьем могут в скором времени могут стать основной причиной смерти пациента.
Именно поэтому важно бдительно относиться к своему здоровью и внимательно следить за всеми его переменами. Например, стоит отметить, что многочисленные отзывы о лечении рака мочевого пузыря сообщают, что заподозрить диагноз на ранней стадии весьма проблематично и даже невозможно ввиду отсутствия симптоматики.
Если врач обнаружил на экране УЗИ опухоль мочевого пузыря первой или второй стадии, то можно смело рассчитывать на положительный прогноз примененной консервативной терапии.
Если же диагноз поставлен в третьей стадии либо четвертой, когда метастазы распространились уже на соседние органы, то без дополнительного хирургического вмешательства уж точно не вылечиться, да и конечный эффект вызывает серьезные сомнения.
Так что известно два метода лечения рака мочевого пузыря – консервативный (медикаментозный) и оперативный (хирургическое вмешательство с дальнейшей реабилитацией), а окончательный выбор осуществляет лечащий врач.
Консервативная терапия

Современные ученые доказали, что консервативные методы борьбы со злокачественными новообразованиями также демонстрируют устойчивый терапевтический эффект, главное – точно подобрать медицинское направление и основное лекарственное средство.
Именно поэтому врачи выделяют биологическую терапию как один из самых эффективных методов консервативного избавления от злокачественных опухолей.
Такая иммунотерапия направлена на активацию иммунной системы человека и ее противостояние раковым клеткам, поэтому содержит ряд медикаментов, которые чаще всего вводятся извне в организм через мочеиспускательный канал, либо непосредственно в мочевой пузырь.
Известны следующие медицинские препараты:
- Иммуностимулирующая бактерия БЦЖ: лечение рака мочевого пузыря с ее помощью может длительно перейти в период ремиссии либо, наоборот, спровоцировать очередной рецидив. Так что без врачебного участия явно не обойтись.
- Синтетические белки иммунной системы, в частности интерферон, который активизирует человеческий ресурс на борьбу с болезнетворными бактериями. Интерферон альфа-2b часто гармонируют с БЦЖ, а побочной реакцией могут стать ярко выраженные симптомы гриппа.
Это основное лечение рака мочевого пузыря, которое также дополняется химиопрофилактикой, то есть приемом витаминов для сокращения численности рецидивов.

А вот более прогрессивная фотодинамическая терапия умело и в лечебных целях сочетает лазерный свет и наркотические вещества для масштабного истребления раковых клеток, прогрессирующих в организме.
В данном случае в вену вводится неактивный медицинский препарат, который стимулирует направленный поток света и делает разрушающим в отношении раковых клеток. Повредиться могут незначительные участки здоровых тканей мочевого пузыря, но в целом клинический эффект превосходный.
Оперативное лечение

Как правило, лечение переходноклеточного рака мочевого пузыря включает хирургию, лучевую терапию и химиотерапию в комплексе.
Выбор процедуры зависит от размеров опухоли и стадии патологического процесса.
В обширной медицинской практике выделают следующие виды операций:
-
Трансуретальная резекция. Если патогенное новообразование имеет относительно малые размеры, то врачи прибегают к трансуретральной резекции, которая заключается в иссечении пораженных участков слизистой оболочки мочевого пузыря и дальнейшем прижигании визуальных дефектов его структуры.
Раковые клетки уничтожаются с помощью электрического тока (современного лазера), безопасного для человеческого организма, а сама операция по удалению рака мочевого пузыря сопровождается относительно малыми кровопотерями.
Частичная цистэктомия. Если патологический процесс прогрессирует, но метастазы пока отсутствуют, врач может порекомендовать выполнение частичной (сегментной) цистэктомии, которая заключается в частичном удалении мочевого пузыря вместе с раковыми клетками его слизистой оболочки.
Если поражена одна область, то такое удаление позволяет пациенту вернуться к своей привычной жизни, но при соблюдении всех врачебных рекомендаций в период реабилитации.

Радикальная цистэктомия подразумевает глубокое иссечение раковых клеток в пораженном органе, а уместна в запущенной стадии заболевания либо при наличии метастаз.
Окончательному иссечению в последнем случае также подлежат пораженные лимфатические узлы, расположенные по соседству, и близлежащие внутренние органы. Операция опасна для жизни, ведь присутствует высокий риск кровотечения.
Прогнозы химиотерапии

Внутрипузырная химиотерапия уместна как при консервативном лечении заболевания, так и в реабилитационном периоде после хирургического вмешательства.
В первом случае ее эффективность значительно ниже, чем подкожное введение прививки БЦЖ; а вот после операции рак мочевого пузыря и химиотерапия – понятия совместимые, то есть имеется реальный шанс на выздоровление (пусть даже не окончательное).
Итак, основная цель такой вредной для всего организма процедуры – остановить рост, предотвратить размножение и дальнейшее распространение раковых клеток; а достичь ее можно благодаря специальным медицинским препаратам.
После введения в вену или мышцу, они проникают в общий кровоток и расходятся по всему организму, масштабно поражая раковые клетки. Самый эффективный способ химиотерапии при раке мочевого пузыря – через трубку, вставленную в уретру.
Для достижения положительной динамики заболевания требуется не одна процедура, а лечащий курс в будущем придется возобновлять один раз в полгода, испытывая при этом серьезные побочные явления ослабленного болезнью организма.
Шансы народного лечения
Как известно, в альтернативной медицине также найдется несколько реальных рецептов, которые позволят уничтожить раковые клетки, и направят на путь выздоровления. Например, многие пациенты искренне верят в реальную силу такого натурального антисептика, как чистотел.

Самое известное лечение рака мочевого пузыря чистотелом – это питье неконцентрированного сока, который необходимо разбавлять небольшим количеством проточной воды.
Разовые дозы и способ применения должны быть оговорены с онкологом, в противном случае можно по незнанию спровоцировать острое отравление и без того больного организма. Известно одно: чем больше масса пациента, тем больше напитка он должен выпивать за день.
Также в народной медицине хорошо известно лечение рака мочевого пузыря содой, которое тоже обеспечивает улучшение и возможность вернуться к полноценной жизни.
Основным ингредиентом такой терапии является обычная пищевая сода, вот только способ приготовления напитки и его пропорции желательно индивидуально выяснять у знакомого онколога. Поверхностное самолечение может не только ухудшить общее состояние, но и усугубить преобладающую клиническую картину.
Кратко о раке мочевого пузыря

Как упоминалось выше, при данном диагнозе раковые клетки произрастают в толщу мочевого пузыря и распространяют метастазы на соседние органы.
Как и все злокачественные опухоли, эта также имеет четыре стадии, от которых и зависит клинический исход:
- на первой стадии раковые клетки меняют структуру эпителиальной соединительной ткани;
- вторая стадия сопровождается произрастанием раковых клеток в мышечный слой;
- третья стадия формирует очевидную опухоль, которая прирастает к стенке мочевого пузыря;
- на четвертой стадии метастазы распространяются в предстательную железу и брюшные стенки, начиная процесс метастазирования.
В большинстве случаев первые признаки появляются уже на третьей стадии рака, когда показано незамедлительное хирургическое вмешательство.
Чтобы в будущем избежать проведения операции, важно регулярно выполнять полную диагностику организма хотя бы в целях профилактики или для своего душевного успокоения. Только так можно обнаружить глобальную проблему уже на ранней стадии ее появления, причем в подобных клинических картинах врачи гарантируют 100% выздоровление.
На последних стадиях болезнь часто прогрессирует в отдаленные органы. Под удар может попасть горло, поэтому важно узнать все о признаках рака гортани заранее.
А в этой статье вы можете ознакомиться со всеми стадиями рака гортани.
О диагностике и хирургическом удалении рака мочевого пузыря в видео-формате:
Читайте также:


