Гемангиома лечить или ждать
Перезвоним Вам в течении 1 минуты
Москва, Балаклавский проспект, дом 5
Папилломы представляют собой полипы на тонкой ножке цвета нормальной кожи или коричневого цвета (от светло-коричневого до темно-коричневого)
метод лазеродеструкции плотных округлых ороговевших кожных узелков вирусной природы
Гнойные патологии кожи и жирового слоя клетчатки чаще (до 90% историй болезни) вызываются инфицированием стафилококком
раздел медицины, занимающийся изучением структуры и функции кожи в норме и при патологии, диагностикой, профилактикой и лечением заболеваний кожи
- Новости
- Гемангиома
- Гемангиома: лечить или нет?

Гемангиома часто встречаемое заболевание не только у детей, а и у людей более старшего возраста. Зачастую они проявляются у новорожденных. Статистика гласит, что количество гемангиом в первый год жизни у младенцев занимает около 75 %. Но часто наблюдается это заболевание в первые полгода жизни ребенка. При этом новообразование появляется и имеет несколько пиков своего развития. Так в период между 2 и 4 месяцами наблюдается пик роста образования. А ближе к году она и вовсе прекращает свой рост. Часто у родителей встает вопрос при диагнозе гемангиома: лечить или нет?
Опасения, возникающие по поводу гемангимиомы у ребенка
Лекари не имеют одного мнения по этому поводу таких образований. Однако учитывая рекомендации экспертов, любые образования подвергаются лечению и профилактическим мерам. Наиболее часто родителей при обнаружении таких новообразований волнуют вопросы:
• возникновение опасений по поводу процарапывания возникших пятен детьми в периоды игр или отдыха;
• возможные кровоизлияния вследствие повреждения гемангиомы механическим путем;
• могут быть проблемы в детском саду, так как такие образования воспринимаются другими детьми достаточно негативно.
Такие последствия образований характерны для детей. Поэтому родителям необходимо решить, что для них важнее психологическое здоровье и эстетический вид кожи ребенка.
Если же родители боятся лечить гемангиомы, то в обязательном порядке необходим контроль специалистов за ней. При любом типе образований необходимо документировать такие данные как:
• исходное состояние гемангиомы путем фотографирования;
• ее видоизменения на коже ребенка, изменение цвета или других характеристик;
• возможное распространение этого заболевания на соседние здоровые участки кожи.
Встречаются случаи, когда после стремительного роста образования, оно переходит в латентное состояние. Однако намного реже встречаются варианты, когда образование может самостоятельно исчезнуть. Гемангиома: лечить или нет? Этим вопросом часто задаются родители, но здоровый вид кожи ребенка важнее любых опасений. Тем более в век развитых технологий удаление гемангиомы не только безболезненно, но и не оставит и следа. Поэтому при выборе лечить или нет образование, решать вам. А вот оставаться здоровым и красивым решение каждого из нас.

У младшего ребенка на бедре гемангиома с рождения, не выпуклая, но растет. Сегодня были в поликлинике на прививке и педиатр сказала, что нужна консультация хирурга, т.к. прививка АКДС может спровоцировать дальнейший рост гемангиомы.
- Где можно проконсультироваться у хирурга?
- Где лучше удалить ее?
- Что лучше удаление жидким азотом или лазером?
Гемангиома – сложное, до конца неизученное заболевание. И хотя гемангиома не относится к злокачественным образованиям, однако имеет некоторые ее черты - отсутствие капсулы, которая ограничивала бы рост опухоли. Поэтому гемангиомы могут прорастать жизненно важные органы и нарушать их функции. Самое грозное осложнение - сильное кровотечение, которое очень сложно остановить.
Гемангиома достаточно распространенное заболевание. Преимущественно они появляются сразу после рождения: 75% гемангиом развиваются в первый год жизни, и половина из них — до 6 месяцев. В последнее время отмечается тенденция к появлению врожденных гемангиом у детей. Гемангиома у детей имеет два самых опасных периода, в течение которых растёт она активнее всего - это от 2-х до 4-х месяцев и от 6-ти до 8-ми месяцев. В год она прекращает расти.
Врачи не имеют единого плана лечения гемангиом. Чаще всего лечением гемангиом занимаются хирурги общей практики, а не онкологи. К сожалению, и в нашем городе нет детского онколога. Поэтому и существуют расхождения в тактике ведения таких пациентов. Считается, что многие не осложненные гемангиомы со временем самостоятельно исчезают. При этом преобладают три фазы: до конца первого года жизни; от года до пяти (ранняя инволюция); до конца полового созревания (поздняя инволюция).
Случается, что после кратковременного стремительного роста гемангиома на годы замирала и потом быстро исчезала. Спонтанное исчезновение гемангиом наблюдается в 6,7% детей.Появление в центре гемангиомы участков беловатой кожи свидетельствует о начинающемся процессе выздоровления. Далее посветление распространяется от центра к краям гемангиомы. Этот процесс может длиться годами. К 5 - 8 годикам гемангиома может рассосаться.
- гемангиома расположена на лице, голове, в области половых органов или анального отверстия;
- гемангиома находится во рту;
- гемангиома быстро растет — не зависимо от локализации;
- возникают различные осложнения вследствие гемангиом;
- гемангиомы доставляют сильный психологический дискомфорт родителям или ребенку.
Нельзя недооценивать возникающих при этом проблем, страхов и тревог, возможных уединений и изоляций, семейных конфликтов. Например, при nevus flammeus не происходит осложнений, но можно только предполагать, насколько тяжело приходится родственникам и самому больному (в немецком языке это переводится как родимое пятно или позорное пятно):
- очень часто мамы винят себя за такие заболевания у детей;
- нередко проявляется страх возникновения кровотечений в результате повреждений и царапин, которые больные и их близкие не смогут остановить;
- начиная с детского сада могут возникать проблемы с другими детьми, часто товарищи по играм начинают дразниться или вообще исключать из игр больного ребенка;
- психологически дети могут реагировать на всё это агрессивностью, депрессиями, боязливостью или снижением внимания.
При любом типе гемангиомы необходимо фотографически документировать исходное состояние, ее проявления для того, чтобы в дальнейшем можно было осуществлять контроль за распространением гемангиомы и за ходом лечения.
Причины появления гемангиомы
Причины возникновения гемангиом до сих пор точно не известны. По одной из версий, гемангиомы появляются у младенцев, чьи матери на 3-6 неделе беременности, когда у плода формируется сосудистая система, перенесли ОРЗ. Существует мнение, что гемангиома может появится у ребенка, если его мама принимала во время беременности сосудорасширяющие препараты ( курантил). Примечательно, что девочки страдают от этих образований в 2-3 раза чаще, чем мальчики. Провоцируют рост гемангиом ноотропные и вазоактивные препараты (ноотропил, пирацетам и др.), назначаемые новорожденным и детям грудного возраста для лечения патологий ЦНС.
С другой точки зрения, в возникновении гемангиом играют роль наследственные и гормональные признаки. Из собственных наблюдений могу отметить достоверное увеличение роста сосудистой опухоли у детей после любой прививки, физиопроцедур, массажа и приема сосудорасширяющих средств.
Виды гемангиом:
Простая гемангиома – чётко ограниченное образование красного или сине-багрового цвета, которое находится на поверхности кожи и в верхнем подкожном жировом слое и распространяется в стороны. Поверхность простой гемангиомы в большинстве случаев гладкая, но встречаются и гемангиомы с неровной поверхностью, иногда несколько выступающие над кожей. При надавливании гемангиома бледнеет, постепенно восстанавливая прежний цвет.
Как лечить гемангиому у ребенка?
Склерозирование
В гемангиому вводится специальный препарат, он блокирует сосуды, после чего её рост останавливается. После этой процедуры образуется небольшой отёк, сходить он будет постепенно, в течение нескольких недель.Гемангиому у детей лечат таким способом, когда она уже успела прорости вглубь тканей. Также данная процедура часто сочетается с лазером.
Замораживание
Наносится жидкий азот (криодеструкция). Гемангиома у детей отмирает и разрушается под воздействием низкой температуры. После лечения замораживанием образуется пузырь над пятнышком (его нельзя прокалывать). Он лопнет сам, после этого ранка будет заживать достаточно быстро. В некоторых случаях вам порекомендуют мазь, которая ускорит заживление. Гемангиома у детей лечится таким способом в том случае, если пятнышко имеет небольшой размер. После применения жидкого азота на коже ребёнка остаётся небольшой след, сначала он имеет розовый оттенок, а затем он станет практически невиден.
Гормонотерапия
Этот способ лечения гемангиомы у детей считается экстренной терапией и используется только в тех случаях, когда гемангиома располагается около жизненно-важных органов (гениталии, роднички, глаза, нос, рот) и развивается, т.е. растёт большими темпами. Предположительно, при длительном приеме кортизона блокируются рецепторы, ответственные за рост организма. После отмены кортизона рост возобновляется. Скорее всего, не все гемангиомы связаны с этими рецепторами, поскольку в 30% случаев этот метод лечения не оказывает никакого воздействия. Помимо внутреннего приема кортизона возможно применение местных мазей, однако при этом могут возникнуть множественные осложнения (от местных до общих). Есть смысл применять подобное лечение как дополнительное средство при угрожающих жизни состояниях.
Лучевая терапия
Лучевая терапия предусматривала устранение гемангиомы с помощью соответствующих доз облучения, в результате чего останавливался рост и нарушался кожный покров. На сегодняшний день один из устаревших методов лечения гемангиом. Полное устранение гемангиомы с помощью соответствующих доз облучения практически не достижимо. Возникающие побочные явления (нарушения роста, нарушения кожного покрова) не оправдывают этого метода.
Хирургическое лечение
Риск хирургического лечения довольно высок из-за сильных кровотечений во время операций, которые часто заканчиваются различными осложнениями, в том числе уродствами и повреждениями нервов. Из-за этого полное удаление на лице, к примеру, практически не достижимо. Более того, могут остаться уродующие последствия операции или повреждения лицевых нервов.
Лечение лазером
Удаление гемангиомы при помощи лазера – безболезненная, не требующая анестезии процедура, которая почти не имеет ограничений по возрасту.
Луч лазера нагревает патологические сосуды, и они склеиваются. После этого, лишенная кровоснабжения опухоль, рассасывается, практически не оставляя следов на коже.
Ещё один плюс лазерной терапии гемангиом – возможность достичь труднодоступных мест и мест больших локализаций. Так, при помощи лазера возможно удаление образований на веках, в области глазницы, а также устранение простых гемангиом большого размера. Кроме того, лечение может быть разбито на отдельные этапы, что можно согласовать с эстетическими требованиями. Лазерное воздействие практически безболезненно, однако при желании пациента могут применяться местные обезболивающие средства в виде кремов, мазей. Если после лазерного воздействия имеются признаки ремиссии гемангиомы, можно принять выжидательную позицию и воздержаться от манипуляций.
На первом этапе мы используем лазер на парах меди с длинной волны 583 нм. Этот лазер позволяет воздействовать на поверхностные сосуды. Через месяц, в случае необходимости, повторяется сеанс лазерного лечения с использованием неодимового лазера с длинной волны 1264 нм. Такой лазер воздействует на сосуды, расположенные глубже. Ежемесячно врач-онколог ведет активное наблюдение за малышом, который прошел лазерному лечение.
Чтобы избежать повторного появления гемангиомы мы обязательно даем родителям все необходимые рекомендации:
- Воздержаться от всех видов вакцинации до 1.5 лет (так как прививка может спровоцировать рост гемангиомы)
- Отказаться от массажа до 1 года ( или до стойкой ремиссии) из-за усиления кровообращения во время массажа)
- Не принимать сосудорасширяющие и ноотропные препараты до 1 года
- Не проходить физиопроцедуры до полного исчезновения гемангиомы
- Принимать до 8-10 месяцев антигомотоксические препараты, способные реально приводить к постепенному уменьшению гемангиомы.
- Ежемесячно посещать врача-онколога с документированным отчетом о поведении гемангиомы.
Постоянный контроль
В случае обнаружения гемангиомы у ребёнка, врачами рекомендуется следующий график контроля.
- Пятно увеличивается : 1 раз в 2 - 4 недели.
- Опухоль перестаёт расти : 1 раз в 2 - 6 месяцев.
- Гемангиома уменьшается : 1 раз в 6 - 12 месяцев.
Многие родители наших пациентов на консультациях спрашивают: что будет, если не лечить ребенка с младенческой гемангиомой? Как поступить, если врачи предлагают подождать и наблюдать? Что будет с ребенком и гемангиомой через 5, 10, 15, 20 лет? Вы можете обещать, что все пройдет без лечения? Что нам делать?
Врачи имеют в своем арсенале определенные методы лечения младенческих гемангиом и могут только рекомендовать их родителям. Выбор же лечить или нет, остается за родителями. В данной ситуации родители несут всю полноту ответственности за будущее психологическое и физическое здоровье своего ребенка.

Пациентка с PHACE синдромом. Результат применения гормональной терапии. Наступление фазы инволюции в 4 года. Фото слева пациентки в 18 лет.

Верхние фото результат применение кортикостероидов пациентке в 4 месяца, фото в 1,5 лет и в 13 лет. Нижние фото результат регрессии глубокой гемангиомы в 2 года, 4 года и 14 лет.

Инволюция младенческих гемангиом без лечения. Верхние фото у пациентки с глубокой младенческой гемангиомы носа в 16 месяцев и в 7 лет. Нижние фото у пациентки в 11 месяце и в 15 лет.

Инволюция младенческих гемангиом без лечения. Верхние фото 1 год, 4 года и в 18 лет. Нижние фото 1,5 года, 4 года, 8 лет.

Инволюция младенческих гемангиом без лечения. В 3 месяца, 2 года, 5 лет, 14 лет.

Инволюция младенческих гемангиом без лечения. В 6 месяцев и в 12 лет.

Инволюция младенческих гемангиом без лечения. В 5 месяцев, 1 год и в 3 года.

Инволюция младенческих гемангиом без лечения. Фото слева в 4 месяца и в 6 лет, справа в 3 месяца и 14 лет.

Применение бета-блокаторов для лечения младенческих гемангиом. Верхние фото пациентка в 5 месяцев и в 10 месяцев. Нижние фото в 3 месяца и в 7 месяцев.


Применение интерферон терапии. В 7 месяцев, в 9 месяцев и в 1г 10 месяцев.

Применение интерферон терапии. В 3 месяца, в 5 месяцев и в 1,5 года, после 12 месячного курса IFN alfa-2a.

Наши эксперты – хирург Аркадий Самохвалов и заведующий консультативно-диагностическим отделением одной из частных клиник, сердечно-сосудистый хирург Константин Былов.
Замечено, что так природа чаще всего метит недоношенных малышей. Но и у новорождённых, появившихся в срок, тоже может быть такая особая примета. Кстати, по статистике, гемангиомы у девочек встречаются значительно чаще, чем у мальчиков.

Не просто дефект
Самый распространённый миф по поводу гемангиомы – это то, что она может переродиться в рак. На самом деле такие случаи крайне редки. Но и ждать, пока всё само собой рассосётся, как, кстати, советует второй миф, тоже не всегда стоит. Ведь, несмотря на то, что иногда гемангиомы действительно проходят самостоятельно, так бывает не всегда. И обычно на это уходит много лет (от полутора до десяти и больше). Самоустраняются новообразования, расположенные на закрытых одеждой участках тела. А пятна на лице, голове и шее, как правило, не исчезают. Растут гемангиомы вместе с ребёнком и особенно интенсивно – до полугода. Быстрее всего они увеличиваются в размерах у недоношенных малышей. Лучше как можно раньше показать младенца с таким новообразованием врачу. Ведь помимо косметического дефекта сосудистая опухоль грозит весьма неприятными вещами.
Если гемангиома расположена там, где её легко повредить, например постоянным трением об одежду, она может привести к развитию инфицированных язв. Другая потенциальная опасность – поражение близлежащих тканей. Так, если, например, гемангиома находится в области глаза, уха, носа или в полости рта, у малыша могут появиться нарушения зрения, слуха и даже затруднение дыхания. К тому же сосудистая опухоль может начать расти вширь, прорастая внутренние органы. А если гемангиома обширная, то не исключено и развитие тромбоцитопении – дефицита тромбоцитов в крови, из-за которой кровь начинает плохо сворачиваться.
Подождём?

Выбираем метод
Метод лечения подбирается индивидуально. Его выбор зависит от возраста ребёнка, характера гемангиомы, её величины и расположения, быстроты роста…
Хирургическое лечение показано только при глубоко залегающих сосудистых опухолях, расположенных в местах, скрытых одеждой. Существенный минус метода – заметные рубцы.
Криотерапия подходит для лечения простых гемангиом небольшой площади. 70% сосудистых опухолей даже у новорождённых крошек сегодня лечат этим простым, быстрым и дешёвым методом. Врач всего на 15–20 секунд прикасается к нужному месту наконечником аппарата, через который поступает жидкий азот с температурой минус 196 градусов. От экстремального холода ткань гемангиомы отмирает. Обезболивания не нужно. Через несколько дней на месте прижигания образуется чёрная корочка. Когда она отпадёт, можно будет оценить, до конца ли удалена гемангиома или потребуется ещё сеанс. К сожалению, следы от удаления новообразования жидким азотом всё равно останутся. Поэтому для лица метод вряд ли подходит.

В последнее время широко используется лазерная методика. Она даёт хороший косметический эффект, так как лазер воздействует избирательно – только на саму опухоль, не затрагивая здоровую кожу. Но для удаления гемангиомы полностью обычно требуется не один, а несколько сеансов. Но лечиться нужно только у сосудистого хирурга, владеющего лазерной методикой.
Если гемангиома крупная, среди методов часто используется лучевая и гормональная терапия. Сосудистую опухоль облучают рентгеновскими лучами. Кортикостероиды применяются внутрь (в виде таблеток), а также подкожно – в виде инъекций в саму гемангиому. Также известна терапия бета-адреноблокаторами. Большие сосудистые опухоли и опухоли на лице часто лечат именно так.
Чтобы удалить глубокие кавернозные или смешанные гемангиомы, криодеструкцию сочетают с микроволновым облучением. Методика СВЧ-криодеструкции достаточно проста, проводится в амбулаторных условиях и не требует обезболивания.
Область гемангиомы сначала облучается СВЧ-полем, а затем обрабатывается жидким азотом.
Склерозирование показано при небольших, глубоко расположенных сосудистых опухолях, чаще – при кавернозных и комбинированных, особенно если они сосредоточены на лице. В опухоль делается укол препарата (на основе спирта), который вызывает отмирание гемангиомы без образования рубца. Недостатками такого лечения являются его болезненность и длительность (перерывы между инъекциями составляют 2–4 недели, курс – из 5–15 уколов).

- Этиология и эпидемиология заболевания
- Типичная локализация гемангиом
- Классификация гемангиом
- Клиническая картина
- Диагностика гемангиомы
- Дифференциальный диагноз
- Лечение гемангиомы
Этиология и эпидемиология заболевания
Свое название заболевание подтверждает в 30–40% случаев, т.е. опухоль начинает свое развитие у плода еще в утробе матери и проявляется сразу после его рождения. Но не всегда гемангиома обнаруживается у новорожденного в первые часы появления на свет. Более 65% случаев заболевания диагностируются через 2–8 недель после родов. По частоте распространенности среди опухолей младенческого возраста гемангиома занимаем первое место. Чаще встречается у девочек, чем у мальчиков, в соотношении 3:1.
Младенческие гемангиомы отличаются быстрым ростом, хотя и являются доброкачественными новообразованиями.
Причины возникновения гемангиом неизвестны. Рассматриваются возможные генетические особенности, которые запускают процессы развития сосудистой опухоли у плода, но эти сведения на данный момент не подтверждены клиническими исследованиями.
Несмотря на то что определить причину возникновения заболевания невозможно, выделяют ряд факторов риска, которые можно связать с развитием младенческой гемангиомы:
- женский пол;
- недоношенный ребенок;
- рождение ребенка с недостаточным весом;
- перенесённые матерью вирусные заболевания во время беременности;
- прием беременной алкоголя, курение, употребление токсичных для плода препаратов;
- гормональные нарушения у матери.
Но даже при наличии каких-либо факторов из списка выше нельзя в точности предположить, разовьется ли сосудистая опухоль.
Типичная локализация гемангиом
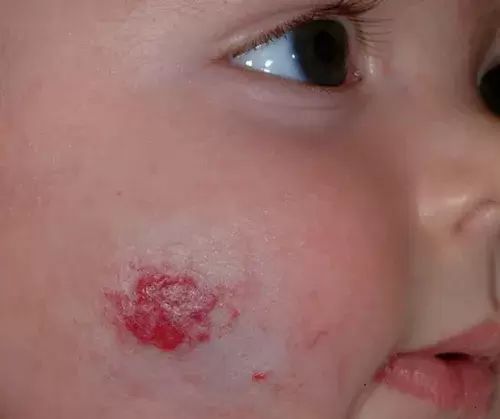
Гемангиома на лице – одна из частых локализаций опухоли
Так как это доброкачественная опухоль сосудистой ткани, то ее расположение может быть практически любым, ведь сосуды есть на всех участках нашего тела. Излюбленными расположениями гемангиомы у новорожденных являются:
- шея, околоушная область, уши;
- кожа туловища;
- голова, её волосистая часть;
- участки слизистых оболочек рта, прямой кишки;
- кожа на веках, щеки, губы;
- половые органы и перианальная область;
- внутренние органы;
- ноги, руки.
Основная часть всех гемангиом по своей локализации приходится на голову и шею. Во внутренних органах, например в легких или печени, она встречается довольно редко.
Классификация гемангиом
Российские врачи используют классификацию на основе морфологических особенностей гемангиом, то есть уделяют внимание ее форме и строению. Выделяют:
- Простые или капиллярные – располагаются на коже. Встречаются в подавляющем большинстве случаев – около 95%.
- Кавернозные – расположены под кожей. 3% от общего числа ангиом.
- Комбинированные – состоят из видимой на коже и подкожной частей. 1,5% всех случаев ангиом.
- Смешанные – гемангиомы, сочетающиеся с другими опухолевыми образованиями, например с лимфомой, кератомой, фибромой и др. (0,5% случаев).
По внешнему виду простая гемангиома на своей начальной стадии представляет собой красное пятно с неровной поверхностью округлой формы и с нечеткими краями, возвышающееся над поверхностью кожи. Если надавить в области перехода здоровой кожи в гемангиому, то пятно побледнеет, но если палец убрать, оно снова примет прежний цвет. При крике или плаче ребенка образование наливается кровью и приобретает ярко-красный оттенок.
Также возможно развитие обширной капиллярной гемангиомы, которая может распространяться на большие участки. Она представляет собой пятно неопределённой формы с неровными краями и часто локализуется на спине или конечностях.
Располагающуюся в подкожно-жировой клетчатке кавернозную гемангиому характеризуют как мягкую опухоль с дольчатым на ощупь строением, с неизмененной над ней кожей. По своей сути это сообщающиеся между собой полости, заполненные кровью. Цвет образования обычно или телесный, или синеватый, иногда в нем видны проходящие сосуды. Опухоль может быть либо окружена тонкой капсулой, либо не иметь четких границ и прорастать в окружающие ткани. Её размер может варьироваться от нескольких миллиметров до десятков сантиметров.
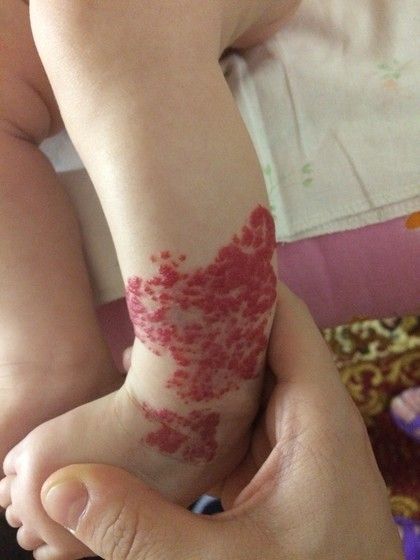
Обширная капиллярная гемангиома на ноге
Из-за угрозы развития видимых косметических дефектов на лице или сдавления жизненно важных органов, например трахеи, кавернозные гемангиомы требуют безотлагательного обращения к врачу и лечения!
Комбинированные гемангиомы обладают признаками простой и кавернозной формы заболевания. Часто имеют обширную подкожную часть. Опасны тем, что при своей локализации на спине или брюшной стенке могут прорастать во внутренние органы.
Клиническая картина
Первые проявления заболевания приходятся на 2–3-ю неделю жизни младенца. Реже, особенно в случаях с кавернозными гемангиомами, симптомы могут проявиться позднее, обычно к 4–8-й неделе. С этого момента и до 5–6 месяцев опухоль проходит через пролиферативную фазу, которая характеризуется интенсивным ростом. Поэтому кожные и подкожные проявления в этот период наиболее отчётливые.
После 6–8-го месяца жизни ребенка опухоль вступает в инволютивную фазу. Это справедливо только для простых гемангиом, так как кавернозные и комбинированные гемангиомы самостоятельно не регрессируют. Основная регрессия опухоли происходит в 1–2 года, но о полном излечении можно говорить к 7–12 годам. Гемангиома постепенно уменьшается в размерах, затягивается здоровой кожей. Приблизительно в половине случае после гемангиом на коже обнаруживаются остаточные явления: атрофия, рубцы, участки гиперпигментации или телеангиоэктазий.
Кавернозная гемангиома часто приводит к развитию осложнений, особенно если локализуется на голове или внутри органов.
Часто встречающиеся осложнения гемангиомы:
- Гемангиомы на лице могут достигать очень больших размеров, являясь значительным косметическим дефектом.
- Кровотечение нередко осложняет заболевание, особенно оно опасно при расположении опухоли в печени, селезёнке или мозговых оболочках.
- Гемангиома в области шеи может приводить к сдавлениям гортани и трахеи и, как следствие, может стать причиной обструкции верхних дыхательных путей.
- Располагаясь на веках, опухоль может привести к проблемам со зрением.
- В областях, подверженных частой травматизации, например на носу, ушах, губах, конечностях или в перианальной зоне, гемангиома кожи может изъязвляться.
- При изъязвлении возможно попадание инфекции в ранку и развитие воспалительного процесса с его распространением в глубокие слои ткани или органа.
- При расположении гемангиомы на ноге возможны нарушения походки.
- Развитие синдрома Казебаха–Меррита – одно из самых тяжелых и часто летальных осложнений гемангиомы при отсутствии лечения. Характеризуется разрушением тромбоцитов и ускоренным ростом сосудистой ткани. Это приводит к частым кровотечениям, застойной сердечной недостаточности и болезненности.
- Гипотиреоз у детей с тяжелым поражением печени вследствие множественных гемангиом.
- При поражении позвонков, костей таза или ног возможны нарушения со стороны опорно-двигательной системы.
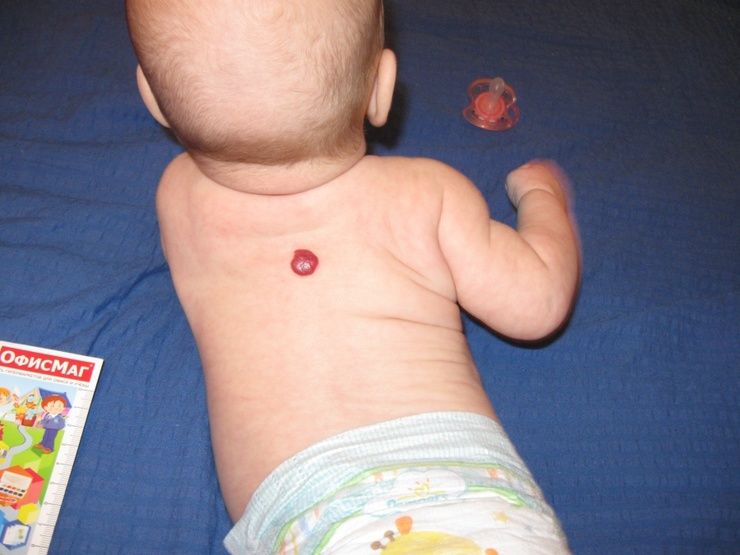
Простая гемангиома на спине в пролиферативной фазе роста
Диагностика гемангиомы
Капиллярная гемангиома в 95% случаев не требует дополнительных методов обследования, диагноз ставится на основании анамнеза и осмотра. Для верификации диагноза существует алгоритм, позволяющий провести ее максимально точно. Нужно выяснить следующее:
- Когда впервые были отмечены изменения на коже: сразу после рождения или в ближайшее после него время?
- Размеры и окраску новообразования в начале заболевания.
- Была ли тенденция к росту у опухоли с течением времени.
- Отмечаются ли на данный момент признаки регрессии заболевания, если да, то как давно.
- При осмотре: типичную для гемангиом локализацию, консистенцию при пальпации, окраску и её изменение при надавливании.
Этих данных обычно достаточно для проведения дифференциального диагноза гемангиомы кожи с другими сосудистыми мальформациями и опухолями и подтверждения диагноза.
Если диагноз простой гемангиомы не вызывает сомнений, то кроме осмотра и сбора анамнеза дополнительного обследования не требуется.
Если диагностика гемангиомы затруднена, то проводится ряд инструментальных обследований:
- УЗИ;
- допплерография;
- КТ с контрастом;
- МРТ;
- диагностическая пункция (биопсия участка опухоли);
- исследование уровня гормонов щитовидной железы для исключения гипотиреоидизма.
Дифференциальный диагноз
Существует ряд заболеваний, которые по определенным признакам могут быть похожи на младенческую гемангиому, но при более детальном рассмотрении будут от нее отличаться. Врачи проводят дифференциальную диагностику с:
- сосудистыми мальформациями, которые не обладают способностью к пролиферации и инволюции;
- сосудистыми невусами, которые не способны быстро расти, а потом уменьшаться, а также локализуются в определенных областях: на затылке, между бровями, на копчике;
- множественным гемангиоматозом;
- лимфанагиомой.
- пигментными родимыми пятнами;
- фибросаркомой, рабдомиосаркомой, глиомой.
Лечение гемангиомы
Если опухоль локализована на коже и не осложняет жизнь пациента, то врачом будет предложена выжидательная тактика. Родителям будет необходимо фотографировать гемангиому и посещать врача, чтобы тот мог оценить, в какой фазе находится опухоль. Но существует ряд показаний к лечению гемангиомы, при которых ждать самостоятельного разрешения опасно. К ним относят:
- опухолевые образования, представляющие угрозу жизни вследствие развития осложнений или сдавлений органов и тканей;
- гемангиомы, которые потенциально могут вызвать видимые косметические дефекты, например на лице;
- вероятность нарушения функции органа, например близкое расположение гемангиомы с трахеей или на веках.
Врач индивидуально подбирает для пациента терапию, основными направлениями которой являются:
- медикаментозное лечение: кортикостероидные гормоны, цитостатики, интерфероны, бета-адреноблокаторы;
- малоинвазивные методы: склерозирующая терапия, лазерная терапия, криодеструкция, электрокоагуляция, компрессионная терапия;
- хирургическая операция – при труднодоступных гемангиомах, локализующихся на закрытых участках тела, например на спине или во внутренних органах.
Так как невозможно повлиять на причину возникновения заболевания, то терапия заключается в полном устранении опухоли. После удаления гемангиомы не рецидивируют.
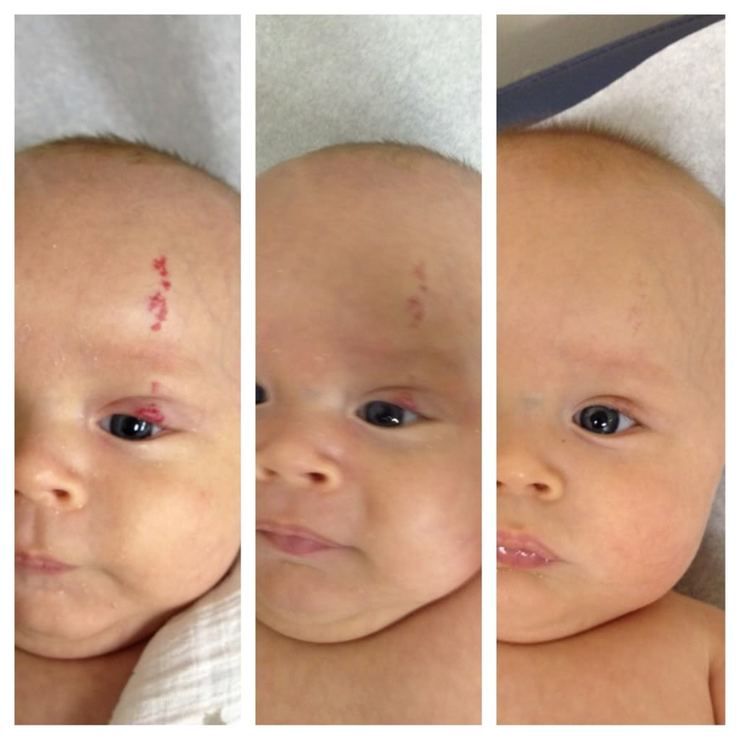
Прогресс при лечении младенческой гемангиомы через пять недель
Гемангиома – это доброкачественный процесс, который хорошо поддается лечению, а если обратиться к врачу в начале заболевания, то можно избежать развития осложнений. Наличие характерных черт у заболевания позволяет провести точный дифференциальный диагноз, а значит, и подобрать лечение. Главное – не откладывать визит к специалисту, не надеяться, что гемангиома пройдет сама, и не заниматься самолечением.
Читайте также:

