Доброкачественные опухоли влагалища клиника лечение
Первичный рак влагалища вполне считается относительно редкой формой злокачественных новообразований. Он составляет от 1 до 3% всех опухолей женской репродуктивной системы. В клинике онкологии Юсуповской больницы созданы все необходимые условия для лечения пациенток, у которых выявлена злокачественная опухоль в вагине:
- Европейский уровень комфорта палат;
- Высокая квалификация врачей онкологов-гинекологов;
- Оснащение новейшей аппаратурой ведущих мировых производителей;
- Использование для химиотерапии современных противоопухолевых препаратов, которые обладают высокой эффективностью и минимальным спектром побочных эффектов;
- Индивидуальный подход к выбору оперативного вмешательства и схемы лучевой терапии;
- Внимательное отношение медицинского персонала к интимным проблемам пациенток.
При раке влагалища прогноз зависит от стадии заболевания, адекватности проводимого лечения, наличия сопутствующей патологии, общего состояния пациентки. Показатели пятилетней выживаемости составляют, по сводным данным FIGO (Международной федерации акушерства и гинекологии), при первой стадии – 61,5%, второй – 33,7%, третьей – 25,5%, четвёртой – 8,9%. Эти показатели в РФ равны 81,4%, 40,0%, 24,8% и 8,8%. Если учесть, что у 25–30% пациентов при первичном обращении выявляют III–IV стадию заболевания, результаты лечения остаются неутешительными. По этой причине у пациенток, которые обращаются в Юсуповскую больницу с жалобами на появление дискомфорта, боли или выделений из вагины, гинекологи, прежде всего, исключают опухоль во влагалище.

Доброкачественные опухоли влагалища
Доброкачественные опухоли вагины – это объёмные образования влагалищной трубки, которые развиваются из структур соединительной ткани, эпителия, сосудов. Течение доброкачественных опухолей влагалища чаще бессимптомное. При увеличении в размерах опухоль может вызывать ощущения инородного тела, дискомфорт при половом акте, нарушения мочеиспускания и дефекации. Опухоли влагалища диагностируются гинекологами Юсуповской больницы в ходе гинекологического осмотра, кольпоскопии, трансвагинального ультразвукового исследования.
Различают следующие доброкачественные опухоли, локализованные во влагалище:
- Фиброма;
- Липома;
- Киста;
- Гемангиома.
Необходимость хирургического лечения доброкачественных опухолей влагалища диктуется возможностью их нагноения, некроза и злокачественного перерождения. Гинекологи выполняют органосохраняющие операции. Во время хирургического вмешательства удаляют новообразование, оставляя женский детородный орган. После операции исчезают симптомы заболевания, опухоль редко возникает повторно.
Причины рака влагалища
Учёные до сих пор не имеют единого мнения, по какой причине возникает рак вагины и как развивается заболевание. Поскольку вульва, влагалище и шейка матки развиваются из урогенитального синуса, предполагается, что причины и механизм развития злокачественных новообразований и них единые. Это опухоли нельзя отождествлять абсолютно, так как карцинома влагалища встречается в 30–40 раз реже, чем раки шейки матки, и средний возраст пациенток, страдающих раком шейки матки, на 10–15 лет моложе, чем при злокачественных опухолях влагалища.
Одной из ведущих причин развития злокачественной опухоли влагалища считается вирусная инфекция, которая передаётся половым путем. Остроконечные кондиломы вагины, вирусная природа которых абсолютно доказана, являются предраковым процессом. Ведущая роль в возникновении плоскоклеточного рака влагалища отводится вирусу папилломы человека. Вирусы HPV-16 и HPV-18 ответственны за возникновение 70% раков влагалища, шейки матки и анального канала и 30–40% злокачественных новообразований опухолей вульвы, полового члена, ротовой полости и ротоглотки.
Для прогрессии папилломавирусной инфекции в рак необходимо наличие ряда факторов:
- Длительный приём гормональных контрацептивов;
- Сексуальная активность;
- Курение табака;
- Инфицированность хламидией трахоматис и вирусом простого герпеса второго типа.
Определённая роль в возникновении рака влагалища отводится отягощённой наследственности и нарушению иммунологической защиты. Светлоклеточные аденокарциномы влагалища возникают у женщин, чьи матери использовали для лечения различных осложнений беременности, угрожающих выкидышей 17бетта-эстрадиола и диэтилстильбэстрола. Развитие опухолей вагины может быть связано с процессами новообразования других локализаций. Наиболее часто злокачественные новообразования влагалища выявляют после лечения рака шейки матки. У части больных карциномой влагалища накануне выполняли лучевую терапию по поводу других локализаций раковой опухоли.
Виды злокачественных опухолей влагалища
Гистологически большинство опухолей вагины представлены плоскоклеточным раком различной степени дифференцировки. 2–3,5% всех злокачественных опухолей влагалища составляют аденокарциномы и саркомы. Меланомы влагалища встречаются ещё реже. Большинство новообразований влагалища детерминировано проходят последовательный цикл развития, который включает дисплазию, преинвазивную и инвазивную формы. Предраковым заболеванием рака влагалища является дисплазия. Она, в зависимости от выраженности патологических изменений в поверхностном пласте многослойного плоского эпителия, бывает лёгкой, умеренной и тяжёлой. Специфической макроскопической картины дисплазии и преинвазивного рака не существует. Они могут выглядеть как лейкоплакия или эритроплакия, развиваться на фоне визуально неизменённой слизистой оболочки влагалища или в кондиломах.
Преинвазивный рак чаще всего локализуется в верхней трети влагалища. Опухоль характеризуется мультицентричным ростом. Учитывая тот факт, что преинвазивный рак выявляется в среднем на 10–12 лет раньше, чем инвазивный, гинекологи Юсуповской больницы проводят раннюю диагностику заболевания на начальной стадии патологического процесса. Последовательное выполнение цитологического исследования, кольпоскопии и биопсии обеспечивают достоверный диагноз. Для определения границ поражения используют раствор Люголя или 3% раствор уксусной кислоты.
Гистологическая структура инвазивного рака представлена тремя основными формами:
- Плоскоклеточным ороговевающим;
- Неороговевающим;
- Низкодифференцированным.
У больных раком влагалища преобладают плоскоклеточные новообразования. Ороговевающие и неороговевающие формы рака наблюдаются с одинаковой частотой. Низкодифференцированный рак встречается у 10,8% пациенток, а аденокарцинома влагалища – у 2,3%. Экзофитная форма роста встречается в 2 раза чаще, чем эндофитная.
Опухоль вагины преимущественно распространяется лимфогенным путём. Новообразования, расположенные в верхней трети влагалища, метастазируют в подвздошные и запирательные лимфатические узлы. Опухоли нижнего отдела вагины распространяется в пахово-бедренные лимфоузлы, а рак средней трети влагалища метастазирует во всех направлениях.
Аденокарциномы влагалища чаще встречаются у молодых женщин в возрасте 17–21 года. Их гистологическая структура их весьма разнообразна. Различают следующие виды аденокарциномы вагины:
- Мезонефроидная (светлоклеточная);
- Эндометриоидная;
- Аденоидно-кистозная опухоль;
- Диморфный железисто-плоскоклеточный рак.
Меланомы на влагалище наиболее часто располагаются в нижней трети вагины. Опухоль отличается агрессивным течением, ранним гематогенным метастазированием, быстрым возникновением рецидивов после лечения и невосприимчивостью химиотерапии.
Симптомы рака влагалища
При раке влагалища женщина предъявляет жалобы на боль и бели. Кровянистые выделения из влагалища при раке наблюдаются у 58–67% пациенток. У 5–13% пациенток заболевание протекает бессимптомно. Довольно часто течение заболевания характеризуется сочетанием нескольких симптомов. У 16% больных раковую опухоль во влагалище гинекологи находят случайно во время профилактического осмотра.
Клиническая картина рака влагалища достаточно полиморфна. Это определяет, определённые особенности и трудности диагностики. Они обнаруживаются при анализе признаков при различных стадиях заболевания. Если частота кровянистых или слизистых выделений из влагалища белого или желтоватого цвета не зависит от стадии патологического процесса, то удельный вес болевого синдрома существенно увеличивается соответственно степени распространения новообразования. Наличие болей у пациентки с опухолью влагалища свидетельствует о выходе ракового процесса за пределы органа. Чаще всего случайно выявляют карциному на ранних стадиях развития новообразования.
Где можно сделать биопсию опухоли влагалища в Москве? В клинике онкологии Юсуповской больницы врачи профессионально выполняют прицельную биопсию подозрительных участков и отправляют материал на гистологическое исследование. Оно позволяет с высокой точностью (до 95%) подтвердить или исключить злокачественную опухоль. Для уточнения степени распространения опухолевого процесса в Юсуповской больнице применяют следующие методы диагностики:
- Ультразвуковое исследование органов малого таза и брюшной полости;
- Цистоскопию;
- Ректороманоскопию;
- Радиоизотопную ренографию;
- Рентгенографию грудной клетки;
- Изотопное исследование костей скелета.
Высокотехнологичные методы обследования, к которым относятся магниторезонансная, компьютерная и позитронно-эмиссионная томография с использованием радиофармацевтического препарата фтордезоксиглюкозы являются весьма информативными, но, с учётом их стоимости, не обязательными. При раке влагалища магниторезонансная томография полезна для диагностики метастазов в регионарные лимфатические узлы, но МРТ характеристики первичной опухоли вагины являются неспецифичными.
Для планирования лечения и последующего наблюдения за пациентками в Юсуповской больнице проводят комплексную диагностику папилломавирусной (ВПЧ) инфекции с помощью следующих методов:
- Цитологического – позволяет выявить специфические клетки, которые характерны для ВПЧ инфекции;
- Расширенной кольпоскопии после обработки слизистой влагалища раствором уксусной кислоты;
- Молекулярного – определения ДНК ВПЧ в клетках и тканях половых органов (полимеразной цепной реакции).
Использование комплексного поэтапного подхода к диагностике рака влагалища позволяет гинекологам Юсуповской больницы быстро установить точный диагноз и выработать схему лечения. Все сложные в диагностическом и лечебном плане случаи опухолей вагины обсуждаются на заседании Экспертного Совета с участием профессоров и врачей высшей категории.
Лечение рака влагалища в Москве
Юсуповская больница специализируется на лечении рака влагалища. Онкологи после верификации опухоли составляют индивидуальную схему терапии злокачественного новообразования вагины в зависимости от стадии опухолевого процесса. Различают следующие стадии рака влагалища:
- 0 стадия – преинвазивная карцинома;
- I стадия – новообразование ограничено влагалищем;
- II стадия – в опухолевый процесс вовлекаются ткани, расположенные вокруг вагины, рак не распространяется на стенки таза;
- III стадия – опухоль распространяется на стенки таза или имеют место метастазы в региональных лимфоузлах;
- IVА стадия – в патологический процесс вовлекается слизистая оболочка мочевого пузыря, прямой кишки или опухоль распространяется за пределы таза;
- IVB стадия – врачи выявляют отдалённые метастазы.
Основным методом лечения инвазивного рака влагалища является лучевая терапия, которая не утратила своей ведущей роли и в настоящее время. К облучению подключают различные радиомодифицирующие агенты (гипертермия), проводят химиолучевое лечение. В случаях распространённой злокачественной опухоли вагины облучение дополняют последующими курсами полихимиотерапии на основе препаратов платины.
Хирургическое лечение при злокачественной опухоли вагины применяется крайне редко. При начальных формах рака влагалища выполняется частичная или полная вагинэктомия, а при локализации в верхней трети – операция Вертгейма-Мейгса. В настоящее время оперативное вмешательство выполняют с помощью лапароскопического метода или робота Да Винчи.
Такое лечение даёт пятилетние результаты выживаемости в пределах 78%, но оно далеко не всегда оправдано вследствие выпадения функции вагины и возможных психологических нарушений. После вмешательства хирурги вынуждены одномоментно или отсрочено формировать искусственное влагалище, что представляет дополнительную нагрузку для пациенток. Ведущие онкологи-гинекологи считают, что хирургическое и комбинированное лечение оправдано у пациенток молодого и среднего возраста с локализацией опухоли в верхней трети влагалища. В то же время, хирургическое вмешательство – это метод выбора, а, чаще всего, и единственный шанс для больных с IVA стадией заболевания при прорастании опухоли в соседние органы. Проводимая в этих случаях экзентерации (экстирпация органов малого таза с окружающей клетчаткой) оправдана уже потому, что обеспечивает пятилетнюю выживаемость около 50%, в то время как после сочетанного лучевого лечения ни одна пациентка не переживает пятилетний рубеж.
В некоторых случаях хирурги проводят реконструктивные операций непосредственно после экзентерации таза с помощью кожного лоскута из верхней трети бедра. Вмешательство имеет положительные стороны:
- Снижение числа осложнений;
- Улучшение качества жизни вследствие закрытия раневой поверхности и создания тазового дна;
- Более ранняя реабилитация с сохранением половой функции.
При преинвазивном раке влагалища одинаково успешно применяются все виды лечения. Варианты лечебных мероприятий весьма разнообразны. При наличии единичного очага поражения во влагалище применяют следующие методы лечения:
- Широкое иссечение;
- Выпаривание;
- Удаление с помощью углекислого лазера, криодеструкции или электроэксцизии.
В случае мультицентричного поражения онкологи выполняют удаление вагины или органосохраняющие операции, проводят внутриполостное облучение, аппликации 5-фторурацила в виде мази. В связи с тем, что после лечения сохраняется риск образования рецидивов опухоли в лимфатических узлах, врачи Юсуповской больницы осуществляют тщательный контроль пациентов с обязательным цитологическим исследованием каждые 6–12 месяцев. Своевременная адекватная терапия преинвазивного рака в 100% случаев приводит к выздоровлению. Поэтому при появлении подозрения на наличие опухоли вагины немедленно звоните по телефону и записывайтесь на приём к онкологу-гинекологу Юсуповской больницы.
Доброкачественные опухоли влагалища – дополнительные образования влагалищной трубки, развивающиеся из структур соединительной ткани, эпителия, сосудов. Течение доброкачественных опухолей влагалища чаще бессимптомное; при увеличении в размерах опухоли могут вызывать ощущения инородного тела, дискомфорт при половом сношении, нарушения дефекации и мочеиспускания. Опухоли влагалища диагностируются в ходе гинекологического осмотра, кольпоскопии, трансвагинального УЗИ. Доброкачественные опухоли влагалища подлежат оперативному удалению.
- Доброкачественные опухоли влагалища: симптомы, диагностика, лечение
- Фиброма, миома, липома влагалища
- Папилломы (кондиломы) влагалища
- Гемангиома влагалища
- Прогноз при доброкачественных опухолях влагалища
- Цены на лечение
Общие сведения
Из доброкачественных опухолей влагалища клиническая гинекология сталкивается с кистами, фибромами, миомами, липомами, папилломами, гемангиомами. Происхождение доброкачественных опухолей влагалища полиэтиологично; в их развитии предполагается определенная роль нарушений нейроэндокринной регуляции, воздействия вирусов, рецидивирующих кольпитов. Доброкачественные опухоли влагалища чаще обнаруживаются у пациенток в возрасте 20-50 лет. Необходимость хирургической тактики в отношении опухолей влагалища диктуется возможностью их нагноения, некроза, реже – злокачественного перерождения.

Доброкачественные опухоли влагалища: симптомы, диагностика, лечение
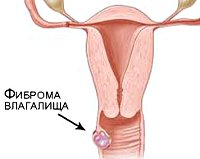
К истинным доброкачественным опухолям влагалища относятся фибромы, миомы, фибромиомы, липомы. В основе роста доброкачественных опухолей влагалища лежит пролиферация соединительной (фиброма), гладкомышечной (миома), реже жировой (липома) ткани. Истинные опухоли локализуются под слизистой влагалищной стенки; могут иметь вид одиночного узла с широким основанием или длинной ножкой; реже носят характер множественных узелков.
Клинически опухоли влагалища могут проявлять себя тянущими или контактными болями, ощущением инородного тела, дискомфортом при половом контакте, нарушениями дефекации и мочеиспускания. Перекрут ножки или кровоизлияние в ткани опухоли влагалища может сопровождаться некротизированием, воспалением или нагноением. В редких случаях наблюдается малигнизация доброкачественных опухолей влагалища.
Истинные опухоли влагалища обнаруживаются в ходе гинекологического осмотра. При бимануальном исследовании пальпируется опухоль, связанная со стенкой влагалища, имеющая четкие границы, плотную консистенцию, ограниченную подвижность. При осмотре в зеркалах обнаруживается узел, располагающийся в области передней стенки, на широком основании или ножке под неизмененной слизистой влагалища. Величина истинных опухолей влагалища может достигать куриного яйца. В процессе трансвагинального УЗИ визуализируется солидная структура опухолей влагалища, средняя или пониженная эхогенность, аналогичная фибромиоме матки.
При бессимптомных опухолях влагалища за ними может быть установлено динамическое наблюдение. При тенденции к росту или клинической симтоматике опухоли влагалища удаляются оперативным способом: производится их вылущивание из подслизистого слоя в пределах ложа или отсечение ножки. Операция чаще выполняется чрезвлагалищным доступом; глубоко расположенные опухоли влагалища могут удаляться с применением брюшностеночного чревосечения. Морфологическая форма опухоли влагалища устанавливается в процессе гистологического исследования препарата.
Папилломы (кондиломы) – это опухоли покровного эпителия, имеющие вид сосочковых разрастаний на слизистой влагалища. Папилломы служат проявлением общей папилломавирусной инфекции. Обладают экзофитным ростом, имеют тонкую ножку или широкое основание. Папилломы могут проявляться зудом, жжением во влагалище, контактными кровотечениями при травматизации, необычными выделениями. Папилломатозные опухоли влагалища в ряде случаев подвергаются распаду или малигнизации.
Диагностика папиллом включает цитологическое исследование мазка, проведение кольпоскопии, биопсию опухоли влагалища с гистологическим исследованием, ПЦР-определение ВПЧ с типированием неонкогенных и онкогенных штаммов.
Удаление папиллом влагалища строго обязательно и может производиться медикаментозно, жидким азотом, лазером, электрокоагуляцией, плазменной коагуляцией, хирургическим скальпелем, радиоволновым методом. После удаления папиллом назначается иммуномодулирующая терапия.
Гемангиомы – сосудистые опухоли влагалища с мягкой консистенцией. По структуре различают капиллярные и кавернозные гемангиомы. Возникнув на слизистой влагалища, гемангиомы могут распространяться на цервикальный канал и в полость матки. В некоторых случаях отмечается изъязвление и некроз сосудистых опухолей влагалища.
Гемангиомы влагалища чаще проявляют себя контактными кровотечениями при травматизации. При распространении сосудистой опухоли влагалища на внутренние гениталии может возникать клиника гиперполименореи.
При гинекологическом осмотре гемангиома влагалища имеет вид красного, пурпурного или синюшного пятна, возвышающегося над слизистой. Отмечается местная отечность слизистой, разрыхление покровного эпителия, нагрубание складок. При кольпоскопии обращает внимание наличие обширной сети анастомозирующих, на некоторых участках – варикозно измененных сосудов.
Непрогрессирующие, неизъязвляющиеся, не нарушающие овариально-менструальный цикл сосудистые опухоли влагалища могут быть оставлены под наблюдение. При прогрессирующей клинике гемангиомы влагалища могут быть удалены хирургически, методами криотерапии, электрокоагуляции, путем склеротерапии.
Прогноз при доброкачественных опухолях влагалища
Несмотря на то, что озлокачествление неудаленных доброкачественных опухолей влагалища происходит нечасто, оптимальной тактикой в их отношении является радикальное иссечение в пределах границ неизмененных тканей. Рецидивы после удаления опухолей влагалища возникают редко.
Наличие опухоли влагалища является отягощающим фактором течения беременности, поскольку может препятствовать нормальным родам, провоцировать дискоординированную родовую деятельность, кровотечение. Ведение беременности у женщин с доброкачественной опухолью влагалища требует динамического отслеживания состояния новообразования и заблаговременного выбора способа родоразрешения.

дерматовенеролог / Стаж: 23 года
Дата публикации: 2019-03-27
уролог / Стаж: 27 лет
Доброкачественные опухоли влагалища — это новообразования, формирующиеся из клеток соединительной, жировой и эпителиальной тканей совместно с сосудами. Незлокачественные образования, представляющие собой либо одиночный узел на широком основании или на длинной ножке, либо множественные узелки (встречаются редко), локализуются, как правило, под слизистой оболочкой стенок влагалища.

Доброкачественные опухоли во влагалище проявляют медленный рост и сдавливающий эффект на окружающие их тканевые структуры, однако не прорастают в них, не метастазируют и не рецидивируют. Таким новообразованиям чаще всего подвержены женщины в возрасте от 20 до 50 лет.
Доброкачественные опухоли влагалища — миомы, фибромы, миксомы, гемангиомы, липомы и папилломы — встречаются с различной частотой.
Миомы, фибромы (или фибромиомы), редко липомы влагалища — это доброкачественные опухоли, формирующиеся из клеточных разрастаний гладкомышечной, соединительной или жировой тканей. Они имеют резко ограниченные округлые или овальные контуры, гладкий рельеф, плотную или мягкую консистенцию (в зависимости от гистологического построения), ограниченную подвижность и безболезненную связь с подслизистым слоем влагалища или с толщей большой половой губы.
Гемангиомы — это сосудистые опухоли влагалища в виде красно-пурпурных или синюшных возвышающихся над слизистой пятен, имеющие мягкую консистенцию, капиллярную и кавернозную структуру. Окружающая их слизистая отёчна, складки уплотнены, эпителий рыхлый. Из локализации в подслизистой оболочке влагалища гемангиомы могут расшириться в сторону цервикального канала и даже в полость матки. Нередко случается изъязвление и некроз этих новообразований.
Липома развивается из зрелой жировой ткани на участке лобка и больших половых губ в виде жировой капсулы. Мягкая консистенция опухоли — подвижная, с чётко выраженной формой.
Миксома — опухоль, формирующаяся из остатков зародышевой соединительной ткани. Встречается, в основном, у пожилых женщин с локализацией в подкожной жировой клетчатке лобка и больших половых губ. Отличается медленным ростом и к озлокачествлению не склонна.
Лимфангиома развивается из лимфатических сосудов, расположенных, как правило, вблизи паховых складок. Это множественная мелкобугристая доброкачественная опухоль, образовавшаяся в результате слияния большого количества узелков, состоит из полостей разных форм и величины, содержащих лимфу. Стенки полостей образованы соединительной тканью и выстланы эндотелием. Внешний вид мягкой лимфангиомы отличается припухлостью бледно-синюшного цвета, слегка чувствительной или болезненной. Кроме того, опухоль может иметь плотные включения и иногда нагнаиваться.
Гораздо чаще во влагалище встречаются кисты. К слову, кисты бартолиновых желез встречаются в разы чаще, чем все доброкачественные опухоли вместе взятые, исключение составляют папилломы, локализующиеся на любом слое кожи.
Нередко в верхнем отделе влагалища на правой или левой его стенке формируются ретенционные кисты, которые представляют собой остаточные образования раннего внутриутробного периода. У эмбриона изначально зарождается и Вольфов (Гартнеров) проток, и проток Мюллера. В процессе дальнейшего развития плода из правого и левого Вольфова протока формируются мужские половые органы, а из правого и левого Мюллерова протока развиваются женские гениталии. Затем оставшийся без применения проток отмирает, однако остатки обоих систем проходов могут переродиться (чаще у молодых женщин) в кисты. Такие же кисты могут иногда образовываться из атипичных очаговых включений из эпителиального слоя в толще стенки влагалища или в бывших гематомах.
Прогноз при доброкачественных опухолях влагалища
Невзирая на факт, что доброкачественные опухоли влагалища редко повергаются перерождению в злокачественные, наилучшим считается удаление их любым подходящим способом без вовлечения здоровых тканей. Рецидивы наблюдаются крайне редко. Важно следить за своим здоровьем, вовремя обнаруживать новообразования и радикально избавляться от них.
Бессимптомное существование доброкачественных опухолей влагалища длится до тех пор, когда их увеличенные размеры начинают проявляться различными нарушениями:
- ощущение постороннего объекта во влагалище;
- чувство дискомфорта во время полового акта;
- нарушения процесса дефекации;
- зуд, жжение во влагалище при папилломах;
- необычные выделения;
- воспаление, нагноение, некротизация в случаях кровоизлияния в ткань новообразования или при перекручивании его ножки;
- озлокачествление опухоли — крайне редко;
- тянущие или контактные боли;
- изменения в акте мочеиспускания;
- отечность прилегающей слизистой;
- разрыхлённость покрывающего эпителия;
- утолщение складок;
- обильные и продолжительные менструальные кровоточения (при углублённых гемангиомах).
Диагностика доброкачественных опухолей влагалища проводится несколькими способами в зависимости от её вида и локализации.
Гинекологический осмотр. В зеркалах визуализируется узел опухоли с широким основанием или на ножке в подслизистой оболочке передней стенки влагалища, величиной до размеров куриного яйца. Гемангиома видится как возвышенное пятно красного, пурпурного или синюшного цвета в окружении рыхлой, отечной слизистой и утолщенных складок. Бимануальное исследование позволяет пальпировать плотную, сформированную опухоль, малоподвижным образом связанную со стенкой влагалищной полости.
Кольпоскопия обнаруживает широкую сеть непостоянных путей кровотока с варикозными изменениями сосудов при гемангиоме, обязательна при наличии всех видов опухолей влагалища, особенно при папилломах, и для взятия мазков, частей пораженных тканей для гистологического исследования.
Трансвагинальное УЗИ показывает обширную картину наличия и структуры любых опухолей влагалища по степени их эхогенности.
Цитологическое исследование мазка и анализ мазка методом ПЦР на определение вируса папиллом (ВПЧ), имеющего высокий онкогенный риск, а метод жидкостной цитологии даст более точные результаты.
Гистологическое исследование необходимо применять для изучения удаляемых доброкачественных опухолей.
Сосудистые опухоли, не претерпевающие никаких изменений, не увеличивающиеся в размерах и не нарушающие нормального функционирования половых органов женщины в течение продолжительного времени, нуждаются только в регулярном врачебном наблюдении.
Лечение незлокачественных опухолей влагалища может быть медикаментозное и хирургическое:
- лечение Солковагином применяется при папилломах;
- иссечение или вылущивание образования из подслизистой оболочки влагалища, пересекание и лигирование ножки;
- при угрозе ранения близлежащих органов мочевой системы и прямой кишки возможно частичное иссечение стенки кисты с лигированием краёв и дренированием образовавшейся полости;
- криотерапия — удаление опухоли жидким азотом;
- электро- или плазмокоагуляция— прижигание или выпаривание опухоли и сосудов;
- склеротерапия — инъекции специальных препаратов, купирующих сосуды;
- удаление новообразования просто скальпелем, лазером или целенаправленным пучком высокочастотных радиоволн (радиоволновая терапия).
После каждой лечебной процедуры необходима соответствующая медикаментозная поддержка и щадящий режим на время, определяемое в каждом отдельном случае врачом.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
- Апоплексия яичника
- Атрезия влагалища
- Атрезия девственной плевы
- Атрезия матки
- Вагинизм
- Гипертрофия малых половых губ
- Дискоординированная родовая деятельность
- Дисплазия вульвы
- Доброкачественные опухоли влагалища
- Доброкачественные опухоли яичников
- Железистая гиперплазия эндометрия
- Женский псевдогермафродитизм
- Инородное тело матки
- Лейкоплакия шейки матки
- Лохиометра
- Оофорит
- Опущение матки
- Параметрит
- Параовариальная киста
- Перекрут ножки опухоли яичника
- Переношенная беременность
- Пиосальпинкс
- Поликистоз яичников
- Полипы в матке
"Лицензии Департамента здравоохранения города Москвы"
Читайте также:

