Цитостатическая терапия при остром лейкозе
Современная химиотерапия позволяет получить полные ремиссии у 50-95% взрослых больных острым лейкозом, однако в большинстве случаев развивается рецидив, и заболевание в конечном итоге обычно приводит к летальному исходу (5-летняя безрецидивная выживаемость в зависимости от варианта острого лейкоза составляет 20-30%).
Лечение больных острым лейкозом необходимо начинать сразу же после установления диагноза, поскольку при отсутствии терапии продолжительность жизни пациентов не превышает трех месяцев. Терапия должна проводиться в специализированном гематологическом стационаре (отделении), имеющем необходимый опыт и оснащение. Лечение больных острым лейкозом в других стационарах и отделениях недопустимо.
Цитостатическая терапия при остром лейкозе основана на двух постулатах:
1) в организме больного имеются две пролиферирующие линии клеток: нормальная (поликлональная) и лейкемическая (моноклональная);
2) для восстановления нормального кроветворения необходима эрадикация (уничтожение) лейкозного клона, что достигается с помощью цитостатической терапии.
Выбор цитостатиков и режим их введения должны:
а) приводить к быстрому уменьшению количества бластов;
б) обеспечить преимущественный рост нормальных стволовых клеток;
в) сопровождаться относительной аплазией костного мозга без необратимой супрессии кроветворения.

Нормальные стволовые кроветворные клетки (СКК) имеют ростовые преимущества и репопулируют в костном мозге, восстанавливая поликлональный гемопоэз. Лейкозные клетки замещаются нормальными, способными к дифференцировке предшественниками, которые обеспечивают поддержание жизненно важных функций. В результате лейкозный процесс временно затихает. Транзиторная природа первичного ответа наиболее понятна в контексте громадных количеств лейкозных клеток и ограниченного влияния современной химиотерапии на эту критическую массу.
Как уже отмечалось, в дебюте заболевания в организме имеется более 10 12 лейкозных бластов общей массой около одного килограмма. Стандартные режимы химиотерапии обычно приводят к уменьшению общего количества опухолевых клеток на 90-99,9%. Это делает невозможным выявление оставшихся (резидуальных) лейкозных клеток обычными лабораторными методами (при анализе периферической крови и костного мозга). На основании морфологических критериев в этих случаях констатируется полная ремиссия, однако у большинства больных такая ремиссия далека от полной (при минимальной резидуальной болезни в организме имеется около 10 9 лейкозных клеток).
Полная ремиссия (ПР) — единственная значимая форма клинического ответа при остром лейкозе. Достижение ПР четко коррелирует с выживаемостью и является первым и необходимым шагом к излечению. Внедрение молекулярно-генетических методов, которые обладают высокой чувствительностью и дают возможность выявить одну лейкозную клетку среди 10 5 -10 6 нормальных, позволило установить, что группа больных острым лейкозом в стадии ПР разнородна: у части пациентов обнаруживается остаточная популяция лейкемических бластов (минимальная резидуальная болезнь), и в этих случаях рецидивы острого лейкоза возникают чаще и раньше.
В соответствии с современной терапевтической стратегией лечение острого лейкоза делится на две основные части: 1) индукцию ремиссии; 2) постремиссионную химиотерапию.

Индукционная терапия направлена на максимальную эрадикацию (уничтожение) лейкозного клона с целью достижения ПР. Современные схемы химиотерапии часто приводят к развитию глубокой обратимой депрессии нормального кроветворения (анемия, агранулоцитоз, тромбоцитопения) продолжительностью от 2 до 5 недель. После восстановления нормального гемопоэза у большей части пациентов развивается ПР.
Постремиссионная химиотерапия направлена на эрадикацию минимальной резидуальной болезни, обеспечивает профилактику рецидива острого лейкоза и, возможно, излечение больного. Постремиссионная химиотерапия включает в себя различные подходы: консолидацию (и/или интенсификацию) и поддерживающую терапию. При ряде вариантов острого лейкоза (прежде всего ОЛЛ) должна проводиться профилактика нейролейкоза.
Консолидирующая терапия используется после достижения ПР и проводится по тем же программам, которые использовались при индукции.
Интенсификация предполагает использование значительно более высоких доз препаратов, чем при индукции ремиссии.
Поддерживающая терапия — использование препаратов в значительно меньших дозах на протяжении длительного периода времени.
Острые и хронические лейкозы. Полицитемия. Цитостатическая болезнь.
Основные вопросы:
1. Основные формы, клинические синдромы острых лейкозов.
2. Диагностические критерии, возможности лечение острых лейкозов.
3. Цитостатическая болезнь: этиология, патогенез, клиника, лечение.
4. Клинические синдромы, стадии течения, диагностические критерии, возможности лечения хронического миелолейкоза.
5. Хронический лимфолейкоз: клинические синдромы, стадии течения, диагностические синдромы, лечение.
6. Течение, клиническая картина, лечение полицитемии.
Острый лейкоз
Острый лейкоз – это опухоль кроветворной системы, развившаяся из клеток- предшественниц лимфо- или миелопоэза, патологический клон которых утрачивает способность к дифференцировке.
Классификация ОЛ. Формы остого лейкоза:
Основные клинические синдромы:
Основные клинические проявления острого лейкоза обусловлены подавлением нормальных ростков кроветворения в костном мозге, инфильтрацией в лимфоузлы лейкозных клеток, вторичными нарушениями иммунологического статуса. Указанные синдромы характерны обычно для развернутой стадии болезни, начало обычно скрытное, симптомы неспецифичные, нередко заболевание выявляется при случайном или плановом исследовании крови.
Анемический синдром проявляется слабостью, сердцебиением, одышкой, бледностью кожи и видимых слизистых. Для геморрагического синдрома характерны десневые, носовые, маточные кровотечения, геморрагии на коже и слизистых. Инфекционно-токсический синдром — закономерное проявление ОЛ. У больных развиваются ангины, часто некротические, пневмонии, инфекция мочевых путей. Постоянно наблюдается лихорадка. Для лимфопролиферативного синдрома характерна генерализованная лимфаденопатия, лимфоузлы увеличиваются умеренно, они плотные, безболезненные. При увеличении медиастинальных узлов больного беспокоит кашель, одышка; мезентериальных лимфоузлов — боли в животе. Часто увеличиваются селезенка и печень.
Анализ крови — наиболее характерным является увеличение числа лейкоцитов ( лейкемическая форма), реже наблюдается их уменьшение ( алейкемическая форма), в периферической крови выявляются бластные клетки , наряду с этим резко уменьшается количество зрелых гранулоцитов ( т.н. лейкемический провал), в ряде случаев бластные элементы в периферической крови на каких-то этапах заболевания не обнаруживаются. В развернутой стадии процесса определяется анемия, тромбоцитопения, гранулоцитопения.
Решающим для диагностики острого лейкоза является исследование костного мозга. В нем преобладают бластные клетки. Степень инфильтрации бластными элементами может быть разная — от 10-20% до тотальной бластной трансформации. Нормальные ростки кроветворения угнетены.
Дифференциальный диагноз форм ОЛ по данным цитохимического исследования
| Формы острого лейкоза | Пероксидаза | Липаза | PAS-реакция | Кисл. м-ды |
| Лимфобластный – ООЛ | – | – | + | – |
| Миелобластный – ОМЛ | + | + | + | – |
| Монобластный – ОМнЛ | + | + | + | – |
| Миеломонобластный | + | + | + | – |
| Промиелоцитарный | + | + | + | + |
| Эритромиелоз | – | – | + | – |
| недифференцируемый | – | – | + | – |
Выделяют различные формы ОЛ, морфологически они дифференцируются с большим трудом, поэтому бластные клетки изучаются с помошью гистохимических реакций, которые позволяют в большинстве случаев точно установить форму ОЛ. Это крайне важно с практической точки зрения, поскольку программы радикального лечения напрямую зависят от формы лейкоза.
Основные методы лечения ОЛ:
а). Сочетание различных препаратов по строго определенной программе-протоколу — в зависимости от формы ОЛ.
б). Этапы лечения — индукция ремиссии, консолидация ремиссии, поддерживающая терапия.
в). Профилактика и лечение нейролейкемии.
г). В процессе жесткой цитостатической терапии защита больного от инфекции, последствий геморрагического синдрома.
2. Трансплантация костного мозга.
Цитостатическая болезнь
Цитостатическая болезнь – своеобразное полисиндромное заболевание, возникающее в связи с воздействием на организм цитостатических факторов и обусловленное гибелью главным образом делящихся клеток, в первую очередь костного мозга, эпителия пищеварительного тракта, кожи; нередкое проявление цитостатической болезни – поражение печени.
Этиология: прием цитостатиков, используемых в лечении опухолей или в качестве иммунодепрессантов, воздействие ионизирующей радиации (в этом случае говорят о лучевой болезни).
Одно из частых проявлений цитостатической болезни — септицемия: высокая температура, иногда озноб, бактериемия (патогенная микрофлора) при отсутствии очага инфекции. Пневмонии отличаются малой выраженностью клинических признаков: может быть сухой кашель, рентгенологические данные скудные, хрипов мало, они влажные мелкопузырчатые, иногда крепити-рующие. Лечение аналогично таковому при острой лучевой болезни.
Преднизолон при цитостатической болезни не показан. Обязательны изоляция больных и соблюдение условий асептики. Решающую роль играют антибакте-риальная терапия, переливание тромбоцитов при тромбоцитопеническом геморрагическом синдроме. При отсутствии выраженной анемии переливание крови не показано. Инъекционные препараты вводят только внутривенно.
Прогноз определяется тяжестью поражения. Установлено, что без повторного введения цитостатических препаратов болезнь не рецидивирует.
Острый лейкоз: симптомы, лечение и прогноз
Острый лейкоз (острая лейкемия) – это тяжелое злокачественное заболевание, поражающее костный мозг. В основе патологии лежит мутация гемопоэтических стволовых клеток – предшественников форменных элементов крови. В результате мутации клетки не дозревают, а костный мозг заполняется незрелыми клетками – бластами. Изменения происходят и в периферической крови – количество основных форменных элементов (эритроцитов, лейкоцитов, тромбоцитов) в ней падает.
С прогрессирование заболевания опухолевые клетки выходят за пределы костного мозга и проникают в другие ткани, вследствие чего развивается так называемая лейкозная инфильтрация печени, селезенки, лимфоузлов, слизистых оболочек, кожи, легких, головного мозга, прочих тканей и органов. Пик заболеваемости острыми лейкозами припадает на возраст 2-5 лет, потом отмечается небольшой подъем в 10-13 лет, мальчики болеют чаще, чем девочки. У взрослых опасным периодом в плане развития острых лейкозов является возраст после 60 лет.
Разновидности острого лейкоза
В зависимости от того, какие клетки поражаются (миелопоэзного или лимфопоэзного ростка), выделяют два основных вида острого лейкоза:
- ОЛЛ – острый лимфобластный лейкоз.
- ОМЛ – острый миелобластный лейкоз.
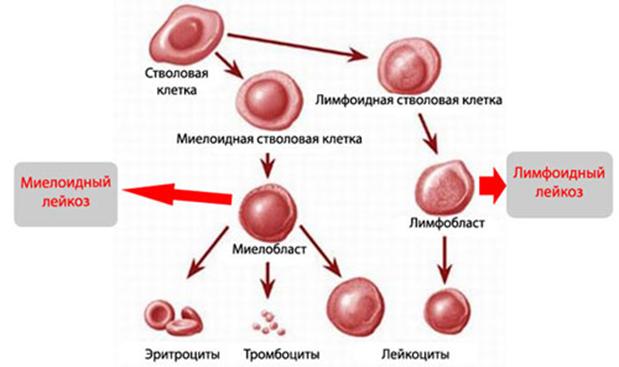
ОЛЛ чаще развивается у детей (80% всех острых лейкозов), а ОМЛ – у людей старшего возраста.
Существует и более детальная классификация острых лейкозов, которая учитывает морфологические и цитологические особенности бластов. Точное определение вида и подвида лейкоза необходимо врачам для выбора тактики лечения и составления прогноза для больного.
Причины острых лейкозов
Изучение проблемы острых лейкозов – это одно из приоритетных направлений современной медицинской науки. Но, не смотря на многочисленные исследования, точные причины возникновения лейкемий до сих пор не установлены. Ясно лишь то, что развитие недуга тесно связано с факторами, способными вызывать мутацию клеток. К таким факторам можно отнести:
- Наследственную склонность. Некоторые варианты ОЛЛ практически в 100% случаев развиваются у обоих близнецов. Кроме того, не редкими являются случаи возникновения острой лейкемии у нескольких членов семьи.
- Воздействие химических веществ (в частности бензола). ОМЛ может развиться после химиотерапии, проведенной по поводу другого заболевания.
- Радиоактивное облучение.
- Гематологические заболевания – апластическую анемию, миелодисплазию и т.п.
- Вирусные инфекции, а вероятнее всего аномальный иммунный ответ на них.
Однако в большинстве случаев острой лейкемии врачам так и не удается выявить факторы, спровоцировавшие мутацию клеток.
Симптомы острого лейкоза
В течение острого лейкоза выделяют пять стадий:
- Предлейкоз, который часто остается незамеченным.
- Первую атаку – острую стадию.
- Ремиссию (полную или неполную).
- Рецидив (первый, повторный).
- Терминальную стадию.
С момента мутации первой стволовой клетки (а именно с одной клетки все и начинается) до появления симптомов острого лейкоза в среднем проходит 2 месяца. За это время в костном мозге накапливаются бластные клетки, не дающие созревать и выходить в кровяное русло нормальным форменным элементам крови, вследствие чего появляются характерные клинические симптомы недуга.
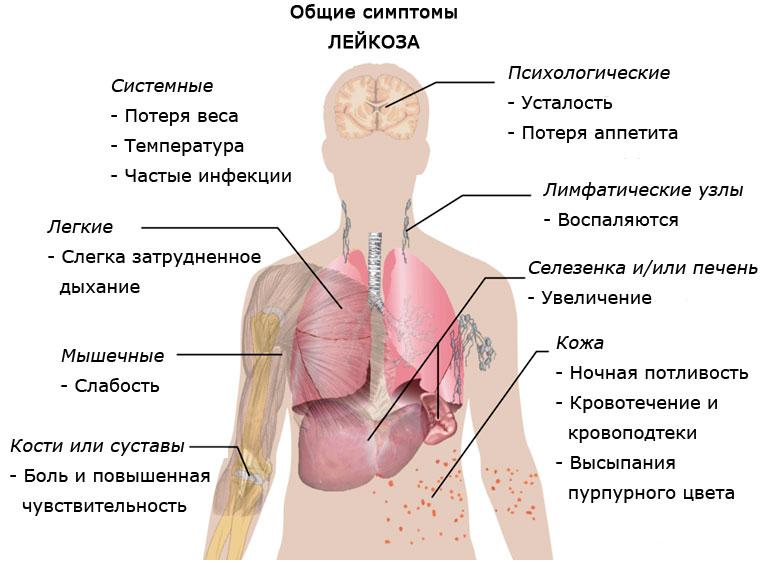
- Лихорадка.
- Ухудшение аппетита.
- Боль в костях и суставах.
- Бледность кожи.
- Повышенная кровоточивость (геморрагии на коже и слизистых, носовые кровотечения).
- Безболезненное увеличение лимфатических узлов.
Эти признаки очень напоминают острую вирусную инфекцию, поэтому не редко больных лечат от нее, а в ходе обследования (включающего общий анализ крови) обнаруживают ряд изменений, характерных для острого лейкоза.
В целом картина болезни при острой лейкемии определяется доминирующим синдромом, их выделяют несколько:
- Анемический (слабость, одышка, бледность).
- Интоксикационный (ухудшение аппетита, лихорадка, снижение массы, потливость, сонливость).
- Геморрагический (гематомы, петехиальная сыпь на коже, кровотечения, кровоточивость десен).
- Костно-суставный (инфильтрация надкостницы и суставной капсулы, остеопороз, асептический некроз).
- Пролиферативный (увеличение лимфатических узлов, селезенки, печени).
Помимо этого, очень часто при острых лейкозах развиваются инфекционные осложнения, причиной которых является иммунодефицит (в крови недостаточно зрелых лимфоцитов и лейкоцитов), реже – нейролейкемия (метастазирование лейкозных клеток в головной мозг, которое протекать по типу менингита или энцефалита).
Описанные выше симптомы нельзя оставлять без внимания, поскольку своевременное выявление острого лейкоза значительно повышает эффективность противоопухолевого лечения и дает шанс больному на полное выздоровление.
Диагностика острого лейкоза
Диагностика острой лейкемии состоит из нескольких этапов:
![]()
На первом этапе проводится общий анализ крови (в динамике). Повторные исследования необходимы для исключения ошибки. В анализе больных острым лейкоза обнаруживается изменение соотношения клеточных элементов и появление бластов.- Следующий этап диагностики, который проводится в специализированном онкогематологическом отделении, заключается в исследовании костного мозга с обязательным цитохимическим анализом (окрашиванием мазков крови и костного мозга специальными красителями, которые позволяют продифференцировать клетки и установить вид лейкоза). Далее для уточнения диагноза проводится иммунофенотипирование бластов, а также цитогенетический анализ для выявления хромосомных аномалий. По рекомендациям ВОЗ, диагноз острый лейкоз ставится при обнаружении в костном мозге более 20% бластных клеток.
- Третий этап диагностики – определение степени вовлечения в патологический процесс внутренних органов. Для этого проводится рентгенография грудной клетки, УЗИ внутренних органов, диагностическая люмбальная пункция и другие исследования при наличии показаний.
Лечение острого лейкоза
Существует два метода лечения острых лейкозов: многокомпонентная химиотерапия и трансплантация костного мозга. Протоколы лечения (схемы назначения лекарственных препаратов) при ОЛЛ и ОМЛ применяются различные.
Первый этап химиотерапии – это индукция ремиссии, основная цель которой заключается в уменьшении количества бластных клеток до необнаруживаемого доступными методами диагностики уровня. Второй этап – консолидация, направленная на ликвидацию оставшихся лейкозных клеток. За этим этапом следует реиндукция – повторение этапа индукции. Помимо этого, обязательным элементом лечения является поддерживающая терапия оральными цитостатиками.
Выбор протокола в каждом конкретном клиническом случае зависит от того, в какую группу риска входит больной (играет роль возраст человека, генетические особенности заболевания, количество лейкоцитов в крови, реакция на проводимое ранее лечение и т.п.). Общая длительность химиотерапии при острых лейкозах составляет около 2 лет. 
Критерии полной ремиссии острой лейкемии (все они должны присутствовать одновременно):
- отсутствие клинических симптомов недуга;
- обнаружение в костном мозге не более 5% бластных клеток и нормальное соотношение клеток других ростков кроветворения;
- отсутствие бластов в периферической крови;
- отсутствие экстрамедуллярных (то есть расположенных за пределами костного мозга) очагов поражения.
Химиотерапия, хотя и направлена на излечение больного, очень негативно действует на организм, поскольку токсична. Поэтому на ее фоне у больных начинают выпадать волосы, появляется тошнота, рвота, нарушения функционирования сердца, почек, печени. Чтобы своевременно выявлять побочные действия лечения и следить за эффективностью терапии, всем больным необходимо регулярно сдавать анализы крови, проходить исследования костного мозга, биохимический анализ крови, ЭКГ, ЭхоКГ и т.д. После завершения лечения больные также должны оставаться под медицинским наблюдением (амбулаторным).
Немаловажное значение в лечении острых лейкозов имеет сопутствующая терапия, которая назначается в зависимости от появившихся у больного симптомов. Пациентам может потребоваться переливание препаратов крови, назначение антибиотиков, дезинтоксикационное лечение для уменьшения интоксикации, обусловленной заболеванием и применяемыми химиопрепаратами. Помимо этого, при наличии показаний проводится профилактическое облучение головного мозга и эндолюмбальное введение цитостатиков для предупреждения неврологических осложнений.
Также очень важен правильный уход за больными. Их необходимо оберегать от инфекций, создавая условия жизни, наиболее приближенные к стерильным, исключая контакты с потенциально заразными людьми и т.д.
Трансплантация костного мозга
Больным острыми лейкозами пересаживают костный мозг, потому что только в нем есть стволовые клетки, которые могут стать родоначальниками форменных элементов крови. Трансплантация, проводимая таким пациентам, должна быть аллогенной, то есть от родственного или неродственного совместимого донора. Показана эта лечебная процедура и при ОЛЛ, и при ОМЛ, причем пересадку желательно осуществлять во время первой ремиссии, особенно если есть высокий риск рецидива – возвращения болезни.
При первом рецидиве ОМЛ трансплантация вообще является единственным спасением, поскольку выбор консервативного лечения в таких случаях весьма ограничен и часто сводится к паллиативной терапии (направленной на улучшение качества жизни и облегчение состояния умирающего человека).
Противопоказания к трансплантации костного мозга:
- Серьезные нарушения функции внутренних органов.
- Острые инфекционные заболевания.
- Рецидив лейкоза, неподдающийся лечению.
- Пожилой возраст.
Прогноз при лейкозе
На прогноз влияют следующие факторы:
- возраст больного;
- вид и подвид лейкоза;
- цитогенетические особенности заболевания (например, наличие филадельфийской хромосомы);
- реакция организма на химиотерапию.
Прогноз у детей с острой лейкемией намного лучше, чем у взрослых. Связано это, во-первых, с более высокой реактогенностью детского организма на лечение, а во-вторых, с наличием у пожилых пациентов массы сопутствующих заболеваний, не позволяющих проводить полноценную химиотерапию. Кроме того, взрослые пациенты чаще обращаются к врачам, когда заболевание уже запущенно, к здоровью же детей родители относятся обычно более ответственно.
Если же оперировать цифрами, то пятилетняя выживаемость при ОЛЛ у детей, по разным данным, составляет от 65 до 85%, у взрослых – от 20 до 40%. При ОМЛ прогноз несколько отличается: пятилетняя выживаемость отмечается у 40-60% пациентов моложе 55 лет, и всего у 20 % больных старшего возраста.
Подводя итог, хочется отметить, что острый лейкоз – это тяжелая болезнь, но излечимая. Эффективность современных протоколов ее лечения достаточно высокая, а рецидивы недуга после пятилетней ремиссии практически никогда не возникают.
Зубкова Ольга Сергеевна, медицинский обозреватель, врач-эпидемиолог
40,554 просмотров всего, 12 просмотров сегодня
Лечение
Целью терапии является максимально полное уничтожение (эрадикация) лейкозного клона, восстановление нормального кроветворения, достижение длительной ремиссии или выздоровление. Для всех лейкозов существует три обязательных этапа лечения: индукция, консолидация, поддерживающая терапия и профилактика нейролейкемии.
Индукция проводится с момента установления диагноза и направлена на максимально быстрое уничтожение основной массы опухолевых клеток. Цель этапа консолидации — уничтожение оставшихся наиболее резистентных лейкозных клеток и предотвращение рецидива.
Лечение острых миелобластных лейкозов (за исключением промиелоцитарного) начинается химиотерапией цитарабином и атрациклинами. Цитарабин является антиметаболическим препаратом, препятствующим синтезу ДНК. Противоопухолевые антибиотики из группы атрациклинов (даунорубицин, даунозом, идарубицин, дексорубицин и др.) приводят к разрыву цепей ДНК.
Эффективность лечения может быть повышена при замене даунорубицина на идарубицин, который вводят в/в струйно в дозе 12–13 мг/м 2 в первые 3 дня лечения.
Одновременно с индукционной химиотерапией проводят симптоматическую терапию, направленную на борьбу с осложнениями. При развитии агранулоцитоза необходимо переливание тромбоцитарной массы с целью поддержания уровня тромбоцитов выше 20000 мкл -1 . Показаниями для переливания тромбоцитарной массы являются кровотечения и ДВС-синдром. При снижении гемоглобина ниже 8,5 г% показано переливание эритроцитарной массы, предварительно облученной для профилактики реакции "трансплантат против хозяина", через лейкоцитарные фильтры для предупреждения аллоиммунизации и пирогенной реакции.
При аплазии костного мозга, осложнившей химиотерапию, возможно развитие инфекции — основной причины смертельных исходов. Лихорадка в этот период является показанием для начала эмпирического лечения антибиотиками широкого спектра действия (пенициллином, ванкомицином, цефалоспоринами третьего поколенья) и противогрибковыми препаратами. После получения результатов посева крови проводят коррекцию лечения.
В настоящее время начато применения рекомбинантных ростовых кроветворных факторов, повышающих чувствительность опухолевых клеток к цитостатикам. Используют препараты Г-КСФ и ГМ-КСФ, которые увеличивают выживаемость и частоту полных ремиссий в результате уменьшения смертельных инфекционных осложнений. С целью стимуляции созревания и дифференцировки мегакариоцитов используют тромбопоэтин, уменьшающий продолжительность тромбоцитопении.
Индукционная химиотерапия может привести к массивному распаду опухоли, сопровождающемуся образованием большого количества солей мочевой кислоты, вызывающих блокаду почечных канальцев. Профилактика этого осложнения проводится гипергидратацией (3 л/м 2 ) и аллопурином (600 — 800 мг/сут).
Лечение острого промиелоцитарного лейкоза проводят третиноином (ретиновой кислотой) при условии наличия транслокации t(15,17). Третиноин индуцирует дифференцировку и тормозит пролиферацию промиелоцитов, не обладая цитолитическим действием, приводит к начальному созреванию промиелоцитов, происходящих из лейкемического клона. В результате происходит перезаселение костного мозга и периферической крови нормальными поликлоновыми гемопоэтическими клетками и достижение полной ремиссии.
В первые три недели лечения третиноином возможны различные осложнения, в том числе "синдром ретиноевой кислоты", который проявляется лихорадкой, одышкой, болями в груди, нарастающей гипоксией и очагами затемнения в легких. Интенсивная терапия, глюкокортикоиды, ингаляция кислорода обычно уменьшают проявления синдрома. Для профилактики развития синдрома ретиноевой кислоты больным, имеющим высокий исходный уровень лейкоцитов (больше 10000 мкл -1 ), следует проводить полнодозную химиотерпию.
Химиотерапия острого лимфобластного лейкоза в настоящее время достигла значительных успехов, особенно у детей. Бластные клетки при остром лимфобластном лейкозе более чувствительны к химиотерапии, чем бластные клетки при остром миелобластном лейкозе. Индукция проводится препаратами, позволяющими элиминировать бластные клетки при щадящем воздействии на костный мозг.
Наиболее часто применяют комбинацию винкристина (2 мг внутрь в 1-й, 8-й, 11-й, 15-й, 18-й, 22-й дни), преднизолона (60 мг/м 2 внутрь ежедневно), L-аспарагиназы (6000 IU/м 2 п/к в 1-й, 8-й, 11-й, 15-й, 18-й, 22-й дни). При четырехнедельной индукции используют дополнительно циклофосфан (1200 мг/м 2 в/в в 1-й день) и даунорубицин (45 мг/м 2 в/в в первые 3 дня). В качестве закрепляющей терапии применяют 6-меркаптопурин и метотрексат. Многим больным требуется профилактическое лечение нейролейкемии).
Химиотерапия дает хорошие результаты, особенно у детей до 15 лет. Полная ремиссия (обычно более 2 лет) может быть достигнута у 80% взрослых, но стойкая ремиссия наблюдается только у 15 — 20% больных. После первого рецидива основное значение приобретает трансплантация костного мозга. Лучевую терапию применяют для профилактики позднего рецидива. Облучают ЦНС и иногда гонады, наиболее опасные в отношении развития рецидивов.
На этапе консолидации проводят курс химиотерапии аналогично индукционному или курс с использованием высоких доз цитарабина в комбинации с метоксантроном или даунорубицином. Более эффективно проведение трех курсов высокодозного цитарабина.
Для консолидации используют алло- или аутотрансплантацию костного мозга. Аллотрансплантация проводится при отсутствии следующих противопоказаний: почечной, дыхательной и сердечно-сосудистой недостаточности. Донорами костного мозга обычно служат родные братья и сестры, совместимые с реципиентом по HLA. Трансплантацию костного мозга проводят во время полной первой ремиссии. Установлено, что после аллотрансплантации костного мозга рецидивы возникают несколько реже, но выживаемость практически не отличается от выживаемости после химиотерапии.
При аутотрансплантации больной получает собственные стволовые клетки, выделенные из крови и замороженные в первые дни восстановления костного мозга после высокодозовой химиотерапии или неочищенного костного мозга, загрязненного опухолевыми клетками. Ремиссия в течение 4-х лет наблюдается у 48% больных после аутотрансплантации костного мозга.
Трансплантация костного мозга может привести к тяжелым осложнениям: реакции "трансплантат против хозяина" (РТПХ), инфекции и вено-окклюзивной болезни. Главное осложнение — РТПХ — развивается вследствие пересадки Т-лимфоцитов, вызывающих иммунную реакцию против собственных антигенов.
РТПХ может развиться в течение 20–100 дней после трансплантации (острая реакция) лимфоцитов и через 6–12 мес (отсроченная реакция). Клинические проявления — дерматит, поражения желудочно-кишечного тракта (диарея) и печени (аутоиммунный гастрит).
При лечении синдрома "трансплантат против хозяина" используют высокие дозы метилпреднизолона. Препаратом второго ряда является антимоцитарный иммуноглобулин. Возможно назначение комбинации преднизолона, циклоспорина и малых доз азатиоприна в течение 1,5 — 2 мес.
Профилактика и лечение нейролейкемии проводится при миеломонобластном, монобластном, промиелоцитарном лейкозах, а также в тех случаях, когда исходный лейкоцитоз превышает 30х10 9 /л. У больных лимфобластными лейкозами она осуществляется при всех формах.
Профилактика нейролейкемии проводится в течение всех этапов лечения острого лейкоза. В периоде индукции эндолюмбально вводится 12,5 мг/м 2 метотрексата 5 раз с интервалом 3 — 4 дня. В дальнейшем производится регулярное (1 раз в 3 месяца) введение метотрексата (12,5 мг/м 2 ) и цитозара (25 мг) в течение всего времени терапии. В случаях непереносимости или возникновения церебральных осложнений при лечении указанными препаратами применяется курс облучения головы в суммарной дозе 24 ГР за 15—18 сеансов.
Лечение нейролейкемии проводится эндолюмбальным введением метотрексата (12,5 мг/м 2 ) и цитозара (25 мг), доза которого в последующие пункции с интервалом 2 — 3 дня постепенно повышается до 30 мг. При проявлениях резистентности к данному лечению применяется краниальное облучение в суммарной дозе 24 ГР за 15 — 18 сеансов. Эффективность профилактики и лечения нейролейкемии оценивается по уровню бластного цитоза в спинномозговой жидкости в течение 1 года терапии.
В период полной клинико-гематологической ремиссии больной находится под регулярным наблюдением гематолога и врача общей практики. Исследование периферической крови (с гемограммой) производится 2 раза в месяц. Исследование миелограммы (стернального пунктата) осуществляется 1 раз в месяц на первом году ремиссии. Санаторно-курортное лечение противопоказано.
Прогноз
Ведущее значение в благоприятном исходе имеет достижение полной клинико-гематологической ремиссии. Достижение ремиссии зависит от различных факторов. Один из важнейших — возраст больного на момент постановки диагноза. Прогноз лучше у детей в возрасте от 2 до 6 лет, хуже у больных возрастной группы от 7 до 55 лет, у пожилых (после 55 лет) прогноз неблагоприятный.
Вторым независимым прогностическим фактором являются хромосомные абберации. Благоприятный прогноз у больных с транслокацией t(8;21) и инверсией inv(16), менее благоприятный прогноз у больных с транслокацией t(16) и у больных, не имеющих хромосомных аббераций.
Определенное негативное влияние на прогноз имеют наличие исходной трехростковой дисплазии кроветворения с анемией, лейкопенией или тромбоцитопенией, существовавшей более 1 мес, выраженный геморрагический синдром, тяжелые инфекционные осложнения. Меньшее значение имеют активность ферментов (ЛДГ) сыворотки крови и выраженный лейкоцитоз (или абсолютное число бластных клеток в крови).
Наиболее значимое влияние на прогноз могут оказывать нарушения стратегии и тактики химиотерапии: неправильный выбор программы лечения, несоблюдение доз цитостатиков, интервалов между курсами, плохое качество вспомогательной терапии и т.д. Это приводит к формированию резистентного лейкозного клона, что делает дальнейшую терапию малоперспективной.
Читайте также: