Заболеваемость раком пищевода выше у

Наиболее высокая заболеваемость зарегистрирована в Китае: она составляет 150 случаев на 100000 человек населения страны. Заболеваемость раком пищевода в Индии, Ираке, Северном Китае и ЮАР превышает таковую в США почти в 100 раз. Так, например, в северных районах Ирана прогноз заболеваемости раком пищевода составляет 114 на 100000 населения. В Корее этот показатель составил 140 на 100000 жителей страны.
Как известно из данных статистики, в 2012 году в РФ общее число лиц, заболевших раком пищевода, составило 7197 случаев. Соотношение количества мужчин и женщин, заболевших раком пищевода, составляет 3:1. 75% первично диагностированных опухолей приходится на представителей мужского пола.
Пик заболеваемости приходится на пациентов в возрасте от 80 до 84 лет. В 2014 году в США выявлено 14550 новых случаев рака пищевода. Прогноз таков: 13356 пациентов умерло за это время от данной патологии органов пищеварения.
Заболеваемость раком пищевода в странах, расположенных в Средней Азии, 4-5 раз выше среднего уровня и в 10-12 раз превышает показатель заболеваемости на западе и на юго-западе СНГ. Так, в Молдове, Беларуси и Украине, прогноз заболеваемости раком пищевода находится в диапазоне от 1,7 до 2,6 на сто тысяч человек населения, в Туркмении и Казахстане он достигает 23,7-28,4 на 100000 жителей.
Заболеваемость раком пищевода зависит от факторов риска заболевания. К фоновой патологии, которая способствует развитию рака пищевода, относятся следующие заболевания:
1. Синдром Планнера-Увинсона. Для него характерен хронический эзофагит на фоне недостаточного количества железа. У 10% больных этой патологией определяют рак пищевода.
2. Ожоговые стриктуры. Риск развития рака пищевода повышается в 2 раза спустя 25 лет после ожоговой травмы.
3. Ахалазия является идиопатическим расстройством моторики, на фоне которого развивается рак пищевода. Прогноз заболеваемости при этой патологии ухудшается в 16-18 раз.
4. Пищевод Баррета представляет собой патологическое состояние, при котором плоский эпителий его слизистой замещается железистым. При этом формируются участки, напоминающие слизистую желудка с включением кишечной дисплазии. Злокачественная трансформация наступает в 50% случаев.
Существует ещё несколько причин, которые могут привести к развитию рака пищевода. Так, одну из ведущих ролей в прогнозе рака пищевода играет курение. Оно становится причиной этого злокачественного новообразования в 40% случаев.
Ожирение в 30% пациентов стало причиной рака пищевода. В азиатских и некоторых африканских странах плоскоклеточный рак пищевода вызывает вирус папилломы человека. Его обнаружили у 17% пациентов, которые проживают на азиатском континенте и страдают от ракового новообразования этой локализации. В то же время, у лиц, проживающих в Китае, где в основном находят аденокарциному пищевода, папилломатозный вирус не был найден.
Локальная келатодермия, или же тилоз, относится к редкой наследственной патологии, которая передаётся по аутосомно-доминантному типу. Она характеризуется тем, что у больных на пищеводе имеется аномальный плоский эпителий. Это приводит к эзофагиту, на фоне которого рак развивается в 10 раз чаще.
Прогноз выживаемости в зависимости от путей метастазирования
Пищевод состоит из трёх отделов: шейного, грудного и брюшного. В каждом из них может развиться рак пищевода. Прогноз заболевания таков: при локализации опухоли в шейном и верхнем грудном отделе неопластический процесс развивается в 10% пациентов, в среднем грудном – в 60% случаев, а в случае расположения опухоли в нижнем грудном или брюшном отделе – в 30%.
Метастазирует он тремя путями: лимфогенным, гематогенным и имплантационным. От 40% до 60% пациентам диагностирована локальная форма заболевания. Прогноз выживаемости при раке пищевода низок из-за того, что у него очень высокий потенциал метастазирования. Так, например, при прорастании опухоли в подслизистый слой ранние метастазы в лимфатических узлах находят в 40% пациентов, а при поражении адвентиции – в 90%.
Гематогенное метастазирование выражено меньше. Это подтверждают данные патологоанатомического вскрытия пациентов, умерших от рака пищевода: лишь в 50-60% лиц находят отдалённые метастазы в других органах. В 97% случаев поражаются метастазами околопищеводные лимфатические узлы. В 28% пациентов имеются метастазы в лимфоузлы, расположенные ниже диафрагмального сужения пищевода, что свидетельствует о ретроградном пути метастазирования.
При локализации рака в шейном отделе пищевода регионарными считают надключичные и паратрахеальные лимфоузлы, в которых в 46% случаях находят ранние метастазы. Из верхнего грудного отдела раковые клетки распространяются в 36% случаев в паратрахеальные, глубокие шейные и надключичные лимфоузлы. Для этой локализации опухоли отдалёнными считаются внутригрудные и поддиафрагмальные лимфатические узлы.
В 56,1% случаев при локализации рака в верхнем отделе пищевода метастазы можно обнаружит с лимфоузлах средостения. В 29,2% пациентов, у которых определён рак средней трети пищевода, находят метастазы в шейных лимфоузлах. При этой локализации рака атипичные клетки в 53% случаев распространяются в лимфоузлы средостения, а в 39,9% пациентов метастазы находят в брюшной полости.
Прогноз качества жизни при разных симптомах рака пищевода
В 98% пациентов рак пищевода вначале заболевания не проявляется никакими симптомами. По мере развития опухолевого процесса первым признаком, на который указывает 100% пациентов, обратившихся за медицинской помощью, является затруднение при глотании твёрдой пищи (дисфагия). Появляются и другие признаки болезни:
общая утомляемость и слабость (в 75% случаев);
отсутствие аппетита (в 45%);
потеря массы тела (в 96%);
затруднения при питье и глотании слюны (в 43%);
изжога, тошнота, рвота (в 57%);
регургитация пищи (в 64%);
В более позднем периоде появляются и другие симптомы: охриплость голоса беспокоит 91% пациентов, брадикардия – 24%, приступы кашля – 48%, одышка – 73%. У 99% пациентов определяют анемию.
Влияние комплексного обследования на прогноз выживаемости
Эффективной в 100% случаях может быть только комплексная диагностика рака пищевода. Первым методом исследования является эндоскопическая эзофагоскопия. Она позволяет осмотреть 100% слизистой пищевода. Во время этого исследования берут кусочек ткани из подозрительного участка для гистологического исследования.
С целью определения степени вовлечения в патологический процесс других органов и окружающих пищевод тканей, а также определения степени заболевания назначают такие дополнительные исследования:
компьютерную томографию грудной клетки и живота (позволяет выявить99% метастазов);
ультразвуковое исследование органов брюшной полости (оно информативно в 98% метастазов в брюшных лимфоузлах);
рентгенографию грудной клетки;
остеосцинтиграфию, которая необходима 100% пациентам с подозрением на метастазы рака в костную ткань;
транспищеводное ультразвуковое исследование стенок пищевода, а также структур средостения с выполнением биопсии новообразований, которые находятся в непосредственной близости к пищеводу, позволяет в 95% случаев уточнить стадию заболевания;
видеолапароскопию и видеоторакоскопию, с помощью которой можно увидеть 87% лимфоузлов брюшной полости и грудной клетки.
В современных онкологических клиниках пациентам выполняют позитронно-эмиссионную компьютерную томографию. Это исследование назначают 100% пациентам, которым показано проведение радикального лечения, а также лицам, перенесшим неоадъювантную химиотерапию. Его также используют для того чтобы точно спланировать лучевое лечение или же оценить его результаты.
96% пациентам при помощи этого диагностического исследования проводят скрининг рецидива заболевания. Положительные результаты анализа крови на онкомаркеры позволяют в 76% случаях поставить правильный диагноз на начальной стадии рака пищевода, что в 97% случаях улучшает прогноз выживаемости.
Выживаемость после лечения
Одной из самых трудных задач онкологии является лечение рака пищевода. Невзирая на достижения современной медицины, в настоящее время пятилетняя выживаемость больных, у которых выявлен рак пищевода, не превышает 10%. Метод лечения выбирают с учётом локализации опухоли и стадии заболевания.
Лучевая терапия во всех вариантах (дистанционная, брахитерапия, а также сочетанное лечение) является методом выбора для пациентов, которым не показаны оперативные вмешательства. Её применяют в 100% пациентов, страдающим раком краниального отдела пищевода, поскольку при такой локализации отсутствует техническая возможность радикально иссечь часть пищевода. Если провести лучевую терапию на ранних стадиях рака по радикальной программе, то можно повысить прогноз пятилетней выживаемости до 6%.
Клетки этой опухоли практически не чувствительны к химиопрепаратам, поэтому выживаемость при проведении химиотерапии не превышает 10%. Основным методом, который может улучшить прогноз при раке грудного отдела пищевода, является хирургическое вмешательство. Это операция Льюиса, Накояма, Савиных и другие. В 10-20% пациентов методом выбора становится пластика пищевода тонким или толстым кишечником.
Результаты операций представлены на таблице №1.
Таблица №1. Пятилетняя выживаемость после оперативных вмешательств.
Рак пищевода представляет собой опухоль злокачественного характера, происходящую из эпителиальных клеток пищевода. Заболевание берет начало с внутреннего слоя, то есть слизистой оболочки, а затем распространяется наружу, преодолевая подслизистый и мышечный слои.
Существует два основных вида такого заболевания:
- Плоскоклеточный рак. Он возникает из клеток, составляющих слизистую оболочку пищевода. Чаще всего встречается в зоне шеи, а также двух верхних третей грудной клетки.
- Аденокарцинома, другими словами – железистый рак. Чаще всего диагностируется в нижней трети пищевода. Вначале происходит замещение железистого эпителия плоскоклеточным (при пищеводе Барретта).
Статистика
Чаще всего (до 80% случаев) новообразование находится в нижне- и среднегрудном отделах пищевода. С частотой 10-15% случаев диагностируется рак шейного отдела пищевода.
Факторы риска
Основные факторы риска возникновения и развития такой болезни:
- мужской пол, потому что мужчины чаще подвержены вредным привычкам – курению и употреблению спиртного в больших количествах;
- возраст – чем он больше, тем выше риск, лишь 15% пациентов были младше 55-ти лет;
- избыточная масса тела;
- курение и злоупотребление спиртным;
- употребление очень горячих напитков и еды;
- пищевод Барретта (когда в нижней части пищевода возникает клеточное перерождение, вызываемое кислотным повреждением хронической формы);
- рефлюкс;
- ахалазия (когда нарушена запирательная функция отверстия между желудком и пищеводом);
- рубцы в пищеводе, приведшие к его сужению;
- синдром Пламмера-Винсона (для такого синдрома характерна триада, то есть три вида нарушений одновременно: нарушенная глотательная функция, суженный пищевод, железодефицитная анемия);
- контакт с химикатами.
Примерно у 1/3 заболевших диагностирован ВПЧ (вирус папилломы человека).
Риск заболеть этим видом рака можно снизить, если разнообразно питаться, не пить крепкий алкоголь, а при наличии синдрома Барретта отслеживать изменения в слизистой оболочке.
Скрининг этого заболевания не проводится. Однако при повышенном риске появления рака пищевода рекомендуется проходить эндоскопическое исследование, при необходимости с биопсией подозрительной зоны.
Симптомы
Обычно рак пищевода обнаруживается на поздних стадиях, когда терапия уже осложнена, или случайно.
Наиболее частая симптоматика включает следующее:
Есть и более редкие симптомы:
- кашель;
- икота;
- хриплый голос;
- рвота;
- костные боли (при наличии метастазов);
- пищеводное кровотечение (после того как кровь проходит по ЖКТ, стул окрашивается в черный цвет);
- как следствие кровотечения – анемия (человек становится бледным, слабым, быстро утомляется, испытывает постоянную сонливость).
Важно! Наличие подобных симптомов еще не означает рак. Однако нужно обязательно обратиться к врачу и обследоваться.
Классификация рака пищевода
По области возникновения:
- внутригрудной отдел пищевода;
- шейный отдел (от нижней границы перстневидного хряща до входа в грудную полость);
- верхняя грудная зона (от входа в грудную полость до области бифуркации трахеи);
- средняя грудная область (проксимальная часть пищевода распространяется от зоны бифуркации трахеи до соединения пищевода с желудком);
- нижняя грудная область (дистальная часть пищевода примерно 10 см в длине, включая абдоминальную часть пищевода, распространяется от зоны бифуркации трахеи до соединения пищевода и желудка).
По характеру роста опухоли:
- в просвет пищевода (экзофитный);
- язвенный (эндофитный);
- круговая форма (инфильтративный склерозирующий).
По степени дифференцировки новообразования:
- степень не определена – Gx;
- высокодифференцированное образование – G1;
- умеренно дифференцированное – G2;
- малодифференцированное – G3;
- недифференцируемое – G4.

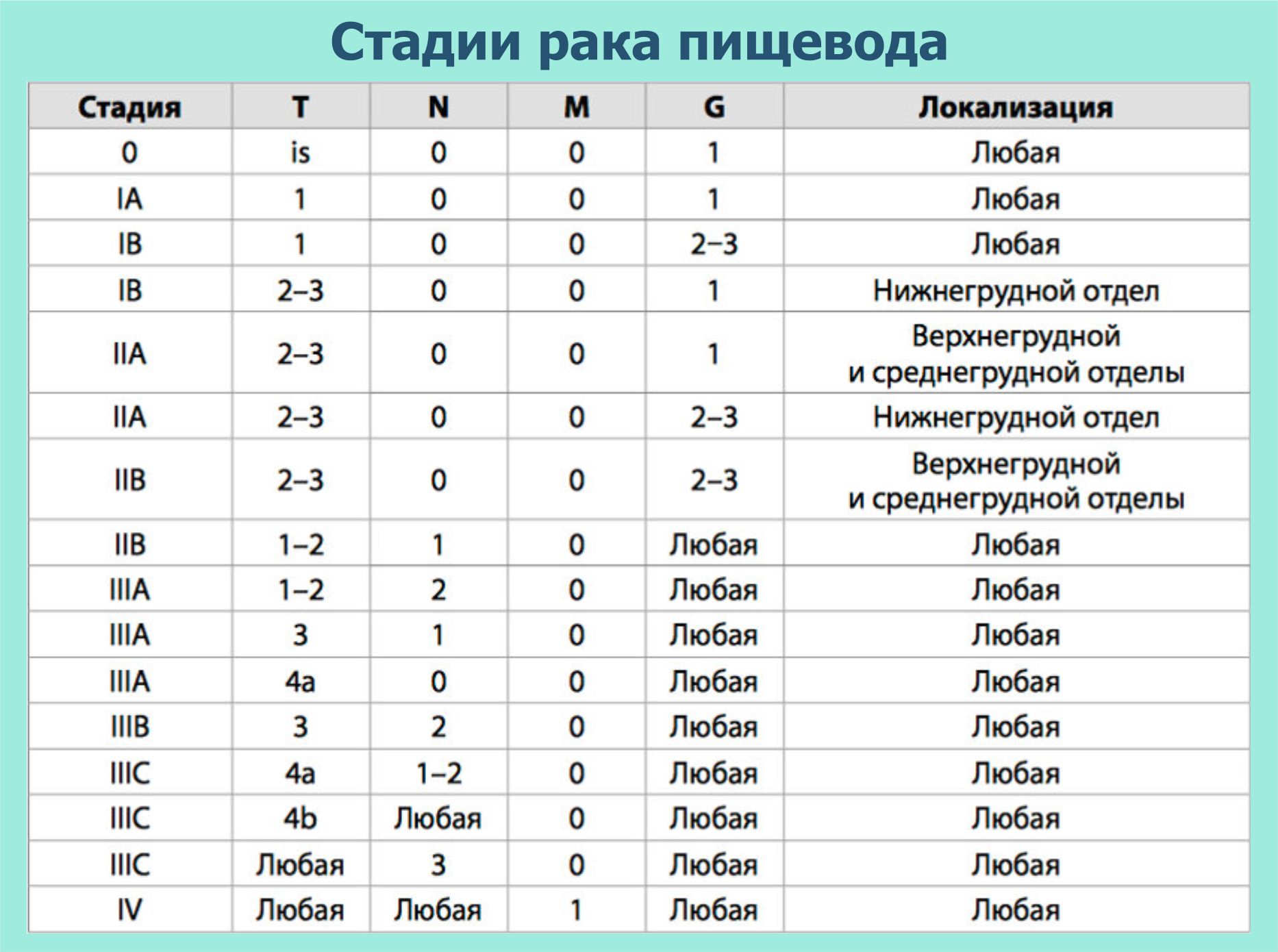
Стадии рака пищевода
Предлагаем ознакомиться с таблицей стадирования заболевания:
Диагностика
Диагностирование осуществляется инструментальными и лабораторными методами.
-
Рентгенография с бариевым контрастом. Пациент принимает внутрь сульфат бария, который обволакивает стенки пищевода. Это позволяет увидеть на снимке рельеф стенок и обнаружить сужение просвета. На ранней стадии рак может иметь вид небольших круглых выпуклостей, то есть бляшек. На поздней стадии развития новообразование принимает вид большой опухоли неправильной формы, которая может вызывать сильное сужение пищевода. Рентгенография также позволяет диагностировать трахеопищеводную фистулу, то есть когда из-за разрушения новообразованием стенки пищевода на всю толщину пищевод начинает сообщаться с трахеей.
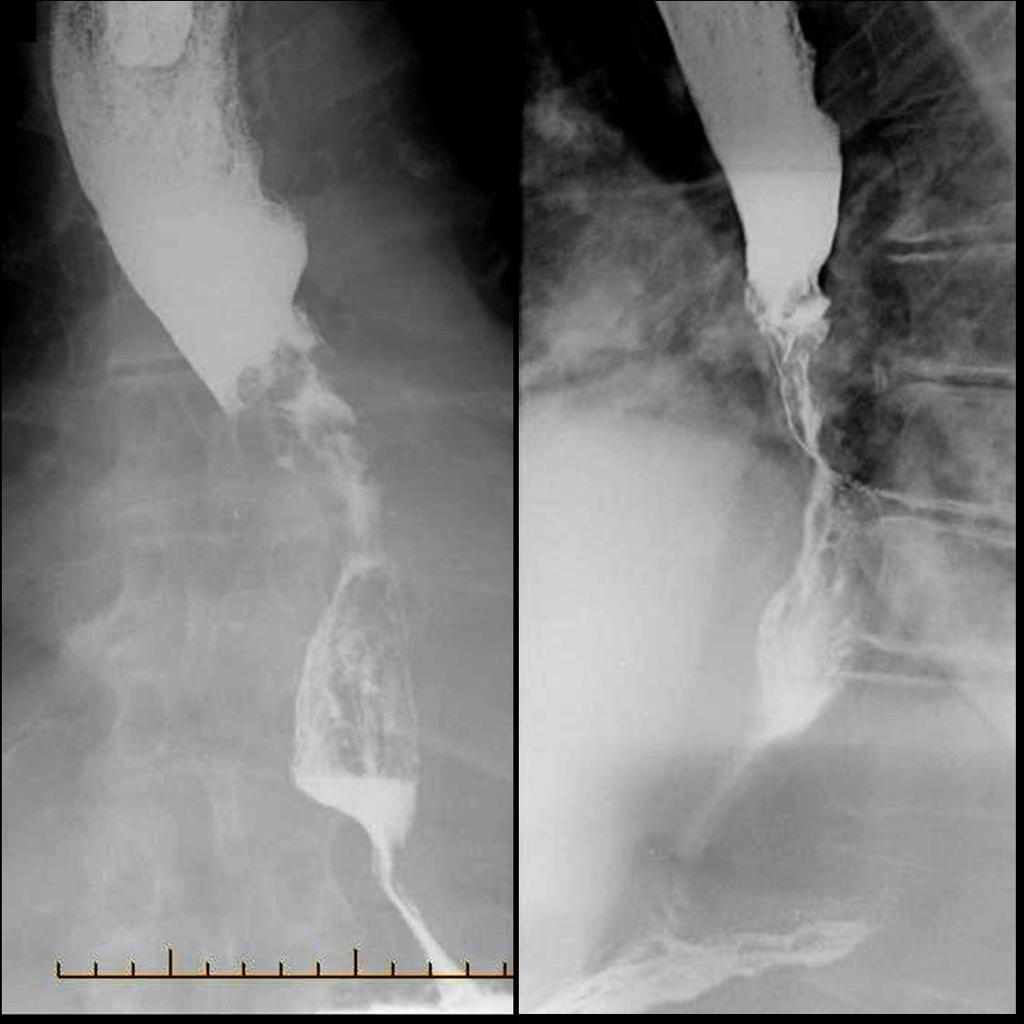
Рентгенодиагностика рака пищевода
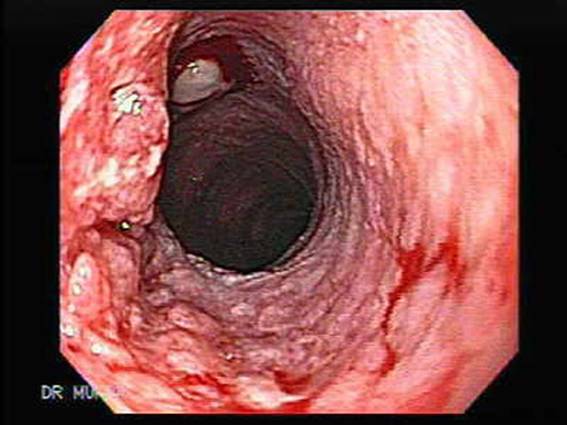
Эндоскопическая картина аденокарциномы
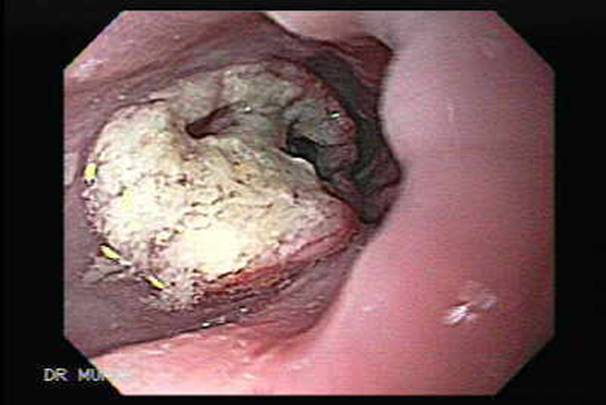
Эндоскопическая картина плоскоклеточного рака
- Клинический анализ крови. Позволяет выявить анемию, которая возникает из-за кровотечения или скудного рациона.
- Биохимический анализ крови. Он показывает состояние внутренних органов, а именно почек, печени и др.
- Анализ на онкомаркеры СА 19-9, РЭА.
- Исследование биоматериала, взятого во время биопсии. В нем определяют рецепторы белка HER2. При их наличии против новообразования можно использовать таргетную терапию.
Лечение
Основной метод лечения – хирургическая операция, однако комплексный подход позволяет улучшить результаты. Поэтому различные методики комбинируются.
В ходе операции удаляют пищевод целиком или его часть, все зависит от распространенности и локализации патологического процесса.
Когда опухоль находится в шейном отделе, удаляют большую часть пищевода. После этого желудок поднимают и подшивают к оставшейся части пищевода. Кроме того, вместо удаленной части методом пластической операции может быть использована часть толстой или тонкой кишки. При возможности выполнения резекции шейного отдела пищевода может быть выполнена пластика кишкой с микрососудистым анастомозом сосудов на шее.
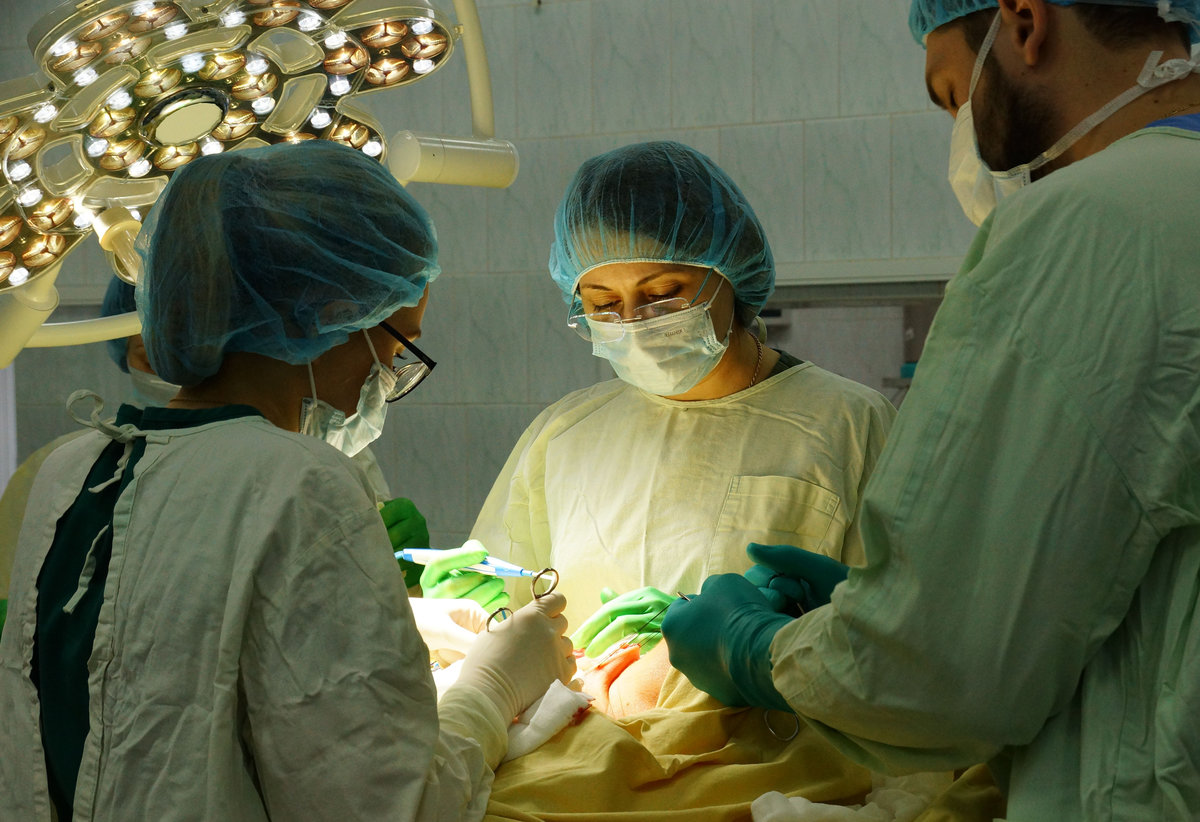
При локализации опухоли в шейном отделе пищевода с большим распространением приходится выполнять операцию в объеме: удаления фаринголарингоэктомии с одномоментной пластикой пищевода желудочным трансплантатом, с пришиванием его к корню языка.
Хирургическое вмешательство по удалению части пищевода с последующим замещением трансплантатом может быть проведено открытым способом или методом торакоскопии и лапароскопии.
При любом типе вмешательства удаляют регионарные лимфоузлы, которые потом исследуют в лаборатории методом гистологии. Если в них обнаруживаются раковые клетки, то после операции пациенту прописывают лучевое лечение или химиотерапию в комбинации с ЛТ.
Также существуют паллиативные операции. Их проводят для того, чтобы пациент мог питаться, если из-за опухоли он не может глотать. Этот тип вмешательства называется гастростома, то есть введение через переднюю брюшную стенку в желудок специальной трубки для питания.
Применяется ионизирующее излучение с целью уничтожения клеток новообразования. Такая терапия может проводиться:
Разновидности лучевого лечения:
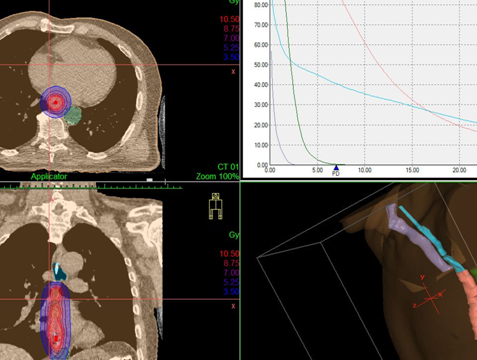
Дозное распределение, получаемое при дистанционной конформной лучевой терапии и внутрипросветной брахитерапии
Данная методика представляет собой введение в организм препаратов, затормаживающих жизнедеятельность опухолевых клеток или уничтожающих их. Лекарственные средства принимаются внутрь или вводятся в вену, после чего попадают в кровоток и достигают почти всех областей организма.
Химиотерапия осуществляется циклами. Это связано с тем, что действие препарата направлено на те клетки, которые постоянно делятся. Введение повторяется через определенное число дней, что связано с клеточным циклом. Циклы химиотерапии, как правило, имеют продолжительность 2-4 недели, больным обычно показано несколько циклов.
Как и облучение, химиотерапия показана в адъювантном и неоадъвантном режимах. Также она применяется, чтобы облегчить симптоматику тем больным, у которых рак распространен и не поддается хирургическому лечению.
Направлена на блокировку роста новообразования путем воздействия на определенные мишени, то есть на те молекулы, которыми определяются деление и рост опухоли. Если в биоматериале, взятом методом биопсии, находят такие белковые молекулы, то может быть эффективна именно таргетная терапия.
При проведении паллиативной терапии применяют следующие методики:
- Бужирование, то есть расширение пищевода.
- Установку стентов эндоскопическим методом. Стенты – это полые цилиндры, которые устанавливаются в просвет пищевода, чтобы обеспечить проходимость пищи.
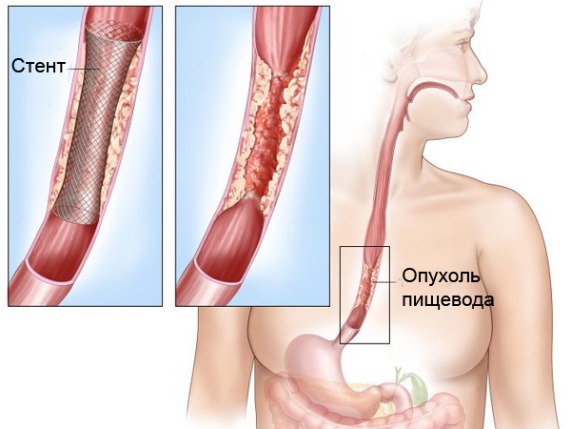
Стентирование рака пищевода
Лечение рака пищевода изменяется в зависимости от стадии
Обычно применяются эндоскопические методики лечения:
- PDT, или фотодинамическая терапия;
- RFA, то есть радиочастотная абляция;
- EMR, эндоскопическое удаление опухоли слизистой оболочки (после этого обеспечивается длительное наблюдение с применением эндоскопии, чтобы вовремя заметить рецидив, если он возникнет).
Новообразование затрагивает мышечную или собственную пластинку слизистой, но не поражает другие органы и лимфоузлы.
- Рак T1. Заболевание на ранней стадии, когда оно находится только в небольшой зоне слизистой и не достигло подслизистой основы (новообразования Т1а), может быть удалено путем эндоскопической резекции в рамках слизистой или подслизистого слоя. Иногда медики рекомендуют хирургически удалить часть пищевода, а затем провести облучение и химиотерапию.
- Рак Т2. Опухоль затрагивает мышечную пластинку слизистой. Таким пациентам перед операцией проводятся химиотерапия и облучение. Исключительно хирургическое удаление рекомендовано, только когда новообразование менее 2 см в размере.
Когда рак локализуется в зоне шеи, вместо операции в качестве основного метода лечения могут быть рекомендованы облучение и химиотерапия.
На второй стадии опухоль распространяется на главный мышечный слой пищевода либо его наружную оболочку. Также новообразование поражает 1 или 2 расположенных рядом лимфоузла.
При третьей стадии новообразование прорастает на наружную оболочку пищевода, может распространяться на соседние органы, им поражены регионарные лимфоузлы. Рекомендовано комбинированное лечение, которое включает операцию и предваряющие ее химиотерапию либо химиотерапию в сочетании с облучением. Если по состоянию здоровья для пациента есть риск не пережить операцию, то химиотерапия в сочетании с облучением становится основным методом лечения.
Рак затрагивает отдаленные лимфоузлы, есть метастазы в отдаленных органах (легких, печени). На такой стадии основная цель лечения – как можно более долгий контроль над распространением и размером новообразования. Пациентам проводится симптоматическое лечение для облегчения боли, восстановления возможности питаться и др. Применяется лучевая терапия и химиотерапия.
Профилактика
Чтобы предупредить такое заболевание, нужно исключить алкоголь и курение, контролировать массу тела. Если у человека присутствует повышенный риск развития этого типа рака (это такие патологии, как пищевод Барретта, ахалазия кардии, стриктуры пищевода, хронические эзофагит), то он должен регулярно обследоваться с обязательным применением эндоскопии.
Важно! Если рано диагностировать рак пищевода, то его можно вылечить с вероятностью от 85% до 100%.
Когда лечение рака завершено, нужно регулярно проходить контрольные обследования:
- После радикального лечения, сочетающего хирургию, химиотерапию и лучевую терапию: в первые 2 года – каждые 3-6 месяцев, в следующие 3-5 лет – каждые 6-12 месяцев, затем – каждый год.
- Тем, у кого был обнаружен ранний рак и кто подвергся эндоскопическому удалению слизистой: в первый год – каждые 3 месяца эндоскопическое обследование, во 2-й и 3-й годы – каждые полгода, затем – каждый год.


Авторская публикация:
Бекяшева Зоя Салаватовна
Ординатор хирургического отделения опухолей головы и шеи
НМИЦ онкологии им Н.Н. Петрова

Под научной редакцией:
Раджабова Замира Ахмедовна
Заведующий отделением опухолей головы и шеи, врач-онколог, научный сотрудник, доцент, кандидат наук
НМИЦ онкологии им. Н.Н. Петрова
Рак пищевода – это одна из наиболее частых локализаций этого злокачественного новообразования вообще. Как известно, среди раковых заболеваний первое место у мужчин занимает рак пищеварительного аппарата, а среди них по частоте на первом месте стоит рак желудка, на втором – рак пищевода. Заболевание встречается значительно чаще у мужчин, чем у женщин, примерно, в шесть раз. Болезнь развивается чаще в возрасте после 40 лет, но это правило имеет много исключений.
Причины развития
Рак пищевода начинается чаще на местах физиологических его сужений, что дает основание говорить о том, что раздражение пищевода горячей, грубой и плохо пережеванной пищей имеет определенное значение.
Алкоголизм и курение также предрасполагают к появлению рака пищевода. Помимо этих факторов развитию данного злокачественного новообразования могут дать толчок эзофагиты, дивертикулы, лейкоплакии, пищевод Барретта, термические и химические ожоги пищевода.
Симптомы рака пищевода
Основная жалоба больных раком пищевода это – затруднение при глотании (дисфагия), именно затруднение глотания пищи, а не боль при глотании. Этим в ранних стадиях болезни раковая дисфагия и отличается от других типов затруднения глотания.
Первые признаки рака пищевода обычно выражаются как будто с невинной остановки твердого куска пищи. Первый раз больной не придает этому явлению особенного значения, но оно обращает его внимание и начинает пугать его тогда, когда повторяется все чаще и чаще. В некоторых случаях больные точно указывают момент начала, по их мнению, болезни, совпадающего с приемом обильной, грубой или очень горячей пищи. Разумеется, заболевание началось значительно раньше и выявилось для больного только с того времени, как резкое функциональное расстройство присоединилось к органическому сужению пищевода опухолью.
С течением времени, иногда довольно медленно, затруднение глотания все же неизменно прогрессирует. Если больной несколько недель тому назад замечал остановку твердой, грубой пищи, или большого куска и старался с тех пор тщательнее прожевывать пищу и смачивать ее слюной, то теперь он замечает, что и хорошо измельченная пища, кусок мягкого мяса, картофеля, хорошо прожеванного хлеба останавливается в пищеводе или проходит с некоторым трудом.
По мере дальнейшего прогрессирования болезни твердая пища антиперистальтическими движениями пищевода выбрасывается обратно, и проходит только кашицеобразная или киселеобразная пища; наконец, глотание и этой пищи встречает затруднения и больной переходит к полужидкой или жидкой пище (молоко, простокваша, бульон). Больной находится теперь в последней стадии болезни, когда угрожает полная непроходимость пищевода и для жидкости, и возникает непосредственная опасность погибнуть от голода и жажды.
Прогрессивное затруднение прохождения пищи прерывается вдруг неожиданным улучшением, причем временно может проходить даже твердая пища. Это объясняется распадом опухоли, который восстанавливает временно закрытый просвет пищевода. С другой стороны, колебания в прохождении пищи могут находиться в зависимости также и от спастических явлений, присоединяющихся иногда к небольшому относительно раку пищевода и на время нарушающих процесс глотания.
К нарушению проходимости пищевода присоединяется второй симптом – боли при глотании пищи за грудиной в разных местах, в зависимости от локализации раковой опухоли. Иногда боли эти появляются и независимо от приема пищи, отдают в межлопаточное пространство, в шею и в верхние конечности, напоминая приступы грудной жабы; эти боли находятся в связи с вовлечением в процесс стволов или ветвей грудо — брюшного нерва . Во всяком случае, в неосложненных случаях рака пищевода боли обычно отходят на задний план, и больные жалуются не на них.
Параллельно с дисфагией замечается слюнотечение в результате пищеводно-слюнного рефлекса и значительное отделение слизи. Вместе с выбрасыванием пищи из пищевода, эта обильная саливация и слизеотделение симулируют иногда рвоту – это так называемая эзофагеальная рвота. Извергаемые массы представляют собой либо свежую, прожеванную пищу, смешанную со слюной и слизью, либо разложившуюся выше сужения пищевую массу, иногда с примесью гноя и крови от распадающейся раковой язвы. Из других жалоб больных отмечается жажда, характерная для последних стадий болезни, когда затруднено проглатывание и жидкостей, а также многодневные запоры, которые находят себе объяснение в количественно недостаточной и исключительно жидкой пище, употребляемой больным. Характерно то, что несмотря на длительное отсутствие стула, запоры эти мало беспокоят больных.
Общее состояние больных начинает ухудшаться обычно больше от голодания, по крайней мере исхудание и кахексия особенно резко развиваются с того момента, когда начинаются затруднения уже во введении и жидкой пищи. В таких случаях вес больного и общее его состояние быстро восстанавливаются, если после гастростомии удается доставить организму достаточно питательного материала. В соответствии с этим иногда при медленном течении рака пищевода, особенно при скиррозных формах его, когда сужение пищевода развивается сравнительно поздно, питание больного может долго оставаться относительно удовлетворительным. Это надо иметь в виду, тем более, что рак пищевода развивается нередко именно у хорошо упитанных лиц; следовательно и у таких упитанных людей затруднение глотания должно все же всегда вызывать подозрение на рак пищевода, несмотря на хороший общий вид больного.
Патологическая анатомия
Рак пищевода в большинстве случаев бывает первичным заболеванием и только очень редко он встречается, как метастаз рака другого органа. Чаще всего бывает переход рака на пищевод с соседнего органа, например, с кардиальной части желудка или с гортани на пищевод.
Гистологически при раке пищевода имеется плоскоэпителиальный рак-канкроид. Он начинается весьма скрытно маленькими островками разрастания раковой ткани величиной в несколько сантиметров, появляющихся нередко на местах физиологических сужений пищевода.
Чаще всего встречаются плотные формы ракового новообразования – скирры, реже мягкие, медуллярные, и еще реже папиллярные формы, типа аденокарциномы. По мере своего роста, новообразование охватывает циркулярно стенку пищевода и суживает просвет его. Одновременно, по мере распространения раковой инфильтрации вверх и вниз от места первоначального появления опухоли, стенка пищевода теряет свою эластичность и подвижность, и пищевод превращается в плотную трубку, не принимающую больше участия в акте глотания. Этот функциональный дефект, появляющийся в пищеводе даже тогда, когда просвет его еще проходим для пищевого комка, и объясняет, почему иногда имеются расхождения между субъективными жалобами на расстройство глотания и объективными данными бужирования, свидетельствующими о проходимости пищевода.
С дальнейшим ростом новообразование занимает почти весь просвет пищевода и делает его абсолютно непроходимым для плотной пищи; жидкости же могут еще просачиваться по извилистым дорожкам между бугристыми раковыми разращениями. Параллельно росту опухоли идет и процесс распада ее с образованием раковой язвы. Этим и объясняется временное улучшение проходимости пищевода, наблюдающееся иногда у таких больных.
Если дело идет об очень плотных скиррах, то развитие соединительной ткани может вести к своеобразному рубцеванию язвы и кажущемуся выздоровлению. Наоборот, медуллярные формы рака быстро растут не только в направлении просвета, но и в глубь мышечной стенки пищевода и имеют большую склонность прорастать в соседние органы: в трахею, в бронхи, в легкие, плевру, перикард и т. д. С дальнейшим ростом и распадом раковой опухоли получаются ложные ходы, ведущие в эти соседние органы, например в бронхи, и значительно осложняющие состояние больного. Если происходит прорастание рака в стенку крупного сосуда, аорты или ее ветви, то может произойти профузное и смертельное кровотечение.
Диагностика
Объективное исследование больного часто рано дает веские основания для подозрений на рак пищевода. В далеко зашедших случаях характерным является общий вид больного. Цвет лица этих больных землисто-серый, а не восковидно-желтый, как это бывает у других раковых больных, характерны резкое западение щек и подскуловой области, запавшие глаза; не менее типичен втянутый живот. Вместе с сухой, шелушащейся кожей, все это создает своеобразное впечатление, бросающееся в глаза уже при первой встрече с больным. Этот вид больного находится в зависимости не только от самой раковой интоксикации, но и от раннего голодания больного (может быть от недостатка витаминов пищи). Ощупывание шеи иногда открывает твердые лимфатические железы, чаще всего в области грудино-ключичного прикрепления грудино-ключично-сосцевидной мышцы, в основном слева. Опухоль самого пищевода пальпацией определить удается чрезвычайно редко.
Выслушиванием пищевода можно иногда уловить запаздывание второго шума при глотании жидкости или ряд поздних, так называемых резидуальных, шумов, зависящих от того, что скопившаяся выше сужения пища медленными судорожными сокращениями пищевода забрасывается в желудок; выслушивание имеет, однако, только ограниченное значение.
Наиболее ценные результаты для распознавания раковой опухоли пищевода дает рентгеновское исследование, являющееся необходимым во всех случаях, подозрительных на рак пищевода. Посредством исследования с назначением бариевой или какой-нибудь иной контрастной пищи, лучше всего в виде киселя или жидкой каши, удается легко установить локализацию сужения пищевода. Контрастная масса, свободно проходящая через пищевод выше сужения, дает тень соответственно расширению пищевода выше препятствия. В местах, где новообразование проникает в просвет пищевода, получается дефект наполнения, а так как опухоль имеет неровную вследствие бородавчатости различной величины и изъязвления поверхность, то края тени контрастной массы на месте сужения представляются изъеденными, с многочисленными дефектами наполнения различной конфигурации. Контрастная масса проникает в суженный просвет пищевода между буграми опухоли, оставляя тень в виде узкой извилистой ленты, и таким образом удается нередко установить не только локализацию, но и протяжение суженного участка пищевода.
Однако, в начальных стадиях болезни тень, получаемая на экране, не дает такой типичной, не оставляющей сомнений картины, ее края могут быть и гладкими вследствие спастических явлений, сопровождающих небольшое раковое разращение. Нередко приходится видеть в самых начальных периодах болезни тени просвета пищевода с совершенно гладкими контурами в области сужения, которые не оставляют как будто никаких сомнений в кардиоспазме. Между тем повторное исследование через 5-6 недель открывает уже незначительно изъеденные края тени, весьма подозрительные для рака. Поэтому в каждом сомнительном случае безусловно необходимо производить повторное и систематическое просвечивание, а еще лучше снимки пищевода.
Таким образом распознавание рака пищевода не всегда легко и при рентгеноскопии, почему в сомнительных случаях, особенно в ранних, когда картина контрастной тени еще недостаточно типична, приходится прибегать к эзофагоскопии. Но в ранних стадиях болезни и эндоскопия может дать отрицательный или неясный результат, когда дело идет только об инфильтрирующем стенку пищевода процессе; в этом периоде подозрительны: неподвижность стенки пищевода, дыхательная и пульсаторная, ощущение плотности при проведении тубуса и участки напряженной, гладкой, желтовато-белого цвета слизистой оболочки. Позднее, смотря по наличию тех или иных анатомических изменений, эзофагоскопия дает уже различные картины: канкрозную инфильтрацию, раковую язву, наличие характерной опухоли, выдающейся в просвете пищевода или кольцевидного сужения. Если не всегда легко отличить язвенные процессы ракового происхождения от других язв пищевода, то все же эндоскопическое исследование, дающее кроме того возможность получить материал для макроскопического изучения подозрительных на новообразование участков пищевода, как правило, решает окончательно вопрос о природе его заболевания.
Диагноз рака пищевода в далеко зашедшем случае не представляет затруднений. В нерезко выраженных случаях, когда дело идет о дисфагии и появляются подозрения на рак пищевода, надо думать прежде всего об аневризме аорты. При этом следует иметь в виду, что даже сравнительно большие мешотчатые расширения аорты могут протекать без видимых физических симптомов и только рентгеновское исследование дает разрешение спорного вопроса. То же относится к новообразованиям средостения: саркомам, лимфогранулематозу, лейкемическим опухолям и т. п.
Нередко рак пищевода в начальных стадиях его принимается за нервный спазм пищевода. Это одна из самых частых врачебных ошибок в этой области. Поэтому нужно помнить, что ни сравнительно молодой возраст больного, ни достаточная упитанность и хорошее общее состояние его не исключают возможности развития данного злокачественного новообразования.
Очень небольшие по размеру новообразования, особенно в области кардии, дают резкие спастические явления, но иногда перемежающиеся и скоропроходящие, что и делает распознавание их нелегким. Повторное рентгеновское исследование и эзофагоскопия обычно разрешают тогда сомнения врача.
Лечение рака пищевода
Опухоль и близлежащие лимфатические узлы удаляют хирургическим путем, если это представляется возможным. В противном случае, с целью уменьшения опухоли проводится химиотерапия. Она также может назначается послеоперационно (для уничтожения оставшихся раковых клеток) или быть основным методом лечения.
Из паллиативных операций в случаях сильного сужения пищевода и опасности наступления голодной смерти вследствие сильного закрытия просвета его новообразованием производится гастростомия с искусственным питанием больного.
Шансы на успех при лечении рака пищевода значительно повышаются при раннем его диагностировании.
Прогноз
Рак пищевода либо ведет непосредственно к смерти в результате тяжелейшей кахексии от голодания, либо больной погибает от одного из осложнений. Сюда относится профузное кровотечение вследствие прорастания рака в незатромбированный большой кровеносный сосуд, например, грудную часть аорты, подключичную артерию, или крупные кровеносные сосуды самого пищевода. Значительно чаще больные погибают вследствие прорастания новообразования в дыхательные органы. Сначала имеется обычно в результате реактивного воспалительного процесса сращение пищевода с трахеей или бронхом, а затем вследствие распада новообразования получается ложный ход в бронх или в ту или иную долю легкого или в плевру. Клинически эти процессы вызывают приступы жестокого судорожного кашля, наступающего при приеме пищи или питья. Рентгеноскопически легко видеть, как контрастная масса проникает через фистулезный ход в полость бронха. Больные чаще всего погибают при явлениях гангрены легкого. Возможны также случаи перфорации рака в средостение, сердечную сорочку и даже в сердечную мышцу.
Читайте также:

