Выживаемость при раке у детей

Если считать вместе с гематологическими патологиями, которые тоже являются очень тяжелыми, то всего больных детей около 350. Ежегодно выявляется в среднем 30 первичных случаев заболевания. Получается, что на 100 тысяч детского населения 12 — 13 случаев. Этот показатель соответствует среднему показателю по России
— Отличается ли взрослый и детский рак?
— Конечно, структура опухолей у детей отличается от структуры опухолей у взрослых. Если у взрослых в 90 процентах случаев эпителиальные раки — рак желудка, кишечника, молочных желез, легких и т.п., то у детей это гемобластозы, составляющие в структуре заболеваемости 50 процентов. Иными словами, это лейкемии и лимфомы. На втором месте стоят опухоли ЦНС — это опухоли головного и спинного мозга. На третьем месте — лимфомы Ходжкина и неходжкинские лимфомы. Отличается и само течение болезни. У детей по сравнению со взрослыми процесс протекает быстрее. То есть если не лечить ребенка с лейкемией, то максимум он проживет месяц. Есть некоторые виды лимфом, когда опухоль может достичь максимальных размеров за месяц. Таким образом, у детей очень высокий пролиферативный потенциал и быстрая генерализация процесса.
— Дети какого возраста наиболее часто заболевают раком?
— Онкология бывает и у новорожденных, и у детей первого года жизни. Но чаще онкологические заболевания диагностируются у детей в возрасте от 2 до 10 лет и от 15 до 17 лет. Также есть и определенная спе-цифика. Например, некоторые опухоли встречаются только в подростковом возрасте. Это опухоли костей, лимфомы Ходжкина. А лейкемия, или, как говорили в старину, белокровие, составляет 35 процентов от всех злокачественных новообразований, и ею болеют чаще дети в возрасте от 2 до 7 лет.
— А вы можете рассказать, что из себя представляет лечение онкологических заболеваний у детей?
— У детей лечение злокачественных новообразований проходит в комплексной терапии. Так, лейкемия не требует оперативного вмешательства, нужно только проведение химиотерапии и лучевой терапии. А солидные опухоли, например опухоли головного мозга, костей, печени, почек, обязательно требуют первичного оперативного вмешательства с последующим проведением химио- и лучевой терапии. Больных с опухолями центральной нервной системы мы направляем на операцию в НИИ нейрохирургии имени Бурденко (Москва) за счет федеральных средств. Только если ребенок получил весь комплекс терапии, можно считать, что лечение было проведено качественно.
— А есть ли случаи полного излечения от рака? Может ли такая терапия вылечить ребенка?
— Почему-то в обществе сложилось мнение, будто от рака все умирают. Это не так. Выживаемость достаточно высокая. И таких детей много, они растут и развиваются, как все здоровые дети. Просто о них не говорят. После вылечивания дети до 18 лет наблюдаются у детского онколога, а затем переводятся во взрослую сеть. При выявлении злокачественной патологии оформляется инвалидность. Если в течение 5 лет наблюдения идет стойкая ремиссия, нет рецидивов заболевания, то ребенок считается выздоровевшим.
— А каков период лечения?
— Для каждой опухоли, для каждой стадии есть определенное время лечения. Курс лечения, допустим, острого лимфобластного лейкоза составляет 208 дней интенсивного лечения в стационаре, а затем проводится поддерживающая химиотерапия в течение двух лет. А например, при первой стадии лимфомы Ходжкина ребенку необходимо пройти два цикла химиотерапии. Первый курс — две недели, после этого следует двухнедельный отдых, и затем второй курс, он также длится две недели. То есть это примерно 45 — 50 дней. Затем ребенок идет на облучение — это 20 — 30 дней. При второй стадии требуется четыре курса химиотерапии, при третьей — шесть. То есть, чем выше стадия, чем выше риск, тем длиннее и интенсивнее терапия.
— А много ли детей умирает от рака?
— А зависит ли что-то от родителей? Могут ли они помочь ребенку победить недуг?
— Конечно, зависит. Прежде всего, родители должны быть очень внимательны к своим детям. Они должны обращать внимание на все — как ребенок ест, спит, как учится, насколько активен, какое у него самочувствие и т.д.
— А какие еще симптомы должны настораживать родителей?
— Обычно симптомы проявляются сразу?
— Они могут нарастать. Например, недавно к нам доставили ребенка, у которого в течение двух месяцев болели ноги. Он не мог спать. Но за помощью родители обратились только сейчас.
— Как сами дети воспринимают свой диагноз? Понимают ли они, что тяжело больны?
— Те дети, что постарше, конечно, в полной мере все осознают и понимают. Дети помладше (7 — 9 лет) тоже понимают, что болеют тяжело, но адаптируются они быстрее. Дети легче, чем взрослые, переносят лечение, высокодозную химиотерапию.
— А есть ли у такого лечения побочные эффекты и возможны ли осложнения?
— Как правило, побочные эффекты — это тошнота, рвота, токсические эффекты. А чтобы осложнений было меньше, наряду с химио- и лучевой терапией проводится так называемая сопроводительная терапия. Она, как и химиотерапия, очень дорогостоящая, но обойтись без нее сложно. Так, примерно через неделю после шестидневной интенсивной непрерывной химиотерапии в организме снижается уровень лейкоцитов, так как вместе с раковыми клетками подавляется нормальное крове-творение. А жить без лейкоцитов человек не может, ведь они защищают организм от инфекций. После курса химиотерапии лейкоцитов может не быть в течение месяца. Из-за этого могут возникнуть сепсисы, лихорадки и другие инфекционные осложнения. Именно поэтому обязательно нужно проводить сопроводительную терапию — это и антибиотики широкого спектра действия, противогрибковые препараты широкого спектра действия, иммуноглобулины. Стоят все эти лекарства очень дорого. Но они необходимы, чтобы помочь ребенку перенести химиотерапию и избежать тяжелых инфекций. Кроме того, после высокодозной химиотерапии у больного могут быть и токсические осложнения в виде поражения печени, почек и т.д.
— А каковы основные причины рака у детей?
— Ответить на этот вопрос однозначно сложно, так как причин много. Это и ионизирующее облучение, радиация. Научно доказана роль некоторых вирусов, которые могут спровоцировать заболевание, и иммунодефицитные состояния, кроме того, характерны у детей и эмбриональные (врожденные) опухоли. В некоторых случаях прослеживается наследственность, например, при ретинобластоме (опухоли глаза).
Детская онкология — это не приговор. Но дети должны поступать на лечение своевременно. Чем раньше поставлен диагноз, тем лучше будет результат. Запущенные стадии онкологии вылечить очень сложно. Детская смертность от рака в Бурятии не превышает российских показателей. В 2009 году смертность составила 4,7 на 100 тысяч детского населения.
Но у нас несколько выше поступление детей в запущенной стадии рака. Это связано с низкой онкологической настороженностью населения, ведь никто не думает, что у детей может быть рак. Поэтому родителям нужно очень внимательно относиться к своим детям.
Родители назвали эту белокурую, синеглазую девочку красивым, звучным именем Виолетта. Несмотря на то что в дружной семье Григорьевых уже есть двое старших детей, родители давно мечтали о маленькой принцессе Виолетте.
Развитая не по годам девочка без устали радовала своих любящих родителей — с четырех месяцев она начала выговаривать простые слова, а в 10 месяцев стала ходить.

Семья Григорьевых не богата. Они живут в краю старообрядцев, в селе Бичура Бичурского района Бурятии, и собрать такие деньги без помощи земляков не смогут.
По всем вопросам можно обращаться по тел.: +7(914) 837-02-11.
Деньги на операцию Виолетте Григорьевой можно перечислить по этим реквизитам:
ИНН 7707083893, КПП 032302001, ОГРН 1027700132195
Бурятское отделение №8601 Сберегательного банка Российской Федерации,
г. Улан-Удэ, БИК 048142604
Расчётный счёт №40703810609160018734

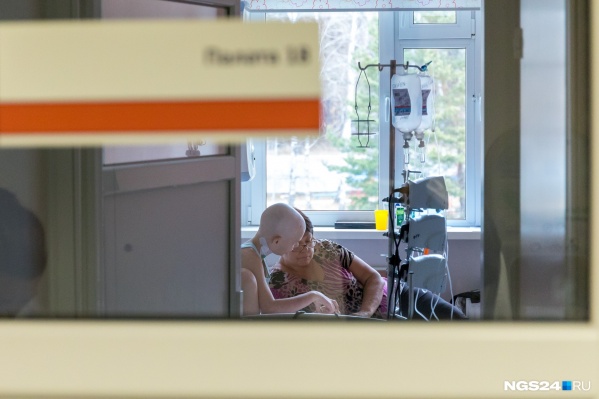
Екатеринбург. В послеоперационной палате Центра детской онкологии и гематологии Согласно данным от января 2015 года, заболеваемость раком у российских детей в возрасте до 15 лет составляет 120 случаев на 1 млн человек в год. Хотя показатель вырос за последние 15 лет, это, как утверждает главный детский онколог России Владимир Поляков, отражает не увеличение количества заболеваний, а улучшение выявляемости: родители раньше стали обращаться к врачам, и, главное, улучшилась диагностика* * ** Интервью от 25.05.2015 г. см. здесь . В развитых странах детские онкологические заболевания составляют от 110 случаев на 1 млн в Японии, до 165 на 1 млн — в США. В большинстве развитых стран детская онкология занимает второе место среди причин детской смертности (на первом месте обычно стоят травмы и несчастные случаи). Детский рак — это очень разнородная группа болезней, причем спектр заболеваний у детей резко отличается от взрослой онкологии. Примерно 30% детских раковых заболеваний приходится на болезнь крови, острый лимфобластный лейкоз (ОЛЛ), он проявляется обычно в возрасте одного-двух лет. Еще одна треть — заболевания нервной системы: астроцитомы (опухоли головного мозга) и нейробластомы (опухоли периферических нервов). Затем по распространенности следуют еще одна болезнь кроветворной системы — острый миелоидный лейкоз (15–20%) — и ряд более редких заболеваний. Бракованные гены Примерно 5–10% детских онкологических заболеваний связаны с несколькими известными генами предрасположенности. Например, 3% больных детей в США страдают ретинобластомой, редкой болезнью глаз, которая вызывается одним дефектным геном (в России нет полной статистики таких больных). Часть детей наследует этот ген от родителей, а у остальных он мутирует в процессе развития плода. Эта мутация поражает один или оба глаза, и при своевременной диагностике достигается практически 100-процентное излечение, хотя зрение удается сохранить не всегда. Другой относительно распространенный генетический фактор риска — синдром Дауна, который значительно увеличивает вероятность всех злокачественных заболеваний, в том числе и детских. В частности, вероятность ОЛЛ увеличивается в 50 раз в возрасте до 5 лет и в 10 раз в последующие 10 лет. Но в силу относительной редкости синдрома Дауна на таких детей приходится всего 2–3% всех детских лейкозов. Традиционный метод исследования вклада генетических факторов в развитие тех или иных заболеваний — определение их встречаемости в парах однояйцевых близнецов. Вероятность заболевания у обоих близнецов различается в разных исследованиях, но обычно не превышает 40%. У других близких родственников заболевших детей вероятность раковых заболеваний мало отличается от средней: скажем, у родных братьев и сестер она повышена не более, чем в 2-3 раза. Еще один подход к изучению роли генетических факторов и вклада наследственности — сравнение заболеваемости в различных этнических группах. Например, в США при средней общей заболеваемости 165 случаев в год на миллион наблюдаются заметные различиях между этническими группами: 120 среди афро-американцев и 173 среди белых. Современные технологии расшифровки генома и экзома (т. е. совокупности работающих генов) наверняка помогут в поиске новых генов предрасположенности к детскому раку. Пока же можно говорить, что при большинстве детских онкологических заболеваний генетическая предрасположенность оказывает очень ограниченное влияние.

Цивилизационные риски Научно доказанных факторов негативного воздействия окружающей среды немного. Основной твердо установленный фактор риска — радиоактивное облучение матери во время беременности (рентген)* * Stewart A., Kneale G.W. Radiation dose effects in relation to obstetric x-rays and childhood cancers. Lancet. 1970; 1(7658):1185-8. . Однако сейчас дозы излучения, которые используются при обычном рентгене, на один-два порядка меньше, чем это было в 1943–1965 годах, когда делалось исследование, и не представляют такой опасности. Значительно опаснее компьютерная томография: для нее необходимы дозы в 10–20 раз больше, чем для рентгена в 1970 году, и использование ее во время беременности практически исключено. Чернобыльская катастрофа 1986 года позволила собрать обширные статистические данные о влиянии радиоактивного загрязнения на частоту злокачественных заболеваний, в том числе у детей. Главным последствием загрязнения стало увеличение частоты рака щитовидной железы (до 30–100 раз) из-за накопления в ней радиоактивного изотопа йода* * Williams D. Cancer after nuclear fallout: lessons from the Chernobyl accident. Nat. Rev. Cancer. 2002; 2(7):543-9. . Частота других онкологических заболеваний у детей оставалась в пределах обычных статистических колебаний. Вопрос о других факторах окружающей среды, увеличивающих риск детских злокачественных заболеваний, противоречив — результаты, как правило, находятся на грани статистической достоверности. Например, контакт матери до и во время беременности с пестицидами несколько повышает вероятность лимфомы у ребенка, но не влияет на другие раковые заболевания. Гербициды и выхлопные газы дизельных двигателей могут сказываться на общую заболеваемость раком у детей, но подтвержденных результатов пока нет. Но в ряде работ неожиданно выяснилось, что еще одним фактором риска для возникновения онкологических заболеваний у детей может быть как недостаточный, так и избыточный вес новорожденных. В частности, риск острого лимфобластного лейкоза, опухолей центральной нервной системы и других новообразований увеличивается с увеличением веса новорожденного. Одно из возможных объяснений этого факта состоит в том, что такие дети дольше подвергаются действию гормона роста. С другой стороны, риск опухоли печени заметно увеличивается при уменьшении веса новорожденного. Но эти наблюдения требуют убедительного объяснения, чтобы стать основой для профилактических мер. Еще один фактор риска — общая ослабленность иммунной системы матери и ребенка. На этом фоне происходит заражение канцерогенными вирусами HHV-8 (один из вирусов герпеса), гепатита В, саркомы Капоши, лимфомы Бёркитта. Некоторые из этих вирусов широко распространены у совершенно здоровых людей и вызывают рак только при ослабленном иммунитете.


* Автор — молекулярный биолог, кандидат биологических наук, в прошлом — сотрудник Института молекулярной биологии им. В.А. Энгельгардта. После переезда в США в 1991 году работал в медицинской школе университета штата Иллинойс в Чикаго.
За прошедший год у детских онкологов в Челябинске добавилось 116 пациентов
На Южном Урале ежегодно больше сотни детей становятся пациентами онкологов
Фото: Артём Ленц
Рак не щадит не только пожилых — часто его жертвами становятся молодые люди и даже маленькие дети. В прошлом году у детских онкологов на Южном Урале добавилось 116 пациентов, причём многие попадают к врачам в запущенном состоянии. 15 февраля отмечается Международный день борьбы с детским раком. В преддверии этой даты мы решили спросить у врача, на какие симптомы родителям нужно обращать внимание, чтобы не пропустить рак у ребёнка, ведь в большинстве случаев при своевременной помощи он излечим.
Синяки на мягких местах — повод задуматься, что что-то не так с кровью
По словам заместителя главного врача Челябинской областной детской клинической больницы по детской онкологии и гематологии, профессора Ирины Спичак, около трети онкозаболеваний у детей составляют лейкозы — злокачественные заболевания крови.
— Кроветворение у нас работает всю жизнь, работает очень интенсивно, клетки постоянно проходят процессы деления, и поэтому именно в этой ткани чаще случаются поломки генетического аппарата клеток. Но если организм ослаб и не может распознать и уничтожить мутировавшую клетку, она может в какой-то момент дать начало опухолевому росту, — объясняет доктор. — Поэтому больше всего среди онкологических заболеваний у детей, конечно, лейкозов.
У лейкозов есть довольно специфические симптомы, если вы их обнаружили у ребёнка, то нужно показаться врачу.
На счету Ирины Спичак не одна спасённая детская жизнь
Фото: ЧОДКБ / Vk.com
Большинство маленьких пациентов с лейкозами врачам удаётся вылечить: если 10 лет назад выздоравливали восемь из десяти детей, то сегодня уже 90 процентов маленьких пациентов имеют шанс на здоровую жизнь после лечения.
Шаткая походка и рвота по утрам могут быть симптомами опухоли мозга
На втором месте по распространённости у детей — опухоли центральной нервной системы.
Такие опухоли могут появляться во всех отделах нервной системы — в разных структурах головного или спинном мозге, от этого, как правило, и зависят симптомы заболевания.
— Проявляются такие опухоли обычной неврологической симптоматикой: у ребёнка может нарушиться походка, измениться почерк, появиться косоглазие или двоение в глазах, судороги, — перечисляет Ирина Спичак. — Насторожить должна повторяющаяся рвота: если ребёнок регулярно утром встаёт, и, пока не вырвет, ему легче не становится, это плохо. Конечно, и судороги, и рвота могут быть проявлением каких-то воспалительных заболеваний, но однозначно с этим нужно обратиться к врачу.
Каждый ребёнок, столкнувшийся с онкологией, проходит сложный путь
Фото: Илья Бархатов
Ещё один тревожный симптом — головные боли. Часто родители считают, что ребёнок симулирует, но врач советует лучше присмотреться к своему чаду в такие моменты, и если жалобы повторяются, обязательно пройти обследование.
— У нас есть девочка-подросток из Копейска, у которой были такие головные боли, что она горстями ела обезболивающие таблетки, пока сама не взяла деньги и не пошла на МРТ, — приводит пример доктор. — Вот так к нам и попала.
При таких опухолях без операции не обойтись, плюс врачи подключают все возможности современной медицины — химиотерапию, лучевую и протонную терапии, кибернож.
Трудно дышать — тревожный симптом
Третье место среди онкозаболеваний у детей занимают лимфомы, опухоли, которые растут из лимфоузлов. Первый и главный симптом — их увеличение, но проблема в том, что заметить можно только поверхностные лимфоузлы, а если повреждённые опухолью разросшиеся лимфоидные ткани находятся в брюшной полости или за грудиной, тут уже сложнее.
Более 90 процентов лимфом успешно поддаются лечению, дети выздоравливают. Главное — заметить опасные симптомы как можно раньше.
Больница на долгие месяцы становится для пациентов вторым домом
Фото: пресс-служба ЧОДКБ
Остальные локализации встречаются реже, например, пациентов с костными саркомами южноуральские врачи видят в среднем по пять-семь человек в год, с ретинобластомами (злокачественными новообразованиями сетчатки глаза. — Прим. ред.) — в среднем трёх человек.
Если ребёнок жалуется на боль, это не настораживает, но если это часто и локализуется в одном и том же месте, лучше перестраховаться и обратиться к медикам.
В случае же с ретинобластомами детям очень важно в установленные сроки проходить профилактические медицинские осмотры, скрининговые осмотры окулиста дают шанс поймать опухоль на ранней стадии.
— В прошлом году у нас появился малыш с ретинобластомой — мама не поехала на малышковую комиссию, а когда болезнь всё же обнаружили, опухоль была уже на двух глазках, и теперь мы с федеральными центрами пытаемся хотя бы один глаз сохранить, — приводит пример специалист.
Признаками ретинобластомы могут стать появившееся косоглазие, помутнение глаза, но есть и один необычный симптом.
— Когда фотографируют со вспышкой, все видели на фото эффект красных глаз. Если глаз здоров, опухоли нет, то сетчатка отражает вспышку красным свечением. А если появилась опухоль, зайчик с поражённого глаза будет белым, — говорит доктор. — За 20 лет с ретинобластомами у нас прошло 44 человека, четверых в начале пути мы не смогли вылечить, потому что случаи были слишком запущенными. Один мальчик потерял оба глаза, но он жив, учится, занимается плаваньем и музыкой.
Фото: Дмитрий Гладышев (инфографика)
Встречаются у детей и опухоли внутренних органов, причём зачастую огромные. Недавно хирурги прооперировали полугодовалую малышку с опухолью почки. Когда образование удалили, не могли найти подходящую посуду, чтобы поместить в консервирующий раствор и далее отправить эту беду в лабораторию на исследование — она не помещалась в литровую банку!
— Когда детки маленькие, мамы их купают, гладят животик, делают гимнастику и массаж. Вот если вы заметили, что в животе есть что-то, похожее на плотное образование, нужно обязательно обратиться к врачу. Иногда просто смотришь на живот, и сразу видно, что он асимметричный, такое трудно не заметить. У нас был случай, когда четырёхлетний мальчик сам у себя обнаружил в животе большую опухоль, — говорит Ирина Спичак.
По статистике, 80 процентов детей с опухолями почек, а это одна из самых частых локализаций на внутренних органах, выздоравливают. Было бы и 100%, если бы не позднее выявление. Здесь главное — не пропустить тревожные звоночки и, если ребёнок часто жалуется на боли в животе, обязательно показаться специалисту.
Конечно, врачи — не боги, несмотря на нешуточную борьбу, каждый год онкологические заболевания уносят детские жизни. Есть заболевания, которые до сих пор вообще не нашли способа контролировать и тем более излечивать. Но хочется спасти всех.
— Мы сейчас работаем мультидисциплинарной командой, имеем в распоряжении всех узких специалистов больницы, нам доступны все самые современные методики диагностики и лечения, новейшие лекарственные препараты. В последние 10 лет у нас чётко работает кооперация с федеральными клиниками: если пациенту потребуется, он своевременно получит трансплантацию или эндопротезирование, — говорит Ирина Спичак. — За последние четверть века мы вылечили уже более двух тысяч малышей. Дети — наше самое дорогое, они должны жить и быть здоровыми!
В Челябинской областной больнице сконцентрированы все возможности для помощи детям, столкнувшимся со страшной болезнью
Фото: Илья Бархатов
Хотите почитать истории челябинцев, победивших рак?
Во Всемирный день борьбы с онкозаболеваниями мы рассказывали историю молодой челябинки, которая победила лимфому Ходжкина и теперь помогает другим настроиться позитивно на излечение.
Семилетняя Алиса Литвинова, которая борется саркомой, вышла на сцену и сыграла в спектакле после химиотерапии и тяжёлой операции.
Какие виды рака лидируют на Южном Урале у взрослых и кто чаще в зоне риска — в нашем материале.

Российские врачи начали успешно лечить детей с нейробластомой группы высокого риска – на поздних стадиях заболевания. Для этого применяется метод, который включает в себя тандемную (двойную) аутологичную трансплантацию костного мозга и иммунотерапию новым лекарством со специфическими антителами к клеткам опухоли. Эффективность этого метода доказана американскими онкологами. В России его применили впервые, и все четыре ребенка, получившие такое лечение, сейчас здоровы. Хотя выживаемость детей с этим диагнозом обычно не превышает 40%.
Нейробластома — это высокозлокачественная опухоль нервной системы, встречающаяся в основном у детей до пяти лет, потому что она начинает развиваться еще в эмбрионе. Опухоль способна к быстрому агрессивному течению и развитию метастазов. При этом выживаемость детей с III и IV стадиями и генетическими перестройками не превышает 40%. Всего в России ежегодно выявляется около 600 новых случаев нейробластомы, из них 150 — в III и IV стадиях заболевания.

В России начали использовать высокоэффективный метод лечения нейробластомы группы высокого риска, который значительно увеличивает шансы маленьких пациентов на выживание — до 70%. В Национальном медицинском исследовательском центре онкологии имени Н.Н. Петрова (Санкт-Петербург) для борьбы с такими опухолями применили уникальное сочетание тандемной трансплантации костного мозга и иммунотерапии новым лекарством со специфическими антителами к клеткам опухоли.
Этот метод разработали и внедрили в США врачи онкологической группы по лечению рака у детей (COG). Клинические исследования шли с 2006 года, а их результаты опубликовали в 2017-м, после наблюдения за выздоровевшими пациентами в течение нескольких лет. Лечение получили 652 ребенка.
В НМИЦ онкологии таким методом пролечили четырех детей в возрасте от двух до трех лет с IV стадией нейробластомы. Все они живы, находятся в ремиссии. С момента завершения лечения первого ребенка прошло 1,5 года.
Этим пациентом стал двухлетний Никита Уринов. Мальчик поступил в детское отделение НМИЦ онкологии им. Н.Н. Петрова в августе 2016 года. На тот момент у него были поражены кости, костный мозг, печень и почки. Никита получил стандартное комплексное лечение, но через четыре месяца при очередном обследовании у мальчика выявили метастаз размером в три сантиметра в головном мозге. Тогда в НМИЦ онкологии ему провели стереотаксическое облучение и иммунотерапию специфическими антителами к клеткам нейробластомы – препаратом, входящим в протокол лечения по американской методике. Метастаз в мозге исчез.
По словам заведующей отделением химиотерапии у детей НМИЦ онкологии им. Н.Н. Петрова, доктора медицинских наук Светланы Кулёвой, лечение с применением новой методики не обходится без осложнений.
— Тандемная трансплантация — это высокодозная химиотерапия, и ее влияние на быстроделящуюся ткань в несколько раз больше, чем обычной.

В основном страдают клетки крови, поэтому появляется анемия, тромбоцитопения, лейкопения, — пояснила врач. — Но с этим мы справляемся, потому что у нас очень хорошо развита служба сопроводительного лечения. Надо помнить, что мы ведем борьбу за жизнь ребенка, поэтому побочные эффекты — не повод для отказа от терапии.
Сейчас в НМИЦ онкологии к лечению новым методом готовят еще двух детей. Пока число пациентов, которые смогут получить помощь по новой методике, зависит от благотворительных фондов. Причина в том, что препарат для иммунотерапии не зарегистрирован в России.
По его словам, эту болезнь и так лечили максимально агрессивно, так что дальнейшая интенсификация старой терапии невозможна. Таргетная терапия тоже малоприменима, потому что только в 15–20% случаев удается обнаружить мишень для такого воздействия.
А вот иммунотерапия с использованием специфических антител, напротив, является применимой у большинства пациентов. Таким образом, совершенствование технологии трансплантации костного мозга в совокупности с применением иммунотерапии является перспективным и многообещающим подходом в лечении пациентов с нейробластомой высокого риска, способным значительно улучшить выживаемость больных.

Прогноз выживаемости при раке
Важен и такой показатель, как относительная выживаемость. При его подсчёте учитывают количество лиц, страдающих раком определённой локализации, которые умерли от сопутствующей патологии. Выживаемость при раке зависит от стадии заболеваемости, пола, возраста и, чувствительности к проводимому лечению и наличия фоновых заболеваний.
Согласно данным ВОЗ (Всемирной организации здравоохранения) смертность от онкологической патологии увеличилась за последнее время на 11%. Рост заболеваемости раком отмечают у детей и лиц среднего возраста. Так, в 2011 году распространённость злокачественными новообразованиями составила 15000 на 100000 жителей страны, в Украине – 1520, а в Беларуси – 1514.
Структура онкологических заболеваний выглядит таким образом:
рак лёгкого, бронхов и трахеи, - 13,8%;.
новообразования кожи - 11,0%, меланома - 12,4%;
опухоли желудка составили - 10,4%;
рак молочной железы установлен в 10,0%;
неопроцесс ободочной кишки - 5,9%, прямой кишки, прямокишечно-сигмовидного соединения и анальной области - 4,8%;
онкопатология лимфатической и кроветворной системы - 4,4%;
шейки матки - 2,7% ,рак тела матки - 3,4%, а яичников - 2,6 %,
опухоли почек - 3,1%;
злокачественные новообразования поджелудочной железы - 2,9 %;
рак мочевого пузыря - 2,6 %.
Выживаемость после лечения рака предполагает подсчёт количества пациентов, которые выжили в течение определённого периода после проведенного радикального или паллиативного лечения. Учитывается двухлетняя, пятилетняя, семилетняя и десятилетняя выживаемость.
Процент выживаемости при раке различной локализации
Рассмотрим показатели выживаемости при различной локализации злокачественных новообразований в зависимости от стадии заболевания. Для этого, прежде всего, определимся со стадиями рака. Наиболее приемлемой для определения прогноза выживаемости является классификация TNM, в которой T – размер опухоли, N – поражение лимфатических узлов, а M – наличие метастазов в отдалённых органах.
Прогноз выживаемости при раке кожи определяется, прежде всего, стадией заболевания. Он зависит и от гистологической структуры опухоли, а также степени дифференцировки раковых клеток.
Рак 1 степени. Прогноз таков: излечение наступает у 100% пациентов.
Рак 2 степени. Прогноз для выздоровления удовлетворительный у 86% пациентов.
Рак 3 степени. Прогноз выздоровления – 62%.
Рак 4 стадии. Прогноз пятилетней выживаемости 12%.
Меланома является чрезвычайно агрессивной опухолью, которая происходит из пигментных клеток. Прогноз выживаемости зависит от стадии болезни, локализации опухоли и степени дифференциации атипичных клеток.
При I стадии меланомы до пяти лет живут около 97% пациентов.
При II стадии пятилетняя выживаемость составляет 65%.
При III стадии рака процент выживаемости –37%.
При IV стадии заболевания до одного года доживает всего 15%пациентов.
Прогноз выживаемости при раке нижней губы находится в прямой зависимости от стадии заболевания, возраста пациента, степени дифференцировки опухоли и её чувствительности к лучевой терапии:
A. При I стадии до пяти лет живут 70% пациентов.
B. При II стадии пятилетняя выживаемость 59% .
C. Когда в III стадии определяют рак, процент выживаемости всего 35%.
D. При IV стадии рак губы до одного года доживает 21% болеющих людей.
Многим пациентам ставят диагноз рак ротовой полости. Процент выживаемости у них зависит не только от стадии заболевания, но и от формы роста опухоли, степени дифференцировки раковых клеток и возраста пациента. Прогноз выживаемости показан на таблице №1.
Таблица №1.Прогноз выживаемости при раке слизистой оболочке ротовой полости
Процент пятилетней выживаемости
Опухоль ротовой полости – это достаточно агрессивный рак. Процент выживаемости до одного года – всего лишь 16.
Динамику пятилетней выживаемости при раке щитовидной железы в зависимости от стадии заболевания можно увидеть на графике №1.
График №1. Динамика пятилетней выживаемости при разных стадиях рака щитовидной железы.

Трагическая судьба пациентов при выявлении неоперабельного рака лёгких: 90% из них погибает в течение первых двух лет после установления диагноза. При одном выполненном хирургическом вмешательстве в течение пяти лет выживает 30% пациентов, у которых в лёгких диагностирован рак. Процент выживаемости при радикальном комплексном лечении рака лёгких можно увидеть на таблице№2.
Таблица №2. Пятилетняя выживаемость пациентов, страдающих раком лёгких, в случае полноценного радикального лечения
Процент пятилетней выживаемости
Выживаемость после радикального оперативного лечения рака пищевода является чрезвычайно информативным показателем. Она представлена на таблице №3.
Таблица №3. Пятилетняя выживаемость после оперативных вмешательств по поводу рак пищевода
Конечно же, на показатель выживаемости пациентов, страдающих раком пищевода, влияет и стадия заболевания. При первой стадии онкологического процесса процент пятилетней выживаемости наиболее высокий: он составляет 57%. В течение пяти лет выживает 43% людей, у которых выявлен рак пищевода второй стадии. При третьей стадии заболевания в течение пяти лет живут 25% больных людей. К сожалению, только пациентов, у которых рак пищевода диагностирован на четвёртой стадии, выживают один год.


03 марта 2016, 14:23
Рак грудины – злокачественное новообразование, развивающееся в результате мутации костных клеток. В большинстве случаев он.

03 марта 2016, 14:17
Рак желудка до сих пор является одним из наиболее распространённых злокачественных новообразований органов пищеварения. В.

03 марта 2016, 14:09
Рак молочной железы относится к визуальным формам рака. Это значит, что опухоль на ранней стадии.
Читайте также:

