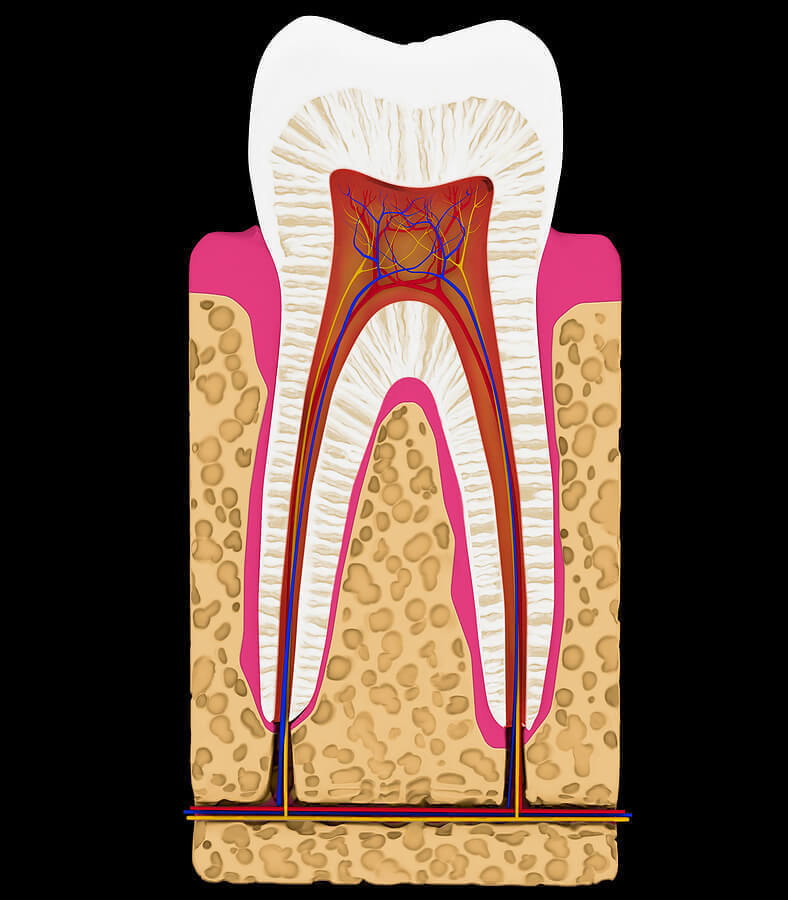
Выпадение зубов при онкологии

В чем суть проблемы
Процесс напоминает кистозное поражение полости. При росте опухоли начинают утолщаться костные структуры, которые позже объединяются в одно выбухание.
Что же может спровоцировать столь страшное заболевание? Это могут быть самые банальные причины: хронические травмы слизистой, воздействие ионизирующего излучения, вредные привычки (курение, жевание насвая), профессиональные вредности (работа в горячих цехах или запыленных помещениях), неправильное питание (чрезмерное употребление пряных, острых продуктов). Кроме того, существует риск развития рака челюсти у онкобольных пациентов с опухолями почек, желудка, легких. В этом случае будут говорить о вторичной онкологии.

Опасная симптоматика
Понятно, что диагностировать рак зуба не так-то просто. Стоит насторожиться в тех случаях, когда отмечается появление долго не заживающих язв на слизистой полости рта, деформаций, порой уже заметных глазу, болей в невылеченных и целых зубах, когда меняется чувствительность. Это тревожные звоночки, на которые надо срочно реагировать и безотлагательно бежать к стоматологу. Чем раньше выявить опухоль, тем больше шансов обойтись минимальными потерями.
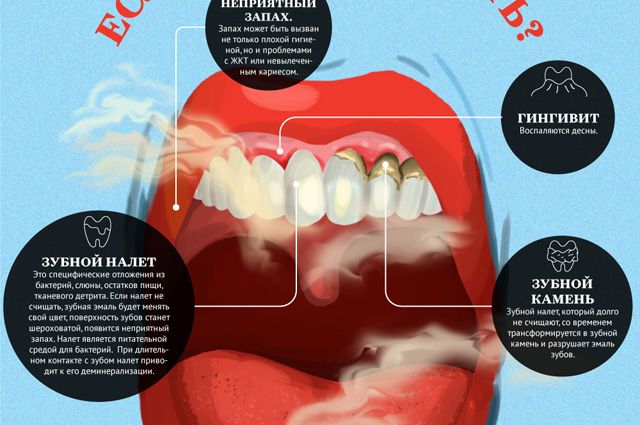
Также стоит учитывать и такой важный признак, как кровоточивость десен. Если в обычном состоянии, чтобы пошла кровь, требуется повредить десну, то в случае с раком достаточно будет легкого нажатия. Также параллельно могут появиться отеки десен и повышенная температура тела.
Лечение
Рак зуба требует хирургического вмешательства. И нередко после удаления опухоли может потребоваться и восстановительная хирургия костной ткани. Естественно, по необходимости будут определяться и вспомогательные виды терапии: химио-, радиотерапия и т. д.
Статистика проблемы
Рак зуба, как и любой иной вариант онкологии, опасен своим активным развитием. И тут тоже действует правило: чем раньше он обнаружен, тем больше шансов на выздоровление. По данным статистики, вылеченный на 1-2 стадии рак зуба дает 80% шанс на пятилетнюю выживаемость, на 3 стадии прогноз 40%, на 4 стадии — менее 15%. Важно понимать, что челюсть расположена близко к мозгу, а онкология — болезнь метастазирующая. Поэтому не стоит играть в русскую рулетку, лучше быстрее обратиться к врачу.
При этом профилактику также никто не отменял: даже если ничто не беспокоит, стоит посещать стоматолога раз в полгода. Это позволит определить любые патологии на ранних этапах. Ведь предупредить легче, чем излечить.
Большинство пациентов не подозревает о существовании диагноза рак зуба до выявления заболевания. К сожалению, болезнь есть и представляет угрозу жизни человека без своевременного лечения. Позднее обнаружение опухоли угрожает метастазами в соседние и отдаленные области. Распространенные осложнения – рак горла, поражение языка и остальных органов.
Возможные причины рака зубов
Онкологический процесс выражается в злокачественном перерождении здоровых тканей. Чаще он затрагивает пограничные области. Риск рака десен и зубов повышают:
Несмотря на высокую плотность зубных тканей, они также подвержены злокачественным преобразованиям. К числу провоцирующих факторов относят:
- заболевания ротовой полости – кариес, гингивиты, стоматит;
- употребление алкогольных напитков и табачных изделий;
- ношение пирсинга на губах или языке;
- общие заболевания – вирус папилломы человека, герпес, болезнь Боуэна;
- неправильные зубные протезы;
- авитаминоз;
- отсутствие зубов;
- несоблюдение правил гигиены;
- склонность к воспалению и кровоточивости десен.
Виды опухолей
Различают несколько нозологических типов зубного рака. Самая редкая из них – адамантинома. Ей подвержены пациенты от 18 до 26 лет. Образование поражает эмалевые ткани и локализуется на молярах, ветвях и угловой части нижней челюсти. Различают две формы амелобластом при адамантиноме:
- плотная – эластическая опухоль со множественными полостями;
- кистозная – полое новообразование с прозрачным коричневым содержимым, в котором присутствуют холестериновые кристаллы.
Одонтогенной фибромой называют внутрикостный рак, распространенный среди взрослых пациентов 30–40 лет. Фиброзная опухоль диагностируют на боковой стороне нижней челюсти.
Специфическое образование цементома поражает соединительные ткани нижней челюсти – это капсула у корней жевательных зубов. Болезненность и воспаление возникают по мере увеличения объема опухолевых тканей.
Симптоматика
На ранних стадиях болезнь протекает без симптомов. Опухоль растет медленно, без выраженных болей и дискомфорта. По мере ее развития возникают явные симптомы:
- деформации челюстных тканей с образованием выпуклостей;
- изменение и расшатывание зубного ряда;
- нарушение глотания, затрудненность при открытии рта;
- появление свищей на челюсти;
- частые травмы и переломы челюстных костей;
- синдром крепитации в виде хруста при надавливании на образование;
- боли на поздних этапах.
Как выглядит опухоль на начальной стадии?
Развитие опухоли затрагивает десны. Они припухают, кровоточат при надавливании без усилия. Возможно появление новообразований диаметром не более 2-х сантиметров. Характерный признак – незаживающие язвы во рту. На слизистых и мягких тканях присутствует белый, серый или другой нетипичный налет. Сама десна краснеет за счет воспалительного процесса. На рентгеновских снимках опухоль присутствует в виде плотного или полого образования, в зависимости от типа рака.
Как проходит диагностика заболевания?
Диагноз ставят после комплексного обследования, чтобы исключить воспаления и болезни со схожей клинической картиной как причину симптомов. Для этого врач:
Болезни особенно подвержены мужчины и пожилые люди старше 50 лет. Дифференциальная диагностика в этой группе проводится особенно тщательно.
Методы лечения
Операция как метод лечения заболевания направлена на удаление опухоли и соседних пораженных тканей. После нее область поражения подвергают обработке лучевой терапией. Это предотвращает рецидив рака. До хирургического вмешательства онколог может назначить воздействие лучами на саму опухоль.
Для повышения эффективности оперативного лечения и лучевой терапии назначают химиотерапию. Рост клеток останавливают препаратами, содержащими следующие действующие вещества:
- антрациклин;
- платин;
- винкалкалоид;
- эпиподофиллотоксин.
Для контроля за динамикой заболевания даже после избавления от опухоли необходимо постоянное наблюдение у врача. Риск рецидива отслеживают, периодически анализируя кровь на онкомаркеры.
Прогноз и меры профилактики
Успех лечения зависит от вида, формы, стадии рака. Процент смертности от этого заболевания остается стабильно низким. Статистика выживаемости в течение 5–6 лет после лечения такова:
- до 80% пациентов с раком 1–2 стадии;
- до 40% с раком 3 стадии;
- до 15% с раком 4 стадии.
Онкологические болезни, включая рассматриваемую форму, можно предупредить, если соблюдать следующие профилактические меры:
- подобрать сбалансированный рацион и режим питания;
- регулярно пропивать курсы витаминов, особенно кальция и фосфора;
- не злоупотреблять алкогольными напитками и табачными изделиями, наркосодержащими веществами;
- исключить риск травмирования ротовой полости пирсингом, посторонними предметами;
- ухаживать за деснами, регулярно чистить и лечить зубы;
- проходить осмотр у стоматолога не реже 2-х раз в год с ультразвуковой чисткой зубных отложений.
Несложные меры профилактики помогают предотвратить онкологические и общие заболевания. Это элементарный способ поддерживать здоровье без снижения качества жизни.
Экология здоровья: Эта распространённая стоматологическая процедура, и каждый стоматолог говорит, что она совершенно безопасна, несмотря на тот факт.
Основная причина болезни может находиться в вашей ротовой полости.
Каждый день в США более чем 41 000 человек делают эту стоматологическую процедуру и совершенно уверены, что она безопасна и навсегда решит их проблему.
Так что же эта за процедура?
Корневой канал
В США ежегодно лечат 25 миллионов зубных корневых каналов.
Большинство таких токсичных зубов могут никак не болеть и выглядеть хорошо в течение многих лет, поэтому иногда очень сложно понять, какой именно зуб стал причиной болезни.
К сожалению, очень многие стоматологи не обращают никакого внимания на риск, на который они подвергают своих пациентов, и который будет преследовать их всю жизнь. Американская стоматологическая ассоциация заявила, что корневые каналы совершенно безопасны, но они НЕ предоставили никакой опубликованной информации или исследований, чтобы обосновать это утверждение.
К счастью, моими учителями были доктора Том Стоун и Дуглас Кук, которые обучали меня в данном вопросе 20 лет назад. Если бы не этот блестящий стоматолог, который более чем век назад установил связь между корневыми каналами и болезнями, то эта причина болезней могла бы до сих пор остаться не открытой. Стоматолога звали Вестон Прайс. Многие считают его самым лучшим стоматологом за всю историю.
Вестон Прайс: лучший стоматолог в мире
Многие стоматологи могли бы сделать большой вклад в здравоохранение, если бы ознакомились с работами доктора Вестона Прайса. К сожалению, многие на его работы не обращают внимания, а врачи и стоматологи умалчивают о них.
Доктор Прайс был стоматологом и исследователем, который путешествовал по всему миру и изучал зубы, кости и еду местного населения, которые не употребляли современную пищу. В 1900 году Прайс занимался лечением инфицированных корневых каналов и заметил, что корневые каналы всегда оставались инфицированными, несмотря на все лечения. Однажды, он порекомендовал одной женщине, которая была прикована к инвалидному креслу в течение 6 лет, вырвать зуб, несмотря на то, что он был совершенно здоров.
Она согласилась, затем он вырвал зуб и имплантировал его под кожу кролика. К удивлению, у кролика развился артрит, точно так же как было у женщины, и он умер от инфицирования 10 дней спустя. В тоже время женщина сразу вылечилась от артрита и могла гулять без помощи трости.
Прайс заметил, что невозможно стерилизовать корневые каналы.
Затем он заметил, что большинство хронических болезней развиваются из-за корневых каналов. Чаще всего встречаются сердечные и болезни системы кровообращения. Прайс так же обнаружил 16 бактерий, которые могут стать причиной болезни. Он установил взаимосвязь между корневыми каналами и заболеваниями суставов, мозга и нервной системы. Доктор Прайс в 1922 продолжил писать две новаторские книги, в которых делал акцент на взаимосвязи между стоматологическими патологиями и хроническими болезнями. К сожаленью, его работы нарочно игнорировали в течение 70лет, до тех пор, пока Джордж Мейнинг, эндодонтолог, не заявил, насколько важны работы Прайса.
Доктор Мейнинг продвигает работы Прайса
Доктор Майнинг, родом из Чикаго, был капитаном армии США во время Втором мировой войны, перед тем как переехал в Голливуд, чтобы стать стоматологом для звезд. В конечном итоге, он стал одним из основателей американской эндодонтологической ассоциации. (специалисты в области лечения каналов).
Что стоматологи не знают об анатомии наших зубов?
Зубы являются самым твердым веществом в нашем организме.
В середине каждого зуба есть полость пульпы, мягкое внутреннее вещество, в котором находятся кровеносные сосуды и нервы. Полость пульпы окружает дентин, который состоит из живых клеток, вырабатывающих минеральные вещества. Эмаль является самым прочным слоем, которая окружает дентин.
Корни каждого зуба находятся в челюстной кости и держаться за счет периодонтальной связки. В стоматологической школе стоматологам рассказывают, что у каждого зуба есть 1 или 4 основных каналов. Тем не менее, существуют также боковые каналы, о которых никто не упоминает. Буквально метры!
Точно так же, как в нашем организме находится большое количество кровеносных сосудов, которые делятся на капилляры, так и в наших зубах находятся лабиринты из крошечных каналов, которые разветвляются, и могут быть 5 километров в длину. Вестон Прайс обнаружил 75 боковых каналов в одном переднем зубе.
Микроскопические организмы постоянно перемещаются в этих каналах, словно суслики в подземных туннелях.
Когда дантист лечит корневой канал, он делает полость в зубе, затем заполняет дырку веществом, которое называется гуттаперча. Оно блокирует поставку крови в зуб. Исходя из этого, жидкость больше не способна циркулировать через зуб. Но лабиринт из крошечных туннелей остается. И бактерии, которые не получают питательных веществ, начинают прятаться в этих туннелях, где они находятся в полной безопасности от антибиотиков и от иммунной системы.
Корень зуба может стать причиной многих болезней
Из-за недостатка кислорода и питательных веществ эти, когда-то безвредные организмы, становятся сильными, более опасными анаэробами, которые вырабатывают вредные токсичные вещества. Будучи прежде обычными, безвредными бактериями в ротовой полости, они становятся высокотоксичными патогенами, которые скрываются в каналах мертвого зуба, ожидая благоприятных условий для размножения.
Никакое количество стерилизации не является эффективным, так как не может достичь этих каналов. В каждом таком зубе были найдены бактерии, особенно вокруг верхушки корня зуба и периодонтальной связки. Очень часто инфекция распространяется в челюсть, затем появляются дырки.
Дырки появляются в незаживающей кости и часто окружены инфицированными тканями и гангреной. Иногда они образовываются после того, как вам вырвали зуб (например, зуб мудрости). Согласно данным Weston Price Foundation из 5000 тысяч было вылечено только 2000.
Часто вы можете не замечать никаких симптомов. Поэтому, у вас может быть абсцесс мёртвого зуба, и вы даже не будете знать об этом. Очаг инфекции в канале зуба может распространиться дальше.
Корневой канал может стать причиной болезни сердца, почек, костей и мозга
Пока ваша иммунная система остается сильной, никакие бактерии, которые находятся в инфицированном зубе, не навредят вашему организму. Но как только иммунная система ослабится из-за какой-либо болезни или травмы, она будет не способна бороться с инфекцией.
Эти бактерии могут мигрировать в прилегающие ткани, затем попадают в кровь, где образовывают новые поселения. Новое колонии бактерий могут поселиться в любом органе, гландах или тканях.
Доктору Прайсу удалось пересадить зараженный участок зубного канала кролику. Он пересадил фрагмент зараженного зубного канала человека, у которого был инфаркт, кролику. Через пару недель кролик умер от сердечного приступа.
Почти каждая хроническая болезнь связана с корневым каналом. Например:
- сердца;
- почек;
- артрит, суставы, ревматизм;
- неврологические заболевания (включая боковой амиотрофический склероз и рассеянный склероз);
- аутоиммунные заболевания (волчанка и другие).
Также существует связь с заболеванием раком. Доктор Роберт Джонс занимается исследованием связи корневых каналов и рака молочной железы. Он заявил, что существует чрезвычайно высокая связь между корневым каналом и раком молочной железы. Джонс утверждает, что он обнаружил следующую связь за время пятилетнего изучения более чем 300 случаев заболевания раком молочной железы:
- у 93% женщин с раком молочной железы были проблемы с корневым каналом,
- у 7% были другие патологии ротовой полости,
- опухоли или другие патологии ротовой полости, в большинстве случаев, образовывались на той же стороне, где находились корневые каналы
Доктор Джонс заявил, что токсины, которые образовывают бактерии в инфицированном зубе или челюсти, способны подавлять протеин, который помогает бороться с развитием опухолей. Доктор Джермен поделился такими же открытиями. Доктор Джозеф Иссельс в своем исследовании рассказал, что за 40 лет лечения пациентов, которые были больны раком, у 97% были проблемы с корневым каналом. Если эти доктора правы, то чтобы вылечить рак, достаточно вырвать зуб.
Как связаны бактерии ротовой полости с заболеваниями сердца и артритом?
Американская ассоциация дантистов и Американская ассоциация эндодонтологов считают, что корневые каналы совершенно никак не связаны с заболеваниями. Но они полагаются на ошибочное предположение, что бактерии в больных зубках являются точно такими же, как и в здоровых зубах.
На сегодняшний день, чтобы определить, являются ли бактерии живыми или мертвыми, достаточно сделать ДНК анализ.
Основываясь на исследованиях Доктора Прайса, TERF использует ДНК анализ, чтобы исследовать зуб. Во всех образцах они находили бактерии. Исследователи обнаружили 42 вида анаэробных бактерий в 43 корневых каналах. В дырках они нашли 67 разных бактерий в 85 образцах.
Были обнаружены следующие виды бактерий:
- Capnocytophagaochracea
- Fusobacteriumnucleatum
- Gemellamorbillorum
- Leptotrichiabuccalis
- Porphyromonasgingivalis
Это все лишь неопасные вирусы ротовой полости? Конечно же нет. Одни могут воздействовать на сердце, другие - на нервы, почки, мозг.
В крови, которая находится в корневом канале, было найдено на 400% больше бактерий, чем в самом зубе. В кости, которая окружает корневой канал, было найдено еще больше бактерий…Это не удивительно, так как в кости содержится огромное количество питательных веществ для бактерий.
Когда необходимо оставлять отмершую часть тела в организме?
Больше не существует никаких медицинских процедур, которые позволили бы отмершей части тела оставаться в организме. Когда аппендицит отмирает, его вырезают. Если у вас было обморожение или гангрена, то конечность ампутируют. Если ребенок умирает в утробе матери, то происходит выкидыш.
Инфекция плюс аутоиммунная реакция могут вызвать размножение бактерий в мертвой ткани. В случае с корневым каналом, бактерии могут попадать в кровь с каждым прикусом.
Почему стоматологи считают, что корневые каналы безопасны?
Американская ассоциация дантистов не соглашается с доктором Прайсом. Они заявляют, что корневой канал безопасен, хотя ассоциация не провела ни одного исследования, чтобы подтвердить свои слова. Американская ассоциация сердца рекомендует принять антибиотики перед стоматологическими процедурами, чтобы предотвратить инфекционный эндокардит.
С одной стороны, АСД признает тот факт, что бактерии ротовой полости могут попасть в сердце и нанести серьезные последствия для здоровья.
Но в тоже время, они яростно отрицают возможность, что именно эти токсичные бактерии могут находиться в корневом канале и попадать в кровь, когда мы жуем, и нанести серьезный вред нашему здоровью.
Может быть, существует какая-то другая причина того, что Американская ассоциация дантистов и Американская ассоциация сердца отказываются признавать опасность корневых каналов? На самом деле, она существует. Лечение корневых каналов приносит наибольшую прибыль.
Так как же нам быть?
Я настоятельно рекомендую никогда не лечить корневой канал. Рисковать своим сердцем, чтобы вылечить зуб - очень глупо. К сожалению, люди постоянно это делают. Если у вас есть какие-либо проблемы, вам лучше вырвать зуб, даже если он выглядит хорошо и не болит. Запомните, как только ваша иммунная система скомпрометирована, риск развития серьезной болезни увеличивается и может нанести вред вашему здоровью, что происходит каждый день в мире.
Если вам вырвали зуб, то вы можете сделать следующие:
- Частично съемный зубной протез. Это очень простой и недорогой способ.
- Мост: это постоянный протез, который напоминает настоящий зуб, но стоит довольно-таки дорого.
- Имплантат: это постоянный искусственный зуб. Обычно он сделан из титана и имплантируется в десну или челюсть. Существуют некоторые проблемы с этим имплантатом: ваш организм может отторгать этот металл. Цинк - это новый материал для имплантатов и с ним гораздо меньше проблем.
Но вырвать зуб и вставить искусственный — это не решение всей проблемы.
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
-
Вход Регистрация
- Главная →
- Новости и статьи по стоматологии →
- Пародонтология →
- Исследования показывают, что потеря зубов может быть связана с раком груди
Новые исследования предполагают, что женщины, которые потеряли зубы, или у которых наблюдаются заболевания десен, в 11 раз больше подвержены заболеванию раком груди.
Исследование, которое проводил Каролинский институт Швеции, включало в себя 3000 пациентов. Оно показало, что из 41 человека, у которых начал развиваться рак наиболее подвержены этому были те люди, у которых наблюдалось заболевание десен, или у которых выпадали зубы.

Так как это было первое исследование в своем роде, которое представило подобные результаты, глава Стоматологической Организации Великобритании, доктор Найджел Картер полагает, что необходимо провести другие исследования, чтобы подтвердить результат.
Причиной заболевания десен являются бактерии, найденные в зубном налете. При развитии заболевания, кость, которая соединяет зуб с челюстью начинает разрушаться, в последствие чего зуб шатается. Если вовремя не вылечить, зуб, в конце концов, выпадет. Фактически, зубы чаще выпадают в результате периодонтальных заболеваниях, чем в результате кариозного распада зуба.
В прошлом, некоторые выводы были сделаны в пользу того, что заболевания в полости рта могут также влиять и на другие стороны здоровья. Предположительно, у людей, которых наблюдаются заболевания десен могут начаться проблемы с сердцем, так как бактерии попадают в кровоток, и в конце концов попадают в сердце. Для людей с диабетом это еще опаснее, так как инфекция пробирается в их организм намного проще. А для беременных женщин это может быть чревато преждевременными родами.
Так как заболевания десен протекают без особой, сопутствующей им боли, довольно непросто их обнаружить. Обычно они сопровождаются воспалением, покраснением десен, их кровотечением, неприятным запахом изо рта, неприятным привкусом во рту, шатающимися зубами и другими заболеваниями полости рта. При появлении любых из перечисленных признаков доктор Н. Картер рекомендует немедленно обращаться к стоматологу.
Главной задачей исследование было определение связи между периодонтальными заболеваниями и раком груди, для чего были приглашены 3273 случайных людей в возрасте от 30 до 40 лет. Исследование на заболеваемость рака груди велась с 1985 по 2001 год согласно критериям Международной Классификации болезней ВОЗ. В группу А входило 1676 человек, которые прошли клиническое обследование полости рта. Оставшиеся 1597 человек, которые не прошли обследование, но все равно вошли в реестр, вошли в группу В. Связь между раком груди и заболеванием десен, выпадением коренных зубов была представлена несколькими логистическими убывающими моделями с учетом других переменных, которые могут стать причиной рака.
Автор: Стоматологическая Организация Великобритании
Новые исследования предполагают, что женщины, которые потеряли зубы, или у которых наблюдаются заболевания десен, в 11 раз больше подвержены заболеванию раком груди.
Исследование, которое проводил Каролинский институт Швеции, включало в себя 3000 пациентов. Оно показало, что из 41 человека, у которых начал развиваться рак наиболее подвержены этому были те люди, у которых наблюдалось заболевание десен, или у которых выпадали зубы.

Так как это было первое исследование в своем роде, которое представило подобные результаты, глава Стоматологической Организации Великобритании, доктор Найджел Картер полагает, что необходимо провести другие исследования, чтобы подтвердить результат.
Причиной заболевания десен являются бактерии, найденные в зубном налете. При развитии заболевания, кость, которая соединяет зуб с челюстью начинает разрушаться, в последствие чего зуб шатается. Если вовремя не вылечить, зуб, в конце концов, выпадет. Фактически, зубы чаще выпадают в результате периодонтальных заболеваниях, чем в результате кариозного распада зуба.
В прошлом, некоторые выводы были сделаны в пользу того, что заболевания в полости рта могут также влиять и на другие стороны здоровья. Предположительно, у людей, которых наблюдаются заболевания десен могут начаться проблемы с сердцем, так как бактерии попадают в кровоток, и в конце концов попадают в сердце. Для людей с диабетом это еще опаснее, так как инфекция пробирается в их организм намного проще. А для беременных женщин это может быть чревато преждевременными родами.
Так как заболевания десен протекают без особой, сопутствующей им боли, довольно непросто их обнаружить. Обычно они сопровождаются воспалением, покраснением десен, их кровотечением, неприятным запахом изо рта, неприятным привкусом во рту, шатающимися зубами и другими заболеваниями полости рта. При появлении любых из перечисленных признаков доктор Н. Картер рекомендует немедленно обращаться к стоматологу.
Главной задачей исследование было определение связи между периодонтальными заболеваниями и раком груди, для чего были приглашены 3273 случайных людей в возрасте от 30 до 40 лет. Исследование на заболеваемость рака груди велась с 1985 по 2001 год согласно критериям Международной Классификации болезней ВОЗ. В группу А входило 1676 человек, которые прошли клиническое обследование полости рта. Оставшиеся 1597 человек, которые не прошли обследование, но все равно вошли в реестр, вошли в группу В. Связь между раком груди и заболеванием десен, выпадением коренных зубов была представлена несколькими логистическими убывающими моделями с учетом других переменных, которые могут стать причиной рака.
Автор: Стоматологическая Организация Великобритании
До 15% обращений к стоматологу происходят по поводу опухолеподобных образований на челюсти, но диагноз рака подтверждается только для 1% случаев. Также опухоль может быть выявлена при осмотре у оториноларинголога и окулиста.
Отсутствует статистика зависимости заболеваемости от пола и расы. Установлено, что чаще заболевают люди возрастом 45-50 лет. В 70% случаев заболевание поражает верхнюю челюсть.
Почему возникает недуг
Раковые клетки обычно развиваются из губчатого вещества костного мозга, надкостницы, нейрогенных клеток, сосудов и одонтогенных структур. Причины развития данного заболевания до конца еще не изучены. Однако специалисты установили несколько основных факторов, из-за которых развивается рак челюсти:
- Травма хроническая. Сюда относят ушиб, неправильно установленную коронку, пломбу, а также протез, вызывающий постоянное натирание десны.
- Повреждение слизистой полости рта.
- Воспалительный процесс.
- Курение.
- Ионизирующее облучение.
Меланотическая нейроэктодермальная опухоль младенцев
Встречается опухоль редко, в основном у детей в возрасте до 1 года. Так, до 1976 г. в мировой медицинской литературе было описано 22 наблюдения. Под нашим наблюдением находились 3 детей: 2 мальчика 4 и 5 мес и девочка 7 мес.
Рак челюсти: симптомы
Как распознать недуг? На начальной стадии рак протекает без каких-либо признаков. Первыми симптомами являются:
- Онемение кожных покровов лица.
- Неприятный запах изо рта, а также гнойные выделения из носа.
- Головная боль.
- Болевые ощущения в области нижней или же верхней челюсти без явной причины.
Подобные симптомы могут быть признаками и других недугов, например, неврита, синусита, гайморита и так далее. Для точной постановки диагноза пациент должен пройти дополнительное обследование. Во многих случаях теряется возможность своевременной терапии рака.
Сколько живут с таким диагнозом?
Чтобы предугадать, сколько протекает основное заболевание и как долго нужно его лечить, следует понимать разницу между запущенным состоянием и ранними этапами. Так, на 4 стадии прогнозы самые неутешительные – в течение пяти лет или даже быстрее наступает смерть пациента. Дольше этого отрезка времени прожить удается лишь 20%.
Если же удалось обнаружить заболевание в самом начале, то прогнозы более благополучны. Иногда патологию удается устранить полностью, а пациенты живут десятки лет.
Другие признаки
При саркоме верхней челюсти постепенно возникают и другие симптомы. Пациенты начинают жаловаться на:
- Припухлости в районе щек.
- Боль или онемение в зубах, расположенных в непосредственной близости от новообразования.
- Расшатывание зубов, что является признаком остеопороза.
- Увеличение альвеолярных отростков.
- Искривление челюсти и деформация лица.
Рак челюсти, симптомы которого описаны выше, может очень быстро прогрессировать. В результате развития раковых клеток нередко возникает отек тканей, что в итоге приводит к асимметрии. После этого пациенты начинают жаловаться на сильные боли.
Лечебная тактика
Лечебные мероприятия по устранению патологии проводятся только после тщательной диагностики, где выясняется стадия заболевания, размеры опухоли, состояние больного и т. д.
В зависимости от этих факторов проводятся следующие распространенные хирургические методы:
- Резекция частичная. Проводится только в том случае, если поражение носит поверхностный характер.
- Резекция сегментарная. Такой метод оперативного вмешательства эффективен при отсутствии глубинного поражения, а также при условии, что в патологический процесс не вовлечен альвеолярный отросток.
- Удаление половины челюсти. Такой метод показан при поражении угла челюсти.
- Полное удаление челюсти и близлежащих мягких тканей. Показана при обширном поражении, а также, если опухоль наблюдается в области подбородка.
В наше время проводится дистракция нижней челюсти с применением специальных устройств – дистракторов. Подобный аппарат обеспечивает постепенное растяжение нижней челюсти с образованием замещающей новой ткани.
Нижняя челюсть рассекается при помощи ультразвукового скальпеля. Это позволяет не затрагивать в процессе операции корни зубов и слизистые оболочки. Цена на такую операцию варьируется в разных показателях и зависит от клиники, ее месторасположения и наличия в штате высокоспециализированных врачей.
Не стоит забывать и про проведение химиотерапии или лучевой терапии для предотвращения роста опухоли или возникновения метастазов.
Появление побочных эффектов при лучевой терапии неизбежно, а их возникновение характеризуется следующими симптомами:
- сильная сухость во рту;
- начинают выпадать зубы;
- вкус и запах еды меняется;
- тембр голоса становится другой;
- развиваются инфекционные процессы с характерной клинической выраженностью.
Тяжесть проявления побочных эффектов зависит от назначенного курса лучевой терапии и степени обширности оперативного вмешательства.
Химиотерапия может применяться в качестве основного метода лечения. Побочные эффекты после подобного лечения более агрессивные и выражаются в тех же симптомах, что и при лучевой терапии. Однако использование токсичных лекарств способно вызывать кровотечения, появление сильной боли, облысение и т. д.
При обширном удалении челюсти, в т.ч. и с зубами в дальнейшем необходимо длительное восстановление. После ликвидации патологического очага может применяться пластическая хирургия со вставкой специальных протезов.
Серьезные последствия
Рак верхней челюсти обычно распространяется и на область глаз. Нередко опухоли начинают прорастать и вызывать следующие последствия:
- Смещение глазного яблока.
- Слезотечение.
- Патологический перелом в области челюсти.
- Носовое кровотечение, рецидивирующее без особых причин.
- Головная боль, отдающая в лобную часть или в виски.
- Болевые ощущения в районе уха. Это явление возникает после вовлечения в процесс тройничного нерва.
Помимо вышеперечисленного, у больного могут наблюдаться мелкие кровоточащие изъязвления, локализующиеся на слизистой оболочке рта, деснах, щеках и прочих мягких тканях. Нередко происходит нарушение размыкания и смыкания челюстей. Это затрудняет употребление пищи. Подобное явление указывает на то, что раковая опухоль распространилась на жевательную и крыловидную мышцу.
Действенная помощь врача
Обращение за помощью врача при шишке на голове возле уха – самый правильное решение. Прежде всего он находит исходную точку и выясняет: имеются ли у пациента какие-либо заболевания, так как на формирование шишки могут повлиять:
- попадание инфекции под кожу. Чаще всего такое случается вследствие непрофессионального прокола мочки или ушного хряща сзади;
- развитие хронического заболевания, например диабета и др.;
- усиленная выработка сальных желез;
- ослабленная иммунная система;
- повышенная потливость.
Симптомы при раке нижней челюсти
Рак нижней челюсти характеризуется несколько иными признаками. Сюда стоит отнести:
- Боль при пальпации.
- Выпадение и шаткость зубов.
- Дискомфорт и боль при контакте с зубами.
- Неприятный запах изо рта.
- Кровоточащие язвочки на слизистой рта.
- Онемение нижней губы.
Стоит отметить, что раковая опухоль, расположенная в нижней челюсти, развивается достаточно быстро и сопровождается болевым синдромом, а также стремительным метастазированием.
Причины заболевания
Злокачественный процесс развивается, когда в геноме клетки происходит мутация, заставляющая её бесконтрольно и быстро делиться. Пусковой механизм и локализация этих поломок не установлены. Выявлены обстоятельства, повышающие вероятность появления атипичных клеток:
- Травмы челюстно-лицевой области.
- Запоздалое или незавершённое лечение травм.
- Нарушение технологии при установке штифтов и зубных протезов.
- Запущенный кариес.
- Хронический пульпит, без лечения.
- Хронический пародонтит.
- Радиационное воздействие.
- Курение, особенно трубки.
- Регулярные травмы рта при неправильном прикусе.
- Постоянное употребление очень горячих продуктов.
- Регулярное употребление насвая.
- Наличие папиллом.
- Метаплазия эпителия слизистой рта: лейкокератоз и лейкоплакия.
- Рак почек и щитовидной железы.
Диагностика патологии
Рак челюсти на ранней стадии диагностировать очень сложно из-за неспецифической симптоматики. Ведь признаки заболевания можно приписать и другим недугам. Диагностика же рака челюсти осуществляется на стадии метастазов. Многих пациентов не настораживают описанные выше симптомы. Помимо этого, заболевание может долго протекать без явных признаков. Это усложняет его диагностику на ранних стадиях.
Выявить заболевание позволяет рентген. Если раковые новообразования происходят именно из одонтогенного материала, то такое обследование дает значительно больше информации, чем другие методы. Благодаря рентгенограмме можно выявить деструкцию перегородок и расширение периодонтальных щелей.
Снимки дают возможность увидеть любые изменения: здоровые зубы не соприкасаются с костью, альвеолярный край обладает нечеткими контурами, зона декальцинации распространилась на тело челюсти и так далее.
Стадии
Существует общая система TNM, разделяющая этапы прохождения болезни на стадии:
- I – поражение только одной анатомической области.
- II – поражаются две зоны.
- III – более двух областей.
- IV – поражение крупных органов или какой-то их части с распространением на другие анатомические ткани.
Характерно раннее метастазирование, и человек ощущает сильные боли во время распространения и действия метастазов. Онкология скул и всей челюсти опасна тем, что начинаются метастазы в легочной области.
Определяем недуг по рентгену
Итак, как можно по рентгенограмме выявить рак челюсти? Диагностика данного заболевания — сложный процесс. Рентген позволяет определить наличие патологии по следующим признакам:
- Деструкция кости.
- Разрушение петель губчатого вещества.
- Размытые контуры переходов здоровых костей в область деструкции.
- Переплетающиеся полосы, образовавшиеся в результате слияния нескольких очагов деструкции.
Опасные новообразования
Когда появившаяся шишка у уха никак не исчезает, оставаясь без должного внимания и, соответственно, без лечения, она может со временем уплотняться. Тогда можно расценивать патологию как хроническую форму. Размеры ее начинают приобретать все большие размеры, она становится достаточно твердой, но уже не приносит страданий.
Но отсутствие боли и ярко выраженных симптомов не означает, что воспалительный процесс остановлен. Любое новообразование необходимо подвергнуть медицинскому анализу, так как оно может перерасти в злокачественную опухоль. Если к тому же возникают гнойные процессы и свищи, состояние здоровья становится хуже, эти изменения сигнализируют о том, что значительно инфицированы ткани.
Другие способы диагностики
Помимо рентгена, рак челюсти, фото которого представлено выше, можно диагностировать и другими способами. Пациент должен пройти полное общеклиническое обследование, включающее анализы крови и мочи, флюорографию системы дыхания. Данные исследования позволяют выявить наличие воспалительного процесса в организме, ускорение скорости оседания эритроцитов, а также малокровие. Для исключения метастазов требуется обследование легких.
Нередко для диагностики рака челюсти используют метод компьютерной томографии пазух носа. Это позволяет определить точное расположение онкологических новообразований. Помимо этого, применяется томография и сцинтиграфия. Специалист может назначить такое обследование, как пункционная биопсия лимфатического узла. Этот метод позволяет определить метастазирование.
Самый точный способ диагностики – исследование в условиях лаборатории пораженных тканей. В некоторых случаях требуется трепанация челюсти. Если же опухоль происходит не из кости, то материал могут взять из лунки, образовавшейся после удаления зуба.
Классификация
Челюсть состоит из кости, хряща, мышечной и соединительной тканей, покрыта многослойным плоским эпителием и пронизана кровеносными сосудами и нервами. Рак может происходить из всех тканей.
Рак челюсти делится на два типа:
- Первичный. Начинается на челюсти. К образованиям относятся опухоли костного происхождения. Для них характерен быстрый рост и прогрессирование по стадиям.
- Вторичный. Опухоль является метастазом узла, расположенного в других отделах черепа или шеи.
Злокачественный процесс в своем развитии последовательно проходит 4 стадии:
- Первая – узел захватывает 1 анатомическую область, не выходит за пределы базальной мембраны эпителия, надкостницу, не даёт метастазов.
- Вторая – рак инфильтративно прорастает в 1 соседнюю область ротовой полости. Находят регионарные метастазы на стороне поражения.
- Третья – поражено 3 и более областей рта. Характерно наличие регионарных метастазов в поднижнечелюстные, шейные, надключичные и затылочные лимфоузлы.
- Четвёртая – метастазы начинают поражать органы за пределами области головы и шеи.
Рак челюсти: лечение
Терапия патологи является комплексной. Она включает не только хирургическое вмешательство, но гамма-терапию. Проводятся операции по удалению челюсти. Это может быть экзартикуляция или же резекция. Рак челюсти не лечится химиотерапией, так как она результата не дает.
Для начала больного подвергают гамма-облечению. Оно позволяет значительно уменьшить размеры онкологического новообразования. Спустя три недели осуществляется удаление челюсти. В некоторых случаях требуется более обширное оперирование, которое нередко включает экзентерацию глазницы, лимфаденэктомию и санацию пазух околоносных.
Осложнения
Осложнения лечения злокачественных новообразований пазухи связаны с операцией и реконструкцией. Хирургические осложнения включают
- клинически значимое кровотечение,
- утечку спиномозговой жидкости;
- инфекцию;
- потерю обоняния;
- потерю вкусовых ощущений;
- другие повреждения черепных нервов.
После операции
Спустя несколько лет после операции требуется ортопедическая коррекция, которая позволяет скрыть все дефекты. Проводят ее, как правило, с применением различных костных пластин и шин. Подобные процедуры требуют от пациента терпения, так как в некоторых случаях возникает необходимость восстанавливать глотательные и жевательные функции, а также речь.
Стоит отметить, что восстановление нижней челюсти – это очень сложный процесс, который не всегда заканчивается успешно. В подобных ситуациях нередко применяется нержавеющая сталь, тантал, пластмасса для фиксации имплантатов.
Реабилитация
Главное в данном случае – сохранность жизни. В последующем пациенту будет проведена установка имплантатов удаленных элементов челюсти, костных структур и неба. Это возвращает эстетические показатели лица в норму, позволяет пациенту избавиться от комплексов и функциональных проблем.
Восстановление займет немало времени, будут установлены специальные шины для придания челюсти нужного положения.
Пациенту придется заново учиться выполнять жевательные, глотательные, разговорные движения. Если нужно, проводятся дополнительные оперативные вмешательства области лица. Периодически пациент должен посещать специалистов для осмотра и консультирования.
Опасные новообразования
Чаще всего это могут быть шишки возле уха, болят они достаточно редко:
- Атерома. Медики относят ее к наименее проблемной форме, так как причиной возникновения она обязана закупорке сальных желез. Обычно не приносит дискомфорта, но нарушает эстетический внешний вид. Напоминает небольшую по размерам горошину, наполненную жидкостью – результатами выделений сальной железы, которые начали уплотняться. Похожа на капсулу с явно очерченными краями и с точкой в центре. Нажимая на нее, можно заметить, что она перекатывается. Есть опасность занести инфекцию, если пытаться освободиться от атеромы самостоятельно. В этом случае она может прогрессировать и переродиться в другой вид, а общее состояние ухудшится. В объеме она увеличивается почти незаметно, достигая в среднем до 5 см.
- Липома. Относится к более опасной форме атеромы, но это доброкачественное новообразование. Ее формирование происходит в мягких тканях. Отличается размерами – до 10 см. Может быть безвредной до определенного предела. Если какой-либо фактор спровоцирует ее развитие, она может переродиться. Обычно толчком может послужить чрезвычайное количество жировых отложений, и закупорка, не дающая жиру распределяться равномерно.
- Фиброма. Она не болит и на ощупь оказывается довольно твердой. Отличается тем, что имеет небольшую ножку. Ученые выяснили, что фиброма передается по наследству и может не беспокоить, но если она причиняет боль, начинает тревожить, необходима консультация доктора.
- Лимфома. Это образование за ухом можно узнать по наличию нескольких шишек, которые спаяны между собой, виден и легкий отек в заушной части. Опасна тем, что не вызывает боли, даже если на нее надавливать, но в то же время общее состояние человека становится хуже. Все чаще возникает депрессия, падает общий тонус, постоянно возникает желание отдохнуть. Человек резко теряет вес. Все эти тревожные симптомы говорят о злокачественной природе шишки, значит, необходимо срочно навестить врача.
Есть некоторые отличия, позволяющие отличить образование злокачественное:
- вокруг него кожа обычно отличается цветом. Она приобретает более темный оттенок;
- само образование неподвижное, будто вросшее в ткани;
- при нажатии пациент ощущает боль;
- плотность ее высокая.
У доброкачественных образований уплотнения в большинстве случаев мягкие и эластичные. Они в основном подвижные, кажется, что перекатываются под кожей.
Профилактика
Предупреждение развития саркомы челюсти основано на регулярных осмотрах в кабинете стоматолога, полноценном уходе за полостью рта и носа и укреплении иммунитета. К факторам риска по образованию злокачественных опухолей относятся частые вирусные и инфекционные патологии, радиация и ионизирующее излучение, контакт с канцерогенами, вредные привычки и неправильное питание — все это важно по максимуму исключить из окружения и жизни своих детей.
Интересует ли Вас современное лечение в Израиле? Благодарим Вас за то, что уделили свое время для прохождения опроса. Нам важно мнение каждого.
Читайте также: