Введение рака молочной железы
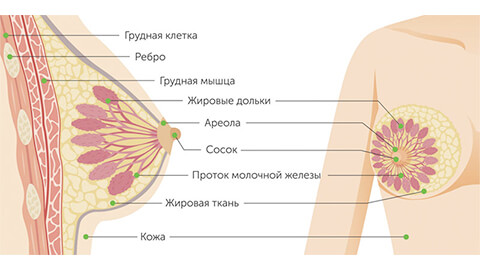
Рак груди является одним из наиболее значимых заболеваний у женщин не только из-за высокой частоты и серьезности, но также и из-за особого отношения женщин к молочным железам даже и при отсутствии каких-либо заболеваний. Главная биологическая функция этой железы - продукция молока (лактация) для вскармливания новорожденного дитя. Молочные железы - также важная "составляющая" изображения женского тела, и имеет величайшее социальное значение как символ материнства, женственности и сексуальной привлекательности.
По данным Всемирной Организации Здравоохранения (ВОЗ) в мире ежегодно выявляется около 1 млн. новых случаев рака груди. Число погибающих от этого заболевания составляет приблизительно половину от общего количества заболевших. Смертность от рака груди могла бы быть значительно ниже, если бы во всех странах проводились массовые профилактические обследования населения (скрининг) с целью более раннего выявления излечимых форм рака груди.
Одной из основных причин, по которым ранняя диагностика рака груди затруднена, является запоздалое обращение за медицинской помощью. Вообще нередки две крайние ситуации, когда уже при наличии явных признаков рака груди женщины из-за незнания существа проблемы или боязни выявления опухоли не обращаются в поликлинику.
Главной причиной канцерофобии является чтение специальной медицинской литературы без соответствующей профессиональной подготовки и неправильное (ошибочное) перенесение на себя симптомов рака груди, признаки которого могут встречаться не только при раке груди, но и при многих доброкачественных заболеваниях и других безопасных для здоровья и жизни процессах в молочных железах.
Накопленный сейчас опыт по борьбе с раком груди свидетельствует о том, что важным мероприятием, обеспечивающим раннее выявление рака груди, является систематический (не реже одного раза в год) профилактический осмотр женщин с применением методов, приемлемых для обследования большого числа лиц.
Для этого проводятся индивидуальные профилактические осмотры женщин, обращающихся в поликлиники, амбулатории, медицинские части, женские консультации, массовые систематические осмотры населения, особенно на предприятиях с большим числом работающих женщин. Поэтому распознавать рак груди приходится не только онкологам, но чаще и раньше врачам других специальностей: хирургам, терапевтам, гинекологам, фтизиатрам, рентгенологам, персоналу смотровых кабинетов поликлиник. Трудности диагностики рака груди зависят от множества вариантов клинических форм и проявлений рака груди, как, впрочем, и многочисленных доброкачественных процессов.
По форме роста рака груди различают узловые и диффузные. Диагностика узловых форм рака груди облегчается благодаря наличию характерных признаков. Кроме уплотнения без четких границ, определяемого в молочной железе, наиболее частым симптомом рака груди является ограничение смещаемости этого уплотнения относительно окружающих тканей, связь его с подкожной клетчаткой и кожей, сморщивание или втяжение ее над опухолью.
При диффузных формах рака груди очень часто на передний план выступают изменения в коже молочной железы и в грудной стенке: утолщение, отек, усиление сосудистого рисунка кожи, покраснение ее и повышение температуры.
Перечисленные выше признаки вовсе не означают, что у больной рак груди. Они нередко встречаются и при доброкачественных опухолях. И вообще не существует каких-то постоянных и строго специфичных для рака груди симптомов. Судить о характере процесса может только врач. К тому же и ему в сложных случаях приходится прибегать к ряду дополнительных (инструментальных) диагностических методик, в том числе различного рода биопсии, рентгенографии молочных желез (маммографии), термографии и ультразвуковому исследованию.
В области соска и ареолы у женщин может встречаться своеобразный вид опухоли - болезнь Педжета. Сосок и ареола при этом, а также и прилегающая кожа превращаются в мокнущую поверхность с неровными слегка утолщенными валикообразными краями (типа эрозии или язвы) или покрытую сухими корочками. Поскольку до определенного времени сам опухолевый узел в молочной железе не определяется, многие принимают этот процесс за кожное заболевание и пытаются безуспешно лечить его различными наружными средствами, в том числе гормональными мазями.
При обнаружении подобного рода патологических изменений соска необходима консультация онколога, который обязан выполнить биопсию (взятие мазков-отпечатков с эрозированной поверхности) для цитологического исследования под микроскопом, уточнения диагноза и выбора лечения.

Современные женщины меньше рожают детей, больше подвержены стрессам и негативным экологическим факторам, что незамедлительно сказывается на состоянии репродуктивной системы. Молочные железы — наиболее уязвимый орган, который чувствителен к любым гормональным изменениям в организме женщины.
Рак молочной железы — это злокачественное образование, которое возникает из видоизмененного эпителия ткани груди. Этой патологии свойственен быстрый агрессивный рост, который сопровождается развитием метастазов в лимфатическую систему.
По статистике ВОЗ, злокачественные опухоли груди занимают лидирующее положение среди других онкологических диагнозов. С каждым годом женщин с такой патологией становится все больше.
Основные причины и факторы риска болезни
Научно доказана генетическая предрасположенность к этой патологии. При этом в 68% случаев возникает случайный (спорадический) рак, то есть у женщины в семье не было случаев онкопатологии ни у кого из близких родственников.
Другие причины, которые способствуют возникновению патологии груди:
- Гормональная терапия или прием оральных контрацептивов без контроля врача. Наибольшую роль в процессе перерождения играет эстроген (женский половой гормон). Если количество гормона в женском организме значительно выше нормы, то это увеличивает риск возникновения опухоли, так как в большинстве случаев она является гормонозависимой.
- Врожденная мутация определенных генов, которые приводит к возникновению патологической клетки и ее последующему делению.
- Предраковые заболевания молочной железы. Это доброкачественные уплотнения — мастопатия и фиброаденома. Их появлению также способствует гормональный сбой в женском организме.
Также есть провоцирующие факторы, наличие которых должно заставить женщину более ответственно и внимательно относится к своему здоровью. Это ранняя менструация (до 12 лет), возраст после 40 лет, отягощенный семейный анамнез.
Также в группу риска по онкологии входят нерожавшие женщины или родившие ребенка после 30 лет (поздние роды). Наличие абортов, злоупотребление алкоголем или курение, проживание в неблагоприятных экологических районах, ожирение и частые стрессы могут влиять на гормональный баланс в организме. Поэтому важно после 30 лет контролировать уровень женских гормонов.
Классификация рака молочной железы
Различают следующие формы злокачественных новообразований:
- Папиллярная — характеризуется развитием образования в просвет млечного протока. Имеют низкую степень злокачественности.
- Медуллярная — объемное по размеру образование, которому свойственно медленное развитие и рост. Имеет строго ограниченную структуру.
- Воспалительная (маститоподобная) — диагностируется в 5-10% случаев. Распространяется по лимфатическим узлам. Это приводит к сильному воспалению и уплотнению груди.
- Протоковая инфильтрирующая — является самым распространенным, выявляется в 70% случаев рака молочной железы. Характерен для старшего возраста (40-50 лет). Имеет склонность к быстрому агрессивному росту и распространению.
- Болезнь Педжета — поражает область соска. Редкая форма, которая характерна как для женщин, так и для мужчин. Часто протекает в язвенной форме.
Также различают узловую, диффузную, панцирную и другие атипичные разновидности опухолевых образований.
Стадии рака молочной железы
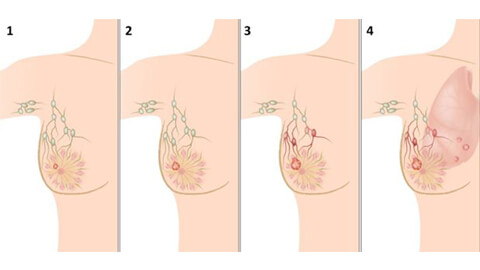
Определить стадию патологического процесса может только врач-онколог или маммолог. Всего выделяют 4 стадии заболевания:
- Нулевая стадия — опухоль имеет четкие границы, вовлечения других органов в процесс не наблюдается.
- Стадия I — диаметр образования не более 2 см. Лимфатические узлы не поражены.
- Стадия II — образование может достигать 4-5 см. Метастазы отсутствуют, иногда возможно распространение процесса на лимфоузлы в подмышечных впадинах.
- Стадия III — характерно распространение опухоли за пределы молочной железы. Метастазы поражают шейные, надключичные и подмышечные лимфатические узлы.
- Стадия IV — терминальная. Опухоль прорастает в грудную клетку. Чаще всего заканчивается летальным исходом.
На последней стадии патологии опухоль может достигать огромных размеров. Возможные внешние повреждения кожи, гнойные выделения. Патологический процесс распространяется вглубь, поражая внутренние органы, костную систему и головной мозг.
Рак молочной железы: симптомы
Начальные стадии долгое время протекают бессимптомно. Женщина может и не подозревать о наличии такого страшного недуга. Врачи на профилактических осмотрах при помощи пальпации обнаруживают рак на 1 или 2 стадии только в 20% случаев.
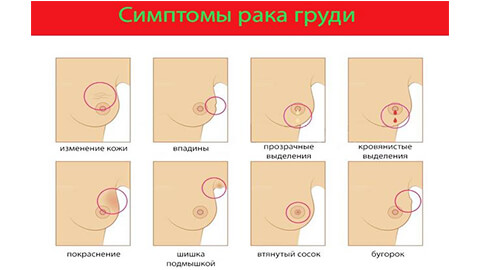
Насторожить должны следующие симптомы:
- болезненность груди при малейшем касании;
- выделения из сосков (при отсутствии беременности или грудного вскармливания);
- уплотнения, которые нащупываются самостоятельно;
- изменение размера или цвета ареола вокруг сосков;
- покраснение или воспаление груди;
- втяжение соска (если это не является постоянным состоянием);
- кровяные выделения;
- язвенное поражение кожи молочной железы, которое долго не заживает;
- внутренние уплотнения в подмышечных впадинах;
На последних стадиях человек может ощущать боль в позвоночнике и грудной клетке, слабость. При поражении костной ткани характерны частые переломы.
Повышение температуры без причины, любое воспаление или дискомфорт в области молочных желез нельзя оставлять без внимания. Наличие вышеперечисленных симптомов не всегда указывает на развитие раковой опухоли. Но консультация маммолога или гинеколога в таких случаях необходима.
Возможные осложнения
Рак молочных желез у женщин — опасное заболевание, которое осложняется быстрым прогрессированием, и возникновением метастазов в другие органы и системы. Эта патология способна привести к полному удалению органа, а в запущенных случаях — к смерти.
Поражение лимфатической системы приводит к тому, что вместе с лимфой патологические клетки продвигаются дальше в грудную клетку. Процесс, в редких случаях, может затрагивать грудь с обеих сторон. Язвы и воспаление затрагивают кожный покров, что может привести к присоединению инфекции.
При отсутствии адекватного лечения онкологический процесс охватывает все органы. В этом случае даже оперативное лечение не даст положительного результата.
Возможны послеоперационные осложнения:
- отек мягких тканей;
- искривление позвоночника в результате изменения нагрузки из-за удаления груди на одной стороне;
- двигательная дисфункция плечевого сустава;
- нарушения работы иммунной системы из-за удаления части лимфатических узлов.
Все эти болезненные состояния после операции корректируются медикаментозным лечением, ЛФК и соблюдением рекомендаций врача.
Современные методы лечения помогают справиться с болезнью, при условии своевременного обращения к специалисту.
Диагностика патологии
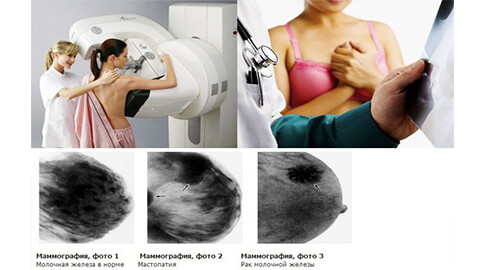
Важным моментом при раннем выявлении патологии является самостоятельный осмотр груди и профилактические диагностические мероприятия. Это ежегодное посещение маммолога, если женщина входит в группу риска, то раз в 6 месяцев. После 40 лет прохождение маммографии раз в 2 года, в более молодом возрасте рекомендуется УЗИ молочных желез.
- Самостоятельный осмотр с пальпированием груди и области подмышечных впадин должен проводиться ежемесячно после окончания менструального цикла. Осуществляется в положении стоя перед зеркалом.
- Физикальный осмотр у врача. Специалист осматривает пациентку в вертикальном положении — с опущенными руками и с поднятыми вверх. Оценивается состояние кожных покровов, размер и окраска ареолы, положение соска.
- Маммографический скрининг (в зрелом возрасте) — самый доступный и эффективный аппаратный метод, который помогает обнаружить бессимптомную стадию заболевания (размер до 5 мм).
- Молодым девушкам от 20- до 35 лет рекомендовано УЗИ молочных желез из-за более плотного строения молочных желез.
- Термография — изучение температуры кожного покрова. На участках с новообразованием температура выше.
- Контрастная маммография назначается при наличии выделений из соска.
Также врач может назначить тонкоигольную биопсию. При которой берется образец биоматериала из видоизмененного участка для лабораторного исследования. Для точности взятия материала это исследование проводится под контролем УЗИ.
Лечение и прогноз
В зависимости от стадии, размера опухоли и степени распространения патологического процесса за пределы молочных желез, используются следующие методы:
- Фармакотерапия
Медикаменты применяются с целью уменьшения размера опухоли перед операцией либо после оперативного вмешательства для исключения осложнений или рецидива болезни. Сюда относится и гормонотерапия. Продолжительность ее от 5 до 10 лет.
- Хирургические методы — основные методы борьбы с опухолью.
На начальных стадиях возможно проведение операции органосохранным методом (лампэктомия). В этом случае иссекается только патологическое образование, но форма груди деформируется.
- Лучевая терапия
Относится к дополнительному методу, эффективность которого проверена временем. Используется после операции с целью уничтожения возможных патогенных клеток, которые могли остаться после хирургического лечения. Воздействие осуществляется при помощи ионизирующих лучей. Помогает снизить риск рецидива болезни. Побочные эффекты кратковременные.
- Химиотерапия
При определенных формах рака может заменить операцию, если раковые клетки чувствительны к препарату. Доза и вид химического препарата подбирается индивидуально. Проводится в стационаре под контролем врача.
- Таргетная терапия — подвид медикаментозного лечения.
Она не заменяет другие виды лечения. Может применяться одновременно с ними, или до операции. Специальные таргет-препараты помогают долгое время сдерживать распространение опухоли. При этом заболевание становится вялотекущим, а не агрессивным. Эта терапия помогает контролировать опухоль, когда по показаниям операция невозможна.
Лечение обычно является комплексным. Методы могут использоваться одновременно друг с другом.
Прогноз во многом зависит от формы и стадии рака молочной железы. Медицина постоянно развивается в этом направлении. Появляются более совершенные и чувствительные диагностические методы, а также органосохранные малотравматичные операции. Но здесь важно отношение женщины к своему здоровью. При своевременном обращении прогноз благоприятный.
Профилактика рака молочных желез
Профилактические мероприятия могут быть направлены на предупреждение возникновения болезни (первичная профилактика) и снижения риска возвращения онкозаболевания (вторичная профилактика).
В первом случае рекомендуется:
- Продолжительное грудное вскармливание.
- Своевременное рождение ребенка.
- Самостоятельный ежемесячный осмотр груди.
- Удовлетворение сексуальной жизнью.
- Проверка гормонального фона после 30 лет.
- Минимизация стрессов.
- Контроль за весом тела.
- Прохождение профилактических осмотров.
Следует знать, что некоторые гинекологические заболевания могут приводить к мастопатии (предраковое состояние). Важно посещать гинеколога и проходить все рекомендуемые исследования. Нарушение эндокринной системы и работы печени также требует раннего выявления и полноценного лечения.
Женщинам, которые прошли лечение от рака молочной железы, рекомендуется соблюдать рекомендации лечащего врача-онколога. Придерживаться правильного питания, временно отказаться от дальних путешествий (изменение климата), ежегодно проходить маммографию или УЗИ.
Рак молочной железы: выход есть!
Статистика заболеваемости раком молочной железы в нашей стране тревожная — маммологи выявляют около 50 000 новых случаев ежегодно. Средний возраст пациенток — 59 лет, но это не означает, что более молодые женщины не рискуют. Наоборот, как уже было сказано, эта болезнь все чаще поражает женщин в самом расцвете сил.
Причины развития рака молочной железы врачам пока точно неизвестны, однако очевидно, что ключевую роль здесь играют генетика и экология. Жительницы сельской местности болеют раком груди на 30% реже, чем горожанки.
Однако при диагностике рака груди на ранних стадиях прогноз благоприятный — если рак был обнаружен на первой стадии, выживаемость в течение 5 лет составляет 94%, на второй стадии — 79%.
Онкологи выделяют 4 стадии рака молочной железы:
- На первой — опухоль невелика, не превышает 2 см в диаметре, метастазы отсутствуют.
- На второй стадии рака молочной железы размеры опухоли — от 2 до 5 см в диаметре. На этой стадии раковые клетки присутствуют в 4-5 лимфатических узлах.
- Третья стадия рака характеризуется большими размерами опухоли, от 5 см, при этом рак распространяется к основанию органа.
- Четвертая — опасна тем, что опухоль дает метастазы в разные органы, чаще всего — в печень, легкие, кости и головной мозг.
Рак молочной железы составляет 20-25% всех случаев онкологических заболеваний у женщин.
На сегодняшний день существует несколько методов лечения рака груди. Выбор подходящего зависит от многих факторов: размера первичной опухоли, состояния регионарных лимфатических узлов, наличия отдаленных метастазов и рецепторного статуса, то есть чувствительности к гормонам.
При хирургическом вмешательстве главная задача врача — сохранение жизни и здоровья пациентки, даже если это означает утрату молочной железы. Однако сейчас доктора стараются не только удалить опухоль, но и сохранить железу. В тех случаях, когда это невозможно, проводится протезирование груди — обычно пластику проводят через полгода после мастэктомии. Хотя, например, в Израиле реконструкцию молочной железы осуществляют в рамках одной операции: сразу после удаления.
Если размеры опухоли не превышают 25 мм, прибегают к органосохраняющей операции. Нередко удаляют несколько ближайших лимфоузлов, даже если метастазов не найдено — это позволяет предупредить рецидив болезни.
Отметим, что на вооружении у хирургов передовых в лечении онкологии стран уникальные хирургические инструменты. Например, в израильских клиниках с успехом применяется прибор Margin Probe, который, по утверждениям медиков, дает возможность удалить абсолютно все раковые клетки.
Радиотерапия, или лучевая терапия, является частью поддерживающего лечения рака молочной железы, ее назначают женщинам до или после удаления опухоли. Радиотерапия снижает вероятность рецидива рака, убивая клетки опухоли. При лучевой терапии опухоль облучается при помощи мощного рентгеновского или гамма-излучения.
Инновационная методика внутриоперационного облучения. Позволяет избежать послеоперационной радиотерапии и снизить риск рецидивов. Данная процедура проводится во время операции и избавляет женщину от послеоперационного лечения. В отличие от традиционной лучевой терапии, излучение направлено лишь на те области, в которых предположительно находятся раковые клетки. Применение метода позволяет сократить продолжительности лечения на 6 недель, уменьшив при этом риск рецидивов и нанося минимальный вред здоровым тканям.
Химиотерапия, или медикаментозное лечение рака молочной железы, применяется до, после и даже вместо хирургического лечения в тех случаях, когда оно невозможно. Химиотерапия — это введение особых токсинов, воздействующих на клетки опухоли. Курс химиотерапии может продолжаться от 3 до 6 месяцев и обычно начинается сразу же после хирургического вмешательства. Для химиотерапии применяются различные препараты — одни разрушают белки, которые контролируют развитие опухолевых клеток, другие встраиваются в генетический аппарат раковой клетки и вызывают ее гибель, третьи замедляют деление пораженных клеток.
Гормонотерапия бывает эффективна, но лишь в половине случаев, поскольку не все виды рака молочной железы чувствительны к данному лечению.
Или целевая терапия — наиболее щадящий вид лечения рака молочной железы. Препараты для таргетной терапии воздействуют только на пораженные клетки, не затрагивая здоровые, поэтому такая терапия переносится намного лучше.
- Нулевая стадия
Если диагностировать болезнь именно на этом этапе, то шансы выздороветь стремятся к 100%. Для излечения проводят лампэктомию — щадящую операцию, при которой удаляется только само новообразование и небольшая часть прилегающих тканей, хотя в некоторых случаях показано удаление всей железы с последующей пластикой. Однако такой способ лечения применяется реже. После операции показан курс химио-, таргетинговой и гормональной терапии. - Первая стадия
Прогноз также благоприятен: примерно 94–98% пациенток полностью выздоравливают после лампэктомии с последующей химио-, таргетинговой и гормональной терапией. Иногда показан курс радиотерапии. - Вторая стадия
На этой стадии опухоль уже слишком велика, и обойтись лампэктомией, скорее всего, не получится — показано полное удаление молочной железы — мастэктомия с удалением подмышечных лимфоузлов и обязательной последующей лучевой терапией. Стоит сказать, что в зарубежных клиниках, например израильских, к данному методу прибегают лишь в крайних случаях, прилагая все усилия для сохранения груди. - Третья стадия
На этой стадии образуются многочисленные метастазы. Для выздоровления необходимо удалить не только саму опухоль, но и метастазы. Обязательно проводится мастэктомия с удалением лимфоузлов и радиотерапией, а также гормонотерапия, химио- и таргетинговая терапия для уничтожения всех раковых клеток. - Четвертая стадия
Это запущенный рак груди с большим количеством метастазов. Показаны лучевая и химиотерапия, а также оперативное вмешательство, целью которого является не удаление опухоли, а ликвидация опасных для жизни осложнений, а также — в некоторых случаях — гормональная терапия. Вылечить рак полностью на этой стадии практически невозможно, но можно продлить жизнь и улучшить ее качество.
Ранняя диагностика рака груди — залог результативного лечения. В последнее время эта тема часто поднимается в СМИ, что заставляет многих женщин чаще задумываться о своем здоровье и регулярно посещать маммолога.
Актуальность темы. Рак молочной железы (РМЖ) занимает первое место в структуре онкологической заболеваемости женского населения во всем мире [77].
В России РМЖ также является ведущей онкологической патологией и занимает первое место по показателям заболеваемости (20,5%) и смертности (16,9%) среди злокачественных заболеваний у женщин, причем пик приходится на возрастную группу 50–59 лет [71]. При этом, несмотря на успехи в лечении и улучшение качества диагностики, смертность от РМЖ остается высокой и составляет более 56% от общего количества заболевших [71].
Результаты лечения зависят от своевременного выявления и дифференциальной диагностики образований молочной железы (МЖ), оценки степени вовлечения в опухолевый процесс регионарных лимфоузлов [35]. Известно, что обнаружение опухоли размерами до 5 мм практически всегда ведет к полному излечению [2, 16, 50].
Органосохраняющие операции сегодня получают все большее распространение, в связи с этим особенно актуальна для хирургии проблема ранней и точной визуализации РМЖ и его действительной распространенности [43].
К сожалению, примерно у 30% больных с впервые выявленным РМЖ диагностируют III–IV стадию [13, 44]. По данным разных авторов, в России частота выявления запущенных форм РМЖ велика и составляет 25,4–25,5% [13], что обусловлено поздней диагностикой заболевания в связи с несвоевременным обращением пациентов, а также отсутствием эффективных методов диагностики ранних стадий РМЖ.
Поэтому в настоящее время одной из важнейших проблем маммологии остается поиск новых высокоспецифичных методов дооперационной дифференциальной диагностики доброкачественных и злокачественных
образований МЖ [30, 123, 152,]. Общепринятым стандартом обследования пациенток с заболеваниями МЖ являются: клинический осмотр, рентгеновская маммография, ультразвуковое исследование (УЗИ), в случае необходимости — диагностическая пункция. Достоинства и недостатки этих методов хорошо изучены [68].
Так, по мнению большинства авторов, маммография не позволяет однозначно трактовать природу выявленного образования, обладает низкой информативностью в выявлении заболеваний у женщин молодого возраста с плотной тканью МЖ и на фоне отечно-инфильтративных и рубцовых изменений. Также существуют сложности в оценке поражения регионарных лимфатических узлов [6, 29, 38].
По данным K.L. Chakraborti et al. (2005), чувствительность рентгеновской маммографии составляет 60–95% в зависимости от возраста женщины, плотности МЖ, качества маммологического исследования и характера его интерпретации. До 35% всех инвазивных злокачественных опухолей не выявляют при маммографии в возрасте 40–49 лет по сравнению с 10% в 50–59 лет [30, 107].
УЗИ также имеет известные ограничения: субъективность интерпретации изображения, низкую информативность при жировой инволюции, сложности при оценке протоковой распространенности опухоли и при ретромаммарном расположении образований [17, 175, 207].
Однако известно, что магнитно-резонансная маммография (МР- маммография) является высокочувствительным, но не всегда специфичным методом диагностики заболеваний МЖ.
Перспективы развития МР-маммографии и, в первую очередь, повышение специфичности этого метода исследования связывают с внедрением в клиническую практику магнитно-резонансной спектроскопии (МР-спектроскопиии), а именно одновоксельной протонной МР- спектроскопии (SV?Н-МРС) — методики неинвазивного определения биохимического состава тканей МЖ [65, 78].
Первая работа, посвящённая возможностям SV?Н-МРС в дифференциальной диагностике образований МЖ, опубликована в 1998 году [201]. Затем последовал ряд других исследований, что свидетельствует о возрастающем интересе к методике [168, 174, 197]. При этом возможности SV?Н-МРС постоянно расширяются, но изучены недостаточно. До сих пор не определено место МР-спектроскопии в комплексном магнитно-резонансном (МР) обследовании женщин с новообразованиями МЖ.
Следует отметить, что на сегодняшний день не существует единого стандартного алгоритма комплексного лучевого обследования больных с подозрением на новообразования МЖ, не отработаны показания к проведению МР-маммографии и нет единых критериев оценки выявленных изменений.
Актуальность комплексного обследования МЖ с помощью магнитно- резонансной томографии (МРТ), включающей в себя МР-маммографию с динамическим контрастированием и МР-спектроскопию с детальным
описанием особенностей семиотики нормы и патологии, а также поиск объективных критериев оценки полученного изображения, не вызывают сомнений и являются одними из неизученных вопросов лучевой диагностики.
Эти аргументы и послужили основанием для планирования настоящего исследования.
Повышение качества диагностики опухолей молочной железы с помощью комплексного магнитно-резонансного исследования с использованием МР-маммографии с динамическим контрастированием и МР-спектроскопии.
1. Разработать методику и оптимизировать протокол проведения МР- маммографии и МР-спектроскопии для получения клинически значимых результатов.
2. На основе верифицированного материала изучить МР- маммографическую и МР-спектроскопическую семиотику новообразований МЖ. Сформулировать критерии дифференциальной диагностики доброкачественных и злокачественных новообразований МЖ.
3. Оценить диагностические возможности (чувствительность, специфичность) различных методик МРТ в диагностике новообразований МЖ.
4. Определить показания к МР-маммографии и МР-спектроскопии у пациенток с новообразованиями МЖ.
Научная новизна работы
Разработана методика и оптимизирован протокол комплексного МР- исследования пациенток с новообразованиями МЖ, включающий МР- маммографию и МР-спектроскопию. Показано повышение диагностической эффективности методики с минимальными временными затратами.
Впервые сформулирована и систематизирована МР-семиотика новообразований МЖ, установлена корреляция результатов комплексного лучевого исследования включающего в себя МР-маммографию с динамическим контрастированием и МР-спектроскопию с морфологическими данными для дифференциальной диагностики доброкачественных и злокачественных изменений МЖ.
По результатам настоящей работы впервые в России сформулированы показания к выполнению МР-маммографии и МР-спектроскопии у пациенток с образованиями МЖ.
● Разработаная методика комплексного МР-обследования пациенток с новообразованиями МЖ на высокопольном МР-томографе с напряженностью поля 3 Тл позволяет снизить время исследования до 40 мин.
● Усовершенствованная методика SV?Н-МРС на высокопольном МР- томографе с напряженностью магнитного поля 3 Тл позволяет добиться более стабильных результатов и снизить шум в получаемом спектре на 30%.
● Сформулированы показания к выполнению пациентам комплексного МР-исследования МЖ.
● Определена целесообразность выполнения SV?Н-МРС в рутинном клиническом исследовании у пациенток с образованиями категорий BIRADS 3 и BIRADS 4.
Положения, выносимые на защиту
1. МР-маммография, выполненная на высокопольном МР-томографе с напряженностью поля 3 Тл, оснащенном специальной катушкой, позволяет детально и достоверно визуализировать все основные анатомические структуры МЖ, что определяет широкие возможности ее использования в клинической практике.
2. МР-маммография с динамическим контрастированием является высокоинформативным методом диагностики новообразований МЖ. Метод позволяет оценить структуру и степень васкуляризации новообразований,
проводить дифференциальную диагностику, выявлять мультифокальный и мультицентрический характер поражения, степень распространенности процесса.
3. SV?Н-МРС позволяет получить дополнительную информацию о биохимическом составе тканей МЖ, что повышает специфичность комплексного МР-исследования (до 98,3%) при образованиях BIRADS 3 и BIRADS 4 размером от 1 см.
База проведения научного исследования
Научное исследование проведено в отделе лучевой диагностики ГБОУ ВПО Первый МГМУ имени И.М. Сеченова Минздрава Росии, а также в отделе томографии ФГБУ РКНПК имени А.Л. Мясникова Минздрава России.
Пациенты проходили дальнейшее лечение в онкологическом диспансере №1 (Москва), в ГКБ №33 (Москва), РОНЦ имени Н.Н. Блохина РАМН.
Внедрение результатов работы
Результаты выполненного научного исследования внедрены в клиническую практику ГБОУ ВПО Первый МГМУ имени И.М. Сеченова Минздрава России и в отделе томографии ФГБУ РКНПК имени А.Л. Мясникова Минздрава России.
Основные положения диссертационной работы доложены на следующих конгрессах:
Апробация работы состоялась 27 июня 2013 году на расширенном заседании кафедры лучевой диагностики ГБОУ ВПО Первый МГМУ имени И.М. Сеченова Минздрава России.
Личный вклад автора
Автору принадлежит ведущая роль в выборе направления исследования, им лично поставлена цель и сформулированы задачи научной работы. Автором самостоятельно проведено комплексное МР-исследование всем пациентам, выполнен медико-статистический анализ полученных результатов, сформулированы выводы и рекомендации.
По теме диссертации опубликовано 13 печатных работ, в том числе три — в рецензируемых журналах, входящих в список ВАК.
Объем и структура диссертации
Диссертационная работа изложена на 149 страницах машинописного текста, состоит из введения, четырех глав, выводов, практических рекомендаций и списка литературы. Работа иллюстрирована 19 таблицами и 40 рисунками. Указатель литературы содержит 207 источников, из которых 75 отечественных и 132 зарубежных.
Читайте также:

