Волнообразная лихорадка встречается при лимфогранулематозе
Классификация и этиология лихорадок
Анализ температурной реакции позволяет оценить высоту, продолжительность и типы температурных колебаний, а также характер сопровождающих их клинических проявлений болезни.
Типы лихорадок
· краткострочная лихорадка (до 5-7 дней) с предполагаемой локализацией, при которой диагноз может быть поставлен на основании клинического анамнеза и физикальных данных, с или без лабораторных тестов;
· лихорадка без очага, для которой анамнез и физикальное обследование не позволяют предположить диагноз, но лабораторные тесты могут выявить этиологию;
· лихорадка неясного генеза (fever of unknown origin (FUO);
Лихорадочные реакции оцениваются в зависимости от уровня подъема температуры, длительности лихорадочного периода и характера температурной кривой.
Типы лихорадочных реакций в зависимости от степени повышения температуры тела
| Тип лихорадки | Колебания температуры |
| субфебрильная | 37,2 – 38,0 0 С |
| фебрильная | 38,1 – 39,0 0 С |
| пиретическая | 39,1 – 40,0 0 С |
| гиперпиретическая | выше 40,0 0 С |
Только некоторые заболевания проявляются характерными, ярко выраженными температурными кривыми; однако важно знать их типы для проведения дифференциальной диагностики. Не всегда можно точно сопоставить типичные изменения с началом болезни, в особенности при ранней антибактериальной терапии. Вместе с тем в ряде случаев характер дебюта лихорадки может подсказать диагноз. Так, внезапное начало характерно для гриппа, менингита, малярии, подострое (2-3 дня) – для сыпного тифа, орнитоза, Ку-лихорадки, постепенное – брюшного тифа, бруцеллеза.
По характеру температурной кривой выделяют несколько типов лихорадок
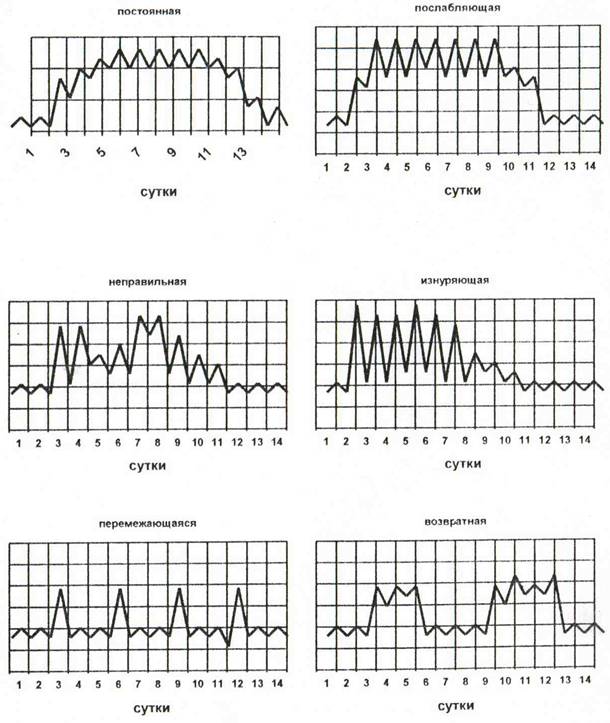
Постоянная лихорадка (febris continua) – температура превышает 390С, между утренней и вечерней температурой тела различия незначительные (максимум 10С). Температура тела в течение дня остается равномерно высокой. Такой тип лихорадки встречается при нелеченной пневмококковой пневмонии, брюшном тифе, паратифе и рожистым воспалении.
Послабляющая (ремитирующая) лихорадка (febris remittens) – суточные колебания температуры превышают 10С, и она может опускаться ниже 380С, но не достигает нормальных цифр; наблюдается при пневмонии, вирусных заболеваниях, острой ревматической лихорадке, ювенильном ревматоидном артрите, эндокардите, туберкулезе, абсцессах.
Перемежающаяся (интермитирующая) лихорадка (febris intermittens) – суточные колебания максимальной и минимальной температуры не менее 10С, нередко чередуются периоды нормальной и повышенной температуры; подобный тип лихорадки присущ малярии, пиелонефриту, плевриту, сепсису.
Истощающая, или гектическая, лихорадка (febris hectica) – температурная кривая напоминает таковую при послабляющей лихорадке, но суточные ее колебания составляют более 2-30С; подобный тип лихорадки может встречаться при туберкулезе и сепсисе.
Возвратная лихорадка (febris recurrens) – высокая лихорадка в течение 2-7 дней, чередующаяся с периодами нормальной температуры, длящейся несколько дней. Лихорадочный период начинается внезапно и также внезапно заканчивается. Подобный тип лихорадочной реакции наблюдается при возвратном тифе, малярии.
Волнообразная лихорадка (febris undulans) – проявляется постепенным нарастанием температуры изо дня в день до высоких цифр с последующим снижением ее и повторным формированием отдельных волн; подобный тип лихорадки встречается при лимфогранулематозе и бруцеллезе.
Извращенная (инверсная) лихорадка (febris inverse) – отмечается извращение суточного температурного ритма с более высокими подъемами температуры в утренние часы; подобный тип лихорадки встречается у больных туберкулезом, сепсисом, опухолями, свойственен некоторым ревматическим заболеваниям.
Неправильная или атипичная лихорадка (irregularis или febris atypical) – лихорадка, при которой отсутствуют какие-либо закономерности подъема и снижения температуры.
Монотонный тип лихорадки – при малом диапазоне колебаний между утренней и вечерней температурой тела;
Следует отметить, что в настоящее время типичные температурные кривые встречаются редко, что связано с приемом этиотропных и жаропонижающих лекарственных средств.
Лимфогранулематоз (БОЛЕЗНЬ ХОДЖКИНА)
А.В.Колосков
(Лекция для врачей и студентов)
Впервые описание заболевания, напоминающее лимфогранулематоз,встречается в трудах Malpighi (1666).
В 1832 году Hodgkin сообщил о семи случаях заболевания, общей чертой которых является увеличение лимфатических узлов и селезенки, кахексия и смертельный исход. Автор предложил выделить такие случаи в самостоятельное заболевание.
В основе гистоморфологического изучения заболевания лежат работы С.Я.Березовского (1890), Sternberg (1989) и Reed (1902).
По современным представлениям лимфогранулематоз является первичным опухолевым заболеваним иммунной системы.
Эпидемиология
Частота лимфогранулематоза составляет около 3 случаев на 1 млн. населения в год. Заболевание встречается во всех возрастных группах. Кривая заболеваемости имеет два пика в возрастной группе 16 -- 30 лет и у лиц старше 50 лет. Мужчины болеют лимфогранулематозом чаще чем женщины.
Этиология лимфогранулематоза неизвестна.
При лимфогранулематозе в пораженном лимфатическом узле обнаруживаются специфичные клетки Березовского-- Штенберга-- Рид. (В отечественной литературе обычно используется термин "клетки Березовского-- Штенберга". В зарубежной литературе используется термин "клетки Штенберга-- Рид"). В 70 годы была доказана опухолевая природа клональность клеток Березовского--Штенберга--Рид. Однако происхождение этих клеток остается предметом дискуссии до настоящего времени.
На основании морфологического субстрата опухоли выделяют несколько вариантов заболевания:
- лимфоидное преобладание;
- нодулярный склероз;
- смешанноклеточный вариант;
- лимфоидное истощение.
Однако практическая целесообразность такого деления не является бесспорной. В последнее время достаточно большое количество исследователей придерживается мнения, что такое выделение гистологических вариантов мало влияет на выбор тактики лечения и не имеет устойчивой связи с прогнозом заболевания.
Клиническая картина
Клиническая картина лимфогранулематоза весьма разнообразна. Заболевание может начаться на фоне полного благополучия, и больной случайно обнаруживает у себя увеличение лимфатических узлов. Наиболее часто заболевание начинается с увеличения шейных, надключичных и несколько режи акселярных лимфоузлов. В 15-20% случаев заболевание начинается с увеличения лимфатических узлов средостения.
Частым симптомом при лимфогранулематозе является лихорадка. Она, как правило, является одним из ранних симптомов заболевания. Патогномоничного типа лихорадки для лимфогранулематоза нет, но наиболее характерным является пережающийся, волнообразный тип лихорадки. Прием нестероидных противовоспалительных препаратов наиболее эффективно влияет на снижение температуры у больных с лимфогранулематозом.
Повышение температуры часто сопровождается ознобами, а ее снижение -- проливными потами. Повышенная потливость, особенно в ночные часы, достаточно часто отмечается у больных лимфогранулематозом.
Примерно у трети больных бывает кожный зуд. Выраженность кожного зуда различна: от умеренного до генерализованного дерматита, изнуряющего больного.
Начинаясь в лимфатических узлах той или иной группы, патологический процесс может распространяться практически на все органы. Клинические проявления поражение того или иного органа будут вносить свой вклад в общую картину заболевания. Наиболее частой (примерно в четверти случаев) локализацией экстранодальных поражений при лимфогранулематозе является легочная ткань.
Столь же часто, как и легочная ткань поражается костная система. Чаще поражаются плоские кости -- позвонки, грудина, кости таза, ребра, затем трубчатые кости.
Специфическое поражение костного мозга является редким (около 10%) проявлением при лимфогранулематозе. Оно может протекать бессимптомно или приводить к недостаточности костномозгового кроветворения с развитием цитопений в периферической крови.
Изменений периферической крови, специфичных для лимфогранулематоза, нет. Примерно у половины больных наблюдается умеренный нейтрофильный лейкоцитоз иногда с легким палочкоядерным сдвигом лейкоцитарной формулы влево. Примерно у 20% больных отмечается эозинофилия, а у 2% больных эозинофилия может быть значительной. На поздних этапах заболевания отмечается лимфопения.
Миелограмма у больных лимфогранулематозом не имеет существенных отклонений от нормы. Для выявления возможного поражения костного мозга необходимо выполнять гистологическое исследование.
В течение лимфогранулематоза выделяют четыре стадии согласно классификации, принятой на конференции, проходившей в городе Энн Арбор (Carbone et al., 1971)
Классификация стадий лимфогранулематоза
Стадия I: Поражение лимфатических узлов одной области (I) или поражение одного внелимфатическогооргана или участка (Ie)
Стадия II: Поражение лимфатических узлов двух или нескольких областей по одну сторону диафрагмы (II) либо локализованое поражение внелимфатического органа или участка и лимфатических узлов одной или нескольких областей по одну сторону диафрагмы (IIe)
Стадия III: Поражение лимфатических узлов по обе стороны диафрагмы (III), которое может также сопровождаться поражением селезенки (IIIs) либо локализованным поражением внелимфатического органа или участка (IIIe) или поражение того и другого (IIIse)
Стадия IV: Диффузное или диссеминированное поражение одного или нескольких внелимфатических органов или тканей, сопровождающееся или не сопровождающееся поражением лимфатических узлов.
Добавочными буквами А или В обозначают соответственно отсутствие или наличие таких симптомов, как лихорадка свыше 38^0, ночная потливость, необъяснимое снижение массы тела на 10% или более в течение 6 месяцев предшествовавших поступлению в клинику.
Диагностика
Диагностика лимфогранулематоза морфологическая. Верификация диагноза возможна только на основании гистологического изучения материала полученного из пораженного лимфатического узла или органа.
Стадия развития лимфогранулематоза имеет принципиальное значение в определении тактики лечения больного. Клиническое обследование позволяет обнаружить увеличение лимфатических узлов, а также увеличение печени и селезенки. Наличие или отсутствие таких симптомов, как потливость, фебрильная лихорадка, потеря массы тела, имеют большое значения как для определения прогноза заболевания так и для выбора плана лечения.
Рентгенологическое исследование необходимо проводить для выявления увеличенных лимфатических узлов средостения и корней легких. В ряде случаев необходимо использовать лимфографию и компьютерную томографию. Для выяснения состояния костного мозга проводится его гистологическое исследование.
В ряде случаев при лимфогранулематозе проводится диагностическая лапаротомия для взятия биоптатов мезентериальных и парааортальных лимфатических узлов.
Дифференциальный диагноз
Дифференцировать лимфогранулематоз необходимо практически со всеми состояниями, сопровождающимися лимфоаденопатией. В первую очередь необходимо исключать наиболее часто встречающиеся причины лимфоаденопатий -- бактериальные и вирусные инфекции. Во всех сомнительных случаях или при первичном подозрении на опухолевый процесс ответ должен искаться с помощью морфологического исследования.
Дифференциальный диагноз между лимфогранулематозом и неходжкинскими лимфомами проводят с использованием методов
иммунофенотипирования и молекулярногенетического исследования.
Для лечения лимфогранулематоза используется лучевая и химиотерапия. Как самостоятельный метод лечения лучевая терапия используется у больных с I и IIА стадиями заболевания. На IIВ и IIIА стадиях лучевая терапия сочетается с полихимиотерапией. У больных с IIIВ и IV стадиями лимфогранулематоза предпочтение отдается химиотерапии.
В качестве цитостатических агентов для лечения лимфогранулематоза используют эмбихин, натулан, винкристин, циклофосфан, преднизолон. Перечисленные препараты используются в виде определенных программ длительными курсами.
Достаточно редкое поражение костного мозга при лимфогранулематозе делает возможным проведение интенсивных программ лечения с последующей аутотрансплантацией костного мозга.
Без проведения специального лечения прогноз лимфогранулематоза абсолютно неблагоприятный. Индивидуальный прогноз определяется стадией заболевания и достаточно оптимистичен у больных I и II стадиями, но и на более высоких стадиях заболевание проведение адекватного лечения позволяет добиваться неплохих результатов.
Профилактика
Эффективной профилактики лимфогранулематоза не существует
Поскольку температура тела здорового человека является величиной постоянной, с незначительными колебаниями в десятые доли градуса, то ее повышение в более значительных масштабах всегда указывает на наличие воспалительных процессов в организме, в том числе и инфекционного характера. Уровень теплоты человеческого организма в динамике называется температурной кривой, которую нередко отождествляют с лихорадкой (временным повышением температуры).
Графическое построение температурной кривой пациента играет важное значение в постановке диагноза и формировании прогнозов, а также необходимо для объективной оценки хода болезни. Температура тела измеряется как минимум два раза в сутки: в утренние и вечерние часы, а в разгар инфекционного заболевания - несколько раз в день.
Какие бывают типы температурных кривых?
Их различают зависимости от степени повышения. Существуют следующие типы температурных кривых: субфебрильные - не превышающие значения в 38 °С, средние или умеренные - 39 °С, пиретические - до 41 °С, сверхпиретические - свыше 41 °С (крайне редкое явление).
Типы температурных кривых при инфекционных заболеваниях определяют классификацию лихорадки в зависимости от степени суточных колебаний температуры. Перечислим эти виды лихорадки (типы температурных кривых): постоянная, послабляющая, перемежающаяся, истощающая, возвратная, волнообразная и инверсная.
Характеристика постоянной лихорадки
Наблюдается при таких инфекционных заболеваниях, как брюшной и сыпной тиф, пневмококковая пневмония. Графически постоянная лихорадка отображается как трапециевидные типы температурных кривых, характерной особенностью которых является колебание температуры тела не больше чем на 1°, при этом температура тела долгое время остаётся на высоком уровне – в районе 39°. По мере отступания болезни температурная кривая может снижаться как резкими темпами, так и постепенно.
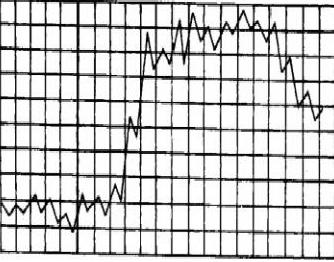
Характеристика ремитирующей лихорадки
Послабляющие типы температурных кривых наблюдаются при гнойных заболеваниях, катаральной пневмонии, брюшном тифе, а также при туберкулёзе. Температура тела также держится на высоком уровне, однако, в отличие от постоянной лихорадки, в данном случае амплитуда колебаний утренней и вечерней температур доходит до 2 градусов, опускаясь, таким образом, до 38 °С, но не возвращаясь к нормальным значениям.
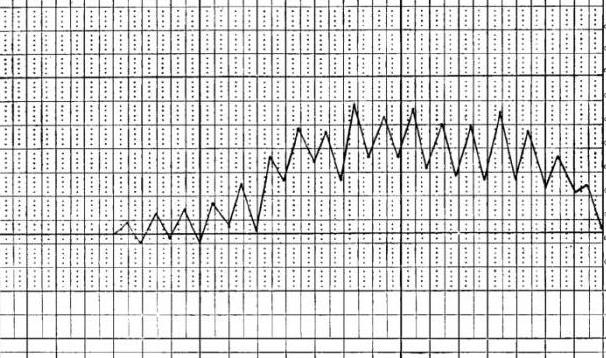
Интерметирующая лихорадка
Интерметирующая, или послабляющая, лихорадка чаще всего выражает тип температурной кривой малярии. Сопровождается резкими повышениями температуры тела (фебрилитет), которые сменяются афебрильными периодами, то есть с нормальными температурными показателями. Промежутки времени между приступами фебрилитета могут длиться от одного до 3 дней, при этом больной чувствует озноб при подъёме температуры, а при её снижении наблюдается выраженное потоотделение.
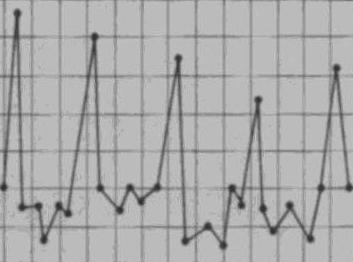
Послабляющая лихорадка не может безоговорочно свидетельствовать о наличии малярии у больного, этот тип фебрилитета на самом деле присущ для множества инфекционных заболеваний, таких как возвратный эпидемический тиф, очаговые гнойные инфекции, содоку (инфекция, передаваемая человеку от укуса крыс), заболевания печени и другие.
Истощающая лихорадка
Изнуряющий тип лихорадки сопровождается большими размахами между утренними и вечерними температурными значениями, амплитуда колебаний доходит до 3-5 °С. Период фебрилитета может длиться несколько дней, после чего наступает нормализация температурного режима вследствие ослабевания болезни. Истощающая лихорадка - верный признак септических, гнойных инфекций, также встречается при туберкулёзе.
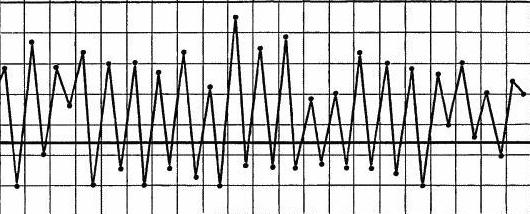
Возвратная лихорадка
Характеристика данного типа лихорадки кроется в её названии. Это значит, что период пирексии (повышенной температуры тела) с длительностью в несколько дней возвращается вновь после допределенного периода апорексии. Таким образом, у больного на протяжении нескольких дней наблюдается явная лихорадка с незначительными амплитудными колебаниями утренней и дневной температур, затем на несколько дней наступает затишье, температура тела нормализуется, однако потом картина вновь повторяется до 4-5 раз. Такая температурная кривая характерна для инфекционных заболеваний, возбудителями которых являются бактерии-спирохеты, пример такого рода заболевания - возвратный тиф.
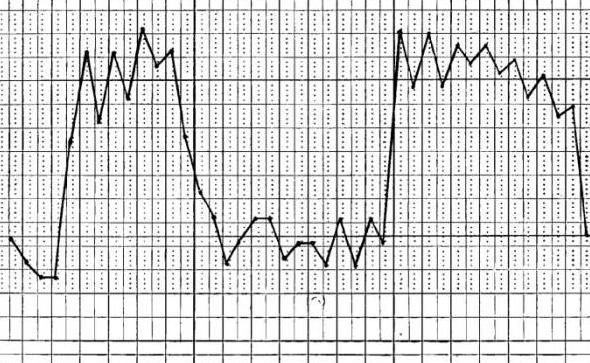
Волнообразная лихорадка
Волнообразная температурная кривая является разновидностью возвратной лихорадки, поскольку тоже имеет периоды чередования фебрилитета с ремиссией. Однако волнообразная кривая отличается более плавными переходами, демонстрирующими постепенное нарастание температуры в течение нескольких дней, а затем несколько дней она так же постепенно снижается. Такой лихорадкой сопровождается течение бруцеллеза.
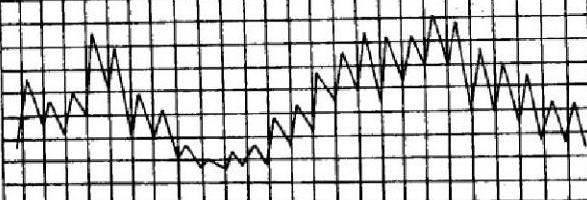
Инверсная лихорадка
Инверсная, или извращённая, лихорадка отличается от других типов температурных кривых тем, что температурный апогей имеет место не в вечернее время, а, наоборот, в утренние часы. Такое течение фебрилитета характерно для продолжительного сепсиса и запущенных форм туберкулёза, а также вирусных болезней.
Неправильная лихорадка
Неправильная лихорадка не имеет чёткого схематического проявления. Она включает в себя сразу все основные типы температурных кривых. Амплитуда колебания температурных значений может быть разнообразной, с разной периодичностью. Тем не менее атипичная форма температурной кривой встречается наиболее часто, сопровождая не только инфекционные заболевания, но и различные стадии ревматизма, гриппа, дизентерии, воспаления в лёгких и т.д.
Независимо от того, какие типы температурных кривых при лихорадке имели место у больного, лихорадка проходит три основных этапа:

Лихорадкой называется приспособительная реакция организма, выработанная им в процессе эволюционного развития. Эта реакция проявляется повышением температуры тела в ответ на сильнейшие раздражители, какими являются инфекция или продукты повреждения тканей.
Микробы и выделяемые ими продукты (микробные пирогены), с одной стороны, действуют на нервные центры теплорегуляции, возбуждая , их, с другой — раздражают белые кровяные тельца (нейтрофилы), которые в ответ на это вырабатывают и выделяют в кровь собственные пирогены. Эти пирогены активно борются с инфекцией.
Аналогично этому в ответ на вирусную инфекцию в организме вырабатывается интерферон. Процесс выработки клетками защитных веществ (пирогенов, интерферона) требует больших затрат энергии и может совершаться только при лихорадке, а при нормальной температуре тела прекращается.
Таким образом, лихорадка в некоторой степени облегчает организму выживание в условиях возникшей болезни. Доказательством этому служит издавна известный врачам успех лечения перегреванием.
Но не при каждой болезни лихорадка, особенно острая и высокая, полезна организму, она может оказать и отрицательное влияние. Поэтому показания к применению жаропонижающих средств должны быть в каждом случае тщательно взвешены.
В зависимости от причины различают лихорадки инфекционные и неинфекционные. Последние возникают
Рис. 24. а— постоянная лихорадка; б — послабляющая лихорадка; в — перемежающаяся лихорадка.
при всасывании продуктов распада поврежденных тканей, кровоизлияниях, введении в организм чужеродного белка, при различных повреждениях центральной нервной системы, при отравлениях.
Виды лихорадок
Лихорадки различают по высоте, длительности и характеру колебаний температуры.
По высоте различают температуру: субнормальную — 35—36°, нормальную — 36—37° и субфебрильную — 37—38°.
Повышение температуры выше 38° считается лихорадкой, причем от 38 до 39° — умеренной, от 39 до 42° — высокой и от 42 до 42,5° — сверхвысокой.
По длительности лихорадки делятся на: 1) мимолетную от нескольких часов до 1—2 дней, 2) острую — до 15 дней, подострую — до 45 дней и хроническую — свыше 45 дней.
По характеру колебаний температуры различают следующие типы лихорадки.

Рис. 25. Гектическая лихорадка (а, б).
1. Постоянная лихорадка (febris continua) (рис. 24, а) — высокая, длительная, с суточными колебаниями температуры не более 1°. Характерна для сыпного и брюшного тифов и крупозного воспаления легких.
2 . Послабляющая лихорадка (febris remittens) (рис. 24, б ) — имеет суточные колебания температуры более 1° с падением ниже 38°. Наблюдается при нагноительных заболеваниях, очаговом воспалении легких.
3. Истощающая, или гектическая, лихорадка (febris hectica) — длительная, с суточными колебаниями 4—5° и падениями температуры до нормальных или субнормальных цифр. Отмечается при тяжелом течении туберкулеза легких, сепсисе (заражении крови), при нагноительных заболеваниях
4. Извращенная лихорадка (febris inver-sa) — по характеру и степени такая же, как и гектическая, но утром бывает максимальная температура, а вечером — нормальная. Встречаемся также при тяжелых формах туберкулеза и сепсисе. .
5. Атипическая лихорадка (febris irregularis) — характеризуется неопределенной
длительностью с неправильными и разнообразными суточными колебаниями температуры. Наблюдается при многих заболеваниях.
6. Перемежающаяся лихорадка (febris intermittens) — бывает при малярии, по характеру и степени колебаний температуры такая же, как и гектическая, но повышения температуры могут длиться от одного до нескольких часов и повторяются не ежедневно, а через день — два в зависимости от типа возбудителя малярии (рис. 24, в).

Рис. 26. Возвратная лихорадка.
7. Возвратная лихорадка (febris recurrens)— отличается закономерной сменой высоколихорадочных и безлихорадочных периодов длительностью по нескольку дней. Характерна для возвратного тифа (рис. 26).
8. Волнообразная лихорадка (febris undulans)—характеризуется сменой периодов постепенного нарастания температуры до высоких цифр и постепенного снижения ее до субфебрильных или нормальных. Бывает при бруцеллезе и лимфогранулематозе (рис. 27).
Вид температурной кривой часто дает возможность не только определить заболевание, но и ориентироваться в том, какое течение оно приобретает и не появляются ли осложнения. Например, если атипическая температурная кривая при очаговом воспалении легких сменяется гектической, следует подозревать осложнение — начинающееся нагноение в легком.
Уход за лихорадящими больными
Течение лихорадки делят на три периода: период нарастания температуры, период максимального ее подъема и период снижения температуры. Каждый из этих периодов имеет свою клиническую картину, поэтому и уход за больным в каждый из них характеризуется своими особенностями.

Рис. 27. Волнообразная лихорадка.
В период нарастания температуры теплопродукция преобладает над теплоотдачей. Длительность этого периода может быть несколько часов, несколько дней и даже недель. Быстрое повышение температуры переносится больным наиболее тяжело из-за потрясающего озноба, болей и ломоты во всем теле. Больного нужно согреть: тепло укрыть, обложить грелками, давать ему горячее питье (чай, кофе).
В период максимального подъема температуры повышенная теплоотдача и повышенная теплопродукция находятся в относительном равновесии. Длительность периода от нескольких часов до нескольких недель.
Помимо нарушения теплорегуляции, при лихорадке наблюдаются явления нарушения деятельности всех органов и систем. В первую очередь нарушается обмен веществ с одной стороны, повышается сгорание, а с другой — из-за понижения функции переваривания и всасывания и понижения аппетита поступление питательных веществ в организм уменьшается. Это приводит к тому, что начинают сгорать собственные ткани организма: углеводы печени, жиры из жировой клетчатки и, наконец, подвергаются распаду белки. Больной истощается. Чем выше температура, чем она длительнее и колебания ее больше, тем больше и истощение больного.
Чтобы восполнить потери больного организма, а также повысить сопротивляемость его инфекции, больного следует усиленно питать. Учитывая недостаточность функции желудочно-кишечного тракта, нужно давать лихорадящему больному высококалорийные и легко усваиваемые продукты в жидком и полужидком виде (стол № 13).
Ввиду значительного снижения аппетита пищу следует давать часто—6—7 раз в сутки, используя для этого вечернее и даже ночное время, когда температура несколько снижается.
Но нарушение обмена веществ заключается) не только в усилении сгорания, но и в том, что сгорание происходит не до конца и продукты неполного обмена, а также микробные яды (если это инфекционная лихорадка) наводняют организм, отравляя клетки и ткани. Выведение же вредных продуктов уменьшено из-за снижения функции почек.
Нужно постараться исправить это введением возможно большего количества жидкости всеми путями, тем более что больные в этом периоде лихорадки испытывают жажду и охотно пьют. Нужно почаще предлагать им пить, каждые 20—30 минут понемногу. Вместе с жидкостью рекомендуется вводить витамины, особенно С и А, так как обмен их при лихорадке также нарушен, а потребность в них увеличена. Для этой цели хорошо применять овощные, фруктовые или ягодные соки или морсы, настои из сухих ягод, в первую очередь шиповника, давать молоко, чай, минеральные воды. Особое значение приобретает введение жидкости в тех случаях, когда применяется лечение сульфаниламидными препаратами, так как они выводятся почками и могут оседать в моче выводящих путях в виде камней. Обильное щелочное питье (молоко с содой) может предупредить это неприятное осложнение. Вводя в организм лихорадящего больного много жидкости, мы уменьшаем концентрацию вредных веществ в крови, и самочувствие больного улучшается. Обильное введение жидкости способствует более энергичному выведению вредных веществ не только почками, но и через кожу и слизистые оболочки.
Усилению мочеотделения и уменьшению воспалительного процесса способствует ограничение в диете лихорадящих больных поваренной соли.
Отравление нервной системы недоокисленными продуктами и микробными ядами обычно выражается в головной боли, бессоннице, повышенной утомляемости и т. д. Но могут наблюдаться и более тяжелые явления в виде нарушения сознания вплоть до полной потери его. Больной может впасть в возбужденное состояние и причинить себе непоправимый вред. В бредовом состоянии он может уйти из отделения и даже выброситься из окна. В таких случаях чрезвычайно важно своевременно определить причину возбуждения и не совершить ошибки, передав больного психиатру. В уходе за таким больным очень важна бдительность персонала; больной должен, быть по возможности изолирован и его нужно обеспечить индивидуальным сестринским постом. Кровать такого больного снабжают боковыми сетками.
Лихорадящие больные вследствие недостаточности слюноотделения часто страдают сухостью слизистой оболочки полости рта, вплоть до образования корок и трещин на губах и языке. Уход за полостью рта такого больного состоит в протирании зубов и орошении полости рта, после чего трещины на губах и языке смазывают вазелиновым маслом или 10% раствором буры в глицерине.
Нарушение функции кишечника может выражаться как в запоре, так и в поносе. Обо всех своих наблюдениях медицинская сестра должна сообщать врачу.
Уход за кожей (свое-временная смена влаж ного белья, обтирание, предупреждение пролежней) уменьшает неприятные ощущения больного и способствует удалению с поверхности кожи выделившихся продуктов обмена, усиливая тем самым выделительную функцию кожи. С целью усилить выделение через потоотделение иногда назначают также ванны, горячие укутывания и т. д.
Для облегчения головной боли применяют холод на голову.
Нарушения функций сердечно-сосудистой системы и дыхания, имеющиеся .при лихорадке, выражаются в снижении артериального давления и учащении пульса и дыхания пропорционально высоте температуры. Считается, что повышение температуры на 1° влечет за собой в среднем учащение пульса на 8—10 ударов в минуту (исключение составляют брюшной тиф и менингит). Медицинская сестра, наблюдая больного, по пульсу и дыханию должна уметь определить степень тяжести состояния больного и соответственно усилить свое внимание к нему.
В период снижения температуры теплопродукция бывает снижена, а теплоотдача повышена. Быстрое, в течение нескольких часов, снижение температуры называется кризисом (рис. 28, а), медленное, в продолжение нескольких дней, — лизисом (рис. 28, б).
Снижение температуры, особенно критическое, тяжело переносится больным из-за часто возникающей

Рис. 28. а — кризис: б — лизис.
острой сердечно-сосудистой недостаточности, от которой больной, не получив своевременной помощи, может погибнуть.
В наше время энергичное раннее лечение инфекционных больных, укорачивая длительность лихорадки, иногда приводит к кризису на 2—3-й день заболевания. Значение медицинского наблюдения за лихорадящим больным и своевременной сигнализации врачу о происходящих изменениях в его состоянии в связи с этим еще больше возрастает.
Кризис может иметь благоприятное течение, когда снижение температуры сопровождается обильным потоотделением, пульс и дыхание не учащены, сознание восстанавливается и лихорадочное возбуждение и бессонница сменяются сном.
Больному в состоянии коллапса необходимо оказать срочную медицинскую помощь, иначе он погибнет. Медицинская сестра должна уметь определить это состояние по внешнему виду больного, пульсу, дыханию, поведению и сейчас же сообщить об этом врачу, по назначению которого больному вводят кофеин, камфару, стрихнин, мезатон, адреналин. Для улучшения кровоснабжения мозга нужно, чтобы голова больного была ниже туловища, поэтому убирают подушку, а ножной конец кровати приподнимают на 30—40 см. Следует согреть больного грелками и давать ему горячий чай, кофе. Когда все это сделано и состояние больного начало улучшаться, нужно обсушить его и сменить белье. Если состояние не улучшается, делают инъекции повторно и налаживают капельное внутривенное вливание глюкозы с норадреналином.
Читайте также:

