Видно в мокроте рак

- Анализ мокроты в диагностике онкологии
- Мокроты как возможные проявления различных патологий
- Виды исследований
- Особенности выделяемой мокроты
- Классификация выделений
- Соответствие типов мокроты и ее цвета
- Наличие биологических частиц в слизи
- Желчные пигменты
- Эпителиальные клетки
- Альвеолярные макрофаги
- Раковые клетки в анализе мокроты
- Эластические волокна
Что являет собой мокрота? Это слизистые выделения, появляющиеся при кашле. Они накапливаются в путях респираторной системы и отхаркивание мокротой свидетельствует о том, что нарушено обычное функционирование внутренней оболочки дыхательного тракта. Отдав мокроты на анализ, можно определить присутствие болезней дыхательного тракта. Также эта процедура позволяет различить возможные патологические процессы, которые развиваются на фоне кашля или похожей симптоматики. Для получения мокроты можно использовать бронхоскопию или же получить ее естественным путем.

Мокроты как возможные проявления различных патологий
Стоит понимать, что присутствие мокроты – это один из симптомов проявления рака легких. Когда диагностируется это онкологическое заболевание, то выделяется светлая слизь. Часто в ней можно обнаружить частицы крови, что может указывать на наличие в легких злокачественной опухоли. Именно появление кровяных прожилок свидетельствует о необходимости проведения более тщательного и глубокого скрининга (рентгенографического исследования, бронхоскопии и компьютерной томографии соответствующих органов).
Бывают случаи, когда при бронхиоальвеолярной форме данного онкологического заболевания дыхательных органов может выделяться до 200 мл мокроты светлого оттенка с пеной на верхнем слое. Когда у пациента обнаружена именно эта форма онкологического заболевания, то эффективным методом диагностики будет проведение цитологического анализа мокроты. В случае осложненных форм рака, слизистые выделения могут содержать некоторое количество гноя. Если мокрота по своей форме напоминает малиновое желе, это значит, что опухоли распадаются. Метод цитологического анализа мокроты при раковом заболевании легких – это способ диагностики легочных патологий у пациента, а также самый простой метод морфологической верификации поставленного диагноза. Если наличие онкологии легких подтвердится, то стоит проводить анализ мокроты, как минимум, 3 раза.
Зачем необходима диагностика мокроты и какие виды исследований существуют для определения диагноза?
Главной целью проведения подобных диагностических мероприятий является подтверждение диагноза. Реснитчатый эпителий имеет бокаловидные клетки, которые выделяют до 100 мл жидкости, но она проглатывается человеком.
Когда обнаружено прогрессирующее патологическое заболевание в органах респираторной системы, начинается изменяться работа соответствующих структур. Появляется кашель, который только нарастает, боли в груди, возникает одышка, повышается утомляемость. В большом объеме выделяемой жидкой слизи может проявится и бактериальная микрофлора, что и влечет за собой появление мокрот.
Если сделать выводы на основе предположенного диагноза и только визуального осмотра секрета бронхиальных желез невозможно, то врачом-онкологом назначается необходимое исследование. Различные варианты исследования мокроты способствуют оценке свойств жидкости, помогают различить цитологические изменения, то есть наличие злокачественных новообразований, а также бактериальной инфекции. Провести исследование можно визуально или с применением специального оборудования.
Врач предварительно может поставить диагноз на основе визуального осмотра слизи и поэтому может отправить пациента на такие виды диагностики:
Клинический анализ мокроты. Показатели такого анализа дают возможность врачу более детально рассмотреть физические особенности проявляемой слизи.
Цитологическое или же исследование под микроскопом. Детальный анализ жидкости нуждается в увеличении до нужного размера. В этом поможет микроскоп. Такой метод устанавливает присутствие патологий, что могут проявляться при определенных заболеваниях.
Химическое изучение. Во время подобного рода диагностики происходит оценка трансформаций в метаболизме альвеолоцитов, которые располагаются в реснитчатом эпителии бронхов.
Бактериологический анализ. В основе данного метода лежит высевание бактерий, которых извлекли из слизи органов дыхания пациента на благоприятную среду. Если количество бактерий начинает возрастать, то возбудитель находится в респираторном тракте. Пожалуй, главным преимуществом проведения бактериального посева будет возможность проверить, насколько чувствительными являются бактерии к определенным препаратам в лаборатории.
При диагностировании более сложных случаев отклонений в функционировании органов дыхания, пациенту могут назначить все виды анализа мокроты. И уже на их основе подбирается курс лечения.
Дальше пойдет описание основных аспектов, необходимых для проведения диагностических мер.
Особенности выделяемой мокроты
За день у человека может выделяться от 50 миллилитров до полтора литра слизи, все зависит от базовой анормальности. Именно ее наличие нарушает деятельность секреции бокаловидных клеток. У пациента, у которого обнаружен, например, бронхит или пневмония, жидкости выделяется до 200 мл в сутки.
Если начинают концентрироваться гной или кровь, то они будут проявляться в выделяемых мокротах и их станет больше с увеличением количества выделений. При таких болезнях, как дренированный абсцесс, гангрена легкого, фиксируют наибольший объем слизи (до полтора литра).
Слизистый. Проявляется при бронхиальной астме, хроническом бронхите и трахеите. Это самый благоприятный вариант из представленных.
Гнойный. Следствиями появления являются те же причины, что и для слизисто-гнойного типа. Данный подвид отличается достаточно обильным количеством гноя. При таком диагнозе пациент чувствует себя намного хуже.
Кровянистый. Возникает в случае попадания некоторых эритроцитов или определенного количества крови в слизь. Такая симптоматика является признаком того, что где-то повреждены сосуды. Проявляется при раковых заболеваниях, полученных травмах, после перенесенного инфаркта легкого и актиномикоза.
Правильная оценка выделяемой слизистой жидкости поможет понять, какие патологии проявляются в дыхательной системе. Верный диагноз способствует подбору оптимального лечения для пациента.
слизистый тип будет прозрачным или слегка сероватым;
у слизисто-гнойного преобладает серый цвет с вставками желтого или гнойного оттенка;
гнойный тип характеризуется разными оттенками зеленого и коричневым;
кровянистый имеет разные оттенки красного. Если выделяется жидкость ржавого оттенка, то это означает, что начался процесс видоизменения эритроцитов. Если где-то произошло повреждение стенок сосуда, кровь будет алая или розовая, зависит от степени повреждения.

Во многих случаях у мокроты нет никакого запаха. Исключением может стать только гнойные мокроты, потому что в них содержаться частички отмерших тканей, которые и вызывают запах разложения. Если случается прорыв кисты в легком, то появляется фруктовый запах, который указывает на развитие эхинококка или же гельминта.
С помощью визуальной оценки мокроты можно довольно быстро поставить диагноз пациенту без проведения дополнительных диагностических процедур.
В мокроте, которую отхаркивает пациент могут диффундировать эритроциты, гной или серозная жидкость. Если что-то из упомянутых составляющих находится в слизи, то врач может оценить степень повреждения тканей легких и понять, какие именно отклонения проявляются в респираторных путях в этом клиническом случае.
Благодаря проведению химического анализа отхаркиваемой жидкости, можно определить насколько сильно успел развиться патологический процесс. Полученные результаты позволяют подобрать соответствующее лечение и препараты, которые помогут стабилизировать секрецию реснитчатого эпителия.
Нормальные показатели рН мокроты – от 7 до 11. Если в легких протекают процессы распадения тканей, то происходят окислительные реакции и уровень рН падает ниже 6. Это происходит потому что, нарушается процедура обмена солей и минералов.
В извергаемой жидкости всегда содержится белок. Его нормальный показатель не превышает 0,3%. Может наблюдаться небольшое повышение этой цифры, но не больше чем до 1-2%. Превышение этого порога может свидетельствовать о проявлении туберкулеза. Если показатели резко возрастают до 10-20%, то это означает наличие крупозной пневмонии. Провести исследование на количество белка в слизистой жидкости в лаборатории необходимо, чтобы разделить патогенные процессы в плане общей клинической картины состояния пациента и показателей других процедур диагностики.
Маленькие частички холестерина или же желчные пигменты, которые выделяются со слизью фиксируются при следующих анормальностях:
Посредством проведенного микроскопического анализа можно обнаружить присутствие клеток или микроорганизмов. При нормальном состоянии человека их просто нет в слизи, которую извергает пациент во время обычного кашля.
Обнаружение эпителиальных частиц в мокротах – это не повод для паники, особенно, если их немного. Когда проводится исследование клеток под микроскопом, то внимание обращают на обильное количество клеток или даже появление эпителиальных цилиндров. Это признак того, что респираторные пути и внутренние оболочки могут быть повреждены.
Процедура локальной защиты иммунной системы происходит благодаря нормальному функционированию альвеолярных макрофагов. Поэтому обнаружение в слизи незначительного количества клеток — совершенно не повод бить тревогу. А вот резкое увеличение макрофагов говорит о воспалительных процессах, например, бронхите, бронхоэктатической болезни, астме или трахеите.
Когда уже начинаются появления лейкоцитов в мокроте, то происходит острое воспаление, причиной которого может стать воздействие бактерий на органы респираторной системы. В схожих случаях может случиться развитие абсцесса, пневмонии и бронхоэктатической болезни.
В том случае, если во время диагностики обнаружили в мокроте кровяные прожилки, то значит, произошел разрыв кровяных сосудов. Численность эритроцитов в слизи свидетельствует о характере разрыва. Также появляются видоизмененные клетки, что проникают через стенки сосудов, не разрывая их. Одним из примеров заболевания, что развивается в таком случае, является крупозная пневмония.
Если в анализах мокроты диагност выявил атипичные для выделений респираторной системы органические структуры, это может означать, что в органах дыхания начался процесс образования опухоли в легких. Чтобы со 100% вероятностью определить локализацию патологии и ее тип, онколог назначит проведение ряда других процедур скрининга.
Если эластические волокна обнаруживаются в слизи, которую отхаркивает больной, можно говорить об обширных повреждениях тканей легких, при этом последние уже начали распадаться. Симптом присущ таким патологическим процессам, как гангрена, запущенная стадия бронхоэктатической болезни, туберкулез и онкология с разрушением мягких тканей.
Верифицировать туберкулез можно после проведения микробиологического исследования выделяемой пациентом мокроты. Данный метод диагностики направлен на обнаружение микобактерии, возбуждающей заболевание - палочки Коха.
Определяется ее присутствие с помощью бактериоскопического исследования, во время изучения образца под увеличительным микроскопом. Чтобы визуализировать возбудитель, мокроту окрашивают по методу Циля-Нильсена. Если результат положительный, фтизиатр указывает в документах аббревиатуру БК(+), что означает наличие палочки Коха в исследуемом материале. Пациенты с туберкулезом изолируются от общества. Аббревиатура БК(-) говорит о том, что больной не является распространителем микроорганизмов.
Обезопасить себя от онкологии можно сдав анализы для раннего выявления патологии. Ознакомиться со списком доступных к покупке тестов вы можете здесь.

Сиплый голос, хронический сухой кашель, свистящий звук во время дыхания, боль в грудной клетке при вдохе – распространенные признаки первой стадии рака легких. Ранее выявление болезни увеличивает шансы на выздоровление до 90%.

Современной тенденцией лечения онкологии легких является применение малоинвазивных хирургических процедур:
без вскрытия грудной клетки и с быстрым периодом реабилитации.


Доверить решение всех организационных вопросов можно специалистам – это шанс выиграть драгоценное время, сэкономить силы и деньги пациента.

Рассчитать стоимость лечения за рубежом можно заранее, исходя из перечня необходимых процедур, состояния пациента и условий пребывания. Это может помочь избежать лишних расходов.

Пройти необходимую терапию в ведущих зарубежных медцентрах не так сложно и дорого, как может показаться.
Рак легких — одно из самых распространенных онкологических заболеваний. Эта болезнь очень коварна — долгое время больной не испытывает практически никаких симптомов или не обращает внимания на первые признаки заболевания. Однако для успешного лечения очень важно выявить онкологию на самой ранней стадии.
Эпидемиология и прогноз лечения рака легких
Рак легких — чрезвычайно опасное заболевание. Дыхание — одна из важнейших функций организма, и поражение легких практически не оставляет человеку шансов. Однако многое зависит как от своевременного лечения, так и от локализации опухоли. При периферическом поражении легкого прогноз довольно оптимистичный — в этом случае процесс развития опухоли протекает медленно и может растянуться на годы. Однако при этом типе рака больной очень долго не чувствует никаких изменений в состоянии здоровья, не испытывает боли и может даже не догадываться о болезни.
Если опухоль расположена в центре легкого, шансы намного хуже. Обычно продолжительность жизни с момента постановки диагноза составляет 3–4 года. При центральной локализации опухоли болевой синдром развивается рано, и все признаки рака легких выражены более ярко.
Как уже было сказано, основная причина развития рака легких — курение. Очевидно, что чем больше человек курит, тем больше он рискует. Своевременный отказ от этой вредной привычки снижает риск, однако не исключает его полностью. Даже если вы выкурили свою последнюю сигарету 10 лет назад и с тех пор чувствуете себя превосходно, не пренебрегайте регулярными врачебными осмотрами.
Наследственная предрасположенность также имеет значение — врачи давно заметили, что у многих больных в семейном анамнезе также были случаи рака легких.
Не меньшую роль играет и экологическая обстановка в регионе, где живет человек. В промышленных городах, где воздух загрязнен дымом из труб заводов и фабрик, автомобильными выхлопами и пылью, процент заболеваемости раком легких выше среднего. Рискуют и те, кто побывал в местах, загрязненных радиацией, а также люди, работающие с токсичными веществами, — такими как мышьяк, асбест, хром или никель.
Замечена также связь развития рака легких и хронических легочных заболеваний — таких как туберкулез.
С возрастом шанс заполучить рак легких растет. Люди моложе 45 лет составляют всего 10% от всех заболевших, но в возрастной группе от 46 до 60 лет риск резко возрастает — у 52% заболевших рак обнаруживается именно в этом временном промежутке. После 60 лет шансы заболеть несколько снижаются — пожилые больные составляют 38%.
Чаще всего рак легких обнаруживается случайно, во время планового медосмотра или обследования по совсем другому поводу. Нередко развитие опухоли протекает бессимптомно. Иногда заболевание все же проявляет себя, но людям даже в голову не приходит, что столь обыденные и малозначительные изменения в здоровье могут сигнализировать о чем-то столь опасном. Вот основные симптомы рака легких на ранних стадиях:
- Сиплый голос. Осиплость появляется и исчезает безо всяких видимых причин. Происходит это в тех случаях, когда растущая опухоль давит на возвратный нерв.
- Хронический сухой кашель.
- Свистящий звук во время дыхания. Объясняется разрастанием опухоли в тканях легкого.
- Боль в грудной клетке, которая усиливается на вдохе. Особенно она ощущается при вдохе. Этот симптом характерен для опухоли, прорастающей в плевру.
- Одышка и трудности во время вдоха. Такой симптом говорит о том, что просвет альвеол в легких уменьшается.
- Немного повышенная температура. В отличие от жара во время инфекционных заболеваний, температура редко поднимается выше 37–37,8 ˚С. Происходит это чаще всего вечером, а наутро человек вновь чувствует себя хорошо.
- Потеря веса. Человек придерживается привычного рациона, тем не менее худеет.
- Постоянная усталость. Высокая утомляемость — спутник многих заболеваний, в том числе и онкологических.
Как видно, ранние признаки рака легких не кажутся такими уж страшными, и большинство людей просто игнорируют их. Гораздо большие опасения вызывают симптомы рака легких на поздних стадиях, когда шансы на выздоровление уже низки. Обычно именно эти признаки заставляют людей обращаться к врачу. Вот как проявляются поздние стадии рака легких:
- Боль в груди. В самих легких нет нервных окончаний, но они есть в плевре, и сильная постоянная боль — знак того, что опухоль уже добралась до плевральной области. При центральной локализации новообразования боль возникает раньше, при периферийной — позже. Нередко больные жалуются на боль в плече и наружной стороне руки. Это значит, что поражены нервные волокна.
- Надсадный мучительный кашель с отделением мокроты. В мокроте нередко заметны кровь или гной. Вскоре после этого начинается кровохарканье.
- Хриплый или сиплый голос.
- Нарушения процесса глотания. Опухоль может прорастать в стенку пищевода и затруднять глотание даже жидкой пищи.
- Заметное увеличение лимфатических узлов над ключицами.
Если вы заметили у себя хотя бы один из перечисленных симптомов, немедленно обратитесь к врачу. Возможно, ваши подозрения беспочвенны, но лишь доктор сможет определить, вызвано недомогание раком или чем-то еще. Для того чтобы выявить или исключить онкологию, потребуется несколько обследований.
Чаще всего рак легкого выявляют на 3–4 стадии, когда лечение уже не так эффективно, как в начале болезни. Именно поэтому очень важно регулярно проходить обследования. Однако рак легких излечим даже на поздних стадиях, и медицине известны такие случаи. Как бы там ни было, важно не терять самообладания, трезво оценивать ситуацию и в случае обнаружения рака не тратить время на неэффективное лечение, народные средства и долгое ожидание обследований в государственных больницах. Лучше сразу приступить к поискам клиники.
Самые известные онкологические центры, располагающие и современным оборудованием, и новыми методиками лечения, расположены за границей. Наиболее известны клиники Германии, Австрии, Франции, США и Израиля. Россияне чаще всего выбирают израильские клиники — при схожем уровне сервиса и эффективности они дешевле европейских примерно на 30%, а визовый режим для граждан России намного проще. Кроме того, израильские врачи давно заслужили репутацию новаторов — использование экспериментальных технологий и препаратов тут распространено шире, чем в других странах, и это дает возможность добиваться высоких результатов в лечении.
Неспециалисту бывает сложно выбрать клинику за границей — мешает и отсутствие специальных знаний, и незнание языка, бюрократических особенностей. Поэтому для лечения рака легких в Израиле вам может потребоваться помощь. Ее вам может предложить, например, Международный медицинский центр по организации лечения в Израиле. Эксперты центра берут на себя всю работу по поиску клиники и оформлению необходимых документов, сопровождают вас на консультациях и во время лечения. У центра есть договоры со всеми крупнейшими больницами страны, лабораториями и с ведущими специалистами в области лечения онкологических заболеваний. Сотрудники центра сами переведут на иврит историю болезни, отправят документы врачу и еще до того, как вы окажетесь в Израиле, у вас будут предварительные рекомендации по диагностике. Скорость, оперативность, доброжелательное отношение и всемерная помощь на каждом этапе лечения — все это значительно увеличивает шансы благополучного исхода.
Международный медицинский центр по организации лечения в Израиле:
Лиц. №514851625 дата регистрации: 07.08.2011 г. в Гос.регистраторе Правительства Израиля
Ориентировочно рак легкого делят на три типа:
- Плоскоклеточный;
- Недифференцированный;
- Аденокарциному.
Недифференцированный рак, в свою очередь, разделяют на мелко- и крупноклеточный. Между тремя основными типами рака легкого часто нет четких разграничений, так как в 30 % случаев имеется смешанное строение.
Наиболее часто встречается плоскоклеточный рак легкого (45—60 %), на втором по частоте месте стоит недифференцированный рак (20—40%), на третьем— аденокарцинома (9—12 %); однако довольно часто встречается смешанный тип, поэтому в каждом отдельном случае рака целесообразно указывать его гистологическую форму.
Различают экзофитный рост опухоли, когда она растет в виде полипа в просвет бронха, и эндофитный, когда опухоль инфильтрирует в стенку бронха.
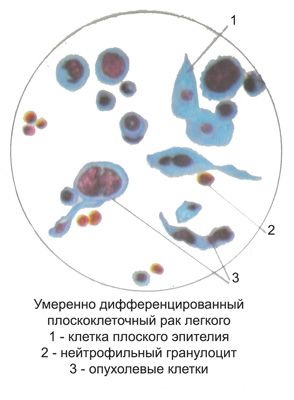
Цитологическая диагностика рака бронхов основывается на изучении мокроты, промывных вод бронхов или исследовании мазков, взятых непосредственно с измененных участков слизистой оболочки бронхов во время бронхоскопии. Сравнительные исследования показали, что наибольшее количество положительных результатов получается при исследовании мокроты, особенно многократном. Исследования промывных вод и мазков из бронхов дают меньшее количество положительных результатов.
Простота получения материала для исследования и высокий процент положительных диагнозов делают цитологическое исследование мокроты одним из основных методов диагностики рака легкого, причем даже на ранних этапах его развития.
Поэтому исследование мокроты в в случаях ее появления у больного приобретает особое диагностическое значение.
Опухолевые клетки в мокроте больного плоскоклеточным раком легкого впервые были обнаружены и описаны в 1887 г.
Для микроскопического исследования используются в основном нативные препараты из тщательно отобранных частиц мокроты с последующей окраской их по Паппенгейму, Романовскому и др.
Плоскоклеточный (эпидермоидный) рак
По степени дифференциации плоскоклеточный рак может быть высоко-, умеренно- и низкодифференцированным.
При определении уровня дифференциации плоскоклеточного рака необходимо учитывать не только морфологические изменения в клетках, но и степень их кератинизации, т. е. ороговения цитоплазмы и клетки в целом по сравнению с нормальным плоским оро- говеющим эпителием.
Высокодифференцированный плоскоклеточный рак с ороговением состоит из эпителиоцитов полигональной или округлой формы, сходных с плоскими клетками покровного эпителия. Цитоплазма клеток, содержащих кератин, четко очерчена, в нативных препаратах непрозрачна. В окрашенных по Паппенгейму препаратах она базофильна, интенсивность окраски прямо пропорциональна степени кератинизации цитоплазмы. Округлой формы крупные ядра в окрашенных препаратах гиперхромны.
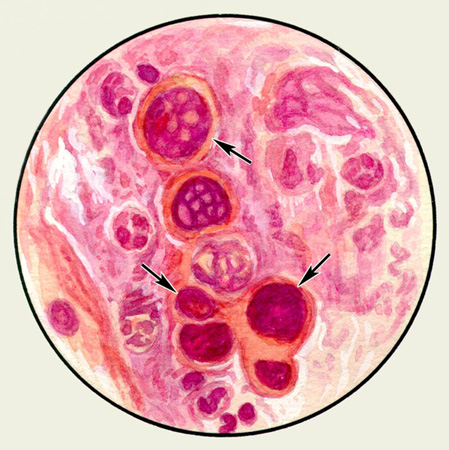
Для умеренно дифференцированного плоскоклеточного рака характерен полиморфизм частично ороговевающих клеток разной формы и величины с довольно крупными, резко гиперхромными ядрами круглой, овальной или палочковидной формы. Ядра часто имеют неправильные волнистые контуры, иногда с глубокими угловыми вырезами и шиловидными выступами. Ядрышки чаще всего не видны. Цитоплазма клеток резко очерчена и довольно равномерно окружает ядро. Ширина цитоплазматического ободка обычно меньше, чем диаметр ядра, однако это не является правилом, поскольку при плоскоклеточном раке встречаются также клетки с обильной цитоплазмой.
В мазках, окрашенных по Паппенгейму, цитоплазма клеток нередко с выраженной базофилией, непрозрачная, что свидетельствует о ее ороговении. В некоторых клетках можно обнаружить частичное ороговение периферии цитоплазмы с прояснением вокруг ядра, что приводит к образованию цитоплазмы с двойными контурами.
Иногда ядро опухолевой клетки разрывается а в сохранившейся цитоплазме видны разбросанные мелкие его фрагменты. Вследствие пикноза ядра опухолевых клеток могут значительно уменьшаться. В результате аутолитических изменений структура хроматина может полностью утрачиваться (затуманиваться). Клетки умеренно дифференцированного плоскоклеточного рака часто подвергаются жировой дистрофии, при этом капли жира нередко целиком заполняют ядро; цитоплазма клеток в меньшей степени подвержена жировому перерождению. При этой гистологической форме рака в мокроте обнаруживаются видимые макроскопически беловато-сероватые дорожки, состоящие из вышеописанных прлиморфных раковых клеток. Верификация опухоли одинаково легко осуществляется как по нативному, так и по окрашенному препарату.
Низкодифференцированный плоскоклеточный рак без ороговения характеризуется наличием полиморфных клеток округлой или несколько вытянутой формы с крупными круглыми или палочковидными ядрами и более выраженными ядрышками, часто встречаются клетки в состоянии митоза.
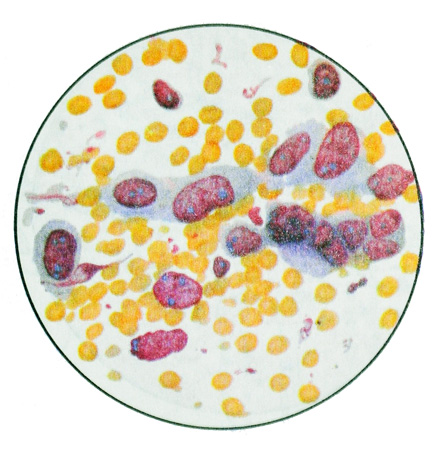
В некоторых клетках имеется кератин. Иногда обнаруживаются узкие, веретенообразные клетки с полиморфными ядрами и незначительной жировой дистрофией. Сочетание тех и других клеточных элементов в одном опухолевом узле нередко затрудняет верификацию опухоли.
Одну из разновидностей плоскоклеточного рака легкого представляет собой опухоль, клеточным субстратом которой является мелкий полиморфный эпителий с умеренно выраженной кератинизацией и жировой дистрофией цитоплазмы. По размерам эти клетки приближаются к метаплазирован- ным (Рар) клеткам эпителия бронхов. В мокроте они образуют своеобразные беловато-сероватые дорожки, а в нативных препаратах под малым увеличением микроскопа сходны с лейкоцитами; капли жира обнаруживаются не только в клетках, но и внеклеточно. Верифицируется опухоль при исследовании нативных препаратов мокроты под малым и большим увеличением с последующей их окраской.
Аденокарцинома
При аденокарциноме легкого клеточные комплексы железистых структур имеют четкие контуры. Сочетание (комплексование) округлых клеток отражает строение железистых ходов и железистых пузырьков. Очень часто опухолевые клетки образуют тесные группы.
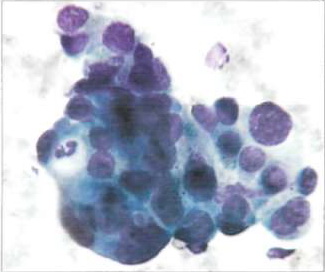
Ядра клеток, располагаясь по периферии такой группы, четко ограничивают ее замкнутый контур, вследствие чего она напоминает строение первичного железистого пузырька. Клетки аденокарциномы у одного и того же больного даже при повторном исследовании обычно имеют приблизительно одинаковые размеры, но иногда могут и отличаться друг от друга по величине.
Клетки высокодифференцированной аденокарциномы морфологически близки к секреторным клеткам желез. Чаще всего они имеют форму, близкую к округлой (овальной), с некоторым отклонением в сторону конической и грушевидной. Цитоплазма нежно окрашенная, как правило, негомогенная, мелкозернистая или нежно-сетчатая, напоминает цитоплазму гистиоцитов. Нередко контуры клеток на фоне препарата видны нечетко. В цитоплазме можно обнаружить зоны просветления различной величины, отражающие секреторную функцию клеток. Опухолевые клетки могут располагаться в виде синцития.
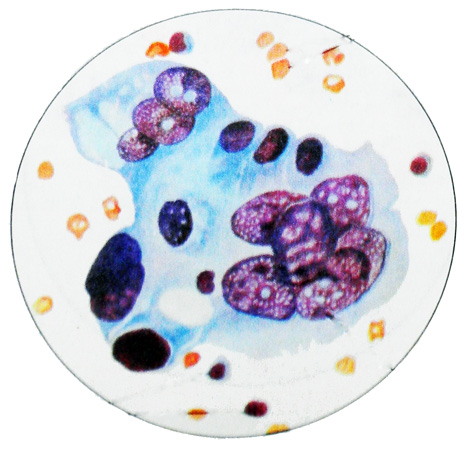
Железистая структура рака легче всего распознается при выявлении комплексов клеток, имеющих вид розеток почти округлой формы со слегка фестончатыми контурами.
Клетки, образующие розетку, имеют самостоятельные границы только по ее периферии, а в центре их цитоплазма представляется общей. Характерным является периферическое расположение ядер, хотя и недостаточно выраженное, и формирование сосочковидных структур.

Умеренно дифференцированная аденокарцинома имеет железисто-солидное строение. Ее клетки характеризуются более выраженными признаками злокачественности. Они довольно крупных размеров, круглой (овальной) формы, с обильной цитоплазмой и большими круглыми (овальными) ядрами.
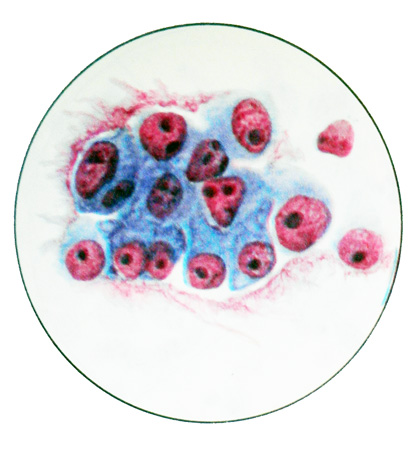
В ядрах имеются 1—3 довольно крупных ядрышка. Встречаются клетки в состоянии митоза. Местами наблюдаются гигантские многоядерные и мелкие округлой формы клетки с крупными гиперхромными ядрами, содержащими 1—2 ядрышка. Располагаются клетки скоплениями и группами, частью в виде железистоподобных структур.
Низкодифференцированная аденокарцинома состоит из крупных полиморфных клеток с выраженными признаками малигнизации. Ядра больших размеров, слабо окрашиваются, содержат крупные, четко контурируемые ядрышки. Цитоплазма клеток обильная, часто содержит слизистый секрет. Располагаются клетки в цитологических препаратах разрозненно и группами, изредка формируя железистые структуры.
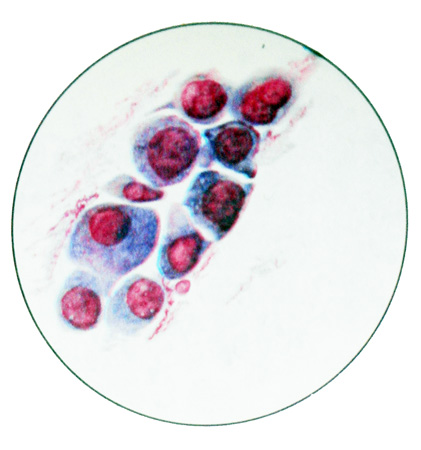
Железистый характер опухоли можно определить и по просветлениям в цитоплазме, эксцентрическому расположению ядер и другим признакам, относящимся к строению отдельных клеток. Просветление в цитоплазме иногда создает впечатление шарообразной формы клеток. Нередко подробное изучение синцитиальных образований, на первый взгляд лишенных структуры, позволяет выявить формирование клеточных рядов по типу частокола. В таких случаях синцитий оценивается как фрагмент ткани атипичного железистого строения. Мокрота при аденокарциноме часто содержит примесь крови.
Недифференцированный рак легкого
При мелкоклеточном раке мокрота не имеет каких-либо особенностей. Препарат готовят из различных слизистых участков мокроты. В нативном препарате клетки мелкоклеточного рака очень напоминают лейкоциты, но в отличие от них опухолевые клетки не имеют зернистости и расположены тесными группами или дорожками.
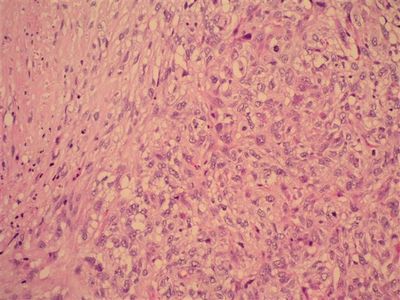
В окрашенном препарате опухолевые клетки напоминают однотипные лимфоцитоподобные клетки с крупными ядрами.
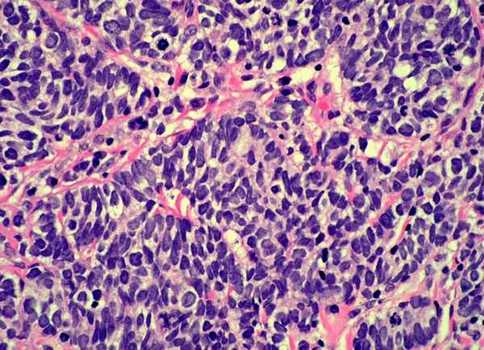
Под малым увеличением опухолевые клетки можно обнаружить по ходу тяжей слизи, ядра их нередко голые, гиперхромные, легко травмирующиеся. Сеть хроматина почти не дифференцируется, гипертрофированные нуклеолы встречаются редко. Контуры ядер неровные. Клетки располагаются тесно, частью в виде сочленений, комплексы их могут также иметь вид виноградной грозди.
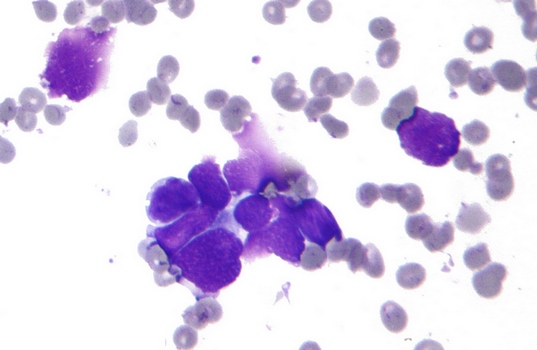
В цитологическом препарате, приготовленном из пунктата опухоли, клетки мелкоклеточного рака представляются более крупными, чем в препарате мокроты. В таких случаях цитологическая диагностика мелкоклеточного рака может вызывать затруднения. Клетки этого вида опухоли не всегда округлой формы, среди них встречаются и вытянутые — овсяноклеточный рак. Имеются данные о сходстве овсяноклеточного рака с карциноидом, так как его клетки могут продуцировать биологически активные вещества (серотонин, вазопрессин, кальцитонин и др.), что еще требует подтверждения.
Крупноклеточный рак, как и мелкоклеточный, относится к недифференцированным. Его клетки полиморфны, разной величины, среди них немало крупных и многоядерных.
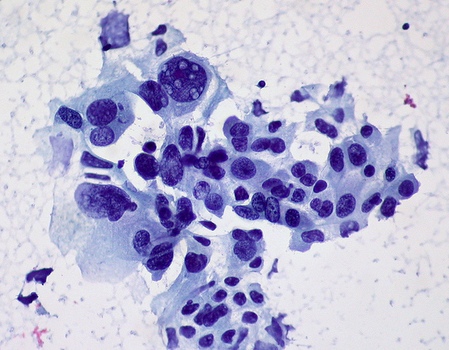
Ядра клеток большие, неправильной формы, содержат одно или несколько ядрышек. Цитоплазма широкая, базофильная. Располагаются клетки раздельно и группами. К крупноклеточному раку легких относится и так называемый светлоклеточный рак, состоящий из крупных светлых клеток с обильной цитоплазмой, часто содержащей гликоген, и небольшими ядрами, расположенными в центре клетки или эксцентрично. В каждом случае такого рака необходимо исключить метастаз из почек.
Читайте также:

