Укол от профилактики рака

Современная медицина владеет широким арсеналом препаратов для борьбы с раком.

Выбор препаратов при онкологическом заболевании зависит в том числе от стадии болезни.


Цены на некоторые препараты в дисконт-аптеках, как правило, ниже, чем в городских.

Спецпредложения, акции и скидки — отличный шанс приобрести необходимые препараты на выгодных условиях.

При оформлении предзаказа препарата через интернет (с возможностью самовывоза) главное — выбрать надежную аптеку, чтобы быть уверенным в подлинности и качестве приобретенного товара.
Процесс лечения онкологических заболеваний очень долгий и сложный. Единого лекарства против рака пока не существует, но комбинация различных препаратов при онкологии позволяет добиться торможения роста опухоли, снятия болевого синдрома и общего улучшения состояния пациента.
Роль лекарственных препаратов в терапии онкозаболеваний
Современные препараты при лечении рака решают несколько задач, потому и назначаются они чаще всего комплексно. Одни лекарства от рака разрушают пораженные клетки, другие останавливают их рост и предотвращают возникновение новых раковых клеток. На поздних стадиях активно применяются обезболивающие препараты, а также средства, которые сами по себе никак не влияют на рост опухоли, но улучшают общее состояние человека, снимая неприятную симптоматику.
Химиотерапия — высокотехнологичный и эффективный способ лечения онкологических заболеваний, пусть и не лишенный недостатков. Препараты для химиотерапии подавляют рост раковых клеток или уничтожают их, однако многие их них воздействуют также и на здоровые клетки. Из-за этого химиотерапия переносится тяжело, а пациенты после каждого курса нуждаются в реабилитации. Побочными эффектами препаратов для химиотерапии являются рвота и тошнота, выпадение волос, снижение массы тела, ухудшение иммунитета, постоянное чувство усталости, нарушение свертываемости крови.
Специалисты различают цитостатическую и цитотоксическую химиотерапию. Они различаются по механизму воздействия на клетки. Цитостатические препараты замедляют размножение клеток опухоли. Цитотоксические убивают пораженные клетки, вследствие чего начинается некроз опухоли.
К препаратам для химиотерапии относятся следующие группы средств:
- Алкилирующие агенты. Эти лекарства против рака разрушают белки, ответственные за формирование ДНК раковых клеток. Самые распространенные препараты этой группы — средства на основе действующего вещества циклофосфамид.
- Препараты платины. Этот благородный металл токсичен. Препараты платины обладают тем же действием, что и алкилирующие агенты, а именно — разрушают ДНК раковых клеток. Цитостатические средства алкилирующего типа действия широко используются для лечения рака.
- Антиметаболиты. Они воздействуют на генетический аппарат клетки, убивая ее при делении. Наиболее известными антиметаболитами являются препараты на основе гемцитабина.
- Антрациклины. Эти препараты образуют свободные радикалы, повреждающие ДНК больных клеток. Самые известные представители группы антрациклинов — средства с действующим веществом даунорубицин.
- Таксаны нарушают процесс деления раковых клеток. Препараты на основе паклитаксела — самые распространенные в этой группе.
- Винкалкалоиды разрушают цитоскелет раковых клеток, что приводит к их гибели. Относятся к мягким средствам химиотерапии, так как раковые клетки гораздо более чувствительны к воздействию этого препарата, чем здоровые. В этой группе выделяют средства с действующими веществами винбластин и винкристин.
При лечении многих видов опухолей хорошие результаты дает применение гормональных препаратов. Они наиболее эффективны при лечении гормонозависимых опухолей — рака молочной железы, матки, простаты, а также при опухолях поджелудочной железы, почек, при меланомах.
Эстрогенсодержащие препараты назначаются для подавления андрогенов (например, при раке простаты), а андрогенсодержащие, наоборот, подавляют выделение эстрогенов. Препараты последней группы назначают при таких видах онкологии, как рак молочной железы и т.д.
Несмотря на эффективность, у гормональных препаратов много минусов — они способны ослаблять действие химиотерапевтических препаратов, при долгом лечении у многих больных вырабатывается резистентность к подобным средствам.
Некоторые виды рака развиваются вследствие деятельности вирусов (например, вируса папилломы человека). Кроме того, организм, ослабленный агрессивной химиотерапией, подчас не может самостоятельно защитить себя от вирусных инфекций. Именно поэтому в комплексной терапии рака используются и противовирусные лекарства, в частности — препараты на основе тилорона и их аналоги.
К ферментам относятся активные белковые соединения, которые способны разрушать аминокислоты, необходимые для роста клеток опухоли. Для лечения опухолей применяют аргиназу, аспаргиназу и некоторые другие ферменты. Эффективность такой терапии под вопросом, так как резистентность вырабатывается очень быстро: человеческая иммунная система начинает вырабатывать антитела к ним. Однако исследования показывают, что ферментотерапия значительно смягчает последствия химиотерапии.
При лечении рака большое внимание уделяется не только воздействию на саму опухоль, но и улучшению качества жизни пациента, в частности — борьбе с болью. Чаще всего боль вызывается ростом опухоли, но иногда болевой синдром — побочный эффект некоторых лекарств от рака.
Выбор обезболивающих препаратов зависит от стадии болезни. ВОЗ разработала трехступенчатую схему, которая предполагает переход ненаркотических анальгетиков к слабым опиатам, а затем — к сильным опиатам. Эта схема позволяет добиться заметного улучшения состояния у 9 из 10 пациентов.
- Адъювантные средства. Эти лекарства не являются обезболивающими в строгом смысле слова, однако они уменьшают побочные эффекты сильных опиоидов и усиливают их болеутоляющее действие (к примеру, клонидин). Определенный эффект дают и антидепрессанты.
- Ненарктотические анальгетики. Это первый шаг в снятии болевого синдрома при онкологических заболеваниях. Для этих целей применяются препараты на основе парацетамола, а также нестероидные противовоспалительные препараты (ибупрофен).
- Слабые опиаты. К этим средствам относятся кодеин, трамадол и некоторые другие. Это сильнодействующие препараты, которые тем не менее отличаются хорошей переносимостью. Они дают особенно заметный эффект в сочетании с ненаркотическими анальгетиками.
- Сильные опиаты. В случаях, когда боль становится слишком сильной и иные средства не помогают, врач назначает сильные опиаты на основе морфина, фентанила и т.д. Они воздействуют напрямую на ЦНС, подавляя нервные импульсы.
Онкологические заболевания распространены очень широко, количество больных раком увеличивается с каждым годом, причем врачи отмечают, что рак молодеет — все чаще этот диагноз ставится людям, не достигшим и 40 лет. Все это делает исследования в области разработки новых препаратов от рака приоритетом для международного фармацевтического сообщества. Исследования проводятся постоянно, и уже есть определенные результаты.
Возможно, уже через несколько лет подобные вакцины станут доступными, а таргетная терапия разовьется достаточно, чтобы полностью заменить химиотерапию. Однако пока эти направления являются экспериментальными.
Лицензия № ЛО-77-02-009978 от 17 января 2019 г. выдана Департаментом здравоохранения города Москвы.
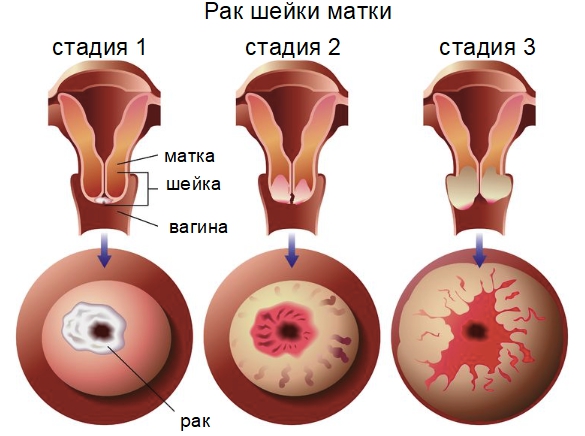
Главной причиной развития рака шейки матки считается присутствие вируса папилломы человека в организме. Известно примерно 100 разных видов ВПЧ. Онкологический процесс вызывают 15 типов вируса папилломы. Самыми опасными признаны 16 и 18 вид. Учёными разработана вакцина от онкологии, помогающая предотвратить формирование злокачественной опухоли в организме. Прививка от рака шейки матки – это вакцина, содержащая внешнюю оболочку вируса без генома. Введённое вещество неспособно спровоцировать онкологический прогноз, но стимулирует выработку устойчивого иммунитета к определённому типу вируса.
Механизм действия прививки от онкологии шейки матки
Папиллома присутствует практически у каждой второй женщины. Присутствие вируса устанавливается при помощи забора крови в лаборатории на исследование. Попадает в организм вирус во время сексуального контакта. Опасность ВПЧ в организме заключается в стимулировании развития опасных патологий, протекающих бессимптомно на начальных этапах формирования. Выявить подобные заболевания удаётся лишь на поздних стадиях, когда лечение бесполезно.
Вирус папилломы длительное время может находиться в организме без серьёзных последствий при хорошей работе иммунной системы. Женщина долго не подозревает о наличии опасного вируса. Вылечить ВПЧ нельзя – ещё не разработано исцеляющих препаратов и методов терапии. При нарушении защитных функций организма папиллома способна спровоцировать образование злокачественной опухоли в тканях влагалища, шейки матки и других органов малого таза.
Иммунитет не в силах определить раковые клетки как опасные, не борется с ними. Это приводит к активному разрастанию онкологического образования и поражению жизненно важных органов.
Вакцина от рака шейки матки, введённая в организм, вырабатывает иммунитет против образования онкологии. Спровоцировать рак удаётся ряду типов ВПЧ – 6, 16, 11 и 18. Разработанное лекарство содержит в составе оболочки конкретных вирусов – иммунитет получает способность распознать опасные типы клеток и уничтожить на стадии проникновения в организм.
В препаратах нет вируса папилломы. В состав введены антигены – соединения белка оболочки ВПЧ. Вызвать заражение или онкологическое заболевание они не способны.
При вводе прививки от рака шейки матки в организме происходят этапы реакций:
- вещество запускает процесс синтеза защитных антител;
- иммунитет получает данные об опасных клетках, требующих срочного уничтожения, запоминает параметры;
- при проникновении в организм подобных вирусов защитная функция организма распознаёт опасность и начинает борьбу;
- онкологические соединения уничтожаются иммунитетом, что помогает предотвратить опасные патологии;
- вирус папилломы не проникает в органы половой системы.
Препараты, используемые в качестве вакцины
Сегодня разработано два препарата против рака для профилактики вируса папилломы человека. Самостоятельно определиться с выбором прививки сложно. Требуется консультация врача.
Первый препарат называется Гардасил, представляет четырехвалентную вакцину. Разработан в Соединенных штатах Америки в 2006 г. В составе присутствуют антигены ВПЧ типов – 6, 11, 16 и 18. Прививка помогает предотвратить образование злокачественной опухоли в области шейки матки, влагалища, гениталий, диспластических новообразований в зоне ануса, остроконечных кондилом на поверхности гениталий. Эффективность вакцины повышается при использовании у девочек до момента заражения ВПЧ.
Вторая вакцина называется Церварикс – это двухвалентный препарат от рака. Открыт в Великобритании также в 2006 г. Содержит белковые соединения 16 и 18 типа ВПЧ, считается профилактическим средством против дисплазии и рака шейки матки. Допустимо вводить во взрослом возрасте, но лучше применить у девочек до 12 лет.
Оба вещества отличаются высокими качественными характеристиками, проведено множество разнообразных опытов и получено разрешение на применение в России.
В каком возрасте рекомендуется ставить прививку
Онкологическое заболевание на начальной стадии образования протекает бессимптомно, что затрудняет выявление патологии на ранних сроках. Рак часто диагностируется на 3-4 стадии, когда лечение позволяет купировать болезненные симптомы, приостановить дальнейший рост опухоли. Вылечить болезнь полностью на поздних стадиях невозможно. Благоприятный прогноз присутствует при обнаружении онкологии 1-2 степени.
Врачи настаивают на профилактике опасного заболевания. Разработан перечень методов, помогающих предотвратить развитие злокачественных образований. Вакцинация – один из эффективных способов профилактики онкологии рака шейки матки. Делать прививки рекомендуется для девочек после 12-летнего возраста. Фирмы-производители дают разрешение вводить препарат до 26 лет. По отношению к людям старшего возраста испытаний не проводили, данных об эффективности вакцины в профилактике вируса папилломы человека нет.
Прививки делают подросткам и молодым людям двух возрастных групп – с 9 до 14 лет и в период 18-26 лет. В России вакцина входит в календарь прививок для девочек 12-летнего возраста. Врачи считают, что результативность повышается при вводе вещества в период 10-13 лет. Это связано с высокой реакцией иммунной системы из-за отсутствия инфекций, передающихся половым путём. Вещество должно вводиться в организм девочки, не вступающей в сексуальную связь. Это гарантирует отсутствие вируса в организме и позволит предотвратить заражение в будущем.
При вакцинации девушки, состоящей в интимных отношениях, предварительно проводится анализ на выявление ВПЧ. При наличии папилломы в организме эффект от прививки снижается. Но по последним испытаниям российских учёных известно, что до 35 лет у женщин есть шанс самоизлечения от ВПЧ при вводе вещества после заражения. Потребуется сделать 3 укола.
Где проводят вакцинацию
Прививка против рака шейки матки введена в календарь вакцинации несколько лет назад, не все знают, где проходят курс. Производство белковых соединений иностранное, что объясняет высокую стоимость. Российских аналогов существующим препаратам пока не разработано.
Пройти курс вакцинации возможно в женской консультации либо гинекологической клинике с веществом на балансе. Здесь же проходят предварительное обследование по выявлению ВПЧ. Женщине назначается осмотр у гинеколога при помощи гинекологического зеркала, процедура кольпоскопии, мазок берут на цитологическое исследование. После получения результатов анализов врач принимает решение о сроках введения белковых соединений.

Прививки ставят в государственных поликлиниках и в частных клиниках. Отмечается разница в ценообразовании. В частных учреждениях стоимость обычно выше, чем в государственных. Поставить прививку можно в вакцинальном центре или иммунологическом отделении поликлиники. Каждое учреждение использует вещество от проверенных поставщиков, которые выполняют основные правила хранения и сроки.
В некоторых медицинских учреждениях есть услуга – прививка на дому. После получения заявки врач выезжает к женщине на дом. Предварительно проводится осмотр пациентки, собирается подробный анамнез всех заболеваний и подозрительных симптомов. Потом вводится вещество. Врач находится рядом с женщиной после укола в течение 30-40 мин. Это требуется для контроля реакции организма на белковые соединения.
Многих женщин устраивает подобная услуга: не нужно тратить время на поездку и контактировать с большим количеством людей, что грозит инфицированием опасным заболеванием. Также врач уделяет повышенное внимание единственной пациентке.
Правила ввода вакцины
Препарат не содержит вируса в составе, лишь вирусную оболочку. Вводится средство внутримышечно. Вакцина отличается низкой реактогенностью. Чтобы увеличить защитные реакции организма, в состав вакцины входит гидроксид алюминия. Химикат поглощает белковые соединения и вызывает воспаление в месте инъекции. Укол делают в мышцу плеча или бедра. Здесь сконцентрировано большое количество мышечной массы, плотно прилегающей к коже.
Вещество должно вводиться именно в мышцу, что позволит средству постепенно поступать в кровь. Это поможет эффективной выработке антител, необходимых для защиты женщины от инфицирования.
При вводе лекарства в зону скопления капилляров, под кожу или в жировую ткань вещество попадёт в кровоток за короткий срок. Иммунитет уничтожит белковые соединения сразу, что снизит эффективность прививки. В этом случае требуется повторная вакцинация, что и делают в США и странах Европы.
Нельзя ставить укол в область ягодиц, возможны неприятные последствия либо полностью снижается результат прививки. На ягодицах находится развитый слой жировой ткани, что затрудняет доступ к мышце. Также присутствует высокий риск травмирования седалищного нерва.
Правильная схема ввода препарата
Для профилактики рака шейки матки используют два вещества – Гардасил и Церварикс. Порядок вакцинации в каждом случае отличается.
Схема ввода Гардасила демонстрирует особенности:
- предварительно проводится осмотр женщины, ставится первый укол;
- вторая инъекция – требуется выдержать 60 дней;
- третья, и последняя – рекомендованный срок ожидания составляет 6 месяцев с момента первой инъекции.
Церварикс вводится по схеме:
- девочка обследуется врачом, ставится укол;
- второй ввод вещества назначается через 30 дней;
- третий укол ставят через полгода после первого.
Лекарства прошли множество испытаний во многих странах, где доказали действенность. Единственный недостаток белковых соединений состоит в защите не от всех онкологических образований. Защита представлена конкретным видам рака, содержащимся в составе препарата. Период действия вакцины Гардасила продолжается до 5 лет, Церварикс – больше 6 лет.
Противопоказания для прививки
У разработанных средств против рака присутствует ряд противопоказаний, которые нужно учитывать перед вакцинацией. Врач тщательно изучает историю болезни, медицинские показания пациентки – это поможет исключить неприятные последствия.
Белковые соединения противопоказаны в конкретных случаях:
- присутствует индивидуальная непереносимость отдельных компонентов препарата;
- во время первого укола зафиксирована острая аллергическая реакция;
- диагностированы хронические заболевания, вызывающие повышение температуры тела на несколько параметров;
- присутствуют нарушения свертываемости крови;
- выявлена ВИЧ-инфекция;
- в ближайшее время планируется зачатие ребёнка либо уже присутствует беременность.

Перед первым уколом назначается расширенное обследование. Это выявит возможные противопоказания и предотвратит осложнения. Перед вводом средства нельзя переохлаждаться. Рекомендуется избегать большого скопления людей, т.к. присутствует высокий риск инфицирования вирусными заболеваниями. Нужно скорректировать распорядок – спать не меньше 8 часов, соблюдать режимы питания и избегать стрессовых ситуаций. Рацион питания рекомендуется обогатить овощами, фруктами, нежирным мясом и рыбой. Из напитков стоит выбрать зелёный чай, минеральную воду.
Возможное проявление побочных эффектов
Неприятные симптомы возникают не всегда, но риск присутствует. Любой лекарственный препарат отличается наличием различных побочных эффектов, способных развиться после укола.
Основными побочными последствиями считаются:
- в первые часы после укола температура тела может подняться до 38-39 градусов;
- в месте инъекции ощущается дискомфорт в виде болевых ощущений и зуда;
- может появиться краснота и отёчность в области укола;
- в первые 2 дня может наблюдаться мышечная слабость на фоне быстрой утомляемости;
- пациентки часто жалуются на болезненные ощущения в мышцах с суставами;
- приступы тошноты с рвотными позывами;
- признаки боли в брюшной полости;
- головные боли, напоминающие мигрень;
- аллергические проявления, возможен отёк Квинке.
Подобные проявления фиксируются у многих девочек и девушек. Более тяжёлые последствия встречаются редко – кратковременная потеря сознания. Точной причины обморока после укола врачам до сих пор не известно. Ведутся исследования. Неприятные симптомы проходят самостоятельно через несколько дней, поэтому медицинское лечение обычно не требуется.
Бесплодие, как возможное осложнение вакцинации
В средствах массовой информации и интернете часто встречается предупреждение о тяжёлом последствии ввода белкового соединения против рака шейки матки – бесплодии. Но врачи утверждают – это миф, придуманный людьми, далёкими от медицины. Препараты прошли множество испытаний, в том числе и на предмет развития бесплодия. Все исследования опровергли подобное утверждение.
Случаи диагностированного бесплодия у женщин после прививки считаются простым совпадением, но не следствием введённого лекарства. Основными причинами фертильности считаются гормональный дисбаланс, врождённые нарушения в строении половых органов и т.п. Врачи полностью исключают такое осложнение.
Стоимость вакцины
Споры по применению препаратов от рака шейки матки в качестве профилактики
Вакцины от рака используют в течение 10 лет, до сих пор не утихают споры по поводу эффективности препарата и возможных осложнений. Люди, выступающие против прививки, подсчитывают огромные прибыли производителей и фармацевтических компаний с учётом пострадавших от препаратов. В качестве вреда приводят смерть пациенток, развитие тяжёлых неврологических заболеваний и другие неприятные последствия.
Осложнения иногда возникают и от стандартных прививок, давно введённых в календарь профилактики кори, гриппа, дифтерии. Но врачи не советуют отказываться от вакцины, т.к. риск смертельного исхода от тяжёлой болезни намного выше.
Любой новый медицинский препарат перед вводом в массовое использование проходит многочисленные исследования в лабораторных условиях, на животных, потом на людях, давших собственноручное согласие на эксперимент. Это помогает выявить побочные эффекты и возможные осложнения в процессе приёма. Испытания помогают определить эффективность и безопасность средства.
Профилактические препараты от рака шейки матки перед стадией введения в практику проходили испытания больше 15 лет. При исследованиях на людях задействовано больше 20000 женщин, согласившихся пройти эксперимент. Параллельно проверка назначалась американским Управлением FDA – строгой организацией мира. В процессе исследований доказана безопасность и эффективность препаратов.
Перед экспортом вещества за границу прививки в течение нескольких лет применялись на территории Соединенных Штатов Америки. Вакцины используют десятки стран мира на государственном уровне. В Скандинавии и других странах Европы установлена зависимость от применения прививок против рака и снижением уровня заболеваемости онкологическими патологиями. В некоторых странах вещество стали вводить и мальчикам возрасте 9-14 лет, что помогает исключить риск будущего заражения и переноса опасного вируса.
Возможными ограничениями в применении препаратов считаются высокая стоимость, которая бывает непосильной ношей для государственного бюджета. Поэтому вакцинация проводится платно за счёт женщины.
Определяясь, ставить прививку либо нет, нужно проконсультироваться у нескольких опытных гинекологов. Это поможет принять правильное решение и исключить возможные осложнения. Вещество рекомендуется вводить исключительно здоровым женщинам. Назначается процедура обследования организма.
Зафиксировано много отзывов женщин, прошедших вакцинацию, которые подтверждают эффективность и безопасность препаратов. Диагностирование бесплодия через некоторое время часто происходит по причинам, не связанным с прививкой. В медицинской практике присутствует масса примеров благополучного зачатия и рождения здоровых детей после вакцинации.
Предотвратить рак способны и другие профилактические меры, заключающиеся в регулярном прохождении гинекологического осмотра (1 раз в 6 месяцев). Рекомендуется ограничиться одним сексуальным партнёром, исключить раннее начало интимной жизни, пользоваться средствами защиты во время сексуального контакта. Профилактика рака шейки матки относится к сбалансированному питанию и здоровому образу жизни. Предотвратить онкологические патологии возможно, не прибегая к препарату от рака шейки матки.
Противники вакцины утверждают, что предотвратить онкологическое новообразование возможно при регулярном прохождении диспансеризации и других инструментальных обследований. Но избранные патологии в течение нескольких месяцев и лет развиваются бессимптомно, что сильно затрудняет выявление. Опухоли с низкой дифференциацией отличаются агрессивным характером развития, которые поражают отдалённые участки тела за короткий период времени. Поэтому врачи рекомендуют для подстраховки и безопасности пройти курс вакцинации от онкологии.
Защититься от онкологических заболеваний на сто процентов невозможно. Однако есть несколько способов уменьшить вероятность заболеть некоторыми видами рака. Вот главные правила, как это сделать.
1. Не курить
Никотин сам по себе не является канцерогенным веществом (эту роль играют 70 других составляющих табачного дыма), поэтому бросать курить можно с помощью никотинового пластыря, ингалятора или жвачки, а также препаратов варениклин и бупропион. Курение повышает риск развития рака лёгкого в 10–20 раз, оно способствует развитию лейкоза, рака ротовой и носовой полости, поджелудочной железы, печени, желудка, шейки матки, почек, толстой кишки и мочевого пузыря. Даже если вы курите очень долго, лучше бросить — риск развития онкологических заболеваний пусть и не резко, но снизится.
Жевание табака повышает риск развития рака ротовой полости и поджелудочной железы.

2. Не загорать
Ультрафиолетовое излучение приводит к генетическим мутациям и влияет на иммунную систему, подавляя её способность противостоять новым раковым клеткам. Поэтому в некоторых странах солярий запрещён вообще, где-то его не могут посещать несовершеннолетние люди. Солярий на 75 процентов повышает риск развития меланомы у людей, использующих его до 35 лет. Опасно как UVA-излучение, так и UVB-излучение. Риск развития меланомы, самого агрессивного рака кожи, повышается от сильных ожогов, развитию других онкологических заболеваний кожи способствует регулярное воздействие ультрафиолета.
Ряд исследователей и врачей призывают к тому, чтобы считать загар прямой причиной рака кожи . Не стоит долго находиться на солнце летом (особенно с 10 до 15 часов), нужно носить шляпы, солнцезащитные очки, использовать солнцезащитные кремы, надевать одежду, максимально закрывающую кожу, выбирать яркие или тёмные цвета: они отражают больше ультрафиолетового излучения.
Этими рекомендациями не стоит пренебрегать всем, но особенно людям со светлой кожей, большим количеством родинок и случаями рака кожи в семье — они в группе повышенного риска.

3. Держаться нормы при потреблении алкоголя или не пить вообще
Хотя алкоголь в умеренных дозах снижает риск развития сердечно-сосудистых заболеваний, развитию рака он способствует. Это в частности касается рака толстой кишки, молочной железы, пищевода, печени и рака ротовой полости. Превышение нормы употребления алкоголя увеличивает и риски. Норма — это 30 мл этилового спирта в день для мужчин, 15 мл для женщин и тех, кто старше 65 лет.
4. Поддерживать здоровый вес
У людей с ожирением чаще развивается рак молочной железы (в постменопаузе), простаты, лёгкого, толстой кишки, поджелудочной железы, эндометрия, пищевода и почек. Бариатрические операции (операции по уменьшению желудка, после которых человек резко худеет) сокращают смертность от рака на 60 процентов.
Недавно опубликованные исследования британского онкологического исследовательского центра Cancer Research UK показали связь ожирения и риска развития онкологии у женщин. Тучные женщины имеют на 40% более высокий риск развития некоторых форм рака.

5. Быть физически активным
Физическая активность сама по себе может снизить риск колоректального рака (рака толстой кишки), а также рака молочной железы и эндометрия в постменопаузе. Исследования показывают, что сидячий образ жизни связан с 5 процентами смертей от рака. Физическая активность помогает предотвратить онкологические заболевания и через уменьшение лишнего веса. Достаточной нагрузкой считается 150 минут умеренной активности в неделю или 75 минут более интенсивных занятий.
6. Предотвращать заражение некоторыми вирусами
Примерно 17 процентов всех новых случаев рака спровоцированы инфекционными заболеваниями: вирусы могут плохо повлиять на работу клеток. Если коротко, то главные способы защитить себя от таких инфекций — пользоваться презервативами, сделать прививки от вируса папилломы человека и гепатита B, не применять бывшие в употреблении шприцы.
Без вируса папилломы человека не обходится ни один случай рака шейки матки. Также ВПЧ способствует развитию рака пениса, горла, вульвы, вагины и анального канала. Но онкогенными (провоцирующими рак) типами вируса являются только некоторые — 16, 18, 31, 33, 45 и ряд других. Передаётся ВПЧ половым путём, но презерватив в этом случае не является самой надёжной защитой. Эффективнее всего от онкогенных типов вируса защищают вакцины. Их можно делать девушкам и молодым людям от 9 до 26 лет, желательно до начала половой жизни.
Гепатиты B и C провоцируют развитие гепатоцеллюлярной карциномы. Эти вирусы передаются половым путём, через переливание крови, пересадку органов, использование заражённых шприцов. Как можно защитить себя от этих рисков? Использовать презерватив, при инъекционной наркомании использовать шприц один раз, сделать прививку от гепатита B (прививка от гепатита C пока не создана). При хроническом гепатите B риск развития рака снижается, если лечиться интерфероном или аналогами нуклеозидов/нуклеотидов. Если есть хронический гепатит B или C, алкоголь лучше не употреблять, так как он только помогает развитию рака.
T-лимфотропный вирус человека способствует развитию T-клеточного лейкоза/лимфомы взрослых. Вирус иммунодефицита человека (ВИЧ) повышает риск возникновения саркомы Капоши, неходжкинской лимфомы и др. Защититься от заражения в обоих случаях можно, используя презервативы и однократно используя шприцы. При ВИЧ снизить риски помогает антиретровирусная терапия.
Вирус герпеса 8-го типа — фактор риска развития саркомы Капоши и первичной выпотной лимфомы. Пути его передачи точно не установлены, однако предполагается, что это происходит при половом акте и/или через слюну. Вирус Эпштейна — Барр, который повышает риск развития лимфома Беркитта, также передаётся через слюну и во время незащищённого полового акта.

7. Принимать препараты для профилактики
Людям с повышенным риском развития некоторых видов рака рекомендуется принимать препараты, улучшающие прогноз.
Если есть мутация в генах BRCA1/BRCA2, то женщина скорее всего заболеет раком молочной железы или раком яичников. У неё есть два способа профилактики: лекарства и операция. Врач может порекомендовать принимать тамоксифен. Однако в постменопаузе этот препарат повышает риск тромбоэмболии (закупорки артерии тромбом) и рака эндометрия. Ралоксифен может быть альтернативой для женщин в постменопаузе, так как имеет меньше побочных эффектов, хотя и оказывает более слабое действие. (Его влияние на женщин в период до менопаузы не исследовано.) Однако, к сожалению, в России ралоксифен не продаётся. Ингибиторы ароматазы (анастрозол, летрозол) тоже снижают риск развития рака молочной железы, имеют мало серьёзных побочных эффектов, но вызывают боль в мышцах и суставах. Рекомендуют их преимущественно женщинам в постменопаузе.
В качестве профилактики на Западе также удаляют молочные железы и яичники, однако в России эти методы официально не используются, если женщина не болела раком.
Для профилактики рака предстательной железы (РПЖ) рекомендованных препаратов нет. Но существуют лекарства финастерид и дутастерид, они действительно сокращают число заболевших РПЖ. Однако в тех случаях, когда человек заболевает, рак более агрессивный, и в итоге в общем смертность от него такая же, как и без применения этих препаратов.
Аспирин (как минимум 75 мг в день) и другие нестероидные противовоспалительные средства доказано снижают риск развития рака толстой кишки. Однако длительный приём такого препарата делает более вероятными желудочно-кишечные кровотечения и геморрагический инсульт. Поэтому назначать подобную профилактику может только врач, оценив все риски.
Результаты последних научных работ указывают на то, что статины достоверно снижают смертность от онкологических заболеваний и, вероятно, снижают заболеваемость раком. Эти препараты назначаются людям, которые имеют повышенный уровень холестерина и потенциально серьёзные проблемы с сердечно-сосудистой системой. Метформин, который назначают людям с предиабетом или диабетом для снижения уровня инсулина, также, по всей видимости, предотвращает онкологические заболевания.

Мультивитаминные комплексы в многочисленных исследованиях не показали свою эффективность в профилактике рака. Однако известно, что при достаточном количестве витамина D в организме меньше риск заболеть раком толстой кишки. Тому же способствует кальций — как минимум 700 мг в день (больше 2000 мг повышают риск развития рака простаты) — а также фолаты. Фолаты ещё и уменьшают риск развития рака молочной железы, особенно у женщин, употребляющих алкоголь.
Остальные витамины и микроэлементы либо не проверялись, либо показали в исследованиях противоречивые результаты, либо оказались неэффективны в профилактике онкологических заболеваний.
Полезны ли витамины в лечении рака? Установлено даже, что приём бета-каротина повышает у курильщиков риск развития рака лёгкого, а витамин E, употребляемый отдельно, способствует возникновению рака простаты, и эффект сохраняется даже после прекращения приёма этого препарата. В настоящее время гораздо больше исследований говорят о вреде от приема витаминов в лечении онкологии.
Что касается продуктов, то на данный момент у нас имеется не очень много убедительных доказательств того, что еда может значимо влиять на риск заболеть раком. Есть только немного продуктов, которые удалось связать с тем или иным онкологическим заболеванием. Например, если регулярно есть красное мясо, то больше риск заболеть раком толстой кишки. В 50–71 год увеличивается и уровень смертности от этого заболевания, если не менять такую диету. А вот употребление рыбы, содержащей омега-3 полиненасыщенные жирные кислоты, снижает риск заболеть раком толстой кишки, изолированный приём этого вещества к такому эффекту не приводит.
Вероятно, у тех мужчин, которые едят помидоры, реже возникает рак простаты из-за действия вещества ликопина. По всей видимости, молочные продукты с низким содержанием жира, кальций (из пищи) и витамин D (не из молочных продуктов) помогают женщинам, не находящимся в менопаузе, защитить себя от рака молочной железы. Кальций и молочные продукты в рационе и у мужчин, и у женщин снижают риск развития рака желудочно-кишечного тракта.
Данные о влиянии жира, фруктов, овощей и клетчатки на вероятность заболеть раком крайне противоречивы.
Читайте также:

