Туберкулез и рак прямой кишки

Туберкулез кишечника – инфекционная болезнь хронического характера. Её возбудители – микобактерии.
В последнее время заболеваемость резко выросла. Раньше считалось, что туберкулез кишечника, симптомы которого незаметны, поражает человека крайне редко. Теперь специалисты не уверены в этом. Недуг находят у 50-60% скончавшихся людей. Чаще всего данная форма туберкулеза является вторичной – развивается поражение лёгких. Первично туберкулез кишок почти не развивается.
Если своевременно не принять меры, кишечный туберкулез будет запущена и уже не поддастся излечению. Примечательно, что заболевание не имеет особых признаков. Имеющееся симптомы легко спутать с проявлениями других недугов. Пациент может долго считать, что у него язва или гастрит. В это время кишечный туберкулез будет прогрессировать. Поэтому для диагностики необходимы особые лабораторные обследования.
Для предотвращения заражения рекомендуется систематически посещать врача.
Что это такое?
Туберкулез кишечника – хроническое инфекционное заболевание, вызванное микобактериями; характеризующееся формированием в кишечной стенке специфических гранулем с дальнейшим расплавлением очага, образованием полости и фиброзированием при санации. Клиническая картина характеризуется отсутствием специфических симптомов; типичен болевой синдром, диспепсические явления, интоксикация.
Этиология и патогенез
Обязательным условием для развития специфического процесса в кишечнике является проникновение туда микобактерий, что возможно несколькими путями:
- лимфогенным (занос инфекции с током лимфы из других органов, пораженных туберкулезом);
- гематогенным (циркуляция возбудителя в крови и оседание его в пищеварительной системе);
- контактным (из рядом расположенных очагов);
- алиментарным (редко).
В большинстве случаев туберкулез кишечника развивается вторично на фоне существующего в организме специфического воспаления в других органах (чаще легких), но иногда возможно первичное поражение, когда микобактерии попадают в желудочно-кишечный тракт из внешней среды. Для развития последнего недостаточно только инфицирования. Определенную роль при этом играет состояние иммунной системы и наличие предрасполагающих факторов:
- снижение общей резистентности;
- иммунодефицит;
- хронические неспецифические заболевания кишечника, снижающие местный иммунитет;
- эндокринные расстройства;
- неполноценное питание и др.
Заболевание чаще обнаруживается у лиц молодого возраста, преимущественно у женщин. В анамнезе довольно часто встречаются данные о ранее перенесенном туберкулезе других локализаций или контакте с бактериовыделителем.
Специфические изменения редко ограничиваются отдельно кишечником, лимфатическими узлами или брюшиной. Как правило, эти анатомически тесно связанные образования вовлекаются в процесс почти одновременно.
Патологические изменения в кишечнике обусловлены формированием специфических гранулем и ответной воспалительной реакцией организма. Как правило, в первую очередь поражается терминальный отдел подвздошной и слепая кишка. В этой зоне под эпителием слизистой оболочки кишки образуются туберкулезные бугорки. При прогрессировании болезни они увеличиваются в размерах, подвергаются казеозному распаду. В результате некротические массы могут прорываться в просвет кишки, образуются язвы. Чаще они не глубокие и захватывают только слизистую оболочку. Однако если процесс распространяется на всю стенку кишечника, то возможно ее прободение и развитие перитонита.
По характеру поражения толстого или тонкого кишечника туберкулез бывает:
- язвенный;
- гипертрофический;
- язвенно-гипертрофический;
- стенозирующий.
Опираясь на вариант протекания, выделяется несколько типов аномалии:
- слипчивая форма;
- экссудативная форма.
Отдельно рассматривают гиперпластический подвздошно-слепокишечный туберкулез — наиболее редко диагностируемый вариант протекания заболевания, при котором патологический процесс локализуется в илеоцекальном отделе брюшины.
По мере развития туберкулез кишечника брюшины и брыжеечных лимфатических узлов проходит несколько этапов:
- 1 стадия — формирование гранулем;
- 2 стадия — казеозный распад очагов;
- 3 стадия — фиброзирование.

Симптомы и первые признаки
Болезнь опасна тем, что часто протекает бессимптомно. Согласно исследованиям, туберкулез кишечника проявлял себя даже спустя 10-15 лет после заражения. Пациент, не догадываясь о своём состоянии, неосознанно становился всё ближе к смерти. Поэтому плановое обследование на туберкулез так важно.
Наиболее яркие признаки заболевания:
- слабые боли в животе, которые быстро проходят;
- тошнота с последующей рвотой;
- запоры и прочие нарушения состояния стула, резко появляющаяся диарея;
- симптом веревки (болит толстый кишечник, прямая кишка);
- слепая кишка;
- воспаление внутрибрюшных, лимфатических узлов.
Проблема в том, что симптомы похожи на симптомы более распространённых недугов. Особенно это заметно на начальных стадиях патологии. Она ещё не так выражена, поэтому неприятные ощущения беспокоят слабо, бессимптомно. Человек вряд ли сразу же направится к врачу для обследования. Он решит, что беспокоиться не стоит, ведь боль быстро проходит. Другие признаки похожи на признаки острого аппендицита, гастрита или язвы. Боли в животе остаются без внимания, что обязательно отметит врач. Всё проявляется в снижении аппетита.
На следующем этапе развития заболевания боль становится сильнее. Она не связана с приемом пищи. Неприятные ощущения не затихают долгое время. На этом этапе больные обычно впервые обращаются к врачу. Гранулем становится больше; они загнивают и разрываются. Язвы кровоточат. Иногда пациент отмечает тянущую боль в области пупка. Она усиливается при ходьбе, разнообразных нагрузках и спорте.
Диагностика
Обнаружение туберкулеза кишечника на раннем этапе практически невозможно, поскольку нет специфических методов диагностики. Диагноз устанавливается по совокупности признаков, единственный бесспорный – выделение микобактерии из биологических жидкостей. Однако этот анализ требует времени – на первичное выделение и идентификацию возбудителя требуется от 4 до 8 недель.
На первичной консультации гастроэнтеролог может только предположить наличие специфического поражения. Диагноз становится ясным на поздних стадиях, а именно при развитии казеозного некроза (омертвевшие ткани по внешнему виду напоминают творог).
Используются такие методы:
- общий анализ крови – увеличение количество лейкоцитов, эозинофилов, уменьшение лимфоцитов, сдвиг СОЭ;
- копрограмма – устанавливает тип нарушения пищеварения, однако микобактерии практически никогда не обнаруживаются;
- внутрикожные туберкулиновые пробы – оказываются положительными только у половины пациентов, реакция не отличается высокой специфичностью, может оказаться положительной при заражении другими микроорганизмами или снижении иммунитета;
- рентгенография кишечника, обычная и с контрастированием – обнаруживает кальцинированные лимфатические узлы, язвенные дефекты, бугристые инфильтраты, изменения слизистой;
- колоноскопия – видны язвы неправильной формы, нерастяжимость стенок, псевдополипозные образования, сужение просвета;
- биопсия – не всегда в биоптат попадают ткани, пораженные микобактериями, может обнаруживаться неспецифическое воспаление;
- рентгенография легких – была и остается основным методом диагностики туберкулеза независимо от его форм.
По показаниям могут использоваться другие диагностические методы – УЗИ, КТ, МРТ, однако они имеют вспомогательное значение. Набор диагностических исследований зависит от клинической ситуации.

Чем лечить туберкулез кишечника?
Туберкулез органов брюшной полости лечат в специализированных диспансерах под наблюдением врачей. Консервативная терапия включает несколько медикаментов, поскольку бактерии весьма устойчивы ко многим лекарствам. Хирургическое вмешательство назначается лишь в особо запущенных случаях и при неэффективности медикаментов.
В первую очередь применяют такие препараты:
- Изониазид. Суточная норма устанавливается индивидуально в зависимости от характера и формы заболевания. Назначают беременным женщинам и новорожденным.
- Рифампицин. Принимают внутрь натощак за час до еды. Суточная доза подбирается лечащим врачом в зависимости от возраста, массы тела и сопутствующих заболеваний пациента.
- ПАСК (натриевая соль) по схеме. Препарат принимают за час до еды. Эффективно запивать молоком, щелочной минеральной водой или раствором натрия. ПАСК часто вызывает расстройство кишечника. При необходимости требуется замена лекарства.
- Стрептомицин. Назначается при тяжелой почечной недостаточности.
- Фтивазид. Максимальная доза для взрослых и детей — 1,5 г в сутки. Часто применяется в качестве замены Изониазиду.
При отсутствии должного эффекта от лечения туберкулеза брюшной полости прибегают ко вторичным препаратам по назначению врача:
- Циклосерин. Стандартная доза составляет 500-1000 мг в сутки в несколько приемов, начальная — 250 мг дважды в сутки. Категорически противопоказан при депрессиях и острых формах психоза.
- Этионамид. Является аналогом Фтивазида, только выпускается в свечах.
- Этамбутол. Запрещен детям до 13 лет. С большой осторожностью применять людям с заболеваниями глаз и зрительных нервов.
Спустя примерно полгода после терапии пациента переводят на другую схему лечения, чтобы исключить возможность привыкания организма, а также избежать интоксикации. Лечение длительное.
Терапия займет минимум 2 года или более длительный срок, если пациент нарушит назначения и рекомендации врача.
Питание и диета
При данном заболевании рекомендуется употреблять пищу, которая легко усваивается. Больным с туберкулёзом кишечника назначают калорийную пищу:
- супы (нежирные);
- котлеты мясные (мясо говядины, птицы, кролика, курицы и индейки);
- рыба свежая отварная;
- творог;
- яйца всмятку;
- омлет;
- масло сливочное;
- молоко;
- кефир;
- каши на молоке (рисовая, овсяная, манная);
- соки из свежих фруктов;
Из рациона следует исключить:
- свинину;
- гусиное мясо;
- баранину;
- копчёности;
- бобовые;
- консервы.
Часто у больных с туберкулёзом кишечника наблюдаются расстройства пищеварительной системы (понос, тошнота, рвота, боли в области живота), но данные симптомы могут указывать не только на данный недуг, поэтому важно провести грамотную дифференциальную диагностику. При употреблении синтетических лекарственных средств также может наблюдаться расстройство кишечника. Особенно часто это состояние развивается при лечении препаратом ПАСК.
Если у больного сильный понос, то врач обязательно проводит корректировку его питания. Из рациона убираются следующие продукты:
- хлеб чёрный, сухари белые;
- сырые овощи;
- фрукты;
- ограничение в употреблении мяса.
Больным ни в коем случае нельзя заниматься самолечением, так как это может пагубно сказаться на здоровье.
Профилактика
Чтобы не допустить развитие такого заболевания, как туберкулез кишечника, существуют специфические и общие профилактические мероприятия.
Специально направленная профилактика подразумевает осуществление иммунизация (БЦЖ) против возбудителя туберкулеза — палочки Коха. Проводится иммунизация раз в жизни, в возрасте от 7 до 14 лет.
Общие профилактические рекомендации включают:
- полный отказ от вредных привычек;
- постоянное укрепление иммунной системы;
- правильное и полноценное питание;
- раннее выявление и своевременное лечение любых патологий, которые повышают вероятность туберкулезного поражения кишечника;
- ежегодное прохождение профилактического осмотра в медицинском учреждении.
Прогноз для жизни
Прогноз при данном заболевании неблагоприятный.
Это связано с преимущественным выявлением запущенных форм туберкулеза кишечника, высоким процентом пациентов, которые самостоятельно прекращают лечение в связи с побочными эффектами или недисциплинированностью, большим количеством осложнений, в том числе сужений просвета кишечника с непроходимостью, наличием устойчивости микобактерий к химиопрепаратам.
Более благоприятный прогноз при поражении толстого отдела кишечника, поскольку возможно выполнение обширной резекции.
Туберкулез и рак
Клиническими наблюдениями установлено, что рак чаще локализуется в стенке каверны, в зоне фиброзных изменений, заживших очаговых образований. Но рак может развиться и в неизмененной легочной ткани как на стороне локализации туберкулеза, так и в другом легком.
Существует ли патогенетически обусловленная взаимосвязь сочетанного поражения легких?
Еще в середине XIX в. утверждали, что туберкулез и рак легких являются антагонистами. Такой точки зрения придерживался известный австрийский патологоанатом К. Рокитанский. Впоследствии данное положение отвергли, объясняя это ранней смертью больных туберкулезом, а рак, как известно, чаще поражает старшие возрастные группы населения. Другая точка зрения сводилась к тому, что рак и туберкулез легких поражают людей без какой-либо взаимосвязи, просто велика распространенность этих заболеваний.
Современная концепция частого сочетания этих двух заболеваний обосновывается структурно-морфологическими изменениями бронхолегочной системы при туберкулезе, которая заключается в метаплазии цилиндрического эпителия в плоский. Это способствует атипичному росту эпителия бронхов и увеличению концентрации канцерогенных веществ в легких, что и является основой для развития рака. Известно также, что более чем у 80% больных туберкулезом легких наблюдаются неспецифические изменения в бронхах, которые затрудняют бронхиальный эффективный дренаж, приводят к нарушению функции мукоцилиарного аппарата, играющего важную роль в защите бронхолегочной системы от вредных факторов внешней среды. Очевидно, что причинно-следственная связь существует, однако полного разрешения проблемы пока нет.
С практической точки зрения важно, что рак существенно утяжеляет течение туберкулезного процесса, увеличивается частота деструкции легких и бактериовыделения – более 62% (у впервые выявленных больных туберкулезом – 48–49%), а туберкулез легких существенного влияния на клинические проявления рака легких не оказывает. Сочетание этих двух заболеваний может протекать от малосимптомного до выраженных проявлений: упорный сухой кашель, боль в грудной клетке, одышка, температурная реакция, нарастающая слабость, снижение аппетита. Но эти симптомы присущи каждому отдельно взятому заболеванию. При туберкулезе на фоне специфической терапии они уменьшаются или проходят через 2–3 недели, но опухолевая симптоматика остается или состояние значительно ухудшается, выраженность симптомов нарастает: усиливается боль в грудной клетке, кашель становится изнуряющим, нарастает одышка, анорексия, наблюдаются потеря массы тела, адинамия, нередко появляется экссудативный плеврит.
Диагностический алгоритм должен включать:
1) углубленный сбор анамнеза заболеваний:
• возможный контакт с бациллярными больными;
• ранее перенесенный туберкулез любой локализации;
• факторы, способствующие развитию туберкулеза;
• возможный опухолевый процесс в анамнезе;
2) микробиологические и цитологические исследования;
3) тщательное рентгенотомографическое исследование, в том числе компьютерную томографию и МРТ;
4) эндоскопическое обследование с возможной биопсией и бронхоальвеолярным лаважем.
Из всех форм рака мелкоклеточный рак легкого составляет 25–30% и характеризуется ранним метастазированием в печень, почки, кости, ЦНС. Рентгенологически определяется центральное расположение, нередко с поражением лимфатических узлов корня и средостения, часто развивается ателектаз.
Значительные трудности представляет распознавание очагового туберкулеза и рака легких. Литературные источники свидетельствуют, что у 1/3 больных раком обнаруживаются различные формы туберкулеза в силу того, что клинически и рентгенологически они трудноразличимы. Фактор локализации очагов и рака не имеет решающего значения. Туберкулез и рак в верхних долях легких встречаются одинаково часто. Изменение легочного рисунка встречается и при раке за счет гиповентиляции.
Для диагностически неясных больных рекомендуются иммуноферментный (ИФА) и иммунохроматографический (ИХА) анализы. ИФА обладает чувствительностью 79,3% и специфичностью 88,9%; ИХА – 72,4 и 96,3% соответственно. Более высокая специфичность ИХА позволяет уменьшить число лиц с ложноположительными результатами ИФА. В связи с тем что клинико-рентгенологические сведения туберкулеза и рака легких имеют большую схожесть, при отсутствии достоверных данных рекомендуется хирургическое вмешательство.
Лучевая и химиотерапия, как правило, приводят к прогрессированию туберкулеза.
Пробная терапия туберкулеза с целью дифференциальной диагностики не показана, так как за этот период может развиться метастазирование опухоли.
Очень важно для раннего выявления рака и туберкулеза регулярное флюорографическое обследование – 2 раза в год (группа риска). Ежегодная флюорография позволяет выявить рак у 52% заболевших, из них у 42% – на I–II стадиях, у 25,8% – на IV стадии. Двукратная флюорография в год выявляет рак у 59,1% больных, из них на I–II стадиях – у 76,9%, на IV стадии – у 15,4%. К группе риска относятся: вредные условия труда, хронические неспецифические заболевания легких, длительный стаж курения, наследственная отягощенность, возраст старше 50 лет. Эти же факторы способствуют развитию туберкулеза легких.
При сочетании туберкулеза легких и неоперабельного рака показана комплексная противотуберкулезная и симптоматическая терапия.
Данный текст является ознакомительным фрагментом.
Этиология и патогенез
Обычно туберкулез кишечника является вторичным процессом, возникающем на фоне прогрессирования туберкулеза легких. Реже поражение быть первичным как следствие алиментарного заражения.
Желудок обладает высокой резистентностью к туберкулезной инфекции. Поэтому даже систематическое заглатывание большого количества вирулентных бактерий при туберкулезе легких далеко не всегда приводит к вторичному поражению желудка и кишечника.
При туберкулезе кишечника в первую очередь поражаются лимфатические узлы брыжейки: развивается туберкулезный мезаденит. В пораженных участках кишки появляются специфические инфильтративно-язвенные опухолевидные образования или множественные мелкие плотные узелки красного цвета (гранулемы). Туберкулезные гранулемы нагнаиваются и вскрываются с образованием кровоточащих сливающихся язв. В случае перфорации развивается ограниченный или разлитой перитонит.Патологический процесс локализуется в основном в дистальном отделе тонкой кишки в местах сосредоточения пейеровых бляшек или в слепой кишке.
Реже язвенно-деструктивные поражения образуются в восходящей и поперечной ободочных кишках. Очень редко встречается туберкулез прямой кишки и аноректальной области. Для него характерны параректальные абсцессы и хронические язвы. Язвы не имеют тенденции к заживлению, приводят к сужению прямой кишки. При вскрытии туберкулезного абсцесса образуется параректальный свищ (парапроктит).
Клиника
Заболевание кишечника при туберкулезе возможно как со специфическим анатомическим поражением, так и без него. В последнем случае у больного наблюдаются общие симптомы, свойственные туберкулезу (лихорадка, потливость, изменение крови и др.). Кишечные симптомы характеризуются длительными поносами, резистентными к обычной терапии. В этот период возможно также вовлечение в процесс брыжеечных лимфатических узлов.
Мезентериальный лимфаденит . Проявляется болями вокруг пупка, усиливающимися при ходьбе и физическом напряжении. При пальпации боль локализуется преимущественно в проекции корня брыжейки: левом верхнем (точка Поргеса) и правом нижнем квадрантах живота. Клиническое улучшение в этом случае наступает лишь после назначения туберкулостатических препаратов. По мере прогрессирования процесса и образования в кишечнике специфических воспалительных изменений появляются боли в животе, чаще в правой подвздошной области, нарастают слабость, недомогание и симптомы интоксикации. При пальпации в правой подвздошной области можно обнаружить гладкую или бугристую малоболезненную опухоль.
Язвенно-диструктивное поражение кишечника . Проявляется симптомами раздражения брюшины, увеличивается лихорадка с большими размахами между утренней и вечерней температурой тела. В кале появляется кровь, а при микроскопии лейкоциты и эритроциты. При язвенно-деструктивном процессе нередко развиваются осложнения: перфорация, кишечное кровотечение, наружные кишечные и кишечная непроходимость.Характерными симптомами туберкулеза прямой кишки являются тенезмы и ложные позывы на дефекацию, наличие гноя и крови в кале. Боли в прямой кишке нехарактерны и появляются главным образом при поражении аноректальной области.
Дифференциальный диагноз
Распознавание туберкулезного поражения очень сложно, поскольку клинико-рентгенологические и эндоскопические признаки при нем имеют много общего с другими воспалительными заболеваниями. Дифференциальный диагноз нужно проводить с болезнью Крона и язвенным колитом, амебной дизентерией и опухолями кишечника. Исключить опухоли и амебную дизентерию помогает гистологическое исследование. При болезни Крона и при туберкулезе при эндоскопической биопсии могут выявляться саркоидоподобные гранулемы. Они состоят из скоплений лимфоцитов, в центре которых можно обнаружить единичные гигантские клетки типа Пирогова Лангханса. В отличие от болезни Крона при туберкулезе наряду с гранулемами появляются очаги казеозного некроза.
Лечение
Современное лечение неосложненных форм проводят эффективными туберкулостатическими препаратами. Однако не всегда удается достигнуть излечения. Это связано с наличием лекарственно-устойчивых мутантов микобактерий. Для того чтобы предотвратить их развитие, следует одновременно применять два эффективных препарата. Медленное размножение микобактерий и способность их длительное время находиться в неактивном состоянии обусловливает необходимость применения длительных курсов химиотерапии.
Лечение туберкулеза кишечника должно проводиться в специализированных туберкулезных стационарах. Одним из наиболее эффективных режимов лечения туберкулеза кишечника является ежедневный прием изониазида и рифампицина в течение 9㪤 мес или изониазида и этамбутола в течение 18 мес.Эти методы лечения позволяют получить благоприятные результаты у 95 и 99% больных. Основными проблемами, связанными с осуществлением лечебных противотуберкулезных программ, являются недисциплинированность больных и возможность побочного действия туберкулостатических препаратов. Количество больных, самовольно прекращающих лечение, может находиться в пределах от 15 до 40㫔%.
Опасным последствием токсического действия туберкулостатических препаратов являются гепатит, невриты преддверно-улиткового и зрительного нервов, тромбоцитопения и почечная недостаточность.
Побочные эффекты лекарств, вынуждающие изменять программу лече¬ния, наблюдаются у 3ס% больных, получающих изониазид и рифампицин и у 1מ%, получающих изониазид и этамбутол.При развитии осложнений показано хирургическое лечение.
Прогноз
Прогноз при туберкулезе кишечника серьезный и в значительной степени зависит от своевременности диагностики и лечения. При запущенных формах с распространенными деструктивными изменениями тонкой кишки прогноз скорее неблагоприятный из-за тяжелого синдрома нарушения всасывания и рецидивов кишечной непроходимости. При поражении толстой кишки прогноз менее пессимистичен в связи с возможностью обширной резекции пораженной кишки.
Профилактика
Частота развития туберкулеза у лиц, положительно реагирующих на введение туберкулина, может быть значительно снижена путем химиопрофилактики изониазидом, назначаемым в течение 1 года. Профилактическое лечение должны получать лица, находящиеся в бытовых контактах с больными активным туберкулезом, а также положительно реагирующие на туберкулин больные, регулярно получающие иммуносупрессивные, кортикостероидные препараты и страдающие иммунодефицитами различного происхождения.Вакцинация бациллой Кальметта Герена (БЦЖ), проводимая большинству людей, эффективна более чем в 80%. В районах с высокой распространенностью туберкулеза вакцинацию необходимо проводить каждому человеку моложе 20 лет без предварительной постановки туберкулиновых проб.

- Группа особого риска: причины рака прямой кишки
- Полипы кишечника
- Стадии рака прямой кишки
- Чем может проявляться рак прямой кишки?
- Метастазы при раке прямой кишки
- Симптомы рака прямой кишки
- Диагностика рака прямой кишки
- Лечится ли рак прямой кишки?
- Варианты лечения рака прямой кишки на разных стадиях
- Профилактика рака прямой кишки
- Продолжительность жизни
- Цены на лечение рака прямой кишки
Группа особого риска: причины рака прямой кишки
В большинстве экономически развитых стран, за исключением Японии, рак прямой кишки — один из самых частых типов рака, встречающийся и у мужчин, и у женщин. Статистически достоверна взаимосвязь частоты развития рака прямой кишки и большого количества употребляемых в пищу мяса и животных жиров, дефицита в рационе питания грубой клетчатки и пищевых волокон, а также малоподвижного образа жизни. Рак прямой кишки занимает стабильное 3-е место в структуре заболеваемости злокачественными новообразованиями органов желудочно-кишечного тракта, составляет 45-55% среди новообразований кишечника.
К предраковым заболеваниям прямой кишки относят хронические воспалительные заболевания толстого кишечника: хронический проктит, хронический неспецифический язвенный проктосигмоидит, болезнь Крона.
Полипы кишечника
К заболеваниям с наиболее высокой онкогенностью относят полипоз кишечника из-за высокой частоты малигнизации (озлокачествления). Трансформация в рак происходит как при одиночных полипах в прямой кишке, так и при наличии множественных очагов. Особенно это касается случаев наследственного полипоза в семье.
В соответствии с классификацией Всемирной Организации Здравоохранения, аденомы кишки делятся на три разновидности: тубулярные, ворсинчато-тубулярные и ворсинчатые. Важную роль имеет первичная гистологическая диагностика биопсии полипов, полученной в ходе колоноскопии: например, ворсинчатые аденомы малигнизируются в 35-40% случаев, а в случае трубчатых аденом риск озлокачествления ниже - до 2-6%. Риск озлокачествления увеличивается в зависимости от размеров аденомы, особенно если ее диаметр более 1 см.

Когда опухоль прорастает в подслизистую основу, такой рак уже считается инвазивным, он может распространяться в лимфатические узлы и давать отдаленные метастазы.
Стадии рака прямой кишки
Опухоли прямой кишки классифицируются в соответствии с общепринятой системой TNM, в которой учитываются характеристики первичной опухоли (T), наличие очагов поражения в регионарных лимфатических узлах (N) и отдаленных метастазов (M).
Буква T может иметь индексы is, 1, 2, 3 и 4. Tis – опухоль, которая находится в пределах поверхностного слоя слизистой оболочки, не распространяется в лимфатические узлы и не метастазирует. T4 – рак, который пророс через всю толщу стенки прямой кишки и распространился в соседние органы.
Буква N может иметь индексы 0, 1 и 2. N0 – опухолевых очагов в регионарных лимфоузлах нет. N1 – очаги в 1–3 регионарных лимфоузлах или поражение брыжейки. N2 – очаги более чем в трех регионарных лимфатических узлах.
Буква M может иметь индексы 0 или 1. M0 – отдаленные метастазы отсутствуют. M1a – отдаленные метастазы в одном органе. M1b – отдаленные метастазы в двух и более органах, либо опухолевое поражение брюшины .
В зависимости от этих характеристик, выделяют пять стадий:
Чем может проявляться рак прямой кишки?
Прямая кишка (лат. rectum) — это конечный участок толстого кишечника длиной около 14-18 см, в котором заканчиваются пищеварительные процессы и происходит формирование каловых масс. Прямая кишка состоит из нескольких анатомических участков, имеющих различное эмбриональное происхождение и гистологическое строение , что обуславливает существенные различия в характере течения рака прямой кишки в зависимости от уровня её поражения.
Прямая кишка делится на 3 части:
- анальную (промежностную), длиной 2,5 – 3,0 см, в которой расположены мышцы-сфинктеры, управляющие процессом дефекации,
- среднюю – ампулярную, длиной 8,0-9,0 см, в которой происходит всасывание жидкой части пищевого комка и формируются каловые массы,
- надампулярную, покрытую брюшиной, длиною около 4,0-5,0 см.
Злокачественные новообразования прямой кишки чаще всего локализуются в ампулярном отделе (до 80 % случаев), реже всего - в аноректальном отделе (5-8 %).
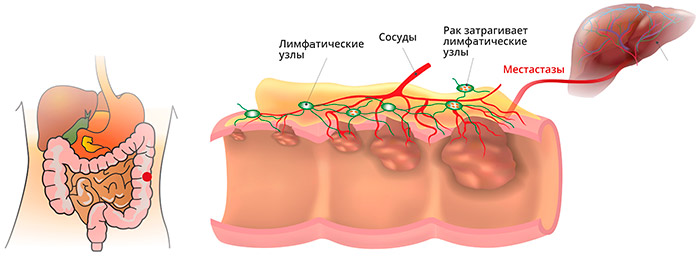
В ампулярном и надампулярном отделах прямой кишки, покрытом однослойным железистым эпителием, чаще наблюдается железистый рак - аденокарцинома, солидный рак, перстневидно-клеточный, смешанный, скирр. В целом аденокарцинома составляет 96% от всех случаев колоректального рака. Эта опухоль развивается из железистых клеток слизистой оболочки, которые продуцируют слизь. Чаще всего, употребляя термин "колоректальный рак", врачи имеют в виду именно аденокарциному.
Аноректальный отдел прямой кишки, выстланный многослойным плоским неороговевающим эпителием, чаще поражает плоскоклеточный рак и меланома. Плоскоклеточный рак составляет около 90% злокачественных опухолей аноректального отдела.
Метастазы при раке прямой кишки
Анатомические особенности прямой кишки, ее кровоснабжения и лимфооттока, определяют и характер преимущественного распространения метастазов:

Симптомы рака прямой кишки
- Первыми признаками рака прямой кишки при большинстве локализаций являются нарушения стула в виде хронических запоров и поносов, ощущения неполноценной дефекации, ложные позывы к ней (тенезмы), выделения из анального канала (слизь, кровь, гной).
- Кроме того, у большинства пациентов рано появляется болезненность при дефекации, обусловленная прорастанием опухолью стенок кишки и нарушением функции соответствующих нервов.
- При поражении мышц, формирующих анальные сфинктеры , развивается недержание кала и газов.
- Боли являются первым признаком рака прямой кишки только при раке аноректальной зоны c вовлечением в опухолевый процесс сфинктера прямой кишки. Характер боли при раке прямой кишки на ранних стадиях эпизодический, далее она может стать постоянной.
- При растущих в просвет кишки (экзофитных) и блюдцеобразных опухолях, опухолях-язвах первыми проявлениями онкологического заболевания может стать кровотечение или воспалительный процесс. Кровотечение отмечается у 75-90 % больных раком прямой кишки чаще всего в виде примеси крови в кале.
- Вместе с кровью на поздних стадиях рака могут выделяться слизь и гной.
- Ухудшение общего самочувствия (общая слабость, быстрая утомляемость, анемия, похудение, бледность кожных покровов), обусловленное длительной хронической кровопотерей и опухолевой интоксикацией, характерно для поздних стадий злокачественных образований прямой кишки.
Диагностика рака прямой кишки
Основу диагностики рака прямой кишки составляют эндоскопические методики и биопсия. Опухоль можно выявить с помощью проктоскопа – специального инструмента с миниатюрной видеокамерой, который вводят в прямую кишку. При этом врач может увидеть новообразование, определить его размеры, положение, оценить, насколько близко оно расположено по отношению к сфинктеру.
Колоноскопия позволяет оценить состояние не только прямой, но и всей толстой кишки. При этом через задний проход вводят колоноскоп – инструмент в виде тонкой длинной гибкой трубки с видеокамерой. Его проводят через всю толстую кишку, осматривая ее слизистую оболочку. Колоноскопия – безболезненная процедура, во время нее пациент находится в состоянии медикаментозного сна.
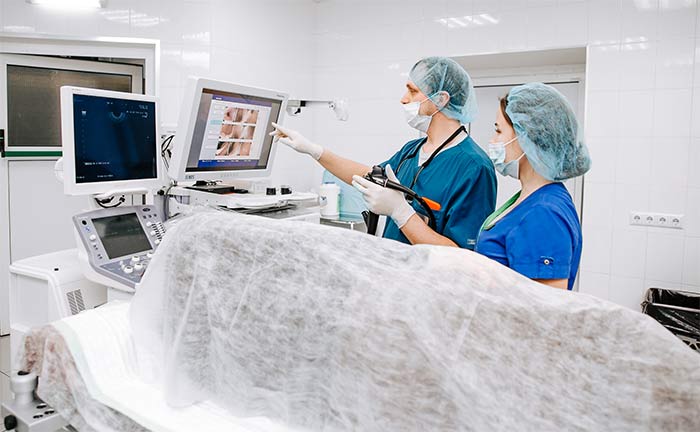
Во время эндоскопии проводят биопсию: врач получает фрагмент патологически измененного участка слизистой оболочки и отправляет в лабораторию для цитологического, гистологического исследования.
Для оценки стадии рака прямой кишки и поиска метастазов применяют УЗИ брюшной полости, рентгенографию грудной клетки, МРТ, компьютерную томографию, ПЭТ-сканирование. Трансректальное УЗИ проводят с помощью специального ультразвукового датчика, который вводят в прямую кишку. Исследование помогает оценить, насколько опухоль распространилась в окружающие ткани за пределами кишки.
Лечится ли рак прямой кишки?
В соответствии с международными протоколами по результатам диагностического обследования определяется распространенность рака прямой кишки. При этом в дополнение к международной классификации TNM, часто применяют разделение рака на 1-4-ю стадии, а также классификацию Дюка, учитывается гистологическое строение опухоли, степень дифференцировки и особенности метастазирования в зависимости от расположения в прямой кишке, наличие осложнений.
Правильно поставленный диагноз стадии опухолевого процесса при раке прямой кишки позволяет выбрать наиболее рациональную схему лечения с учетом международных руководств, включив в нее хирургическую операцию, лучевую терапию, химиотерапию и терапию таргетными препаратами.
Варианты лечения рака прямой кишки на разных стадиях
На выбор тактики лечения при раке прямой кишки влияют разные факторы, но ведущее значение имеет стадия опухоли.
На 0 и I стадии обычно показано только хирургическое вмешательство. Иногда можно ограничиться удалением полипа – полипэктомией. В других случаях выполняют трансанальную резекцию прямой кишки, низкую переднюю резекцию, проктэктомию с коло-анальным анастомозом, абдоминально-промежностную резекцию. Если операция не может быть проведена из-за слабого здоровья пациента, применяют лучевую терапию,
На II стадии хирургическое лечение сочетают с химиотерапией и лучевой терапией. Наиболее распространенная схема выглядит следующим образом:
- На начальном этапе пациент получает курс химиотерапии (обычно 5-фторурацил или капецитабин) в сочетании с лучевой терапией. Это помогает уменьшить размеры опухоли и облегчить ее удаление.>
- Затем выполняется хирургическое вмешательство. Обычно это низкая передняя резекция, проктэктомия с коло-анальным анастомозом или абдоминально-промежностная резекция – в зависимости от локализации опухоли.
- После операции снова проводится курс химиотерапии, как правило, в течение 6 месяцев. Применяют разные комбинации препаратов: FOLFOX, CAPEOx, 5-фторурацил + лейковорин или только капецитабин.
На III стадии схема лечения будет выглядеть аналогичным образом, но объем хирургического вмешательства будет больше, так как в процесс вовлечены регионарные лимфатические узлы.
На IV стадии тактика зависит от количества метастазов. Иногда они единичные, и их можно удалить, как и первичную опухоль. Операцию дополняют химиотерапией и лучевой терапией. Для борьбы с очагами в печени может быть применена внутриартериальная химиотерапия, когда раствор лекарственного препарата вводят непосредственно в артерию, питающую опухоль.
Если метастазов много, удалить их хирургическим путем невозможно. В таких случаях бывают показаны лишь паллиативные операции, например, для восстановления проходимости кишки, если ее просвет заблокирован опухолью. Основным же методом лечения является применение химиопрепаратов и таргетных препаратов. Врачи в Европейской клиники подбирают лечение в соответствии с международными протоколами и особенностями злокачественной опухоли у конкретного больного.
Профилактика рака прямой кишки
Хотя защититься от рака прямой кишки, как и от других онкологических заболеваний, на 100% невозможно, некоторые меры помогают снизить риски:
- Ешьте больше овощей и фруктов, сократите в рационе количество жирного мяса.
- Откажитесь от алкоголя и курения.
- Регулярно занимайтесь спортом.
- Некоторые исследования показали, что защититься от колоректального рака помогает витамин D. Но прежде чем принимать его, нужно проконсультироваться с врачом.
- Если в вашей семье часто были случаи рака прямой кишки, вам стоит проконсультироваться с клиническим генетиком.
- Если у вас диагностировали наследственное заболевание, которое приводит к образованию полипов и злокачественных опухолей кишечника, вам нужно регулярно проходить колоноскопию. Запись на консультацию круглосуточно
Читайте также:

