Ттг понижен и киста яичника

Они стимулируют деление половых клеток, эндометрий разрастается и готовится принять и удержать оплодотворенную яйцеклетку, не дав ей выскользнуть. Если овуляции не происходит, уровень эстрогенов падает, и на первый план выходит прогестерон — начинается вторая половина цикла. Неиспользованные клетки погибают и в менструальный период выводятся из организма.
В норме количество образовавшихся и подлежащих уничтожению клеток совпадает. Но только до тех пор, пока баланс эстрогена и прогестерона регулирует щитовидная железа. Как только она становится гиперактивной, количество вырабатываемых эстрогенов резко увеличивается, и этот баланс нарушается.
Прогестерона катастрофически не хватает, из миллиарда родившихся клеток ему по силам уничтожить только девятьсот миллионов, а сто миллионов остаются невредимыми. И так от цикла к циклу картина повторяется — количество клеток планомерно растет.
— И как справляется с ними организм?
— Гипофиз и гипоталамус задаются тем же вопросом: что делать с этими никому не нужными клетками? Варианта три: локализовать их в молочных железах, эндометрии, матке. В результате что получает женщина? Мастопатию, фиброаденому, эндометриоз, миому. И тут же бросается спешно избавляться от всех этих недугов.
Но какой смысл удалять миому хирургическим путем, принимать гормоны в надежде вылечить мастопатию и пытаться избавиться от эндометриоза с помощью препарата, обнуляющего выработку женских гормонов?! Все эти меры приводят к малопредсказуемым последствиям. Устранять надо причину!
То есть нормализовать эстрогено-прогестероновый баланс и восстановить работу всей эндокринной системы.
Клиника Московского института кибернетической медицины Клиника Московского института кибернетической медицины

Зифа, Сбалансируйте свои гормоны
Излишнее количество соли вредит сердцу, а вредные жиры повышают уровень холестерина. Правильное питание поможет предотвратить повышение уровня эстрогена. Как держать его под контролем?
КАК ОН РАБОТАЕТ?
Репродуктивный гормон эстроген также принимает участие в формировании костей, балансе жидкости и здоровье твоей кожи. Но если его не контролировать должным образом, то повышенный уровень может привести к перестимуляции чувствительной к эстрогену ткани в груди и шейке матки, что вызовет рост клеток и станет причиной таких неприятных заболеваний, как фиброз или рак груди.
В организме женщины присутствуют три типа эстрогена, и контролировать их уровень – это задача печени. Сначала она превращает эстрадиол в эстрон, а затем в эстриол – форму эстрогена, удалять которую из организма гораздо легче.
“Эстрон и эстрадиол являются чрезвычайно активными стимулянтами грудной и маточной ткани, которые способны осложнить такие связанные с эстрогеном проблемы, как ПМС, фиброз, эндометриоз и даже рак груди, – предупреждает доктор Сьюзан Ларк, автор книги “Гормональная революция”. – Способность печени превращать эстрадиол в эстриол очень важна, поскольку эстриол более безопасная и менее химически активная форма эстрогена”.
ЗДОРОВОЕ ПИТАНИЕ
Богатый клетчаткой рацион питания с низким количеством животных жиров поможет организму избавиться от излишнего эстрогена. Избегайте употребления в пищу мяса, напичканного гормонами. “Мы предлагаем людям с чувствительными к раку гормонами выбирать органические животные продукты, – говорит врач-диетолог Лиз Батлер. – Некоторые химические вещества могут нарушать гормональный баланс, поэтому было бы неплохо принять меры предосторожности”.
В то время как растительные фитоэстрогены в сое обладают некоторыми полезными свойствами (например, защищают от рака легких), они также копируют действие эстрогена в организме. Это означает неблагоприятное воздействие на зависящие от эстрогена болезни. “На здоровье тех, кто боролся бы с болезнью без употребления в пищу соевого молока или йогурта, его небольшие количества (до 1 раза в день) вряд ли оказали бы негативное действие, – говорит Батлер. – Хотя с соей в форме пищевой добавки следует быть весьма осторожными, так как очевидных доказательств относительно ее эффекта недостаточно”.
Тем не менее можно помочь своему организму более эффективно усваивать эстроген. Для поддержки печени больше употребляйте в пищу необходимых жирных кислот, содержащихся в жирной рыбе, семечках и авокадо. Селен (в бразильских орехах и коричневом рисе) и витамин К (зеленые лиственные овощи) также помогут хорошей работе печени. Антиоксиданты, которыми богаты свежие соки, например, морковный, яблочный, свекольный и сок сельдерея, тоже внесут свой полезный вклад в ее работу.
ПОМОГИ СВОЕЙ ПЕЧЕНИ
Чтобы позаботиться о здоровье своей печени и предотвратить повышение уровня эстрогена, сократите потребление следующих продуктов:
• Насыщенные жиры, содержащиеся в красном мясе и молочной продукции, – они напрягают печень, поэтому она менее эффективно разрушает эстроген.
• Сахар – он уменьшает содержание витаминов группы В, которые необходимы печени для подавления активности эстрогена.
• Алкоголь – он напрягает печень, влияя на ее способность усваивать гормоны. Также он уменьшает количество В-витаминов.
Перевод И. ХАДЖИЕВОЙ


Джамиля, Неправильное функционирование яичников является одной из самых частых причин кисты яичников. В процессе овуляции происходит разрыв графова пузырька и выброс находящейся в нем яйцеклетки и жидкости в брюшную полость. Если же этот пузырек не разрывается, происходит растягивание его стенок и накопление в нем жидкости, в результате чего и формируется одиночная киста. Множественные же кисты формируются вследствие запущенного воспалительного процесса. Киста может иметь диаметр от 1,5-2 см до 7 см, однако и это не предел.
Современный стиль одежды, который очень любит наша молодежь, не особо подходит для погодных условий нашей страны. Короткие юбки, джинсы с низкой талией, в общем, легкая одежда холодным морозным днем в сочетании с ослабленным иммунитетом быстро дадут о себе знать в виде воспаления. Например, нарушение работы почек в сочетании с воспалением или без него приводит к появлению застойных явлений в малом тазу, в результате чего может развиться киста из-за нарушения кровоснабжения и питания половой сферы. Кроме того, киста может получить развитие из желтого тела, из ткани покрывающей яичник (эпителий).
Нарушение гормонального фона также провоцирует развитие данного заболевания. Как правило, такая киста лечиться гормональными препаратами, подобранными индивидуально для каждой пациентки.
Нарушение функций эндокринной системы, менструация в раннем возрасте, перенесенные аборты, нехватка гормонов, производимых щитовидной железой, воспалительные заболевания и половые инфекции – все это также может служить причиной возникновения кисты яичника.
Часто встречаемой причиной возникновения кисты является эндометриоз, заключающийся в разрастании эндометрия за пределы матки. При таком диагнозе лечение должно быть направлено на устранение источника болезни и самой болезни.


Нина, не все. Общий крови, на инфекции, на беременность.
Вообще, местным врачам никто не доверяет, они вообще русских ненавидят.
А русские врачи тут на моей памяти загубили уйму народа. одна акушерка со стажем- три десятка убитых беременностей, и фельдшер, который не знает даже как аппарат узи включается. Вот и вся наша курортная медкоманда
Все что можно было от них вызнать, все вызнали. Большего не добиться при всем желании.
До июля надо продержаться, а потом отпуск, домой, там все - и поликлиника, и анализы.


ТaТтИ”*°•. - планировала ровно год, дюф, глюкофаж, декс полгода. потом поймала один! раз высокий пролактин, три раза был в норме, пропила достинекс и после окончания курса 2месячного сразу беременность. овуляция появилась еще в первый месяц. у мужа огромные проблемы были с сг, нормальной морфологии 3 %, и активных 2%. беременность очень тяжелая - ицн, швы, постоянный тонус, от избытка гинипрала проблемы с печенью, плюс проблемы с гемостазом. родился здоровый ребенок,
04.18.2012, 8/9 апгар, 3070-51, роды тяжелые, родовая деятельность слабая- все как по книжке спкя. от себя советы - при спкя показаны пролактин понижающие препараты всем без исключения независимо от результатов анализа, при беременности узи шейки через каждые десять дней начиная с 17 недели и до предела. если накладывают швы антибиотики обязательно до и после операции. санация- это очень важно. дюфастон не отменять до 22 недели минимум. девочки, узнала о беременности через неделю после рождества, в рождество молилась всю ночь деве Марие и жгла свечи на окне.

Я думаю, что эта информация многим поможет разобраться в причинах появления гипотиреоза. Может не в ту тему разместила, админы, если что - поправьте.
Возможность изменения структуры и функции щитовидной железы под влиянием гормонов яичников в настоящее время остается неизученной проблемой. Информация о воздействии эстрадиола, прогестерона и андрогенов на ткань щитовидной железы человека более чем скудна. Однако эстрадиол, прогестерон и тестостерон имеют собственные рецепторы в ткани щитовидной железы.
Активация эстрогеновых рецепторов сопровождается в тиреоидной ткани: усилением пролиферации эпителия; потенцированием митогенных процессов, стимулируемых тиреотропным гормоном.
Эндогенная или экзогенная гиперэстрогения сопровождается усилением реакции тиреотропного гормона на тиреотропин-рилизинг-гормон. Однако это не всегда приводит к развитию гипертиреоза. Эстрогены активизируют синтез печенью белка, связывающего тироксин в общей циркуляции. Поэтому увеличение общей тироксинемии сочетается со снижением концентрации свободного тироксина. По принципу отрицательной обратной связи повышается уровень тиреотропного гормона. Это вызывает усиление процессов дифференцировки клеток щитовидной железы с последующей гиперплазией. Не исключено, что гиперэстрогения может стать пусковым механизмом в развитии узловых форм зоба.
Вероятнее всего, влияние тестостерона заключается в снижении митогенной активности ткани щитовидной железы. Плотность андрогеновых рецепторов в узловых участках щитовидной железы ниже, чем в нормальной паренхиме. Это означает, что андрогены оказывают антипролиферативные эффекты, стимулируемые эстрогенами.
Меньшая предрасположенность мужского организма к аутоиммунному заболеванию диффузный токсический зоб также связана с андроген-опосредованным уменьшением экспрессии гена FcgammaREB2, ответственного за развитие данной патологии.
По данным Giani C., у пациенток с раком молочной железы частота встречаемости патологии щитовидной железы составляет 46%, в то время как в популяции только 14%. Диффузный нетоксический зоб выявляется у 27,4% больных, против 11% в группе контроля. Аутоиммунный тиреоидит диагностирован в 13.7% наблюдений, против 2% в группе контроля. Чаще встречается заболевание диффузный токсический зоб, рак щитовидной железы.
Итак, роль половых стероидов на структуру щитовидной железы вряд ли можно считать решающей. Тем не менее очевидна модули-рующая функция эстрогенов, прогестерона, андрогенов на деятельность тиреоцитов.
Таким образом, нарушение баланса между эстрогенами, прогестероном и андрогенами, имеющее место у пациенток с различной патологией молочных желез, может сочетаться с изменением как структуры, так и функции тиреоидной ткани.
Цель исследования: оценка степени риска развития патологии щитовидной железы среди пациенток с диффузными и узловыми формами мастопатии.
Обследовано 6 пациенток с гистологически подтвержденным диагнозом фиброзно-кистозной мастопатии. Контрольную группу составили 6 практически здоровых женщин, соотносимых по возрасту, без патологии молочных желез.
Определение тиреоидного статуса выявило следующие отклонения: средний уровень тиреотропного гормона, равный 2,3 мЕд/л, не выходил за пределы нормальных значений, но был выше контрольного показателя, отличие статистически значимо. Нарушение соотношения между общим и свободным уровнем тироксина в крови также нарушено в пользу повышение общего Т4 и снижения фракции свободного гормона. Показатели йодурии не отличались от контрольных и соответствовали уровню в популяции, проживающей в эндемичном районе. Эхографическое исследование выявило нарушения структуры щитовидной железы в 50% наблюдений. В том числе: у 33,3% пациенток наличие гипоэхогенных очагов размером до 3 5 мм в диаметре, у 16,7% увеличение объема щитовидной железы. У 50% обследуемых патологии щитовидной железы не выявлено. В группе контроля в 33,3% наблюдений установлен диагноз эндемический зоб на основании увеличения объема щитовидной железы в сочетании со снижением показателей йодурии.

Таким образом, у пациенток с фиброзно-кистозной мастопатией повышен риск развития патологии щитовидной железы.
Нарушение гормонального профиля половых стероидов отражается на секреции тиреотропного гормона , ТТГ, соотношении общей и свободной фракций тироксина крови.
Наличие диффузных и узловых форм мастопатии является основанием для обследования пациенток на предмет патологии щитовидной железы.
Задачами продолжающегося исследования является:
1 оценить частоту развития аутоиммунных и иных форм патологии щитовидной железы у больных с дисфункциональными и онкологическими заболеваниями молочных желез;
2 разработать алгоритмы лечения пациенток с сочетанной патологией молочных желез и щитовидной железы с целью устранения отрицательного влияния гиперэстрогении как на гипоталамогипофизарном уровне, так и в структуре щитовидной железы.
Итак, роль половых стероидов на структуру щитовидной железы вряд ли можно считать решающей. Тем не менее #ОЧЕВИДНА модулирующая функция эстрогенов /прогестерона /андрогенов на деятельность тиреоцитов- клеток щитов железы
Т.об., нарушение баланса между эстрогенами /прогестероном/ и андрогенами,
. может сочетаться с изменением как структуры, так и ФУНКЦИИ тиреоидной ткани.

Влияние тиреоидных гормонов на репродуктивную систему женщины

Все эндокринные органы и клетки в организме составляют единую систему, в которой все взаимосвязано и при нарушении нормальной работы какого-то одного ее звена, непременно будут страдать и другие составляющие. Это в первую очередь касается щитовидной железы (ЩЖ) и яичников. Очень тесная взаимосвязь между функционированием этих двух желез внутренней секреции не позволяет рассматривать их по отдельности.
Давно доказано, что при нарушении работы ЩЖ (как гипотиреоз, так и тиреотоксикоз) страдает работа практически всех органов и тканей в организме, в том числе и репродуктивной системы женщины. Тиреоидные гормоны по праву называют “субстратами жизни”, ведь практически не существует процессов жизнедеятельности, в которых бы они не участвовали. В данном случае речь пойдет о связи гормонов ЩЖ и функционированием половых желез женщины.
Для того чтобы понять насколько щитовидная железа важна для женского здоровья, рассмотрим несколько доказанных фактов:
- любые нарушения функции ЩЖ, даже субклинические и скрытые формы, могут стать причиной ановуляции, разнообразных нарушений менструальной функции, бесплодия, как первичного, так и вторичного, привычного невынашивания беременности, спонтанных абортов и преждевременных родов;
- гипотиреоз у девочек пубертатного возраста часто сопровождается задержкой полового развития, аменореей, различными нарушениями менструального цикла;
- повышенная продукция тиреоидных гормонов сочетается с разнообразными дисгормональными и гиперпластическими процессами половых органов (миома матки, поликистозные яичники, мастопатия, эндометриоз, гиперплазия эндометрия и маточные кровотечения).
Также стоит указать, что такая связь не является односторонней. Так же, как ЩЖ влияет на репродуктивные органы, те, в свою очередь, оказывают действие на ЩЖ. Убедиться в этом просто. Достаточно вспомнить, как меняется тиреоидная функция при беременности, лактации, наличии различных дисгормональных заболеваний половой системы.
Щитовидная железа вырабатывает тиреоидные гормоны (тироксин и трийодтиронин), которые и влияют на большинство клеток в организме, а также кальцитонин – гормон кальциевого гомеостаза. Но синтез гормонов находится под строгим контролем высших уровней нейроэндокринной системы – гипофиза, гипоталамуса и коры головного мозга. Аналогичным образом происходит и регуляции работы яичников.
Кора головного мозга посылает нервные сигналы в гипоталамус о состоянии гормонального гомеостаза, который отвечает на это выработкой рилизинг-факторов (либеринов, которые стимулируют работу гипофиза и статинов, которые тормозят ее) и трансформирует нервный импульс в гормональный ответ. Тиреотропин-рилизинг-фактор заставляет гипофиз вырабатывать тиреотропный гормон (ТТГ), а гонадотропин-рилизинг-фактор – фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ). Эти гормоны направляются к своим пунктам назначения (щитовидная железа для ТТГ и яичники для ФСГ и ЛГ) и активируют образование тиреоидных и половых гормонов.
В свете последних научных исследований было доказано, что рецепторы к тропным гормонам в ЩЖ и половых железах очень схожи по своей структуре, да и сами гормоны отличаются друг от друга не слишком – это доказывает их совместное происхождение из одного субстрата, что и обусловливает тесную взаимосвязь.
Существует два уровня воздействия тиреоидных гормонов на процессы в яичниках.
Первый является универсальным, то есть Т3 и Т4 оказывает такое же влияние на клетки половых желез, что и на другие органы – стимулируют рост и дифференциацию клеток, имеют репаративные способности, регулируют энергетический и все обменные процессы в клетке.
Второй был открыт совсем недавно и является специфическим для половых желез. Яичники на своей поверхности имеют специфические рецепторные молекулы не только к тироксину и трийодтиронину, но и к тиреотропному гипофизарному гормону. Таким образом, процессы созревания ооцитов, рост доминантных фолликулов, оплодотворяющая способность яйцеклеток, синтез эстрогеновых гормонов и прогестерона находятся под непосредственным контролем от деятельности тиреосистемы, а не только от гонадотропной гипофизарной функции. Также Т3 и Т4 активируют всасывание пищевого холестерина из кишечной трубки, а также образование эндогенных холестериновых молекул. А, как известно, холестерин – это субстрат для образования половых гормонов.
Таким образом, функция ЩЖ оказывает прямое и опосредованное влияние на работу яичников и состояние всей репродуктивной системы женщины, и иногда вылечить женскую болезнь или забеременеть невозможно без коррекции работы щитовидной железы.
Репродуктивная система человека, является одной из древнейших физиологических систем организма, функционирование которой определяется слаженной работой нейро-эндокринных взаимодействий. Эндокринная система, объединяющая в своем составе все железы внутренней секреции (гипофиз, гипоталамус, щитовидную железу, поджелудочную железу, надпочечники, и гонады) позволяет осуществить синхронный контроль обеспечения гомеостаза организма. При этом даже незначительные отклонения в работе одного из органов эндокринной системы, могут повлечь за собой сбой в работе других органов и значительные проблемы с репродуктивной системой [3].
Заболевания щитовидной железы чаще встречаются у женщин, чем у мужчин и играют важную роль в нарушениях физиологии размножения. Как гипер- так и гипотиреоз оказывают сильное влияние на метаболизм половых гормонов [1]. Дефицит тиреоидных гормонов приводит к выраженным изменениям синтеза, транспорта и периферических эффектов половых гормонов. При длительном дефиците гормонов щитовидной железы повышается уровень пролактина, что впоследствии приводит к бесплодию, обусловленному хронической ановуляцией, нарушаются процессы метаболизма эстрогенов, в частности переход эстрадиола в эстрон, что приводит к изменениям менструального цикла, бесплодию, прерыванию беременности [8]. Избыток гормонов щитовидной железы так же крайне неблагоприятно влияет на репродуктивную систему, стимулируя длительную циркуляцию женских половых гормонов в сыворотке крови, что провоцирует развитие гиперпластических процессов в эндометрии, вторичного поликистоза яичников, маточных кровотечений или аменореи (отсутствие менструаций от 3-х и более месяцев). В свою очередь в ткани щитовидной железы выявлены рецепторы половых гормонов, при этом эстрогены могут оказывать на щитовидную железу стимулирующее действие, а прогестерон – напротив, угнетающее [3]. Кроме того, функция щитовидной железы находится в тесном взаимодействии с системой гипоталамус-гипофиз-яичники благодаря наличию общих центральных механизмов регуляции [8]. Установлены нарушения в тиреоидном статусе больных при ряде доброкачественных и злокачественных опухолевых процессах [4,5].
Гистерэктомия (ГЭ) у женщин с функционирующими яичниками, при доброкачественных заболеваниях матки, неизбежно приводит к нарушению гомеостаза, срыву процессов адаптации на всех уровнях, усугублению климактерических расстройств. Она способствует нарушению сложных нейроэндокринных взаимоотношений гипоталамус – гипофиз – яичники – кора надпочечников – щитовидная железа [9]. В настоящее время особенность функционирования яичников, оставшихся без органа-мишени функция, а также возможные нарушения в эндокринной системе, следующие за гистерэктомией, изучены мало. Остается не до конца выясненной роль удаления основного органа-мишени – матки, в последующем опухолевом росте в яичниках.
Учитывая отсутствие сведений о состоянии нейрогормональной системы у пациенток с оставленными яичниками после гистерэктомии, представляет интерес исследовать показатели функциональной активности щитовидной железы у женщин с доброкачественными и злокачественными опухолевыми процессами в яичниках, развивающимися в присутствии или отсутствии матки.
Материалы и методы исследования
Обследованы 74 пациентки с доброкачественными и злокачественными образованиями яичников с наличием или отсутствием матки в возрасте от 48 до 75 лет, находящиеся в менопаузе разного срока длительности. Средний возраст больных составил 58,3±1,2 года. В качестве контроля были обследованы 24 условно здоровые женщины. В крови проводили исследования показателей щитовидной железы: Т4 (тироксин), Т3 (трийодтиронин) – общие формы и FТ4, FТ3 – свободные формы, ТТГ (тиреотропный гормон). Определение гормонов крови осуществляли радиоиммунным методом с использованием стандартных тест-наборов фирм Иммунотех (Чехия). Оценка достоверности произведена с использованием t-критерия Стьюдента, уровень Р Примечание . * – отличие от здоровых женщин достоверно (р
Заболевания женской репродуктивной системы могут протекать бессимптомно. Поэтому о патологии пациентка может узнать, когда недуг переходит в запущенную стадию. Чтобы этого не произошло, нужно проходить обследование у гинеколога не реже, чем раз в год. Одной из довольно распространенных патологий является так называемая гормональная киста яичника. Особенности заболевания, его симптомы и методы лечения будут рассмотрены далее.
Описание заболевания
Гормональная киста яичника представляет собой доброкачественное образование, являющееся полой капсулой, пузырем, заполненным однородным содержимым. Это может быть жидкость, жир, кровь или иные субстанции. Гормональная киста – собирательное понятие. Она появляется вследствие ряда патологических процессов в организме.
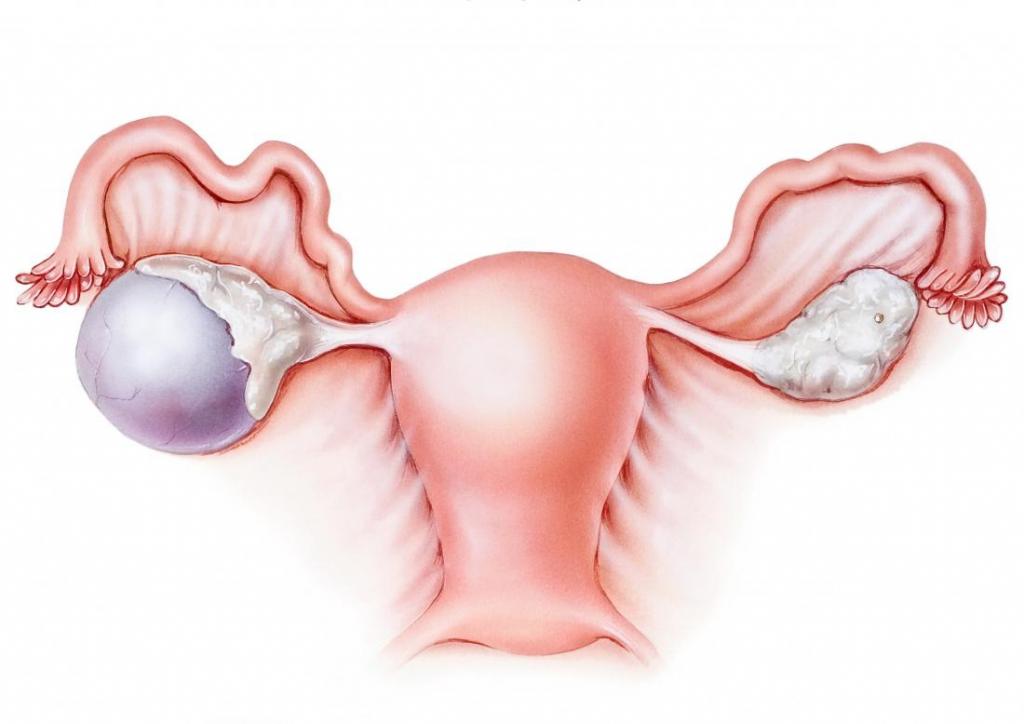
Из названия такого новообразования понятно, что вызывает появление кисты яичника гормональный сбой. Однако причин для появления кист множество. Это может быть воспалительный процесс, воздействие внешних неблагоприятных факторов, прием определенных препаратов.
Кисту не расценивают как истинную опухоль яичника. Она растет из структуры этого органа. Оболочка кисты – это соединительная ткань. Она не растет, а только растягивается. Такое образование может быть только на одном или обоих яичниках. По мере роста внутри капсулы из соединительной ткани накапливается содержимое. Из-за этого часто происходит разрыв кист или ее перекручивание.
Но вот истинную опухоль яичника медицинские специалисты называют кистомой. Она может расти, прорастать в соседние ткани. Велика вероятность ее перерастания в злокачественную опухоль.
Чтобы понимать механизм развития кисты, нужно иметь представление о работе яичников. В этих органах содержится запас фолликулов. Они постоянно вырабатываются попеременно то в одном, то в другом яичнике. Некоторые из них проходят обратное развитие, которое называется атрезией.
Остальные фолликулы растут, проходят стадию овуляции, формирования желтого тела. Со временем происходит такой процесс, как апоптоз (запрограммированная гибель клетки). Она полностью рассасывается. Но при нарушении апоптоза происходит формирование новообразования. Чаще всего причиной появления подобных отклонений является гормональный сбой, но досконально этот процесс до сих пор не изучен.
Разновидности
Гормональная киста яичника левого или правого может относиться к тому или иному виду. От того, к какой категории относится новообразование, зависит и подход к ее лечению. В подавляющем большинстве у женщин детородного возраста появляются фолликулярные и кисты желтого тела.
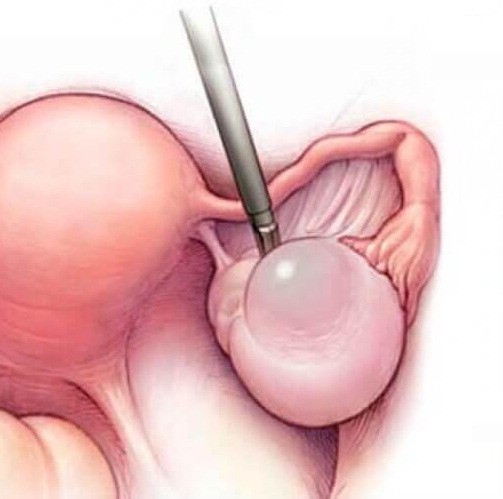
Это менее опасные новообразования, которые проходят самостоятельно через 2-3 месяца. Но существуют и иные виды кист. Самыми распространенными являются следующие разновидности:
- Функциональные. К этой категории относятся кисты желтого тела. Они возникают на выходе из фолликула яйцеклетки. Рост опухоли начинается после овуляции. В нормальном состоянии желтое тело имеет размер 17-25 мм. Если размер стал больше, это образование называют кистой. В диаметре они могут достигать 5-6 см. При физической нагрузке оболочка может разорваться. Происходит кровоизлияние, что требует срочной операции. Внутреннее кровотечение может привести к летальному исходу.
- Фолликулярные. Эти образования становятся результатом непроизошедшей овуляции. Фолликул не разрывается, а растет дальше. В его полости скапливается жидкость. Доминантный фолликул имеет размер от 17 до 23 мм. Если он не овулировал на 11-14 день менструального цикла, его размер превышает допустимую норму, образование называют кистой. Диаметр такой кисты может достигнуть со временем 12 см.
- Параовариальные. Такие образования находятся между связками яичника. Образование имеет одну капсулу, размер которой составляет 2-10 см Внутри оно содержит жидкость. В ней определяется небольшое количество белка. Такая киста развивается медленно.
- Эндометриоидные. Является следствием эндометриоза, который появляется в яичнике. Клетки эндометрия в силу определенных обстоятельств попадают в яичник. При этом они подчиняются законам менструальной регуляции. Когда приходит время менструации, такие клетки разрушаются и скапливаются в капсуле. Кровь сгущается и редуцируется в этом образовании.
- Дермоидные. Такие кисты практически никогда не переходят в форму злокачественных. Внутри капсулы находятся зачатки придаточных тканей, например, жировой, костной. Растет такая киста медленно, но со временем может давить на соседние ткани, нарушая их правильное функционирование.
- Цитаденома. Это кистома или истинная киста. Такое новообразование может иметь одну или несколько камер. В зависимости от их содержимого, они разделяются на муцинозные и серозные.
Это основные разновидности гормональных кист яичника. Лечение зависит от типа новообразования. Оно может быть консервативным или хирургическим.
Основные причины появления кист
Гормонально-активные кисты яичников возникают из-за ряда нарушений в организме. Механизм их возникновения не изучен до конца. Основной причиной подобной патологии является нарушение апоптоза, а также дисбаланс половых гормонов.
Кроме того, у пациенток, у которых наблюдаются такие патологии, часто присутствует воспаление женских половых органов. Также возможны эндокринные заболевания. Это основные причины развития кист. Среди иных факторов, провоцирующих их развитие, отмечаются:
- Вредные привычки (курение, алкоголь и т. д.).
- Излишний или недостаточный вес.
- Смена климата, условий проживания.
- Стрессы, переутомление, депрессивные заболевания.
- Раннее или, наоборот, позднее начало половой жизни.
- Большие физические нагрузки.
Гормональная киста яичника может возникнуть как у совсем юной, так и пожилой женщины. Поэтому своевременная диагностика позволяет выявить патологию на ранних стадиях.
Симптоматика
Существуют разные симптомы гормональной кисты яичника. Хотя гораздо чаще заболевание протекает без всяких признаков. Обнаруживаются такие кисты при прохождении УЗИ или на осмотре у гинеколога.

Но в ряде случаев заподозрить наличие подобного образования позволяют соответствующие симптомы. Гормональная киста яичника имеет ряд проявлений:
- Тянущие боли внизу живота или с одного бока.
- Во время полового контакта болезненность усиливается.
- В нижней части живота появляется чувство тяжести.
- Маточное дисфункциональное кровотечение.
- Ощущение давления при опорожнении кишечника или мочевого пузыря.
- Тошнота или даже рвота при увеличении физической нагрузки.
- Нарушения менструального цикла вплоть до аменореи.
Существуют и иные симптомы, при появлении которых нужно срочно вызвать скорую помощь.
- Брюшная стенка напряжена.
- Сильная болезненность внизу живота.
- Высокая температура (выше 38ºС) при возникновении болезненных ощущений внизу живота.
- Маточные кровотечения, кроме менструации.
- Слабость, головокружение, сильная жажда.
- Обморок.
- Тошнота и рвота.
- Бледность кожных покровов, сильная потливость, учащенное мочеиспускание.
Перечисленные симптомы могут свидетельствовать о разрыве кисты. В этом случае действовать нужно быстро. Внутреннее кровотечение угрожает жизни. Нужна срочная медицинская помощь хирургического характера.
Диагностика
Лечение гормональной кисты яичника невозможно назначить без правильной диагностики. Это комплекс исследований, который позволяет определить некоторые особенности заболевания. На основе результатов обследований принимается решение о методике и схеме лечения.

В некоторых случаях заподозрить развитие кисты может врач на осмотре. Однако для получения точной информации обязательно проводится УЗИ яичников. Это обследование позволяет определить месторасположение и тип кисты, ее размеры. На основе полученной информации врач принимает решение о выборе методики лечения.
На УЗИ киста выглядит как темное пятно. Это анэхогенная область, которая имеет оболочку. При необходимости врач может назначить дополнительные обследования:
- компьютерная томография яичников;
- лапароскопия;
- МРТ;
- анализ на определение уровня половых гормонов;
- анализ на онкомаркеры СА-125 (отражает активность процесса), НЕ-4 (доклиническая форма рака);
- пункция дугласова кармана, которая применяется при подозрении на внутреннее кровотечение из-за разрыва кисты.
Если подозрений на онкологический процесс нет, выбирается выжидательная тактика. Если в течение 3 месяцев киста не рассосалась или хотя бы не уменьшилась в размере, ее удаляют хирургическим путем.
Особенности лечения
Гормональная киста яичника может пройти самостоятельно. Поэтому врачи и выбирают выжидательную тактику. Это случается в большинстве случаев, но только если это фолликулярная или киста желтого тела. Стоит понимать, что даже самое безобидное, небольшое новообразование требует постоянного контроля со стороны медиков. Это позволяет предупредить развитие осложнений.

Чтобы увеличить вероятность самостоятельного излечения, нужно нормализовать гормональный фон. Нужно точно знать, какие именно вещества в крови не соответствуют установленным нормам. Это эффективный подход, согласно отзывам. Гормональное лечение кисты яичника назначают по индивидуальной схеме, исходя из особенностей организма пациентки. Это таблетки, которые могут применяться в целях контрацепции.
Также назначается противовоспалительная и антибактериальная терапия. Врач может назначить физиотерапию, а также ферментативные препараты. Консервативное лечение длится в течение нескольких менструальных циклов. Затем снова назначается УЗИ. По его результатам принимается решение о дальнейших действиях.
Если консервативное лечение не дало результатов, показано хирургическое вмешательство. Оно может быть лапаротомическим (открытый разрез) или лапароскопическим (при помощи эндоскопа).
Если это плановая процедура, скорее всего, врач назначит процедуру с лапароскопическим доступом. При этом брюшная стенка травмируется гораздо меньше. Период восстановления будет коротким. При экстренном оперировании проводится лапаротомия. Это случается, если есть подозрение на перерождение опухоли в злокачественное новообразование или если размер кисты больше среднего. Также при разрыве или перекручивании кисты назначают лапаротомическую операцию.
Отзывы о гормональной терапии
По отзывам, гормональная киста яичника проходит с большей долей вероятности, если применять определенные препараты. Их список значительный, но выбор должен делать только гинеколог после проведения диагностики. Схема лечения включает в себя следующие препараты:
- Гормональные таблетки.
- Антибиотики.
- Витамины.
- Обезболивающие препараты.
- Антидепрессанты.
В список гормональных препаратов при кисте яичника входят таблетки на основе прогестерона. Подобные средства доказали свою эффективность. С их помощью, согласно отзывам, можно вылечить кисту яичника без хирургического вмешательства. Прогестерон регулирует вторую половину менструального цикла. При его использовании в схеме лечения получается замедлить рост кисты. Из-за этого новообразование постепенно уменьшается до полного исчезновения.
Гормональные таблетки для лечения кисты яичника – это оральные контрацептивы. Они подавляют выработку эстрагенов, поэтому овуляция во время терапии отсутствует. Если этот гормон не вырабатывается, перестает расти и киста. Прием противозачаточных таблеток позволяет предотвратить развитие новых кист. Это могут быть как моно-, так и двухфазные препараты.
Отзывы об эффективных таблетках
Гинекологи в своих отзывах отмечают некоторые названия гормональных таблеток от кисты яичника. По их мнению, наиболее эффективными препаратами являются:
- "Дюфастон".
- "Антеовин".
- "Логеста".
- "Жанин".
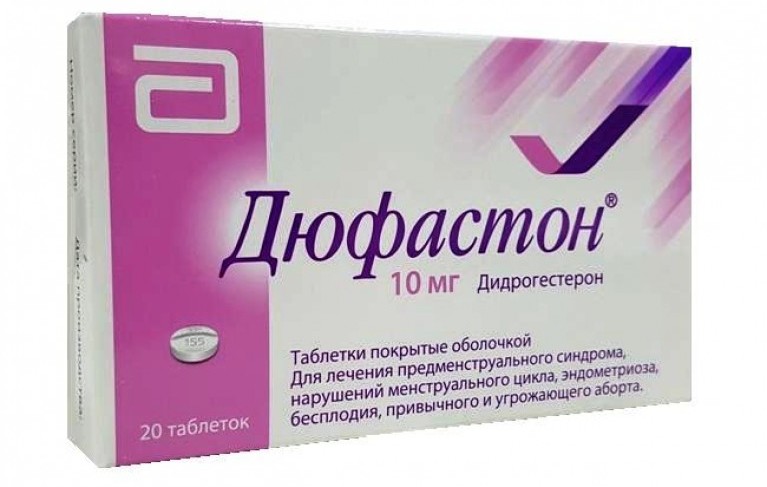
Выбор препарата врач делает на основе данных диагностических исследований и особенностей протекания заболевания. Самолечение может быть весьма опасным. При необходимости гинеколог корректирует схему лечения, так как тот или иной препарат может не подойти.
Оральные гормональные противозачаточные средства принимают курсом. Пропускать прием препарата категорически запрещается. Терапия длится от 3 до 6 месяцев, но не дольше. Продолжительность применения подобных препаратов ограничена.
Антибиотики
Частой причиной развития патологии является воспалительный процесс в мочеполовой системе. Поэтому вместе с гормональной терапией врач назначает противомикробные, противовоспалительные, противогрибковые препараты.
Выбор лекарственного средства врач делает на основе лабораторных исследований. Точно определяется, какой возбудитель вызвал заболевание, а также в какой области мочеполовой системы оно развивается. Выбор также должен делать гинеколог. Некоторые препараты не сочетаются друг с другом.
Витамины
Часто причиной появления заболевания является снижение иммунитета. Чтобы его повысить, принимают витаминные комплексы. В их состав обязательно должны входить фолиевая, аскорбиновая кислота, а также витамины группы В и Е. Это позволит поддерживать организм, обеспечивая его необходимыми веществами. Процесс выздоровления будет проходить быстрее, а новые проблемы удастся предотвратить.
Важно полноценно отдыхать, правильно питаться. Потребуется нормализовать вес, больше гулять на свежем воздухе. Физические и эмоциональные нагрузки нужно снизить. В этом случае иммунитет восстановится, организм запустит процессы регенерации.
Читайте также:

