Трипл негативный рак молочной железы научные публикации

Тройной негативный подтип рака молочной железы (ТНРМЖ) диагностируется в 15% случаев заболевания 1 , однако на него приходится около 40% летальных исходов от этого новообразования 1-4 . Клетки ТНРМЖ не содержат рецепторов эстрогенов и прогестерона, а также амплифицированного гена HER2, что делает заболевание малочувствительным к проведению гормональной и таргетной терапии 5 . ТНРМЖ характеризуется агрессивным течением и частыми рецидивами. 6-8
Помимо этого, специалисты выделяют PD-L1-положительный подтип заболевания, течение которого сопряжено с наиболее неблагоприятным исходом. 9
В отличие от других подтипов рака молочной железы, для ТНРМЖ характерно мультиорганное метастазирование (легкие — 32%, головной мозг — 9%, кости — 36%, печень — 22%). 10 Кроме того, ТНРМЖ чаще диагностируется в более молодом возрасте (средний возраст постановки диагноза 53 года). 11
До недавнего времени для пациенток с ТНРМЖ была показана только химиотерапия. 12 Однако наука не стоит на месте, ученые продолжают поиски уязвимых точек коварного заболевания, в результате в арсенале онкологов появилась комбинация атезолизумаба с наб-паклитакселом. Ее эффективность и безопасность для терапии ТНРМЖ оцениваются в продолжающемся клиническом исследовании III фазы IMpassion130, результаты которого и стали предметом обсуждения на симпозиуме.
С его данными участников мероприятия ознакомила научный сотрудник отделения клинической фармакологии и химиотерапии НИИ клинической онкологии НМИЦ онкологии им. Н.Н. Блохина Мона Фролова. По ее словам, в исследование были включены 902 пациентки с местнораспространенным или метастатическим ТНРМЖ, не получавшие предшествующего системного лечения. Участниц разделили на две группы, в первой назначили атезолизумаб в комбинации с наб-паклитакселом, во второй — плацебо и наб-паклитаксел.
Рациональность иммунотерапии у больных ТНРМЖ определяют три фактора: мутационная нагрузка, инфильтрация опухоли Т-лимфоцитами и экспрессия PD-L1. Так, у 41% участников исследования экспрессия PD-L1 оказалась положительной.
В ходе исследования в группе применения атезолизумаба в комбинации с наб-паклитакселом было показано достоверное снижение риска прогрессирования или смерти на 38%, а также клинически значимое увеличение общей выживаемости на 7 месяцев (25 мес. против 18 мес.) по сравнению с монотерапией наб-паклитакселом у пациенток с экспрессией PD-L1 более 1%. 15-16
Что касается безопасности комбинации, включавшей атезолизумаб и наб-паклитаксел, то она соответствовала известному профилю безопасности препаратов в отдельности; новые сигналы безопасности при применении комбинации не выявлены [16].
Атезолизумаб (Тецентрик®) стал первым зарегистрированным в России иммуноонкологическим препаратом, одобренным для применения в комбинации с наб-паклитакселом для первой линии терапии PD-L1-положительного неоперабельного распространенного ТНРМЖ. 13 По данному показанию препарат включен в клинические рекомендации, разработанные Ассоциацией онкологов России (АОР), Российским обществом клинической онкологии (RUSSCO), Российским обществом онкомаммологов (РООМ). 14
Профессор кафедры онкологии и паллиативной медицины Российской медицинской академии последипломного образования Ирина Колядина сосредоточилась в своем выступлении на особенностях выявления биомаркера PD-L1 в терапии ТНРМЖ.
Нюанс первый: где определять PD-L1 экспрессию? Так, если при немелкоклеточном раке легкого ее можно выделять как в опухолевых клетках, так и в лимфоцитах, инфильтрирующих опухоль, то в случае с ТНРМЖ PD-L1 статус определяется на иммунокомпетентных клетках и только в 2% — на опухолевых (в 9% случаев наблюдается сочетанная экспрессия).
Нюанс второй: важен ли уровень PD-L1 экспрессии? В рамках исследования IMpassion130 PD-L1 экспрессия выявилась у 41% пациентов, при этом у 27% из них она составляла 1-5 %, у 14% — более 5%. Но, как показывает анализ, выигрыш от комбинации атезолизумаба с наб-паклитакселом имели все пациенты независимо от уровня PD-L1 экспрессии. А это обстоятельство свидетельствует, что уже сам факт наличия экспрессии позволяет назначать эффективную терапию и существенно снижает риск рецидива и смерти.
Нюанс третий: какой материал выбрать для определения PD-L1 экспрессии — первичный или метастатический? Согласно исследованию IMpassion130, клиническая активность наблюдалась у пациентов с выявленной экспрессией PD-L1 вне зависимости от того, был ли образец первичным или метастатическим.
Нюанс четвертый: нужно ли выбирать конкретный диагностический тест для определения PD-L1 статуса? Как известно, сегодня достаточно соответствующих тестов, главное различие которых состоит в выборе мишеней для определения PD-L1 экспрессии. Большая их часть предназначена для проведения тестирования и на опухолевых, и на иммунокомпетентных клетках. Притом, что в случае ТНРМЖ принципиально важно определять PD-L1 экспрессию именно на иммунокомпетентных клетках. Как показало исследование IMpassion130, тест SP142 обладает наибольшей чувствительностью и специфичностью к иммунокомпетентным клеткам. 16,19 Этому условию отвечает единственный тест SP142 VENTANA, доступный для российских специалистов в рамках проведения научного исследования RUSSCO.
Ряд клинических случаев ТНРМЖ у пациенток 42—58 лет представила на суд участников симпозиума заместитель директора Московского клинического научного центра им. А.С. Логинова Людмила Жукова. При этом практикующие онкологи имели возможность с помощью интерактивных пультов выбирать наиболее эффективный вариант терапии для каждого профиля пациенток. В частности, учитывая данные исследования IMpassion130, принимать решение, какой диагностический тест необходимо провести на конкретном этапе заболевания, на каких клетках определять PD-L1 экспрессию, какие препараты назначать для лечения.
Разбирая клинические случаи, профессор Жукова обратила внимание на упущенные возможности, когда PD-L1-положительным пациенткам с диагнозом тройной негативный рак молочной железы, не выясняя их статус, проводили хирургические операции, адъювантное лечение и лучевую терапию. Отметив, что в этих случаях все заканчивалось рецидивом болезни, специалист подчеркнула, что чем раньше начинается иммунная терапия, тем больше выживаемость.
Атезолизумаб представляет собой моноклональное антитело, направленное на взаимодействие с белком под названием PD-L1. Связываясь с PD-L1, экспрессируемым на опухолевых и инфильтрирующих опухоль иммунных клетках, атезолизумаб предотвращает взаимодействие PD-L1 с PD-1 и B7.1. Блокируя PD-L1, атезолизумаб нормализует активацию Т-клеток.
Кроме того, атезолизумаб не нарушает механизм защиты нормальных тканей от аутоиммунных реакций за счет сохранения взаимодействия PD-1 и PD-L2. Большая безопасность ингибиторов PD-L1 (в т.ч. атезолизумаба) была подтверждена в мета-анализе 125 клинических исследований иммунотерапии, включающем более 20 000 пациентов. 17 Препарат одобрен в России к применению как в виде монотерапии, так и в комбинации с таргетной терапией и/или химиотерапией при различных формах немелкоклеточного и мелкоклеточного рака легкого, некоторых типах метастатического уротелиального рака и при PD-L1-положительном метастатическом трижды негативном раке молочной железы. 18
Ирина Колядина, профессор кафедры онкологии и паллиативной медицины Российской медицинской академии последипломного образования:

В большинстве случаев рост клеток рака молочной железы зависит от наличия в организме женских половых гормонов, эстрогена и прогестерона, кроме того, во многих случаях в злокачественных клетках выявляется большое количество белка HER2 (гиперэкспрессия HER2). И рецепторы эстрогена/прогестерона и HER2 являются мишенями, на которые можно воздействовать с целью подавления роста опухоли и уничтожения раковых клеток (подробнее про разновидности рака молочной железы) [1].
Тем не менее, этот вариант опухоли наиболее чувствителен к химиотерапии, во многих случаях на фоне её проведения можно достичь полной гибели всех злокачественных клеток. Высокая агрессивность тройного негативного рака молочной железы, а также его нечувствительность к вышеуказанным препаратам вынуждают врачей и ученых применять для его лечения особые методы лечения и искать новые лекарства, которые бы эффективно воздействовали на раковые клетки. Этот материал посвящен некоторым наиболее важным особенностям тройного негативного рака молочной железы.
В настоящее время для лечения тройного негативного рака молочной железы все шире применяется проведение предоперационной (или неоадъювантной) химиотерапии. В этом случае пациентке проводится необходимое количество курсов химиотерапии, после – оперативное лечение (удаление опухоли или всей молочной железы) и, при необходимости – лучевая терапия. Проведение лекарственного лечения до операции не только позволяет уменьшить размеры опухоли и облегчить выполнение оперативного вмешательства, но и имеет еще одно важное преимущество. Такой вид лечения позволяет оценить, насколько эффективно лекарственные препараты воздействуют на опухоль.
В настоящее время также изучается роль препаратов, подавляющих активность PARP (ферментов, играющих важную роль в процессах восстановления ДНК) в лечении тройного негативного рака молочной железы. Функция PARP особенно важна для раковых клеток в тех случаях, когда не работают другие системы, ответственные за поддержание целостности ДНК – например, если в клетке присутствует мутация BRCA. Подавление активности PARP приводит к нарушению работы системы восстановления ДНК, что лишает клетки опухоли возможности восстановить свое ДНК после повреждения. Это приводит к очень быстрому накоплению в них мутаций и последующей гибели опухолевых клеток. Предполагается, что добавление ингибиторов PARP позволит повысить эффективность терапии. В одном из ранних исследований было показано, что применение PARP-ингибитора велипариба позволяет увеличить вероятность достижения полного патоморфоза с 26% до 51% [3].
Кроме того, необходимо отметить, что во многих случаях развитие тройного негативного рака молочной железы связано с наличием мутаций в генах BRCA1 или BRCA2, особенно при развитии опухолей у пациенток молодого возраста (≤50 лет). Исследования показали, что до от 9% до 28% пациенток с этим диагнозом являются носительницами мутаций в гене BRCA1, от 3% до 17% - в гене BRCA2. Наиболее часто носительство этих мутаций встречается у пациенток, относящихся к евреям-ашкенази. Гены BRCA принимают активное участие в процессах восстановления ДНК после повреждения. Наличие этих мутаций значительно повышает риск возникновения раковой опухоли во второй молочной железе, а также злокачественных опухолей яичников.
По этой причине в настоящее время многим больным с наличием мутаций BRCA, с целью снижения риска второй злокачественной опухоли, предлагают выполнение удаления обеих молочных желез, а также, во многих случаях – профилактическое удаление яичников (придатков матки), особенно у пациенток в постменопаузе или не планирующих деторождение. Проведенные исследования показали, что проведение профилактического удаления обеих молочных желез у пациентов-носительниц мутаций в генах BRCA снижает риск развития рака молочной железы на 93%. Профилактическое удаление яичников снижает риск развития рака яичников, маточных труб и брюшины на 80%, рака молочной железы – на 50-64% [4, 5].
Кроме того, получение информации о носительстве мутации в генах BRCA важно не только для самой пациентки, но и для её близких родственников, особенно, в тех случаях, когда в семье отмечалось развитие злокачественных опухолей молочных желез, яичников и других органов. В этих случаях кровным родственникам пациентки (особенно матери, сестрам, дочерям) целесообразно пройти генетическое консультирование.

Рак молочной железы (РМЖ) – чрезвычайно распространенная патология, по последним данным занимает 1-е место по заболеваемости и смертности среди женщин [4]. Частота встречаемости тройного негативного РМЖ (ТНРМЖ) составляет около 22 % среди всех раков молочной железы, и отмечено, что данный тип поражает преимущественно молодых пациенток в возрасте до 35 лет [3,5]. ТНРМЖ – один из четырех молекулярных типов РМЖ, для определения которых необходимо проведение иммуногистохимического исследования с антителами к эстрогеновым рецепторам, рецепторам прогестерона и HER2 (рецептор эпидермального фактора роста человека второго типа). При ТНРМЖ все реакции должны быть отрицательными [9, 1]. Многие авторы отмечают, что ТНРМЖ является гетерогенным типом, в который входит от 3 до 5 подтипов [6, 7, 8, 10]. Однако критерии выделения этих подтипов крайне противоречивы. Мало данных об их прогностических различиях. Высказываются предположения о возможных различиях в тактике лечения данных подтипов ТНРМЖ.
Целью нашего исследования стало изучение клинико-морфологических характеристик различных подтипов ТНРМЖ.
Материалы и методы исследования
Исследование проводилось на архивном материале патологоанатомического отделения МНИОИ им. П.А. Герцена. Материалом стали 38 случаев с тройным негативным РМЖ. В каждом случае производилась оценка размера опухолевого узла; определение гистологического типа; степени злокачественности (по Ноттингемской системе); наличия некроза; карциномы in situ вблизи опухолевго узла; количества лимфатических узлов с метастазами; наличия выхода метастаза за пределы капсулы лимфатического узла, а также наличия опухолевых эмболов в кровеносных и лимфатических сосудах. Также было проведено иммуногистохимическое исследование с антителами к СК5/6, CК14, Ki-67, p53, е-кадгерину.
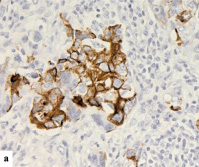
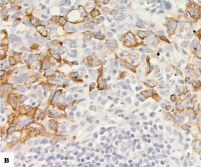
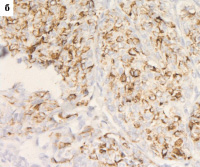
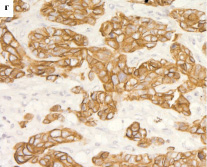
Рис. 1. Экспрессия цитокератинов в РМЖ: а – экспрессия СК5/6 в 1–50 % клеток (очаговая реакция), х200; б – экспрессия CK5/6 в более чем 50 % опухолевых клеток, 100; в – экспрессия СК14 в 1–50 % клеток (очаговая реакция), х200; г – экспрессия 14 в более чем в 50 % опухолевых клеток, 200
Результаты исследования и их обсуждение
Оценку степени злокачественности опухолей проводили по Ноттингемской системе [7]. Наиболее часто, в 71,1 % наблюдений опухоли имели 3 степень злокачественности. Вторая степень злокачественности обнаружена у 28,9 % пациенток, в то время как опухоли 1 степени злокачественности в выборке отсутствовали. Считаем, что данное наблюдение вполне закономерно и в комплексе с другими факторами обуславливает высокую агрессивность ТНРМЖ.
Рис. 2. Гистологические типы РМЖ: a –дольковый, х100; б – папиллярный, х 100; в – протоковый, х200
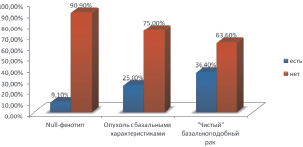
Рис. 3. Наличие некроза или изъязвления в различных подтипах ТНРМЖ
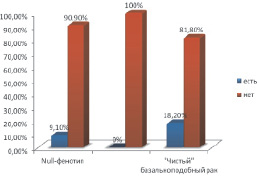
Рис. 4. Наличие диспластических процессов и карциномы in situ округ опухолевого узла
Таким образом, подтипы тройного негативного рака молочной железы не отличались по клинико-морфологическим характеристикам.
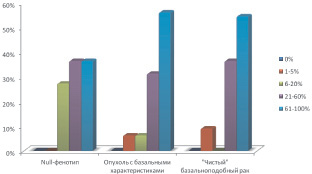
Рис. 5. Результаты иммуногистохимического исследования с антителами к Ki-67 в различных подтипах ТНРМЖ
Е-кадгерин – мембранная молекула адгезии эпителиальных клеток. Во всех подтипах превалировала положительная реакция.
Таким образом, в исследуемых подтипах тройного негативного рака молочной железы преобладал протоковый гистологический тип (94,7 %), 3-я степень злокачественности (71,1 %), отсутствовали некроз и изъязвление (76,3 %), предраковые процессы (92,1 %), эмболы в лимфатических и кровеносных сосудах (86,8 и 89,5 % соответственно).
3. Между выделенными подтипами тройного негативного рака молочной железы статистически значимых различий не обнаружено, ввиду чего разделение на подтипы, основанное только на экспрессии CK5/6 и CK14, представляется некорректным.
Рецензенты:
Андреева Ю.Ю., д.м.н., профессор кафедры патологической анатомии, ГБОУ ДПО РМАПО, г. Москва.

В России сейчас идет мерковское исследование III фазы с пациентами с тройным негативным раком молочной железы (РМЖ). У них сравнивают Пембролизумаб в виде монотерапии против стандартной химиотерапии. Код исследования NCT02555657 или MK-3475-119 или KEYNOTE-119.
Это рандомизированное открытое исследование, то есть пациенты знают, в какую группу они попали. Врачи тоже знают. Так делают, когда невозможно или неэтично сравнивать исследуемый препарат с плацебо, а равноценного препарата сравнения не существует.
- Метастатический тройной негативный РМЖ. Диагноз будет подтвержден в центральной лаборатории. Это значит, что образцы ткани будут отправлены в зарубежную лабораторию для гистологической проверки диагноза
- Для целей исследования пациенты придется выполнить свежую биопсию из метастатического очага.
- Центральная лаборатория будет подтверждать уровень экспрессии молекулы PD-1L в ткани. К сожалению, я не знаю, является ли условием для участия непременный PD-1L+ статус. Возможно, что и нет. Есть вариант, что Спонсор просто собирает эту информацию для научных целей и статистического анализа. Но если включение в исследование зависит от экспрессии PD-1L, то по некоторым данным вероятность положительного статуса при тройном негативном заболевании составляет около 70%.
- До начала исследования пациент уже получил одну или две линии системной паллиативной химиотерапии и спрогрессировал после или вовремя них. Это значит, что терапия в рамках исследования – это вторая или третья линия.
- Среди предыдущих режимов лечения (адъювантных, неоадъювантных или паллиативных) были антрациклины и/или таксаны (вместе или порознь).
- Состояние по ECOG – 0-1 балл.
- Пациент ранее не получал ингибиторов иммунных контрольных точек.
Подходящих по критериям пациентов рандомизируют (наверное, в соотношении 1:1) в группы:
- Пембролизумаб, 200 мг внутривенно один раз в три недели или
- Стандартная химиотерапия
Стандартная химиотерапия может включать капецитабин, эрибулин, гемцитабин, винорельбин.
Что известно об ингибиторах PD-1L при тройном негативном РМЖ
Пока немного. Я обнаружил короткую публикацию с конференции ASCO 2015 года о результатах исследования I фазы другого антитела-ингибитора PD-1L у таких пациентов.
Речь идет о разработке компании Genentech, подразделения Roche – Atezolimumab (MPDL3280A), нового моноклонального антитела против PD-1L. На ASCO рассказали, что это препарат вызвал устойчивый и длительный ответ у пациентов с тройным негативным РМЖ, спрогрессировавшим после стандартной терапии.
Абстракт ASCO кратко описывает дизайн, но, как я понял, у 27% пациентов с PD-1L-положительным заболеванием удалось получить 24-недельное безрецидивное выживание. На момент публикации оценка общей выживаемости еще продолжалась, но медиана достигнутых значений составила 40 недель, с максимумом до 85 недель. Позже, вероятно, появятся уточненные данные.
О заболевании
На тройной негативный РМЖ приходится 10% — 20% всех опухолей молочной железы. Название подразумевает отсутствие на мембранах клеток всех трех стандартных мишеней таргетной терапии: эстрогеновых рецепторов, прогестероновых рецепторов и HER2/neu-рецепторов. Эти агрессивные опухоли, быстро дающие удаленные метастазы. Для них характерен плохой прогноз, так как их нечем лечить, кроме конвенциональных препаратов, действующих на все быстроделящиеся клетки.
Однако, за последнее время накопились результаты геномных исследований, показавших, что клетки тройного негативного РМЖ создают много иммуногенных молекул на своих мембранах, то есть антигенов. Параллельно клинические исследования показали, что для этого заболевания характерна инфильтрация опухоли цитотоксическими Т-лимфоцитами, причем, чем выше инфильтрация – тем лучше прогноз.
Подробнее читайте в статьях Ингибиторы PD-1 и Настоящий иммуномодулятор.
Первые результаты клинических исследований показали, что этот подход себя оправдал.
По данным сайта Минздрава набор пациентов предполагается здесь:
Лечение трижды негативного рака молочной железы
Трижды негативный рак молочной железы не содержит рецепторов эстрогенов и прогестерона, а также амплифицированного гена Her2. Это означает, что он имеет очень малое количество точек воздействия для его лечения. Долгое время он считался практически неизлечимым, сегодня имеются методы дающие пациенткам надежду.
По материалам беседы с профессором Мерц, заведующим отделения ультразвуковой гинекологической клинической диагностики.
Как часто врачи диагностируют трижды негативный рак молочной железы? Существуют ли определенные группы женщин, у которых этот вид рака наблюдается чаще?
Трижды негативный рак молочной железы встречается у 10-15 процентов заболевших пациенток. Чаще эта форма рака поражает молодых женщин. Тесная взаимосвязь имеется между трижды негативным раком и мутацией гена BRCA1. У пациенток с мутацией гена BRCA1 в большинстве случаев диагностируется трижды негативный рак молочной железы.
Какая терапия назначается на ранних стадиях заболевания?
В основном пациентки с трижды негативным раком молочной железы получают так называемую неоадъювантную химиотерапию, т.е. терапию, которая проводится перед операцией. Это дает возможность точного контроля реакции заболевания на лечение. Примерно у трети пациенток к началу операции опухолевые клетки в молочной железе
после химиотерапии не определяются. Это называют полной ремиссией патологического процесса. В таком случае рецидивы заболевания маловероятны.
Как Вы оцениваете применение Карбоплатина при трижды негативном раке молочной железы?
Значение Карбоплатина при трижды негативном раке молочной железы сегодня, как и вчера, подтверждено недостаточно. Но стоит отметить, что проводимые онкологические исследования доказывают, что применение химиотерапии с карбоплатином перед операцией увеличивает положительную реакцию на терапию и процент выживаемости пациенток при трижды негативном раке молочной железы. И это касается не только, как считалось ранее, пациенток с мутацией гена BRCA1. Поэтому платино-содержащую химиотерапию следует чаще назначать пациенткам с ТНРМЖ, учитывая естественно возможные побочные действия.
Имеются ли другие терапевтические возможности на ранних стадиях заболевания?
В настоящее время тестирование проходят несколько новых медикаментов для лечения трижды негативного рака молочной железы. Некоторые (как например, ингибиторы PARP( поли(АДФ-рибоза)-полимеразы) уже доступны в рамках клинических исследований.
Каково положение при метастазированной стадии заболевания?
Проводятся ли в настоящее время исследования в области трижды негативного рака молочной железы?
Да, особенно в направлении использования ингибиторов контрольных пунктов, а также ингибиторов PARP( поли(АДФ-рибоза)-полимеразы). На Конгрессе по поводу прогрессивного рака молочной железы в Лиссабоне были представлены данные о том, что шесть процентов трижды негативных опухолей обнаруживают рецепторы андрогенов. Ингибиторы андрогенов успешно применяются при лечении рака простаты. И как показывают исследования пациентки, у которых обнаруживаются рецепторы андрогенов, также могли бы получать эффект от использования этих препаратов.
Каково Ваше мнение? Являются ли ингибиторы андрогенов, учитывая их низкие побочные эффекты, одним из возможных видов лечения?
Данные по антиандрогенам действительно являются многообещающими, немаловажным является и то, что медикаменты уже допущены к применению, хотя и не использовались для лечения рака груди. С одной стороны в отношении терапии антиандрогенами имеется много открытых вопросов: мы не знаем, например, при каком количестве адрогеновых рецепторов в клетке, следует назначать терапию. С другой стороны есть пациентки с прогрессивной и устойчивой к химиотерапии стадией заболевания, при лечении которых следует принимать во внимание наличие подобной терапии.

- Отделение анестезиологии и реанимации
- Метастазы рака
- Химиотерапия
- Хоспис для онкологических больных
- Иммунотерапия в центре платной онкологии Медицина 24/7
- КТ-исследования
- МРТ-исследования
Рак молочной железы является наиболее часто встречающимся злокачественным заболеванием у женщин и, по данным мировой статистики, достигает 22,9%. Заболеваемость РМЖ неуклонно возрастает, несмотря на снижение смертности от него благодаря внедрению скрининга и эффективной системной химиотерапии [1,2,3].
Трижды негативный РМЖ (ТНРМЖ) составляет около 8–20% всех опухолей молочной железы; встречается чаще у женщин молодого возраста (до 50 лет) до наступления менопаузы, у женщин с ранним менархе, первой беременностью в более раннем возрасте, коротким периодом грудного вскармливания, повышенным индексом массы тела [4,5,6,7].
ТНРМЖ характеризуется отсутствием экспрессии РЭ, РП и , что существенно затрудняет лечение этого типа рака. Он представляет собой подтип опухолей с высоким риском прогрессирования заболевания, а также особым характером метастазирования, что приводит к раннему поражению внутренних органов и ЦНС. По результатам крупнейшего исследования, в которое были включены 12 858 больных ТНРМЖ, наиболее частой локализацией гематогенных метастазов оказались: головной мозг и легкие (соотношение вероятностей составило 5,32 и 2,27 соответственно), а метастатическое поражение костей оказалось в конце списка с отношением вероятностей — 0,23 [8,9,10,11].
Цель исследования
Анализ непосредственных и отдаленных результатов комплексного лечения больных ТНРМЖ.
Материалы и методы
В исследование было включено 128 больных с операбельным ТНРМЖ со сроком наблюдения 5 лет, находившихся на обследовании и лечении в ГБУЗ ОКД № 1 ДЗМ в период с 2006 по 2008 г. При составлении характеристики пациенток было выявлено, что медиана возраста больных составила 57 лет (от 31 года до 83 лет).
По данным гистологического исследования, у пациенток преимущественно встречался инфильтративный протоковый рак — 107 (83,6%).
Инфильтративный дольковый рак был верифицирован — у 14 (10,9%) больных, а инфильтративный — у 7 (5,5%) пациенток.
В подавляющем количестве случаев у больных была 3 степень злокачественности опухоли — 69 (53,9%) пациенток. 2 степень злокачественности опухоли — у 56 (43,8%) больных, а 1 степень — у 3 (2,3%) пациенток.
Большинство пациентов, по данным иммуногистохимического исследования, имели высокий индекс пролиферативной активности ( > 19%) — 119 (93%). В 9 случаях (7%) индекс пролиферативной активности был меньше 19. Таким образом, пациентки, включенные в исследование, характеризовались совокупностью неблагоприятных признаков: в 93% случаев опухоли характеризовались высоким индексом пролиферативной активности и в 97,7% случаев — 2–3 степенью злокачественности (рис. 1).
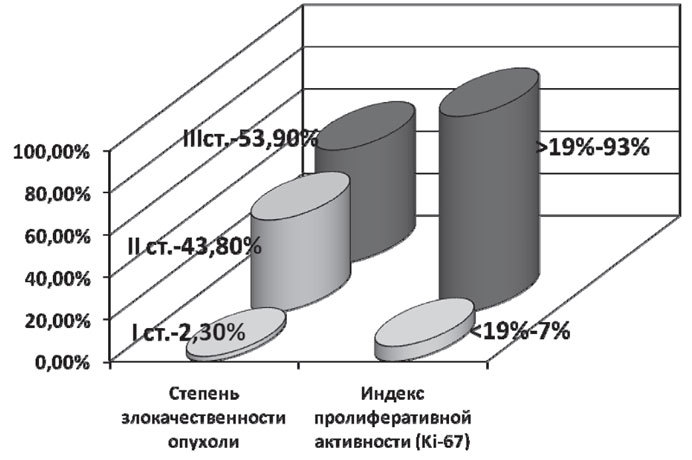
Рис. 1. Частота неблагоприятных признаков у больных с ТНРМЖ
На хирургическом этапе комплексного лечения пациенток с ТНРМЖ были выполнены четыре вида оперативных вмешательств: радикальная резекция молочной железы, радикальная мастэктомия по Мадден, радикальная мастэктомия по Пейти, радикальная мастэктомия по Холстеду.
В 97 случаях (75,8%) из 128 хирургическое лечение было проведено на первом этапе комплексного лечения. Распределение по стадиям этих пациенток представлено на рисунке 2.
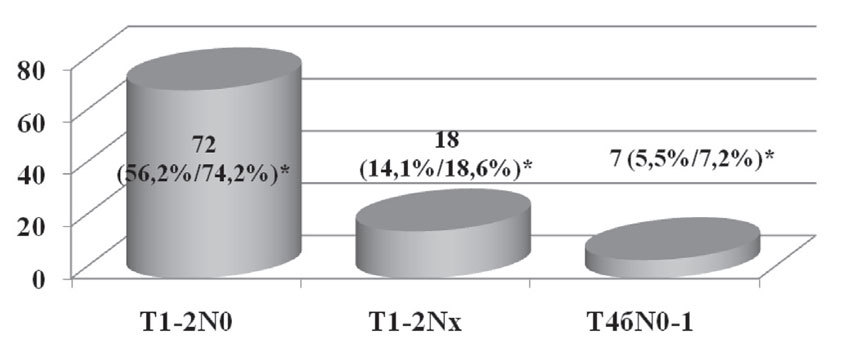
Рис. 2. Пациентки, которым хирургическое лечение было проведено на первом этапе комплексного лечения в зависимости от стадии заболевания
* % от общего числа пациенток / % от числа пациенток, которым проводилось хирургическое лечение не первом этапе
Неоадъювантная химиотерапия как составляющая комплексного лечения была проведена 31 пациентке (24,2%) по следующим показаниям: наличие верифицированных метастазов в регионарные (подмышечные и/или подключичные) лимфоузлы и/или форма рака молочной железы (рис. 3).
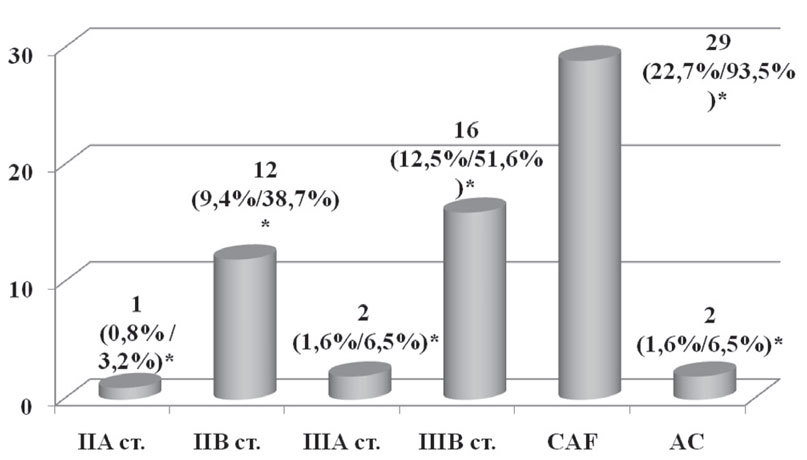
Рис. 3. Неоадъювантная химиотерапия в зависимости от стадии заболевания и схемы химиотерапии
*— % от общего числа пациенток / % от числа пациенток, которым проводилась неоадъювантная химиотерапия
Для проведения неоадъювантной химиотерапии применялись две схемы химиотерапии:
- схема — CAF (циклофосфан 600 мг/м2 + доксорубицин 50 мг/м2 + 600 мг/м2) была применена 29 пациенткам, из них в 28 случаях было проведено 2 курса и 1–3 курса химиотерапии;
- схема — AC (доксорубицин 50 мг/м2 + циклофосфан 600 мг/м2) была назначена 2 пациенткам, которым было проведено 4 курса химиотерапии.
Адъювантная химиотерапия была проведена 70 (54,7%) пациенткам при различных стадиях заболевания (рис. 4). Применялись 4 схемы адъювантной химиотерапии:
- схема — CAF (циклофосфан 600 мг/м2 + доксорубицин 50 мг/м2 + 600 мг/м2), была проведена 46 пациенткам (65,8%), из них 38 больным (54,3%) было выполнено 4 курса и 8 (11,5%) — 6 курсов химиотерапии;
- 2 схема — AC (циклофосфан 600 мг/м2 + доксорубицин 50 мг/м2), была назначена 16 пациенткам (22,8%), из них 11 (15,7%) — 4 курса и 5 (7,1%) — 6 курсов химиотерапии;
- схема — 600 мг/м2 + доксорубицин 50 мг/м2, была применена 5 пациенткам (7,1%), в количестве 4 курсов химиотерапии;
- схема — абитаксел 175 мг/м2 + доксорубицин 50 мг/м2, была проведена 3 пациенткам (4,3%), в количестве 4 курсов химиотерапии.
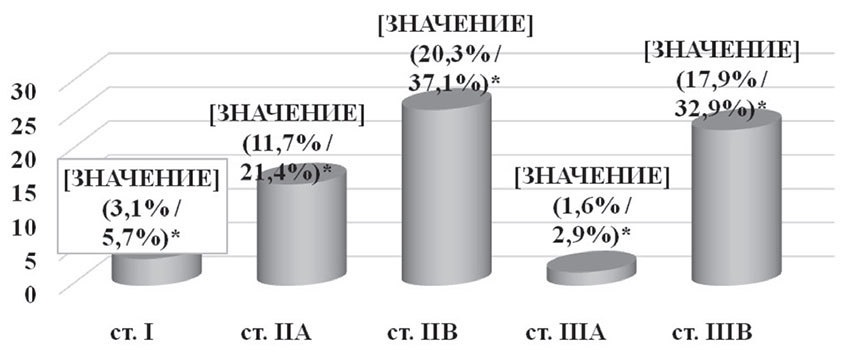
Рис. 4. Адъювантная химиотерапия в зависимости от стадии заболевания
*— % от общего числа пациенток / % от числа пациенток, которым проводилась адъювантная химиотерапия
Лучевая терапия как составляющая комплексного лечения пациенток с ТНРМЖ проводилась как в предоперационном, так и в послеоперационном периоде.
Основными показаниями к назначению лучевой терапии являлись: возможность выполнения органосохраняющего хирургического лечения (радикальная резекция молочной железы); наличие метастазов в 4 и более регионарных (подмышечных и/или подключичных) лимфоузлах, не спаянных между собой; наличие метастатического конгломерата лимфоузлов до начала лечения; форма РМЖ.
Предоперационная лучевая терапия была проведена 2 пациенткам (1,6% от общего числа).
Одной больной (0,8% от общего числа) с РМЖ стадии II В. — T2N1M0 с целью уменьшения размеров первичной опухоли в суммарной очаговой дозе (СОД) — 20 Гр.
Другой пациентке (0,8% от общего числа) — при РМЖ стадии IIIБ — T4бN2M0 с целью уменьшения отека молочной железы, по результатам проведения неоадъювантной химиотерапии была выявлена стабилизация, в СОД — 25 Гр.
Послеоперационная лучевая терапия была проведена 39 пациенткам (30,5%).
Результаты исследования
Проведение комплексного лечения пациенток с ТНРМЖ обусловило необходимость оценки его непосредственных и отдаленных результатов.
При проведении хирургического этапа лечения пациенток с ТНРМЖ нами в послеоперационном периоде был отмечен ряд осложнений, которые были обусловлены прежде всего объемом выполненных оперативных вмешательств. В основном у пациенток были зафиксированы случаи развития лимфостаза верхней конечности — 35 случаев (27,3%); длительной лимфорреи — 18 случаев (14,1%); краевого некроза лоскута (после радикальной мастэктомии), в результате которого заживление послеоперационный раны происходило частично за счет вторичного натяжения — 2 случая (1,6%) (рис. 5).
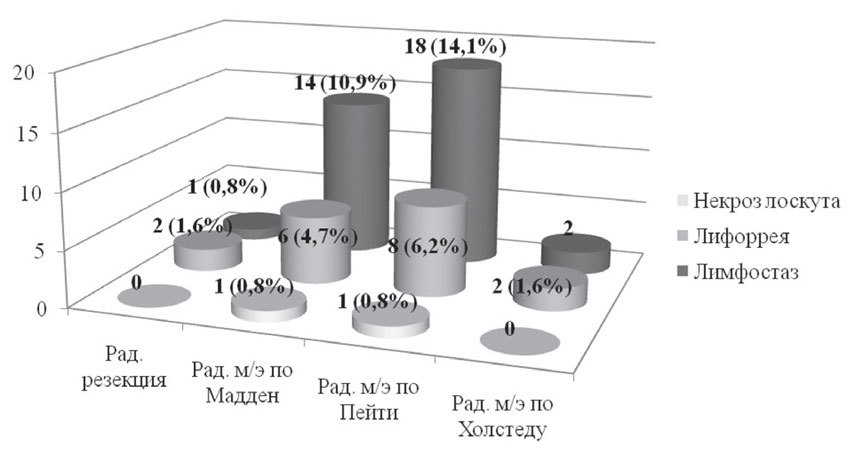
Рис. 5. Характер ранних послеоперационных осложнений в зависимости от вида хирургического вмешательства
Оценка эффективности неоадъювантной химиотерапии проводилась на основании результатов контрольного обследования (маммография и УЗИ молочных желез, подмышечных, над- и подключичных лимфоузлов) и данных о степени лечебного патоморфоза в опухоли, полученных в результате гистологического исследования операционного материала.
У 11 пациенток (35,5%) на фоне проведенной химиотерапии был достигнут полный регресс опухоли (лечебный патоморфоз степени); у 10 (32,2%) — частичная регрессия (патоморфоз степени); у 6 (19,4%) — стабилизация (патоморфоз степени); у 4 пациенток (12,9%) отмечено прогрессирование заболевания (патоморфоз степени) (рис. 6).
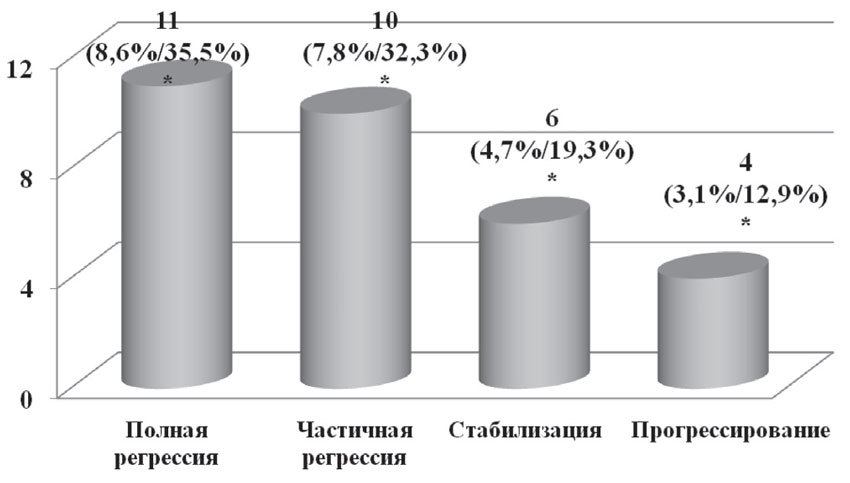
Рис. 6. Данные о лечебном эффекте неоадъювантной химиотерапии
*— % от общего числа пациенток/% от числа пациенток, у которых была выявлена данная степень лечебного патоморфоза опухоли при данной степени заболевания
Помимо оценки эффективности неоадъювантной химиотерапии были проанализированы ее побочные эффекты, которые отмечались у всех (100%) пациенток. Основными проявлениями токсичности были гематологическая токсичность (лейкопения и тромбоцитопения), тошнота, рвота, стоматит, синдром и др. Вышеуказанные побочные эффекты требовали коррегирующей симптоматической терапии, но не привели к отсрочке или отмене лечения (рис. 7).
Аналогичные результаты были получены и при оценке токсичности вышеуказанных схем адъювантной химиотерапии (рис. 7).
В двух случаях проведения предоперационной лучевой терапии был получен хороший лечебный эффект в виде частичной регрессии опухоли. Одной больной была проведена дистанционная гамматерапия в суммарной очаговой дозе 20 Гр по поводу РМЖ IIб ст., второй 25 Гр — IIIб ст.
У 39 пациенток (30,5%) на фоне проведения послеоперационной лучевой терапии отмечались следующие побочные реакции: повреждения кожи I степени были зарегистрированы у 14 больных (11,0%); cтепени — у 3 (2,4%); лучевые повреждения подкожной клетчатки I cтепени — у 34 пациенток (26,6%), а степени — у 5 (4%).
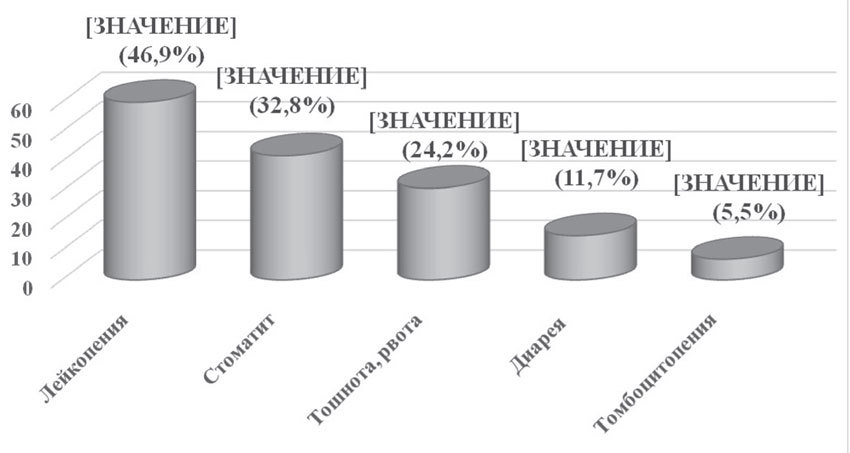
Рис. 7. Токсические реакции изученных режимов неоадъювантной и адъювантной химиотерапии
С целью оценки отдаленных результатов комплексного лечения пациенток с ТНРМЖ у 128 больных были прослежены сроки появления местных рецидивов и гематогенных метастазов в течение 5–6 лет, а также их локализация. Помимо этого была проведена оценка сроков безрецидивной и общей выживаемости (рис. 8). Все полученные данные были обработаны в программе IBM SPSS Statistics, а также при помощи расчетов по методу , что и позволило проанализировать результаты комплексного лечения пациенток с ТНРМЖ.
Из 128 пациенток у 3 (2,3%) на втором году наблюдения был выявлен локальный рецидив, медиана их появления составила 15 месяцев и 7 дней. Этим больным было проведено комплексное лечение по поводу РМЖ IIIб стадии.

Рис. 8. Отдаленные результаты комплексного лечения
В результате наблюдения в течение 5 лет у 31 пациентки (24,2%) были диагностированы гематогенные метастазы. Следует отметить, что большая их часть была выявлена на 2–3 годах наблюдения, в среднем — через 23 месяца и 6 дней от начала лечения. Локализация гематогенных метастазов была достаточно разнообразной: в 9 случаях (7,03%) гематогенные метастазы были диагностированы в костях, в 5 случаях (3,91%) — в легких, в 5 случаях (3,91%) — в надключичных лимфоузлах, в 4 случаях (3,13%) — в печени, в 3 случаях (2,34%) — в плевре, по одному случаю (0,78%) — в коже и головном мозге. У 3 пациенток (2,34%) были выявлены сочетанные метастазы: в головной мозг и кости, легкие и кости, кожу и плевру (рис. 9).
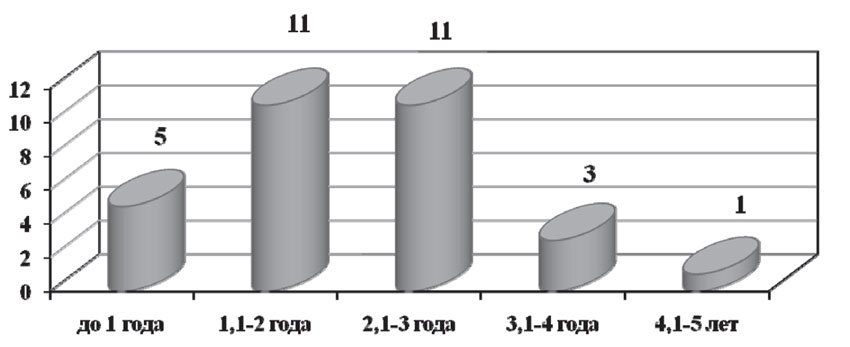
Рис. 9. Число больных с гематогенными метастазами на разных сроках наблюдения
Пятилетняя безрецидивная выживаемость у пациенток, получавших комплексное лечение по поводу ТНРМЖ, составила 75,8%: при I стадии — 28 больных (84,9%), при IIа — 34 пациентки (80,9%), при IIб — 23 случая (82,1%), при IIIа — 2 случая (100%), при IIIб — 10 больных (43,5%) (рис. 10).
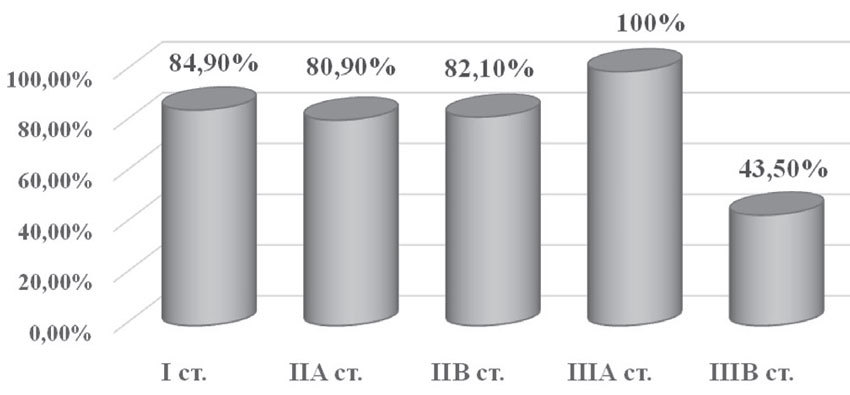
Рис. 10. Пятилетняя безрецидивная выживаемость в зависимости от стадии заболевания
Общая пятилетняя выживаемость составила 77,3%: при I стадии — 28 больных (84,9%), при IIа — 36 пациенток (90,5%), при IIб — 23 случая (82,1%), при IIIа — 2 случая (100%), при IIIб — 10 больных (43,5%). Смерть на первом году наблюдения была зафиксирована у 1 больной (0,8%) (рис. 11).
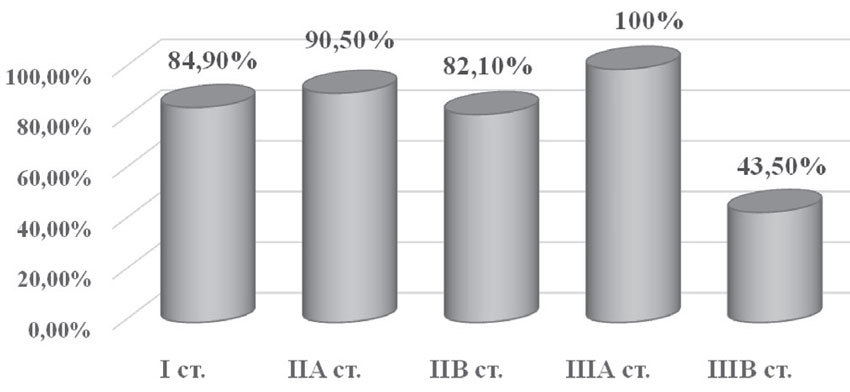
Рис. 11. Общая пятилетняя выживаемость в зависимости от стадии заболевания
Заключение
Полученные результаты свидетельствуют о высокой степени эффективности примененных нами способов диагностики и схем комплексного лечения больных с операбельной формой ТНРМЖ.
Читайте также:





