Трансплантация печени при раке поджелудочной железы
Пересадка печени при раке печени является наиболее привлекательной терапевтической методикой. С её помощью возможно одновременное удаление, как выявленных, так и скрытых злокачественных очагов. Помимо этого, трансплантация печени позволяет пациентам избежать возможных после частичной резекции осложнений и рецидива заболевания в отдалённом будущем.
В настоящее время рак печени начинает испытывать неуклонную тенденцию к росту. Ни один человек не застрахован от появления у него в анамнезе этой страшной болезни. Как показывает клиническая практика последних лет, наиболее эффективный метод лечения злокачественного процесса, протекающего в секреторном органе, это его трансплантация. Именно поэтому онкологи-хирурги часто слышат от пациентов и их родственников вопрос о том, делают ли пересадку печени в их клинике, какие показания необходимы для трансплантации, и даёт ли такое хирургическое вмешательство надежду на полное выздоровление.
Пересадка печени: показания и противопоказания
Во всех онкоцентрах показания для трансплантации одинаковы:
- расположение онкооухоли в центральной части печёночной паренхимы, пронизанной большим количеством кровеносных сосудов;
- опухоль печени занимает более 70% ткани секреторного органа, но не проросла в брюшную полость и не дала метастазы;
- у пациента диагностировано несколько злокачественных узлов, имеющих разную локализацию.
Стоит знать! Операция по пересадке печени проводится не только по желанию онкобольного. Показание к ней исходит от хирурга-онколога, ведущего пациента. Перед принятием решения о необходимости трансплантации секреторного органа ему проводят тщательнейшее медицинское обследование. После получения результатов собирается консилиум специалистов, на котором и принимается решение.
Трансплантация печени при циррозе
Не только онкологические поражения печёночных тканей являются показанием для пересадки секреторного органа. Очень часто кандидатами на такую операцию становятся пациенты с циррозом. Цирротические нарушения, вызывающие гибель здоровых гепатоцитов, необратимы, и приводят к быстрому развитию печёночной недостаточности и летальному исходу. Пересадка печени при циррозе чаще всего является единственной возможностью продлить жизнь человека.
Операция проводится в том случае, если у пациента выявлены один или несколько следующих признаков:
- отмечается постоянная кровоточивость пищевых вен;
- процессу некроза подверглось более 70% органа;• развился выраженный асцит;
- началась печеночная кома.
Однако операция по пересадке печени при этом заболевании проводится не всегда. Если у больного человека на фоне цирроза началось развитие раковой опухоли, в трансплантации ему будет отказано.
Противопоказания для пересадки печени для пациента
Несмотря на то, что трансплантация крупнейшей пищеварительной железы является самым оптимальным способом, позволяющим спасти жизнь больного человека, проведение такой операции допустимо не всегда. Существует ряд противопоказаний, при наличии которых пересадка печени при раке, циррозе и других печёночных заболеваниях, не проводится. Нецелесообразность хирургического вмешательства в этих случаях связана с высоким риском летального исхода.
Абсолютными противопоказаниями для такой операции являются:
- неизлечимые и находящиеся на стадии активного развития инфекционные процессы (СПИД, гепатиты B или C в активной форме, остеомиелит, туберкулез).
- тяжёлые патологии сердечно-сосудистой и дыхательной систем;
- необратимые поражения головного мозга;
- наличие метастазов.
При этих патологических состояниях проведение трансплантации секреторного органа категорически недопустимо, так как операция не только не спасёт жизнь онкобольному, но и ещё больше навредит ему. Однако имеется ряд относительных противопоказаний, при которых опухоль в печени удаляется с помощью полной пересадки органа по решению врача, исходя из жизненных показаний пациента. Среди них можно отметить возрастную категорию пациента (младше 2-х или старше 60-ти лет), наркотическая или алкогольная зависимость, ожирение, тромбозы печёночных сосудов и высокий анестезиологический риск. Если у онкобольного не зафиксировано ни одного из абсолютных противопоказаний, он имеет все шансы стать кандидатом на проведение трансплантации секреторного органа.
Оценка донора для пересадки печени
После того, как по всем медицинским показаниям подтверждена допустимость такой операции, человека ставят в очередь для ожидания донорского органа. По большей части, если нужна пересадка печени, её получают от живого донора, но на его поиски может уйти очень много бесценного в данной ситуации времени, так как у предлагающего для трансплантации часть секреторного органа и реципиента обязательно должно быть не только совпадение по группе и резусу крови, но и тканевая совместимость.
Многие интересуются тем, возможна ли пересадка печени от мёртвого человека. Да, такой вариант в некоторых странах не исключается, но здесь, помимо совпадения по медицинским параметрам, имеется ещё одно непременное условие. Трансплантация может быть проведена только в том случае, если человек, совпадающий по всем показаниям, умер совсем недавно и у него прекратил функционировать только мозг, а все остальные органы ещё продолжают работать.
Лучший донор для пересадки печени – это кровный родственник.
Оценка возможности донорства состоит в этом случае из подтверждения ряда обязательных требований, в которых помимо совершеннолетия донора учитывается:
- отсутствие каких-либо медицинских противопоказаний к предстоящей операции;
- наличие доказательство биологической совместимости с пациентом;
- добровольное, документально заверенное, согласие на трансплантацию.
Только в этом случае пересадка печени возможна. Но для донора недостаточно одного желания помочь близкому человеку. Он должен пройти полное психологическое и медицинское обследование. Самым оптимальным считается родственное донорство, если требуется пересадка печени ребенку. В этом случае отмечается ряд неоспоримых преимуществ: минимальный временной промежуток на подготовку органа для трансплантации и высокая степень его приживаемости.
Техника проведения пересадки печени
Трансплантация секреторного органа является достаточно сложной операцией. В 80% клинических случаев проводится ортотопическая операция. Хирургическое вмешательство, в котором принимают участие онколог-хирург, гепатолог, анестезиолог и координатор, продолжается от 8 до12 часов.
Пересадка печени при раке печени проходит в несколько этапов:
- Гепатэктомия. Поражённый онкологией орган удаляется совместно с прилегающим к нему фрагментом нижней полой вены. Одновременно с этим проводится пересечение общего желчного протока, а также всех сосудов, идущих к секреторному органу. Чтобы поддержать на этом этапе оперативного вмешательства кровоснабжение, создают шунты, через которые посредством специального насоса кровь из нижних конечностей и полой вены прокачивается к сердцу.
- Пересадка части печени, взятой у донора. На этом этапе донорский орган помещается на место удалённого. Основной задачей специалистов на этой стадии операции является полное восстановление кровотока, проходящего через секреторный орган. Для достижения этой цели проводится сшивание всех кровеносных сосудов.
- Реконструкция желчеотведения. В связи с тем, что часть секреторного органа, взятого у донора, пересаживается без желчного пузыря, хирург во время проведения оперативного вмешательства формирует анастомоз, соединяющий желчные протоки реципиента и донорского органа. Он дренируется и временно выводится наружу, а после восстановления в крови уровня билирубина полностью удаляется.
Пересадка печени ребенку имеет свои особенности. Она выполняется методом редукционной гепатэктомии. Необходимость именно в такой разновидности оперативного вмешательства заключается в том, что малышам нужен намного меньший по размерам орган, чем может предложить взрослый. Техника проведения операции в первую очередь заключается в том, что взятую для пересадки часть печени резецируют до такого объёма, чтобы она могла спокойно разместиться в брюшной полости ребёнка, не оказывая при этом давления на окружающие органы.
Из-за того, что во время операции происходит массивная кровопотеря, реципиенту постоянно переливают в больших количествах цельную кровь, ее компоненты и кровезаменители. Также особенностью такой операции является нахождение человека некоторое время без секреторного органа, что очень опасно. Поэтому одной из задач анестезиолога является готовность к встрече с такими ситуациями, как гипотермия, гипокальциемия, гипогликемия и нарушение свёртываемости крови.
Интересный факт! Первая пересадка печени от живого донора (секреторный орган взрослого человека пересаживали малышу) была выполнена в 1984 году, но она была не успешна. Первая успешная операция, проведённая в этом направлении, состоялась в Японии в 1993 году. Она проводилась между взрослыми донором и реципиентом, а через год подобное хирургическое вмешательство провели ребёнку.
Дополняющее лечение при пересадке печени
После проведения трансплантации секреторного органа приблизительно неделю пациент проводит в отделении реанимации, а при благоприятном течении реабилитационного периода в среднем через месяц выписывается из стационара. С первого дня после проведения хирургического вмешательства человек, у которого была онкология печени, начинает приём специальных препаратов – иммуносупрессоров. Их употребление будет пожизненным, так как данные лекарства предназначены для предотвращения отторжения пересаженного от донора секреторного органа.
Важно! Помимо обязательной медикаментозной терапии пациентам необходимо регулярно проходить медицинские осмотры. Их периодичность устанавливает лечащий врач. Ни в коем случае по своему желанию нельзя прекращать приём иммуносупрессоров или начинать употребление каких-либо других лекарств. Если соблюдать все предписания гепатолога, восстановительный период пройдёт без осложнений, и через полгода человек сможет вернуться к нормальной жизни.
Отторжение после пересадки
Организм человека, которому проведена пересадка печени при раке печени, может начать отторгать новый орган. То есть он не приживается в теле реципиента. Это означает одно — иммунная система пациента начинает воспринимать новый орган как инородное тело и стремится его уничтожить.
Отторжение, возникающее после пересадки печени, может иметь несколько форм:
- Острейшее. Это молниеносная реакция организма на пересаженный орган. Она возникает в течение нескольких минут после пересадки и характеризуется тяжёлым некротическим повреждением донорского органа. Такой тип отторжения провоцируется высоким уровнем присутствующих в сыворотке крови реципиента антител против антигенов на пересаженную печень. Их реакция вызывает иммунокомплексное сосудистое повреждение трансплантата и начало некротического процесса.
- Острое. Оно может возникнуть в первые 1-2 недели после трансплантации, хотя иногда встречается и через несколько месяцев. Такой тип отторжения связан с тем, что иммунная система организма, защищающая его от инфекций, воспринимает пересаженный орган, как чужеродное тело и начинает на него атаку. В этом случае происходит полное нарушение функционирования печени.
- Хроническое. Такое отторжение характеризуется прогрессирующим в течение месяцев или даже лет ухудшением функций пересаженного органа. В этом случае у пациента время от времени возникают эпизоды острого отторжения, но сразу же приостанавливаются иммуносупрессивной терапией.
Осложнения после проведения трансплантации печени
Трансплантация секреторного органа, и управление им после оперативного вмешательства несут в себе основные угрозы здоровью и жизни реципиента. В клинической практике отмечается повышенный риск инфекции, особенно если проводилась пересадка печени ребенку. Он связан с необходимостью регулярного приёма лекарств, предотвращающих отторжение пересаженного органа. Эти медикаментозные средства имеют серьёзный побочный эффект – подавление иммунной системы, которая у малышей ещё не окрепла полностью.
- 5% клинических случаев составляет первичное бездействие секреторного органа. Хотя это осложнение встречается реже всего, особенно если пересадка проводилась от живого донора, оно очень опасно. При возникновении такого рода патологического состояния требуется срочная повторная трансплантация.
- 7,5% — прорывное кровотечение. Ему могут подвергнуться пациенты любого возраста.
- 10-20% — стеноз, обструкция или тромбоз воротной вены либо печёночной артерии. Сосудистые осложнения очень опасны. Их появление чаще всего приводит к необходимости повторной пересадки. Исход операции в этом случае может быть спасён только своевременным их обнаружением и принятием экстренных мер.
- 20% — несостоятельность или билиарные структуры жёлчных протоков, желчеистечение. Наблюдаются очень часто вне зависимости от возрастной категории пациента.
Важно! В связи с тем, что трансплантация не является гарантией полного выздоровления, и после хирургического вмешательства всегда остаются риски развития различных осложнений, восстановление после пересадки печени должно проходить под непосредственным контролем врача. Это поможет пациенту справиться с трудностями реабилитационного периода и сохранить свою жизнь.
Продолжительность жизни после пересадки печени
Трансплантация секреторного органа является сложнейшим, но в то же время эффективнейшим методом лечения. Жизнь после пересадки печени зависит от дооперационного состояния пациента. В случае, если оно было тяжёлым, исходя из статистических данных прожить в течение ближайших 5 лет могут около 60% пациентов. В основном же большинство людей, благополучно перенёсших эту сложную операцию, после окончания реабилитационного периода начинают вести прежний образ жизни (с некоторыми ограничениями), заниматься спортом и рожать детей.
Стоит знать! Если человеку была удачно проведена пересадка печени при раке печени, продолжительность его жизни ничем не ограничена. Самый большой срок, известный в клинической практике, составляет на данный момент 32 года. Но это возможно только в том случае, когда прооперированный пациент выполняет все рекомендации врачей по коррекции образа жизни, соблюдения дозировок лекарств и изменения рациона питания.
Операции по трансплантации печени наиболее доступны сегодня в Южной Корее: стоимость услуг ниже, чем в Европе и США, при одинаково высоком уровне сервиса.

Организовать лечение за границей проще, быстрее и выгоднее через официального представителя зарубежных клиник.


С помощью программы лояльности, предлагаемой официальными представителями клиник, можно значительно сократить расходы на лечение за рубежом.

Доверить решение всех организационных вопросов по лечению за границей можно специалистам: это сэкономит драгоценное время и позволит получить наиболее оперативную и всестороннюю помощь.
Несмотря на все достижения современной медицины, заболевания печени порой не поддаются лечению. Иногда при серьезных патологиях печень просто перестает функционировать, и повернуть этот процесс вспять невозможно. В таких ситуациях остается единственный выход — пересадка печени.
Когда требуется трансплантация печени
Показаниями к пересадке печени могут служить разные заболевания и патологии:
- Онкологические заболевания. Следует уточнить, что трансплантация печени при раке показана тогда, когда опухоль расположена только в печени и метастазы в других органах не выявлены.
- Острая печеночная недостаточность — например, вследствие отравления.
- Вирусные гепатиты (кроме гепатита А) в тяжелой форме.
- Гемохроматоз — нарушение метаболизма, при котором железо начинает откладываться в клетках печени и препятствует ее нормальной работе.
- Цирроз печени на поздних стадиях, особенно если есть риск печеночной комы.
- Болезнь Вильсона-Коновалова — заболевание, при котором из-за нарушений метаболизма поражается печень и некоторые другие внутренние органы.
- Цирротическая форма муковисцидоза.
Принимая решение о необходимости пересадки печени, врачи учитывают и множество других факторов — как медицинских, так и социальных: возраст, семейное положение, образ жизни, наличие других заболеваний, общее состояние здоровья и способность организма перенести столь серьезное хирургическое вмешательство.
Если пациент отвечает всем требованиям, его (после прохождения очень обстоятельного обследования, состоящего более чем из 20 тестов) заносят в специальный список ожидания донорского органа.
Сказать, сколько придется ждать, невозможно. Получить донорскую печень непросто, к тому же не всякий орган подойдет — он должен быть совместим, иначе организм реципиента отторгнет его. На место в очереди влияет также тяжесть состояния пациента: донорские органы в первую очередь отдают тем, кто нуждается в них особенно остро.
Когда подходящий орган будет получен, пациент в срочном порядке вызывается в больницу (обычно на это дается не более 6 часов, поэтому человек, ожидающий пересадки, ни при каких обстоятельствах не должен покидать пределы города). После экстренной подготовки проводится сама операция по пересадке печени.
Донорскую печень можно получить как от погибшего человека, так и от живого. Это кажется невероятным, но печень обладает удивительными способностями к регенерации — она может снова вырасти до нормального размера из одной доли. Поэтому существует возможность трансплантировать сегмент печени живого человека тому, кто нуждается в пересадке. Обычно живыми донорами становятся близкие больного. Если они являются родственниками (родителями, детьми, сестрами и братьями), то шансы на совместимость повышаются.
Впрочем, одного благородного желания пожертвовать часть своей печени мало. Донор должен удовлетворять целому ряду требований:
- возраст старше 18 лет;
- совпадение группы крови с группой крови реципиента;
- отсутствие повреждений и патологий печени;
- хорошее общее состояние здоровья.
Донору также предстоит пройти обследование, но если он подойдет, пересадку проведут немедленно. Трансплантация печени от живого донора, особенно родственника, считается самым предпочтительным вариантом: риск отторжения в этом случае меньше, к тому же не нужно ждать, когда больница получит подходящий орган.
Сама операция по трансплантации печени очень сложна. Сперва хирург удаляет больной орган вместе с фрагментом полой вены, перекрывает кровеносные сосуды, питающие печень, и устанавливает шунты для перекачивания крови из нижней полой вены к сердцу. Затем на место удаленной печени пересаживается целая донорская печень или ее доля (при пересадке печени ребенку — половина доли). Хирург вновь соединяет кровеносные сосуды, чтобы орган не остался без кровоснабжения. Это очень тонкая работа, требующая высочайшего профессионализма. На последнем этапе хирург восстанавливает желчные протоки.
Вся операция длится примерно 8–12 часов и требует участия целой бригады узких специалистов.
После пересадки печени пациенту придется полностью изменить образ жизни: отказаться от всех вредных привычек, перейти на здоровую диету и постоянно принимать препараты, подавляющие работу иммунной системы, — так называемые иммуносупрессоры. Это необходимо для того, чтобы организм не реагировал на клетки донорского органа как на чужеродные.
Из-за исключительной сложности цена операции по пересадке печени высока — около 2,5–3 миллионов рублей. Конечно, официально в России такую операцию можно сделать бесплатно по квотам из федерального бюджета. Но нужно быть готовым к ожиданию на всех этапах — пациенту придется дожидаться не только самого органа, но и своей очереди на прохождение обследований.
В России немало медучреждений, в которых проводится пересадка печени. К ним в частности относятся ФМБЦ им А.И. Бурназяна, институт трансплантологии им. Склифосовского, НЦХ РАМН.
Первая пересадка печени в России была проведена в 1990 году — значительно позже, чем в США или Европе. И хотя российские врачи отличаются высоким профессионализмом, многие состоятельные пациенты предпочитают обращаться в зарубежные клиники, расположенные в странах, которые считаются передовыми в области трансплантации. Сегодня больше всего подобных операций проводится в США, Германии, Франции, Италии, Великобритании, Индии и Сингапуре. В последние годы многие выбирают для проведения такой операции Корею.
Медицинский центр университета Вандербильта
Этот медцентр, расположенный в Нэшвилле, штат Теннесси, является одной из самых известных больниц страны, а отделение трансплантологии по праву считается лучшим и наиболее хорошо оснащенным в Штатах. Именно здесь впервые произвели операции по пересадке почек, сердца и легкого. В центре уже провели более 600 успешных операций по пересадке печени — это 7,5% от общего количества подобных операций в мире.
Крупнейший медцентр Кореи, который отличается великолепным техническим оснащением и высочайшей квалификацией врачей, каждый из которых проходил обучение и стажировку в больницах Японии, США и Европы. Является медучреждением президентского стандарта. Здесь производят трансплантацию печени, почек, сердца, легких и поджелудочной железы. Большое преимущество центра — гораздо более доступные, в сравнении с больницами того же уровня в США и Европе, расценки на медицинские услуги.
Больница более чем со 100-летней историей, прекрасным техническим оснащением и самыми жесткими в Германии критериями отбора сотрудников. Известна выдающимися достижениями в области гепатологии и множеством успешных операций по трансплантации печени. С 1990-х гг. здесь делают сплит-трансплантацию печени — операцию, при которой один орган пересаживается сразу двум пациентам.
Медицинский центр им. Рабина
Многопрофильный медцентр, лидер по трансплантации органов в Израиле. Тут проводятся 70% всех подобных операций в стране. Это единственная израильская клиника, где делают пересадку доли печени от живого донора. Ежегодно в Медцентре им. Рабина проводят около 300 трансплантаций печени.
В США трансплантация печени обойдется приблизительно в 500 000 долларов. Эта страна известна не только высоким уровнем медицины, но и ее дороговизной. Несколько дешевле пересадка печени стоит в Германии (200 000–400 000 долларов) и в Израиле (250 000–270 000 долларов). В Южной Корее такая операция обойдется в 200 000–250 000 долларов.
Жизнь бесценна — с этим не поспоришь, но зачастую шансы на выздоровление оцениваются в денежном эквиваленте. Если вы относитесь к тем счастливчикам, размер накоплений которых позволяет отправиться на лечение за границу, не задумываясь это делайте. В нашей стране шансы дождаться очереди на пересадку печени очень невелики, особенно если вы уже немолоды и у вас в анамнезе несколько хронических болезней. Какую клинику в какой стране выбрать? Ответ зависит от ваших финансовых возможностей, специфики заболевания и многих других факторов. Облегчить выбор может обращение в специализированную компанию, предоставляющую услуги по медицинскому ассистансу.
Пересадка поджелудочной железы (ПЖ) впервые проведена в 1891 году. Пациенту с тяжелым сахарным диабетом, находящемуся в коме, ввели в брюшную стенку взвесь клеток из поджелудочной железы донора. Через 30 лет открыли инсулин.
В 1966 году проведена первая трансплантация: пациентке с высокой гликемией попытались внедрить небольшую часть донорской поджелудочной железы в подвздошную ямку. Проток, через который происходит выделение панкреатического сока, перевязали. Последовал неблагоприятный исход: через 2 месяца ткани отторглись, развился сепсис, наступила смерть больной. Но в течение двух месяцев, пока она была жива, нормализовался сахар крови, и удалось достичь положительных результатов в общем состоянии. Эта операция и ее модификации используются и в настоящее время.
Можно ли пересадить поджелудочную железу?
Трансплантацию ПЖ, несмотря на сложность операции, продолжают проводить. В мире сделано примерно 200 случаев пересадки, и ежегодно, согласно статистическим данным, этой операции подвергается 1 тысяча человек.
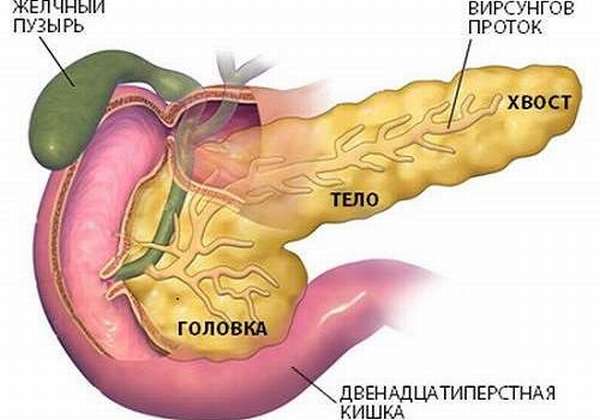
Это связано с техническими особенностями, высокой стоимостью операции и выраженной чувствительностью железы, которая повреждается даже при прикосновении к ней пальцем. Кроме того, при проведении операции у реципиента возникает высокая вероятность выделения большого количества трипсина и самопереваривания органа. Аналогичная ситуация может произойти у живого донора при извлечении части органа: подтекание в результате хирургического повреждения сока с ферментами приводит к развитию патологии других органов брюшной полости и разрушению собственной поджелудочной железы.
Показания к назначению операции больному
Операция была разработана для спасения пациентов с сахарным диабетом первого типа. Изначально была задача добиться нормогликемии и избавить больного от почасового введения инсулина. С этой целью неработающие или поврежденные β-клетки островков Лангерганса нужно заменить здоровыми. Но после этого вместо инъекций инсулина возникает необходимость постоянно принимать иммуносупрессанты для предотвращения отторжения чужеродного органа или его части.
Показаниями к трансплантации являются:
- инсулинозависимый сахарный диабет у пациентов с начинающейся почечной недостаточностью, которым в ближайшее время потребуется гемодиализ или пересадка почек (согласно статистическим данным, в 90% случаев болезни трансплантация железы и почек делается одномоментно),
- вторичный диабет, возникший в результате глубокого поражения тканей ПЖ (рак, панкреатит, пигментный цирроз),
- развившаяся невосприимчивость к инсулину (синдром Кушинга, акромегалия),
- необъяснимая гипогликемия,
- отсутствие эффекта от стандартного лечения.
При имеющихся показаниях операцию необходимо сделать до развития необратимых осложнений в виде:
- выраженной ретинопатии и слепоты,
- тяжелой нейропатии,
- поражений микроциркуляции с некрозом тканей и заболеваний крупных сосудистых стволов.
Любое вмешательство на поджелудочной железе связано с трудностями технического плана, которые несравнимы с трансплантацией печени или почек. Только очень жесткие показания и отсутствие альтернативы в медикаментозной терапии позволяют использовать такой радикальный метод.
Необходимость в хирургической замене органа на донорский возникает также при выраженных повреждениях тканей железы, в результате чего все ее функции значительно нарушены и не поддаются коррекции:
- новообразования (доброкачественные),
- гнойный процесс в брюшной полости, затрагивающий поджелудочную железу,
- массовая гибель клеток органа (хронический панкреатит с частыми обострениями, панкреонекроз).
Из-за технических и организационных сложностей, больших финансовых затрат пересадка органа в перечисленных случаях назначается исключительно редко. Основным показанием остается тяжелый сахарный диабет.
Противопоказания для трансплантации органа
В проведении операции нуждаются, в основном, тяжелые больные, когда стандартное лечение сахарного диабета неэффективно и уже имеются осложнения. Поэтому противопоказания к оперативному вмешательству являются относительными:
- возраст − более 55 лет,
- наличие злокачественных новообразований в организме,
- инфаркт миокарда или инсульт в анамнезе,
- патология сосудов и сердца, обусловленная выраженными атеросклеротическими изменениями (осложненные формы ИБС, глубокое поражение атеросклерозом аорты и подвздошных сосудов, операции на коронарных артериях в прошлом),
- кардиомиопатия с низкой фракцией выброса,
- осложнения сахарного диабета в тяжелой стадии,
- активный туберкулез,
- наркомания, алкоголизм, СПИД.
Не рекомендуется проводить пересадку ПЖ при имеющемся злокачественном новообразовании.
Диагностика перед назначением трансплантации
Если все-таки без операции обойтись нельзя, пациент должен пройти тщательное обследование для исключения неожиданных тяжелых осложнений как в ходе операции, так и в послеоперационном периоде.
Ряд обязательных функциональных обследований установлен протоколами проведения операции:
- ЭКГ,
- R0 ОГК (рентгенография органов грудной клетки),
- УЗИ ОБП и ЗП (органов брюшной полости и забрюшинного пространства),
- КТ (компьютерная томография).
К необходимым лабораторным исследованиям относятся:
- общеклинические и биохимические анализы, включая амилазу крови и мочи,
- анализы мочи для изучения функций почек,
- анализы на гепатиты, ВИЧ, RW,
- определение группы и резус-фактора крови.
Назначаются консультации узких специалистов:
- эндокринолога,
- гастроэнтеролога,
- кардиолога,
- нефролога и тех, к которым сочтут нужным направить хирурги.
В некоторых случаях требуется дообследование: оно назначается при тяжелом течении диабета, осложнившегося нейропатией. В такой ситуации диабетик может не ощущать приступов стенокардии, поэтому не предъявляет жалоб, и, несмотря на выраженный атеросклероз коронарных сосудов и сердечную недостаточность, диагноз ИБС (ишемическая болезнь сердца) не выставлен. Для его уточнения проводятся:
- ЭХОКГ,
- ангиография сосудов,
- радиоизотопное исследование сердца.
Виды трансплантаций железы
Радикальное лечение может проводиться в разных объемах. В ходе операции пересаживают:
- отдельные сегменты железы (хвост или тело),
- панкреатодуоденальный комплекс (полностью вся железа с сегментом прилегающей непосредственно к ней двенадцатиперстной кишки),
- полностью железу и почки одномоментно (90% случаев),
- поджелудочную железу после предварительной трансплантации почек,
- культуру β-клеток донора, вырабатывающих инсулин.
Объем оперативного вмешательства зависит от масштаба поражения тканей органа, общего состояния больного и данных обследований. Решение принимает хирург.
Операция является плановой, поскольку требует серьезной подготовки больного и трансплантата.
Методика операции по пересадке
Донорский орган помещают в подвздошную ямку (туда же укладывают и почку) через срединный разрез по белой линии живота. Артериальное кровообращение он получает через свои сосуды от аорты реципиента. Венозный отток осуществляется через систему портальной вены (это наиболее физиологичный путь) или нижнюю полую вену. Поджелудочную железу соединяют со стенкой тонкой кишки или мочевого пузыря больного бок в бок. 
Проток ПЖ, по которому проходит панкреатический сок, содержащий пищеварительные ферменты, выводится в просвет тонкого кишечника или мочевого пузыря. В последнем случае это происходит через сформированную из участка двенадцатиперстной кишки (ДПК) донора манжету, с которой была пересажена железа.
Продолжительность операции – не менее 4 часов.
Если необходима синхронная (симультанная) пересадка ПЖ с почкой, то предпочтителен более физиологичный первый вариант — присоединение к тонкой кишке. Таким образом, исключают развитие тяжелых осложнений, которые возникают при сшивании с мочевым пузырем. Вероятность отторжения поджелудочной железы возрастает во много раз в случае, если ее внедряют вместе с почкой. Это связано с тем, что, по сравнению с железой, почки отторгаются чаще. Отторжение отдельно подсаженной ПЖ отследить трудно.
Вывод протока в мочевой пузырь (это делается либо при трансплантации только поджелудочной железы – без почки, или же при пересадке железы после уже подсаженной почки) дает возможность:
- отслеживать уровень амилазы мочи как маркера повреждения и, таким образом, выявлять процесс отторжения трансплантата в раннем периоде,
- снижать опасность развития инфекции.
В выведении протока ПЖ в мочевой пузырь есть много недостатков:
- развитие ацидоза,
- гематурия,
- возникновение инфекций,
- формирование стриктуры (сужения) уретры.
Если проводится пересадка небольшой части ПЖ, для отведения панкреатического сока используют неопрен — искусственный материал, который быстро затвердевает. Но этот способ нечасто применяется. Обычно проток отводится в мочевой пузырь или кишечник, как и при трансплантации целой железы.
При успешной пересадке отторжения донорского органа не происходит. Глюкоза нормализуется в течение первых дней, необходимость в инсулине отпадает. При этом больного переводят на длительный прием иммуносупрессоров. Схема включает 3 препарата с разнонаправленным механизмом действия.
Целью операции, помимо нормализации углеводного обмена, является предотвращение появления и прогрессирования жизнеопасных осложнений:
- нефропатии,
- ретинопатии (предупреждение слепоты),
- нейропатии.
При выполнении этой задачи качество жизни после трансплантации значительно повышается, по сравнению с жизнью на гемодиализе.
Теоретически, гипергликемия нормализуется путем пересадки островков Лангерганса или введением в организм их β-клеток, которые вырабатывают инсулин. Практически — сделать это крайне сложно. Требуется выполнить следующие этапы:
- измельчить поджелудочную железу донора,
- добавить к полученной смеси клеток коллагеназу,
- отцентрифугировать обработанные клетки в специальной центрифуге,
- полученную клеточную массу ввести в портальную вену, селезенку или капсулу почки.
После всех подготовительных манипуляций из одной железы получается чрезвычайно маленькое, недостаточное для проведения процедуры количество жизнеспособных клеток. Методика находится в процессе доработки, активно изучаются другие варианты введения готовых клеток донора. Например, делаются попытки пересаживать поджелудочную железу эмбриона, но она способна после трансплантации расти и выделять инсулин непродолжительное время.
Ведутся исследования и разработки по пересадке искусственного трансплантата. Если они закончатся успешно, это решит проблему, поскольку методика имеет ряд преимуществ:
- нет необходимости зависеть от донора — пересадка может быть проведена в любой момент, даже экстренно,
- искусственный орган полностью имитирует все функции натурального.
Он представляет собой сложное устройство с датчиком, определяющим количество глюкозы в крови. Основная цель искусственной ПЖ — обеспечить потребности организма в инсулине, поэтому основным показанием является сахарный диабет.
Поджелудочная железа не может существовать более получаса без кислорода. Поэтому для хранения используется холодная консервация, позволяющая сохранять жизнедеятельность органа в течение 3–6 часов. Это усложняет подбор донора. Во избежание подобных ситуаций применяются новые технологии: например, пересаживают только малофункциональную часть ПЖ – хвостовую, с последующим введением в протоки имплантантов. Такие операции эффективны в 85% случаев.
Прогнозы после операции
Наиболее физиологичным и относительно безопасным методом с наилучшим прогнозом выживаемости является одномоментная трансплантация поджелудочной железы и почки. Стоимость такой операции значительно превышает все остальные варианты, требуется длительное время на ее подготовку и проведение и высокая квалификация хирурга.
Хирургическое вмешательство по пересадке органа и его исход напрямую зависят от нескольких факторов. Важно учитывать:
- объем выполняемых функций трансплантата на момент операции,
- возраст и общее состояния донора на момент смерти,
- совместимость тканей донора и реципиента по всем параметрам,
- стабильность гемодинамики пациента.

Согласно существующим статистическим данным, выживаемость после проведенной трансплантации ПЖ от донора-трупа составляет:
- два года – в 83% случаев,
- около пяти лет – в 72%.
Пересадка от живых доноров-родственников также проводится, но опыт пока небольшой. Хотя статистика в перспективе более оптимистична:
- выживаемость в течение года — 68%,
- в течение 10 лет — наблюдается полное восстановление здоровья у 38% пациентов.
Полностью пересадить железу от живого донора невозможно, поскольку орган непарный, и жить без него человек не сможет.
Если после операции началось отторжение органа, прогноз — неблагоприятный. Остановить процесс в подобных случаях крайне сложно, пациент может погибнуть в течение ближайших дней или недель. Нужно отметить, что отторжение наблюдается крайне редко.
Наблюдалось прекращение работы пересаженного органа через несколько лет – тогда пациенту вновь назначают инсулинотерапию или ставят вопрос о повторной трансплантации.
В каких странах проводятся операции по трансплантации поджелудочной железы?
В связи с высокой технической сложностью операции, ее рекомендуется проводить в известных клиниках, имеющих определенный опыт и специалистов высокой квалификации. Крупные центры трансплантологии имеются во многих странах. Хорошо зарекомендовали себя:
- Россия,
- Беларусь,
- Казахстан,
- Германия,
- Израиль,
- Америка.
Сколько может стоить операция, зависит от цены не только самой хирургической манипуляции, но и других составляющих:
- подготовки пациента к хирургическому вмешательству,
- реабилитационного периода,
- труда медицинского персонала, участвующего в операции и уходе за больным после нее.
Стоимость трансплантации ПЖ колеблется от 275 500 до 289 500 $. Если пересадка проводится совместно с почкой, цена увеличивается почти в два раза и составляет примерно 439 тыс. $.
Подбор органов и их распределение среди пациентов
Органы для проведения трансплантации изымаются у недавно умерших пациентов не старше 55 лет. Донором может быть даже ребёнок с трехлетнего возраста. В анамнезе донора не должно быть непереносимости глюкозы и алкоголизма, причина наступившей смерти — мозговая катастрофа (инсульт). Помимо этих требований, донор должен быть здоров на момент летального исхода и не иметь:
- панкреатита,
- инфекций в брюшной полости,
- травматических повреждений,
- атеросклероза брюшного отдела аорты.
Поскольку поджелудочная железа — чрезвычайно чувствительный орган, ее извлекают для сохранения целостности вместе с печенью и селезенкой. Затем печень отделяют, а селезенку с железой и частью ДПК консервируют, используя специальные растворы, поместив их в транспортировочный контейнер с низкой температурой. Храниться ПЖ может не более 20 часов. При подготовке к пересадке проводится ряд анализов на совместимость тканей.
При необходимости в одномоментной пересадке ПЖ вместе с почкой, эти органы должны быть от одного донора.
Мизерное количество сегментарных пересадок ПЖ проводится от живых людей — они составляют менее 1%. Но их применение ограничено в связи с развитием серьезных осложнений для донора:
- инфаркт селезенки,
- панкреатит,
- диабетический абсцесс,
- подтекание панкреатического сока в результате изъятия части ПЖ и образование кисты,
- вторичный диабет.
При хорошем функционировании трансплантата и отсутствии осложнений качество жизни и ее продолжительность значительно повышаются. Важно тщательно выполнять все рекомендации врача в реабилитационный период — от этого зависит не только хорошее самочувствие, но и жизнь.
- Общероссийская общественная организация трансплантологов, Российское трансплантологическое общество. Трансплантация поджелудочной железы. Национальные клинические рекомендации 2013 г.
- Зайнутдинов, А. М. Острый деструктивный панкреатит: выбор оптимального метода лечения. Анналы хирургии 2008 г. № 6 стр.10–14.
- Леонович С.И., Игнатович И.Н., Слука Б.А. Трансплантация культуры островковых клеток поджелудочной железы в красный костный мозг в эксперименте. Белорусский медицинский журнал 2004 г. №1, стр. 55–57.
- Шумаков В.И., Игнатенко С.Н., Петров Г.Н. и др. Трансплантация почки и поджелудочной железы больным инсулинзависимым сахарным диабетом. Хирургия 1991 г. №7 стр. 3–8.
- Боженков, Ю. Г. Практическая панкреатология. Руководство для врачей М. Мед. книга Н. Новгород Изд-во НГМА, 2003 г.
- Молитвословов А.Б. Хирургия поджелудочной железы: острый панкреатит, травмы поджелудочной железы, трансплантация поджелудочной железы. Русский медицинский журнал, 1996 г., №4, 3, стр. 151–153.
Читайте также:

