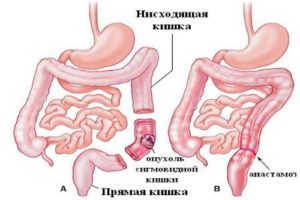
Сужение кишечника из-за опухоли
Стеноз кишечника – это сужение его просвета из-за патологических изменений кишечной стенки или близлежащих органов. Нарушается продвижение содержимого по кишечнику, ухудшается переваривание пищи, страдает самочувствие. Без лечения заболевание прогрессирует и приводит к тяжёлым осложнениям.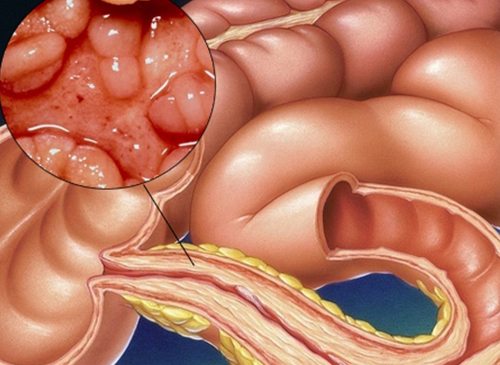
Симптомы
Клиника стеноза кишечника зависит от локализации патологического процесса.
При сужении привратника и начального отдела 12-перстной кишки нарушается эвакуация содержимого желудка в кишечник. Это приводит к дефициту питательных веществ.
![]()
чувство тяжести и распирания в желудке после еды;- рвота, приносящая облегчение (характерный признак – наличие в рвотных массах частиц пищи, съеденной накануне, отсутствие примеси желчи);
- отрыжка тухлым, связанная с застоем и разложением пищи в желудке;
- отсутствие аппетита;
- снижение веса вплоть до тяжёлого истощения;
- признаки дефицита витаминов и микроэлементов: анемия, ломкость ногтей, выпадение волос;
- жажда из-за постоянной рвоты;
- электролитные нарушения: судороги в мышцах, парезы и параличи, аритмичный пульс.
Признаки ухудшения переваривания пищи сочетаются с нарушением проходимости кишечника.
- неинтенсивные боли в животе;
- снижение частоты дефекации;
- рвота рефлекторного характера – чем выше локализация стеноза, тем чаще возникают эпизоды рвоты;
- снижение веса;
- слабость, головокружение.
Каловые массы скапливаются выше участка сужения, нарушается проходимость толстой кишки.
![]()
ноющие или схваткообразные боли в зоне поражения;- постоянные запоры;
- кал приобретает форму карандаша;
- анальные трещины и геморрой из-за постоянного натуживания при дефекации;
- вздутие живота из-за гнилостных процессов в кишечнике и нарушения отхождения газов.
Выраженность симптомов зависит от тяжести стеноза.
Причины
Стеноз кишечника осложняет течение многих заболеваний органов брюшной полости.
- Язвенная болезнь 12-перстной кишки – основная причина стеноза пилородуоденальной зоны. На фоне язвенного поражения развивается рубцовая деформация кишки, сужается ее просвет. Состояние ухудшается при обострении язвенной болезни.
- Опухоли кишечника и окружающих тканей – растущее новообразование уменьшает просвет кишечника изнутри или сдавливает его снаружи.
![]()
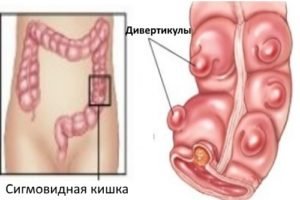
Дивертикулёз кишечника – заболевание, при котором образуются выпячивания стенок кишечника – дивертикулы. Основная локализация патологических изменений – ободочная кишка. Хроническое воспаление дивертикулов способствует развитию стеноза.- Воспаление кишечника. При неспецифическом язвенном колите поражается толстая кишка, при болезни Крона – весь кишечник. Хроническое воспаление и множественные дефекты слизистой оболочки приводят к разрастанию соединительной ткани и стенозу.
- Травмы и операции на органах брюшной полости и промежности. В зоне повреждения формируются рубцовые изменения, сужается просвет кишки.
- Амилоидоз кишечника – обменное нарушение, при котором в тканях откладывается особый белок – амилоид. При поражении кишечника нарушается сократительная способность гладких мышц, постепенно развивается стеноз.
Диагностика
Пациенты с подозрением на стеноз кишечника проходят обследование у гастроэнтеролога.
![]()
Сбор анамнеза – врач отмечает характерные жалобы, их длительность, выявляет заболевания, приводящие к сужению кишечника. Особого внимания заслуживают пациенты старше 50 лет с жалобами на недавно возникшие запоры и снижение веса.- Осмотр – врач оценивает вес, состояние кожи и слизистых оболочек, тургор кожных покровов; при пальпации выявляет объёмные образования в животе (опухоли или инфильтраты), шум плеска в эпигастральной области.
- Общий анализ крови – при воспалительном процессе повышается уровень лейкоцитов и СОЭ, при анемии снижается количество эритроцитов и гемоглобин.
- Биохимия крови – определяют маркеры воспаления, показатели обмена веществ, содержание электролитов.
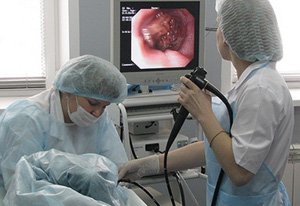
- Фиброгастродуоденоскопия – обследование желудка и дуоденальной зоны с помощью эндоскопа. Выявляют язвенные дефекты, опухоли, воспаление, атрофию слизистой оболочки, рубцовые изменения. При стенозе пилородуоденальной зоны оценивают степень сужения просвета.
![]()
Ректоскопия – осмотр прямой кишки с помощью ректоскопа. Исследование назначают при подозрении на ректальный стеноз.- Колоноскопия – эндоскопическое обследование толстой кишки, позволяет обнаружить очаг поражения, взять биопсию.
- Рентгенография брюшной полости – выполняют серию рентгеновских снимков, на которых определяют пассаж контрастного вещества (бария) по кишечнику. При стенозе скорость продвижения бария снижается.
- Рентгеновская компьютерная томография – современный информативный метод диагностики объёмных образований.
- УЗИ органов брюшной полости – с помощью ультразвука выявляют опухоли, свободную жидкость в полости брюшины. При исследовании кишечника определяют толщину его стенки, диаметр просвета. Метод малоинформативен при выраженном метеоризме.
Лечение
Полностью устранить сужение кишечника можно только хирургическим путём.
Цель консервативного лечения – подготовка к операции, стабилизация состояния пациента.

Цели и принципы лечебного питания зависят от причины стеноза. При язвенной болезни исключают механические и химические раздражители, готовят полужидкие протёртые блюда. При тяжёлом пилородуоденальном стенозе пациентов кормят через зонд, проведенный за участок сужения.
При поражении толстой кишки питание направлено на профилактику запоров. В рационе увеличивают количество овощей и фруктов, богатых растительной клетчаткой, корректируют питьевой режим.
- коррекция водно-электролитного дисбаланса: растворы натрия хлорида, калия хлорида, раствор Рингера;
- нормализация белкового обмена: комплексные растворы для парентерального питания, Альбумин, Инфезол (смесь аминокислот), глюкоза с витаминами.
Назначают препараты для лечения основного заболевания и облегчения симптомов стеноза:
![]()
противоязвенные средства: Де-нол, Омепразол, антибиотики;- спазмолитики (Но-шпа, Бускопан) – уменьшают спазмы кишечника, купируют болевые ощущения;
- слабительные (Дюфалак) – назначают для размягчения кишечного содержимого и облегчения продвижения кала;
- средства для борьбы с метеоризмом (Эспумизан) – уменьшают вздутие кишечника, тяжесть и боли в животе.
- промывание желудка при сужении пилородуоденальной зоны;
- сифонная клизма при поражении толстой кишки.
Вид и объём хирургического вмешательства зависит от локализации стеноза, его причины, общего состояния пациента.
![]()
Резекция (удаление) 2/3 желудка – операция выбора при пилородуоденальном стенозе, вызванном язвенной болезнью.- Гастрэктомия – полное удаление желудка при стенозе, вызванном опухолью.
- Резекция кишки – иссекают пораженный участок тонкой или толстой кишки, накладывают анастомоз (соединяют два отрезка кишки).
- Двухэтапная операция – выполняют при тяжёлом состоянии пациента. На первом этапе удаляют деформированный участок кишки, делают колостому – выводят кишку на брюшную стенку. Второй этап – реконструктивная операция. Ушивают колостому и накладывают анастомоз.
- Удаление опухоли другого органа.
- Частичное разрушение опухоли с помощью эндоскопа – паллиативная мера при противопоказаниях к радикальной операции.
После удаления части кишечника пациенту на неделю назначают внутривенное питание. Затем дают жидкие пероральные смеси, в течение 2-х недель увеличивают их дневной объём до 2 литров. После этого разрешают протёртые блюда, кисели, компоты. При хорошей переносимости диетического питания пероральные смеси постепенно отменяют и осторожно расширяют рацион.
При резекции кишечника нарушается переваривание пищи, усвоение питательных веществ и витаминов, поэтому соблюдать диету придется пожизненно. Каждому пациенту подбирают оптимальный рацион с учётом объёма перенесенной операции. Кишечник привыкает к новым условиям работы в среднем через 1,5 года.
При двухэтапной операции пациента обучают уходу за колостомой, объясняют, как пользоваться калоприёмником.
Осложнения и прогноз
Главное осложнение стеноза кишечника – острая кишечная непроходимость. Полностью прекращается отхождение стула и газов. Возникают интенсивные схваткообразные боли в животе, затем развивается интоксикация, обменные нарушения. Состояние требуют срочной хирургической помощи, и без оперативного лечения приводит к летальному исходу.
Профилактика
Для профилактики стеноза кишечника пациенты с заболеваниями пищеварительного тракта должны наблюдаться у гастроэнтеролога, проходить регулярное обследование, а при ухудшении самочувствия своевременно обращаться за медицинской помощью.
К сожалению мы не можем предложить вам подходящих статей.
В последние десятилетия заболеваемость колоректальным раком выросла в разы. Если сравнивать ситуацию с 60-ми гг. прошлого века, то рак прямой кишки тогда составлял 1,2 % от всех злокачественных опухолей, рак ободочной кишки – 1,8 %. В 2017 г. статистика выглядит уже так: 5,2 % и 7,3 %, соответственно.
На днях в Пермском краевом онкологическом диспансере 74-летней пациентке сделали лапароскопическую операцию по удалению большой правосторонней опухоли кишечника. На хирургическое вмешательство, которое транслировали на экране в 3D-изображении, пригласили не только врачей-онкологов, но и журналистов.
Где чаще болеют?
Результат питания деликатесами – это частые запоры. И лечение недуга – одна из проблем современного здравоохранения. Это становится настолько актуальным, что в странах, где хорошо развит туризм, уже учитывают этот факт. В отелях гостям на завтрак обязательно предлагают распаренный чернослив, курагу, инжир.

Факторы риска
Запоры являются основным из факторов риска онкологических заболеваний. Если кишечник опорожняется ежедневно и своевременно, то канцерогенные газы и каловые массы не успевают активно воздействовать на его слизистую оболочку. А в случае запоров концентрация и время воздействия шлаков на слизистую толстой и прямой кишки увеличивается.
Ещё один фактор риска рака кишечника – хронические колиты, когда воспалительный процесс проявляется сменой запоров и поносов. Человек испытывает дискомфорт и болевые ощущения в животе, у него нередки вздутия и бурления. Есть случаи, когда повышается температура.
Ещё к группе риска относятся те, у кого есть наследственное заболевание – семейный полипоз. Ведь злокачественная опухоль может развиться и из полипа. Если у кого-то из родных заболевание было, нелишним будет обратиться к врачу и пройти плановое обследование.
Мужская или женская проблема?
Исходя из опыта, злокачественная опухоль кишечника чаще встречается у женщин, чем у мужчин. Несмотря на то что женщины внимательнее следят за здоровьем, обнаружить рак прямой и ободочной кишки на ранних стадиях удаётся нечасто. И это общая проблема выявления онкологических заболеваний: на ранних стадиях они протекают бессимптомно. Поэтому многие пациенты приходят к врачам в лучшем случае на второй, а иногда и на третьей стадии рака.
Немалый процент заболевших обращается лишь тогда, когда у них обнаруживают четвёртую стадию болезни. Человек идёт к медикам по другой проблеме. Его беспокоят сильные боли в печени или непрекращающийся кашель, а обследование обнаруживает у него метастазы в лёгких и печени.
Врачи начинают искать первопричину и нередко обнаруживают рак толстой и прямой кишки. Когда начинают подробно расспрашивать пациента о самочувствии, выясняют, что проблемы были давным-давно, но с обращением к доктору он тянул до последнего.
Выявить рак на ранних стадиях, говорят медики, нередко можно в ходе обычной диспансеризации в поликлинике, ведь в общий осмотр обязательно входит пальцевое обследование прямой кишки. Другое дело, что пациенты сами нередко отказываются от проведения такой диагностики.
Какие симптомы должны насторожить?
Признаков колоректального рака немного, но если они есть, то стоит своевременно записаться к врачу.
Что должно насторожить? Для рака правой половины ободочной кишки характерно необоснованное повышение температуры. Она может подняться и держаться несколько дней, потом становится нормальной, а через какое-то время ситуация снова повторяется.

Следующие симптомы – это ложные позывы, когда после опорожнения кишечника нет ощущения, что он пустой. Также пациента могут беспокоить точечные боли в правой половине живота. Это проявление развившегося воспаления на фоне злокачественной опухоли. Бывает, что опухоль справа иногда может прощупать и сам пациент, и врач.
При раке правой стороны кишечника не бывает непроходимости, пациента беспокоят ноющие боли, а при раке левой стороны, к сожалению, может развиться острая кишечная непроходимость. С резкой острой приступообразной болью люди попадают в экстренные хирургические отделения, и уже на операции у них обнаруживают опухоль.
Что делает врач?
Прежде всего узкий специалист-онколог проведёт пальцевое исследование прямой кишки. Это исключит геморрой и наличие полипов. Дальше он сам будет выстраивать методику обследования и лечения. Чаще, чтобы подтвердить диагноз, назначают обычное для таких заболеваний обследование – ректоскопию и колоноскопию.

Многих волнует вопрос: как быстро развивается рак прямой кишки? По мнению врачей-онкологов, все злокачественные опухоли развиваются от трёх до десяти лет до начала клинических проявлений. Поэтому любому заболеванию, когда его выявят, будет минимум три года. А вот за сколько времени процесс разовьётся от первой до четвёртой стадии, вам не скажет ни один врач. В этом вопросе всё индивидуально и зависит от уровня злокачественности опухоли, иммунитета человека и от множества других показателей.
Как проводят операцию?
Эндоскопические (через прокол) операции по удалению рака прямой кишки – более щадящие. Они позволяют пациенту быстрее покинуть хирургическое отделение и начать лечение, которое назначил врач. Однако эндоскопические операции делают в Пермском крае не так часто, как полостные.
В ряде случаев у прооперированных пациентов случаются рецидивы. Пусковым механизмом проявления метастазов могут стать стрессовые ситуации, которые происходят с человеком: тяжело заболел гриппом, потерял близкого человека, уволили с работы, ограбили. В такой период у человека снижается уровень иммунного ответа и иммунной защиты, и раковые клетки начинают быстрее размножаться и проявляться как отдалённые метастазы.
От 50 до 60 % прооперированных больных колоректальным раком первой-третьей стадии переживают пятилетний рубеж. Статистика такова: если рак прямой кишки удалили на первой стадии – то более 80 % пациентов живут дольше пяти лет, на второй – 70 %, на третьей – 50 % и ниже.
Если говорить о профилактике рака, то всем кажется: не ешь одного, не пей другого, и будет тебе счастье. Однако первичной профилактики в онкологии не существует. Тем более от рака нельзя поставить прививку, как, например, от гриппа или кори. Однако прислушаться к организму и своевременно обратиться к врачам при перечисленных выше симптомах вам обязательно стоит!
Кишечная непроходимость — состояние, при котором в толстом или тонком кишечнике возникает препятствие, мешающее прохождению пищевого комка, каловых масс, жидкости, газов. Причины его бывают разными, некоторые связаны с онкологическими заболеваниями. Кишечная непроходимость — опасное состояние, если ее не устранить, она может привести к гибели пациента.
Какие бывают виды кишечной непроходимости?
Существуют разные классификации кишечной непроходимости:
Механическая — подразделяется на три типа:
- Обтурационная — возникает при закупорке кишки опухолью, желчным камнем, каловыми массами, при сдавлении извне, из-за спаек в брюшной полости.
- Странгуляционная — сопровождается сдавлением сосудов брыжейки, кровоснабжающих кишечник.
- Сочетанная — сочетание обтурационной и странгуляционной кишечной непроходимости. Например, возникает при инвагинации: внедрении, завороте одного участка кишки в другой.
Динамическая кишечная непроходимость возникает в результате стойкого спазма или пареза (расслабления) стенки кишки.
По статистике, если не оказана своевременная медицинская помощь, при острой кишечной непроходимости до 90% больных погибают в течение 4–6 часов. Поэтому для пациента важно знать первые симптомы этого состояния и при их возникновении сразу же обращаться к врачу.

Почему при онкологических заболеваниях возникает кишечная непроходимость?
Причины кишечной непроходимости при злокачественных опухолях бывают разными:
- Перекрытие просвета кишки опухолью, которая растет внутрь просвета, сужение из-за воспаления в кишечной стенке.
- Сдавление кишечника извне опухолями, которые находятся в других органах: печени, почках, матке, яичниках, мочевом пузыре, предстательной железе.
- Спайки в брюшной полости в результате взаимодействия опухоли с окружающими тканями, после перенесенного хирургического вмешательства.
- Повреждение кишки лучевой терапией, химиопрепаратами.
- Скопление в кишке плотного стула, каловых камней в результате хронических запоров.
- При поражении опухолевой тканью головного или спинного мозга может развиваться спастическая кишечная непроходимость.
- Развитию паралитической кишечной непроходимости у онкологических больных способствуют: перитонит, выраженное нарушение работы печени и почек, снижение уровня калия в крови, нарушение углеводного обмена, сахарный диабет.
Чаще всего кишечная непроходимость развивается на поздних стадиях рака, ее возникновению способствуют перенесенные операции на органах брюшной полости, частые курсы лучевой терапии.
Симптомы
Основной симптом кишечной непроходимости — боли в животе. Они возникают внезапно, без видимых причин, носят схваткообразный характер. Болевые ощущения периодически стихают и появляются, усиливаются вновь, в соответствии с волнами перистальтики — физиологическими движениями кишечника. Спустя некоторое время боль может стать постоянной.

При странгуляционной кишечной непроходимости боль постоянная, периодически усиливается во время перистальтических волн. Если боль неожиданно прошла — это плохой признак, он говорит о том, что в стенке кишечника прекратились движения, развился ее парез (паралич).
При паралитической кишечной непроходимости чаще всего беспокоят тупые, распирающие боли.
Другие возможные симптомы:
- Запор: боли в животе сопровождаются отсутствием стула в течение нескольких часов, не отходят газы. При высокой непроходимости у пациента может быть стул за счет отхождения содержимого участка кишки, который находится ниже места обструкции.
- Тошнота, рвота, которая нарастает со временем, может стать неукротимой. Рвота не приносит облегчения. Поначалу она возникает рефлекторно, в рвотных массах присутствует содержимое желудка, желчь. Затем, при некоторых видах кишечной непроходимости, она становится фекалоидной.
- У некоторых пациентов при частичной кишечной непроходимости возникает диарея.
- Потеря аппетита.
- Примесь крови в стуле.
- Вздутие живота. Он становится асимметричным, в нем заметны движения кишечника — перистальтика. Постепенно эти движения исчезают, это говорит о том, что развился парез кишечника.
- Ухудшение общего самочувствия больного.
- Сухость во рту.
- Апатия, угнетение сознания.
Осложнения кишечной непроходимости
Содержимое, которое находится в кишечнике выше места, где возникла непроходимость, не может покинуть пищеварительный тракт. Это приводит к гниению, размножению болезнетворных микроорганизмов. Нарушается барьерная функция стенки кишки, и токсичные соединения проникают в кровь.
Из-за сдавления кровеносных сосудов и нарушения притока крови к кишке развивается некроз — часть стенки кишечника погибает. В этом месте образуется отверстие, и содержимое кишки попадает в брюшную полость, в ней развивается воспаление — перитонит.
Всё вышеописанное в конечном итоге приводит к сепсису, серьезному нарушению работы всех органов (полиорганной недостаточности) и гибели больного.
Методы диагностики
Врач может назначить и другие методы диагностики:
- Ультразвуковое исследование органов брюшной полости.
- Ирригография — рентгенологическое исследование, во время которого в кишечник с помощью клизмы вводят рентгеноконтрастное вещество — бариевую взвесь.
- Компьютерная томография.
- Колоноскопия.
Лечение кишечной непроходимости у онкологических больных
В некоторых случаях, при отсутствии признаков перитонита, в течение суток с кишечной непроходимостью можно бороться консервативными мерами. Проводят промывания желудка через зонд, пациенту вводят растворы белков и электролитов, насыщают организм жидкостью для борьбы с обезвоживанием, назначают обезболивающие и антибактериальные препараты. Если консервативное лечение не помогает, проводят хирургическое вмешательство в плановом порядке.
Если при поступлении в клинику диагноз сразу подтверждается и/или есть ярко выраженные симптомы перитонита, показана экстренная операция.
Существуют разные варианты хирургического лечения:
Зачастую хирургические вмешательства при кишечной непроходимости носят паллиативный характер. Их цель — обеспечить свободное прохождение пищи по кишке. За счет этого увеличивается продолжительность жизни пациента.

Опухоли кишечника – это новообразования, формирующиеся из любого отдела этого органа. Наиболее часто страдает тонкая, толстая, сигмовидная и слепая кишка. Подобная проблема преимущественно поражает лиц старше 50 лет, но это вовсе не означает, что она не может возникнуть у людей других возрастных категорий.
На сегодняшний день точные причины формирования как злокачественных, так и доброкачественных образований остаются неизвестными. Однако гастроэнтерологи выделяют ряд предрасполагающих источников, среди которых хронические недуги ЖКТ, многолетнее злоупотребление вредными привычками и неправильное питание.
Любая опухоль кишечника опасна тем, что она на протяжении длительного промежутка времени может протекать совершенно бессимптомно. В перечень наиболее часто встречающихся симптомов включает в себя боли и вздутие живота, расстройство стула, тошноту и рвоту.
Существует несколько способов, как проверить тонкий кишечник, толстую, сигмовидную и слепую кишку на наличие новообразований, но все они носят инструментальный характер. Дополнительно в диагностике используются лабораторные тесты и тщательный осмотр больного.
Лечение патологии в любом случае требует проведения хирургического вмешательства. Это объясняется тем, что если не будет совершена операция, то доброкачественные образования могут трансформироваться в рак, а злокачественные – дать большое количество метастаз, что чревато летальным исходом.
Этиология
Механизм развития и основные факторы того, что формируются опухоли кишечника, в настоящее время остаются неизвестными, несмотря не большое количество научных изысканий в этой области.
Тем не менее, существует множество факторов риска, в значительной степени повышающих вероятность формирования новообразования в полости кишечника у женщин или мужчин. Таким образом, провокаторами могут выступать:
- язвенная болезнь;
- колиты и энтериты;
- патологическое влияние гельминтов, паразитов или простейших;
- широкое разнообразие кишечных инфекций, протекающих как в острой, так и в хронической форме;
- болезнь Крона;
- дивертикулит;
- хронические запоры (может развиваться опухоль слепой кишки);
- нерациональное питание, а именно пристрастие к жирной и острой пище, а также недостаток в рационе клетчатки;
- целиакия;
- наличие в истории болезни любых аутоиммунных патологий, при которых иммунная система вырабатывает атакующие антитела против собственных клеток и тканей;
- злоупотребление спиртными напитками и многолетнее выкуривание сигарет;
- недостаточная физическая активность человека, что может произойти из-за обездвиживания больного на фоне тяжелых недугов, специфических условий труда или банальной лени - может развиваться опухоль тонкого кишечника;
- проникновение канцерогенов, ядов или химических веществ внутрь человеческого организма.
Одно из основных мест в возникновении злокачественных или доброкачественных образований с локализацией в том или ином отделе кишечника занимает генетическая предрасположенность. Зная о том, что одному из близких родственников был поставлен подобный диагноз, человек может самостоятельно обеспечить себе благоприятный прогноз. Для этого необходимо лишь несколько раз в год проходить полное инструментальное обследование в медицинском учреждении.
Также стоит отметить, что основную группу риска составляют лица старше 40 лет. Примечательным является еще и то, что наиболее часто от такой проблемы страдают представители сильной половины человечества.
Классификация
Каждая их групп новообразований кишечника у женщин и мужчин имеет несколько собственных классификаций. Например, доброкачественная опухоль толстого кишечника делится на несколько видов, среди которых:
- полипы – их возникновение считается предраковым состоянием, поскольку они наиболее часто склонны к озлокачествлению. В свою очередь они бывают аденоматозными (среди них стоит выделить трубчатые, ворсинчатые и трубчато-ворсинчатые аденомы), гиперпластическими и воспалительными. В данную категорию также стоит отнести гамартомы;
- ворсинчатая опухоль;
- диффузный полипоз – бывает истинным (семейным) и вторичным;
- лейомиома – состоит из гладких мышечных тканей;
- лимфома – происходит из лимфатической ткани;
- лимфангиома – включает в себя лимфатические сосуды;
- гемангиома – формируется из кровеносных сосудов;
- липома ободочной кишки, состоящая из жировой ткани.

Наиболее частыми образованиями доброкачественного характера приято считать полипы, которые в зависимости от своего количества бывают:
- одиночными;
- множественными;
- диффузными.
Полностью аналогичной классификацией обладает опухоль сигмовидной кишки, а также если поражается другой отдел толстого кишечника - например, прямая, ободочная или слепая кишка.
Злокачественные новообразования толстого кишечника у женщин и мужчин представлены:
- колоректальным раком;
- леймиосаркомой, возникающей из гладких мышц;
- ангиосаркомой, состоящей из кровеносных сосудов;
- колоректальными лимфомами;
- злокачественной неврилемоммой – образуется из оболочки нервов.
Помимо этого, существует несколько степеней прогрессирования подобного заболевания:
- 1 стадия – опухоль небольших размеров, обладает четкими контурами, а также прорастает в слизистый и подслизистый слой. Регионарные метастазы – отсутствуют;
- 2 стадия – наблюдается поражение мышечного слоя этого органа, но без перехода на соседние сегменты. В лимфатических узлах могут присутствовать единичные метастазы;
- 3 стадия – образование выходит за пределы толстой кишки, врастает в соседние внутренние органы и дает множественные метастазы;
- 4 стадия – отличается присутствием большого количества отдаленных метастаз.

Злокачественная опухоль тонкого кишечника может протекать в таких видах:
- аденокарцинома;
- карциноидная опухоль;
- лимфома;
- лейомиосаркома.
Образования в кишечнике у женщин или мужчин проходят 4 стадии развития, которые полностью совпадают с вышеуказанными этапами прогрессирования.
Классификация доброкачественных опухолей тонкого кишечника объединяет в себе:
- лейомиому – диагностируется примерно у каждого 3 пациента, у которого возникают характерные признаки;
- аденому и полипы – встречаются в среднем в 20% случаев;
- ангиому – встречаемость составляет 12%;
- фиброму – диагностируется у 6% пациентов;
- шванному – составляет лишь 3% среди всех опухолей доброкачественного течения.
Любые новообразования, в том числе ворсинчатая опухоль, имеют несколько вариантов своего роста:
- экзофитный – в просвет кишечника;
- эндофитный – в стенку кишки.
В зависимости от количества развивающихся образований по отношению к кишечнику они бывают единичными и множественными.
Симптоматика
Доброкачественная и злокачественная опухоль кишечника будет несколько отличаться по своей клинической картине. Однако общим фактором является то, что на протяжении довольно длительного времени какие-либо признаки могут полностью отсутствовать. Именно поэтому они зачастую являются диагностической неожиданностью – это означает, что диагноз ставят во время профилактического обследования или в процессе диагностирования совершенно иного недуга.
Доброкачественная опухоль кишечника симптомы имеет следующие:
- болевые ощущения во время акта дефекации;
- ощущение неполного опорожнения и переполненности кишечника;
- боли и дискомфорт в боковых отделах передней стенки брюшной полости – они зачастую носят схваткообразный характер, а утихают после приема медикаментов, применения грелки или при опорожнении кишечника;
- чередование запоров и упорной диареи;
- появление прожилок крови в фекалиях;
- приступы тошноты, заканчивающиеся рвотными позывами. Стоит отметить, что рвота далеко не всегда приносит облегчение самочувствия больного;
- увеличение размеров живота;
- ложные позывы к опорожнению кишечника.
Особенностью доброкачественной опухоли кишечника является то, что у человека не наблюдаются признаки раковой интоксикации, среди которых:
- быстрая утомляемость и постоянная слабость;
- обильное потоотделение;
- отвращение к пище;
- снижение массы тела;
- головокружения и головные боли;
- расстройство сна;
- сухость в ротовой полости;
- бледность кожи, в некоторых случаях она может принимать желтоватый или синюшный оттенок;
- незначительное повышение температурных показателей до 37 градусов.
Злокачественная опухоль толстой кишки в своей симптоматической картине имеет ранние и поздние клинические проявления. Так, на ранних стадиях прогрессирования отмечается присутствие:
- болей во время опорожнения кишечника;
- появление примесей крови и слизи в каловых массах;
- болевых ощущений в области живота;
- малокровия;
- расстройства стула.

На поздних стадиях рак, при котором поражается сигмовидная кишка или любой другой отдел кишечника, представлен следующими симптомами:
- слабостью и повышенной утомляемостью;
- обильным потоотделением;
- кишечной непроходимостью;
- снижением сопротивляемости иммунной системы;
- сонливостью днем и отсутствием сна ночью
- психической заторможенностью;
- депрессивным состоянием;
- головными болями и головокружениями;
- отсутствием аппетита, что может привести к анорексии или кахексии;
- цианозом, желтушностью и бледностью кожных покровов;
- сухостью слизистой носа, рта и глаз;
- постоянной тошнотой с приступами упорной рвоты;
- урчанием и чувством распирания в животе;
- тяжестью и вздутием эпигастральной области;
- повышением температуры тела.
Опухоль толстой кишки симптомы указанные выше, необходимо относить как к взрослым, так и к детям, единственным отличием будет выступать интенсивность выраженности внешних проявлений.
Диагностика
Поставить правильный диагноз может только клиницист, основываясь на данных инструментальных обследований, которые составляют основу диагностических мероприятий. В дополнение к ним необходимо проведение лабораторных исследований и манипуляций первичной диагностики, среди которых:
- ознакомление с историей болезни не только пациента, но и его близких родственников – для установления влияния генетической предрасположенности;
- сбор и анализ жизненного анамнеза – для поиска того, какой фактор предрасполагающий фактор повлиял на проявление симптомов опухоли кишечника;
- пальпация передней стенки брюшной полости;
- оценка состояния кожных покровов и внешнего вида больного;
- детальный опрос пациента – для выяснения того, с какой интенсивностью выражаются признаки патологии, что может указать на степень тяжести ее протекания.
Поскольку опухоль сигмовидной кишки симптомы имеет неспецифические, как и при любой иной локализации в кишечнике, то необходимы дополнительные диагностические процедуры.
Среди лабораторных исследований выделяют:
- общеклинический анализ крови и мочи;
- биохимию крови;
- микроскопические изучения каловых масс на скрытую кровь;
- тесты на онкомаркеры;
- генетические пробы.
Наиболее информативными в диагностировании опухолей кишечника у женщины или мужчины выступают такие инструментальные процедуры:
- рентгенография грудины;
- ультрасонография брюшной полости;
- ЭФГДС;
- ирригоскопия;
- ректороманоскопия;
- КТ и МРТ;
- эндоскопическая биопсия с последующим лабораторным изучением биоптата;
- колоноскопия.

Если сформировалась ворсинчатая опухоль или любой другой тип образования в кишечнике, то может потребоваться консультация онколога, терапевта и проктолога.
Лечение
Единственным способом полностью избавиться от патологии является хирургическое удаление опухоли. В зависимости от места локализации и объемов злокачественного или доброкачественного новообразования резекция может быть осуществлена несколькими способами:
- эндоскопически – в таких случаях на передней стенке брюшной полости делают 3-4 небольших надрезов, в которые вводят эндоскопические и хирургические инструменты. Операция при этом контролируется через монитор УЗИ;
- полостным методом – через большой разрез на животе.
Во время хирургического вмешательства частично или полностью удаляют пораженный сегмент кишечника, а также те ткани или внутренние органы, которые подверглись метастазированию.
Помимо этого, лечение в обязательном порядке должно включать в себя химиотерапию и лучевую терапию – такие методики проводятся как до, так и после операции.
Возможные осложнения
Доброкачественное поражение толстого или тонкого кишечника симптомы чего могут иметь незначительную степень выраженности, нередко приводит к таким последствиям:
- скрытое внутреннее кровоизлияние;
- озлокачествление опухоли;
- перитонит;
- непроходимость кишечника;
- острая форма энтероколита;
- малокровие;
- формирование каловых конкрементов.
В тех ситуациях, когда слепая кишка или любой другой отдел кишечника подвергся злокачественному образованию, не исключается вероятность развития:
- обширных отдаленных метастаз с поражением жизненно важных органов;
- перфорации опухоли;
- крайней степени истощения;
- перитонита;
- желтухи;
- анемии;
- внутренних кровотечений.
Профилактика и прогноз
Чтобы не возникла ворсинчатая опухоль или иные новообразования в кишечнике, следует придерживаться общих правил профилактики, поскольку специфических рекомендаций не существует.
Таким образом, профилактические мероприятия включают в себя:
- полный отказ от вредных привычек;
- умеренную физическую активность;
- правильное и полноценное питание;
- использование индивидуальных средств защиты при работе с токсическими веществами;
- раннее выявление и лечение любых хронических недугов ЖКТ;
- регулярное прохождение профилактического осмотра в клинике.
Доброкачественное поражение сигмовидной кишки прогноз имеет благоприятный, ровно как и локализация таких опухолей в других отделах кишечника. Что касается злокачественных образований, то главными факторами исхода выступают симптомы и лечение. При диагностировании рака на 1 стадии пятилетняя выживаемость составляет примерно 80%, в то время как обнаружение недуга на 4 стадии всего лишь 10%. Помимо этого, не стоит забывать про то, что признаки болезни могут возникнуть вновь, а это говорит о рецидиве.
Читайте также: