Стадии при плоскоклеточном раке и выживаемость

Прогноз выживаемости при раке
Важен и такой показатель, как относительная выживаемость. При его подсчёте учитывают количество лиц, страдающих раком определённой локализации, которые умерли от сопутствующей патологии. Выживаемость при раке зависит от стадии заболеваемости, пола, возраста и, чувствительности к проводимому лечению и наличия фоновых заболеваний.
Согласно данным ВОЗ (Всемирной организации здравоохранения) смертность от онкологической патологии увеличилась за последнее время на 11%. Рост заболеваемости раком отмечают у детей и лиц среднего возраста. Так, в 2011 году распространённость злокачественными новообразованиями составила 15000 на 100000 жителей страны, в Украине – 1520, а в Беларуси – 1514.
Структура онкологических заболеваний выглядит таким образом:
рак лёгкого, бронхов и трахеи, - 13,8%;.
новообразования кожи - 11,0%, меланома - 12,4%;
опухоли желудка составили - 10,4%;
рак молочной железы установлен в 10,0%;
неопроцесс ободочной кишки - 5,9%, прямой кишки, прямокишечно-сигмовидного соединения и анальной области - 4,8%;
онкопатология лимфатической и кроветворной системы - 4,4%;
шейки матки - 2,7% ,рак тела матки - 3,4%, а яичников - 2,6 %,
опухоли почек - 3,1%;
злокачественные новообразования поджелудочной железы - 2,9 %;
рак мочевого пузыря - 2,6 %.
Выживаемость после лечения рака предполагает подсчёт количества пациентов, которые выжили в течение определённого периода после проведенного радикального или паллиативного лечения. Учитывается двухлетняя, пятилетняя, семилетняя и десятилетняя выживаемость.
Процент выживаемости при раке различной локализации
Рассмотрим показатели выживаемости при различной локализации злокачественных новообразований в зависимости от стадии заболевания. Для этого, прежде всего, определимся со стадиями рака. Наиболее приемлемой для определения прогноза выживаемости является классификация TNM, в которой T – размер опухоли, N – поражение лимфатических узлов, а M – наличие метастазов в отдалённых органах.
Прогноз выживаемости при раке кожи определяется, прежде всего, стадией заболевания. Он зависит и от гистологической структуры опухоли, а также степени дифференцировки раковых клеток.
Рак 1 степени. Прогноз таков: излечение наступает у 100% пациентов.
Рак 2 степени. Прогноз для выздоровления удовлетворительный у 86% пациентов.
Рак 3 степени. Прогноз выздоровления – 62%.
Рак 4 стадии. Прогноз пятилетней выживаемости 12%.
Меланома является чрезвычайно агрессивной опухолью, которая происходит из пигментных клеток. Прогноз выживаемости зависит от стадии болезни, локализации опухоли и степени дифференциации атипичных клеток.
При I стадии меланомы до пяти лет живут около 97% пациентов.
При II стадии пятилетняя выживаемость составляет 65%.
При III стадии рака процент выживаемости –37%.
При IV стадии заболевания до одного года доживает всего 15%пациентов.
Прогноз выживаемости при раке нижней губы находится в прямой зависимости от стадии заболевания, возраста пациента, степени дифференцировки опухоли и её чувствительности к лучевой терапии:
A. При I стадии до пяти лет живут 70% пациентов.
B. При II стадии пятилетняя выживаемость 59% .
C. Когда в III стадии определяют рак, процент выживаемости всего 35%.
D. При IV стадии рак губы до одного года доживает 21% болеющих людей.
Многим пациентам ставят диагноз рак ротовой полости. Процент выживаемости у них зависит не только от стадии заболевания, но и от формы роста опухоли, степени дифференцировки раковых клеток и возраста пациента. Прогноз выживаемости показан на таблице №1.
Таблица №1.Прогноз выживаемости при раке слизистой оболочке ротовой полости
Процент пятилетней выживаемости
Опухоль ротовой полости – это достаточно агрессивный рак. Процент выживаемости до одного года – всего лишь 16.
Динамику пятилетней выживаемости при раке щитовидной железы в зависимости от стадии заболевания можно увидеть на графике №1.
График №1. Динамика пятилетней выживаемости при разных стадиях рака щитовидной железы.

Трагическая судьба пациентов при выявлении неоперабельного рака лёгких: 90% из них погибает в течение первых двух лет после установления диагноза. При одном выполненном хирургическом вмешательстве в течение пяти лет выживает 30% пациентов, у которых в лёгких диагностирован рак. Процент выживаемости при радикальном комплексном лечении рака лёгких можно увидеть на таблице№2.
Таблица №2. Пятилетняя выживаемость пациентов, страдающих раком лёгких, в случае полноценного радикального лечения
Процент пятилетней выживаемости
Выживаемость после радикального оперативного лечения рака пищевода является чрезвычайно информативным показателем. Она представлена на таблице №3.
Таблица №3. Пятилетняя выживаемость после оперативных вмешательств по поводу рак пищевода
Конечно же, на показатель выживаемости пациентов, страдающих раком пищевода, влияет и стадия заболевания. При первой стадии онкологического процесса процент пятилетней выживаемости наиболее высокий: он составляет 57%. В течение пяти лет выживает 43% людей, у которых выявлен рак пищевода второй стадии. При третьей стадии заболевания в течение пяти лет живут 25% больных людей. К сожалению, только пациентов, у которых рак пищевода диагностирован на четвёртой стадии, выживают один год.


03 марта 2016, 14:23
Рак грудины – злокачественное новообразование, развивающееся в результате мутации костных клеток. В большинстве случаев он.

03 марта 2016, 14:17
Рак желудка до сих пор является одним из наиболее распространённых злокачественных новообразований органов пищеварения. В.

03 марта 2016, 14:09
Рак молочной железы относится к визуальным формам рака. Это значит, что опухоль на ранней стадии.
Плоскоклеточный рак, или плоскоклеточная карцинома – это гистологический тип злокачественных опухолей, такой диагноз устанавливают по результатам биопсии после исследования образца опухолевой ткани под микроскопом. Новообразование формируется из плоских клеток эпидермиса, которые выглядят как чешуйки. Оно может возникать на коже, в полости рта, в гортани, трахее, бронхах, пищеводе, на половых органах, в прямой кишке.
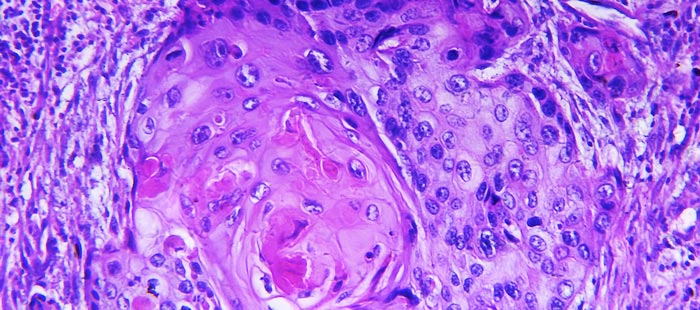
В Европейской онкологической клинике диагностикой и лечением плоскоклеточного рака занимаются врачи экспертного уровня, за плечами которых обширный опыт работы в ведущих онкологических центрах Москвы. С пациентом работает команда, в которую входят онкологи, дерматоонкологи, хирурги, химиотерапевты, радиотерапевты и другие специалисты. Мы применяем инновационные методы лечения, препараты последних поколений, проводим противоопухолевую терапию в соответствии с ведущими международными рекомендациями. Европейская онкологическая клиника – первый российский частный онкологический центр, в котором можно получить эффективное паллиативное лечение на поздних стадиях, даже в случаях, когда от пациента отказались в других клиниках.
- Причины возникновения плоскоклеточного рака
- Какие бывают виды плоскоклеточного рака?
- Виды диагностики заболевания
- Лечение плоскоклеточного рака
- Прогноз выживаемости при плоскоклеточном раке
- Профилактика
Причины возникновения плоскоклеточного рака
Основные факторы риска плоскоклеточного рака:
- На коже такие опухоли часто возникают из-за действия ультрафиолетовых лучей. Наиболее уязвимы открытые участки тела.
- Плоскоклеточный рак половых органов, головы и шеи вызывают некоторые типы вируса папилломы человека.
- Риск развития плоскоклеточного рака повышен у курильщиков и людей, которые употребляют много алкоголя.
- Вероятность развития онкологического заболевания повышается с возрастом, так как в клетках тела накапливаются мутации.
- Шрамы, ожоги, хронический воспалительный процесс.
- Воздействие некоторых канцерогенных веществ, например, если человек работает на производстве и контактирует с химикатами.
- Снижение иммунитета.
Ни один из этих факторов не приводит гарантированно к заболеванию – каждый из них лишь в определенной степени повышает вероятность.
Какие бывают виды плоскоклеточного рака?
Злокачественные новообразования данного гистологического типа встречаются на разных частях тела. В зависимости от локализации, могут несколько различаться их свойства, подходы к диагностике и лечению, прогноз для пациента.
Злокачественные опухоли кожи представлены плоскоклеточным раком примерно в 20% случаев. Намного чаще пациенты страдают базальноклеточным раком, который происходит из клеток, находящихся в нижнем слое эпидермиса.
Плоскоклеточный рак более агрессивен по сравнению с базальноклеточным. Он с большей вероятностью прорастет в глубокие слои кожи, будет распространяться в организме с образованием отдаленных метастазов. Тем не менее, это происходит довольно редко. Чаще всего опухоль удается обнаружить и удалить на ранней стадии.
Как правило, плоскоклеточный рак возникает на коже лица, ушей, шеи, тыльной стороне рук, реже – в области половых органов. Нередко новообразование развивается там, где находятся шрамы и хронические повреждения.
Злокачественные опухоли губ составляют не более 1–3% от всех онкологических заболеваний. В большинстве случаев (95%) они представлены плоскоклеточным раком, который бывает двух типов:
- Плоскоклеточный ороговевающий рак ведет себя не так агрессивно, медленно растет, редко образует отдаленные метастазы.
- Плоскоклеточный неороговевающий рак растет быстро, раньше приводит к изъязвлению и чаще метастазирует.
Исследования показывают, что у мужчин этот тип рака встречается в 3–13 раз чаще, чем у женщин. Вероятно, это связано с тем, что представители мужского пола чаще подвергаются воздействию солнечных лучей на рабочем месте, среди них более распространено курение, употребление алкоголя.
Раком ротовой полости называют злокачественные опухоли, которые возникают на слизистой оболочке губ, щек, десен, передних двух третей языка, неба, дна ротовой полости (находится под языком). В 90% случаев они представлены плоскоклеточным раком, из них 5% – плоскоклеточный ороговевающий рак, который менее агрессивен, реже прорастает в окружающие ткани, распространяется в лимфатические узлы и метастазирует.
Слизистая оболочка пищевода выстлана многослойным плоским эпителием, и из него может развиваться плоскоклеточный рак. Чаще всего такие опухоли находятся в шейном отделе пищевода и верхних двух третях грудного отдела. В нижней трети органа чаще встречаются аденокарциномы – злокачественные опухоли из железистых клеток.

Плоскоклеточный рак – наиболее распространенный тип злокачественных опухолей в трахее. Обычно он возникает в нижней части трахеи, довольно быстро растет, прорастает ее стенку, приводит к изъязвлениям и кровотечению. Это редкий тип рака, его основной причиной является курение.
Наиболее распространенным раком легкого является немелкоклеточный рак – он встречается в 80% случаев и в 30% случаев представлен плоскоклеточной карциномой. Нередко эти опухоли находятся в бронхах.
Шейка матки состоит из двух частей. Экзоцервикс находится снаружи, во влагалище, это то, что видит гинеколог во время осмотра. Эндоцервикс – канал шейки матки, он соединяет матку с влагалищем. В норме экзоцервикс выстлан плоским эпителием, а эндоцервикс – железистым. Место, где они встречаются, называется зоной трансформации.
Плоскоклеточным раком представлены 90% злокачественных опухолей шейки матки. Чаще всего новообразование возникает в области зоны трансформации. Раки, которые развиваются из железистых клеток эндоцервикса, называются аденокарциномами.
В редких случаях в шейке матки встречается железисто-плоскоклеточный рак.
Вульвой называют наружные женские половые органы: преддверие влагалища, большие и малые половые губы, клитор. Большинство типов рака, которые развиваются в этой области, представлены плоскоклеточным раком (70–90%). Они делятся на две группы:
- Большая группа – опухоли, происхождение которых неизвестно. Чаще всего их диагностируют у женщин старшего возраста.
- Меньшая группа – злокачественные опухоли, вызванные вирусом папилломы человека.
В большинстве случаев злокачественные опухоли прямой кишки представлены аденокарциномами – железистым раком. Плоскоклеточный рак в этом органе встречается очень редко и составляет от 10 до 25 случаев на каждые 100 тысяч случаев колоректального рака.
Плоскоклеточный рак составляет 90% от всех злокачественных новообразований анального канала – узкого прохода, который соединяет прямую кишку с анусом.
У человека есть четыре вида миндалин: небные (при их воспалении развивается тонзиллит), трубные (находятся в глотке возле отверстий слуховых труб), язычная (позади языка) и глоточная (у детей из-за нее бывают аденоиды). Чаще всего злокачественные опухоли развиваются в небных миндалинах. В большинстве случаев это плоскоклеточный рак. Его сложно диагностировать, поэтому зачастую он выявляется на поздних стадиях.
Виды диагностики заболевания
Врач-онколог назначает пациенту те или иные виды диагностики, в зависимости от того, в каком органе находится злокачественная опухоль:
Место локализации рака
Методы диагностики
Во всех случаях, когда обнаружено патологическое образование, проводят биопсию – исследование, во время которого получают фрагмент подозрительной ткани и отправляют в лабораторию для гистологического и цитологического исследования. Биопсия – самый точный метод диагностики рака. Она помогает не только достоверно установить диагноз, но и определить гистологический тип новообразования.Для того чтобы проверить степень распространения рака в организме и уточнить стадию, врач может назначить дополнительные исследования:
- компьютерную томографию, МРТ;
- рентгенографию грудной клетки, костей;
- ПЭТ-сканирование;
- УЗИ и эндоскопические исследования органов, в которые мог прорасти рак.
Лечение плоскоклеточного рака
Лечение зависит от локализации, стадии рака, общего состояния пациента, наличия у него сопутствующих заболеваний и других факторов.
Ионизирующее излучение повреждает опухолевые и другие быстро размножающиеся клетки. Этот вид лечения плоскоклеточного рака может быть назначен до или после операции, либо на поздних стадиях в паллиативных целях.
Радикальные операции возможны, если нет метастазов, и не произошло сильное прорастание рака в окружающие ткани. В одних случаях таким пациентам показано только хирургическое лечение, в других его дополняют противоопухолевыми препаратами, лучевой терапией – это помогает снизить риск рецидива.
При запущенном плоскоклеточном раке может быть выполнено паллиативное хирургическое вмешательство, направленное на ликвидацию симптомов, восстановление проходимости и функции пораженного органа.
Химиотерапия при плоскоклеточном раке может быть адъювантной (после операции), неоадъювантной (до хирургического вмешательства) или применяется в качестве самостоятельного метода лечения на поздних стадиях.
Если опухоль обладает определенными молекулярно-генетическими характеристиками, назначают таргетную терапию. Таргетные препараты прицельно воздействуют на молекулы, которые помогают раку расти и поддерживать свою жизнедеятельность.
Лечение при плоскоклеточном раке и любых других злокачественных новообразованиях должно быть направлено не только на борьбу с самой опухолью, но и на купирование симптомов, улучшение состояния пациента. В Европейской онкологической клинике пациент может получить все виды симптоматической терапии при раке:
- Купирование болевого синдрома в соответствии с трехступенчатой схемой ВОЗ.
- Восстановление проходимости пищевода, кишечника, дыхательных путей.
- Устранение кровотечений, при необходимости – переливание крови.
- Купирование тошноты.
- Устранение сдавления опухолью внутренних органов, нервов, сосудов.
- Лечение экстренных состояний в условиях палаты интенсивной терапии, оснащенной современной аппаратурой.
- Контроль и коррекция нутритивного статуса.
- Поддерживающая терапия помогает комфортно перенести курс химиотерапии, предотвратить и купировать побочные эффекты.

Прогноз выживаемости при плоскоклеточном раке
Прогноз зависит от того, в каком месте начался рост рака, на какой стадии установлен диагноз и начато лечение. Например, зачастую выживаемость при раке кожи и красной каймы губ стремится к 100%, потому что такие опухоли, как правило, удается обнаружить достаточно рано, и они не очень агрессивны. Если появились отдаленные метастазы, шансы на ремиссию становятся крайне низкими. Но таким пациентам все еще можно помочь: затормозить прогрессирование плоскоклеточного рака, продлить жизнь, улучшить общее состояние, купировать мучительные симптомы.
Профилактика
Основные меры профилактики плоскоклеточного рака:
- Отказ от курения и употребления алкоголя.
- Защита от воздействия на кожу ультрафиолетовых лучей – важнейшая мера профилактики рака кожи. Не стоит посещать солярии, ходить на пляж с 10.00 до 16.00 часов, когда наиболее высока солнечная активность. Защититься помогает одежда с длинными рукавами и штанинами, шляпа с широкими полями, солнцезащитные очки.
- Предотвращение заражения ВПЧ, приводящими к развитию рака: нужно избегать беспорядочных половых связей, использовать презервативы. В настоящее время существует вакцина против папилломавирусной инфекции. Прививать рекомендуется всех подростков до начала половой жизни.
Плоскоклеточный рак лёгкого – это злокачественное новообразование (карцинома), сформированное из плоских клеток эпителия, которые окружают ткани лёгкого. В самом лёгком эпителий, состоящий из плоских клеток, отсутствует. В начале опухолевого процесса рак начинает формироваться в пищеводе или ротовой полости. Атипичная клетка попадает в лёгкие в результате функции дыхания.
Спустя время начинает развиваться опухоль злокачественного свойства. Злокачественный процесс отличается от доброкачественного скоростью развития, агрессивности по отношению к больному, инвазией, то есть прорастанием опухоли через стенки повреждённого органа, что вызывает сильнейшую боль. В международной классификации болезней 10 пересмотра (МКБ-10) болезни присвоен код С34.
Классификация по локализации опухоли
Локализация – это место первичного образования онкологического процесса появления опухоли. По месту локализации выделяют следующие виды:
Классификация по гистологическому признаку
Гистология – это раздел науки, который изучает строение клеток ткани. Классификация онкологии по принципу гистологического строения подразумевает классификацию по указанным видам:
- Плоскоклеточный неороговевающий рак лёгкого – не рассматривается с точки зрения дифференциации болезни. Этот тип рака без ороговения представляет собой несколько разрозненных клеток с развитой цитоплазмой (микропрепарат онкологии без ороговения). Вид отличается стремительной скоростью образования вторичных очагов поражения.
- Плоскоклеточный ороговевающий рак лёгкого – характеризуется чёткой локализацией опухоли. В зависимости от степени дифференцировки указанный вид подразделяется на:
- высокодифференцированный рак (G1);
- низкодифференцированный рак (G2);
- умеренно дифференцированный рак (G3).
Наибольшую агрессивность проявляет низкодифференцированный рак. Болезнь отличается быстрым переходом к стадиям с метастазами. Таким образом, прогноз выживаемости напрямую зависит от степени дифференцировки патологии.
- Железисто-плоскоклеточный рак – формируется из железистой ткани и чаще диагностируется у женщин. Отличается большими размерами опухоли, быстрой скоростью развития системы метастазов.
- Мелкоклеточный рак лёгкого – наиболее агрессивный вид рака. Одинаково часто встречается у мужчин и женщин. Стремительное развитие вторичных очагов.
Отдельный вид рака, выделяемый по гистологическому признаку – медиастинальный вид. При упомянутом виде патологии происходит поражение центральной нервной системы. Симптоматика проявляется сужением зрачков и закатыванием глазниц. Лимфоузлы поражаются быстро, происходит разрастание метастазов.
Гистологический анализ представляет собой важный метод исследования, который позволяет назначить для пациента соответствующее лечение.
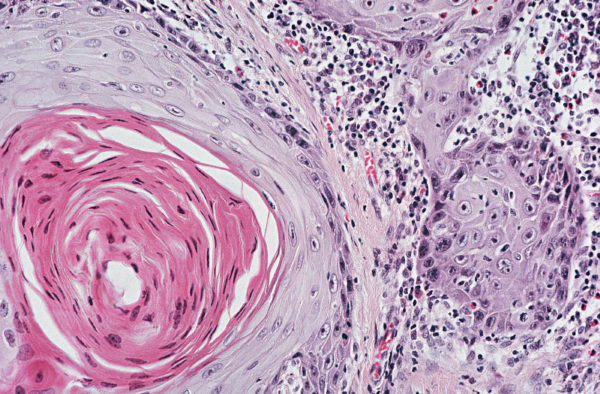
Причины возникновения плоскоклеточного рака
Причинами появления онкологии называется ряд негативных факторов, которые способствуют возникновению онкологического процесса. Триггерная причина развития онкологии в органах дыхания при современном уровне развития медицины не выявлена.
К основным факторам риска относятся перечисленные обстоятельства:
- Употребление табачных изделий. Употребление табака является основной причиной появления рака лёгких. По статистическим данным 90% больных, у которых выявлена данная патология, на протяжении длительного времени подвергались пагубному воздействию этой вредной привычки. Содержащиеся в составе сигареты токсины вызывают подавление иммунитета организма, облегчая возможность появления хронических патологий, в том числе и мутации клеточных структур. Табачный дым вызывает гибель лёгочных альвеол, что способствует снижению уровня кислорода в крови курящего. В результате асфиксии происходит регулярное стремительное снижение насыщения организма кислородом. Ткани и клетки организма испытывают недостаток, развивается отмирание клеток. Также происходит негативное влияние на сердечную мышцу и кровеносные сосуды. Таким образом, табак вызывает отравление всех жизненно важных систем организма.
- Отягощённая наследственность. Научного объяснения существования этого фактора риска нет. Он подтверждается только в рамках статистических исследований. Суть фактора заключается в повышенном риске развития онкологии лёгких, если подобной патологией страдали близкие родственники в пределах одного-двух поколений (бабушки, дедушки, мамы, папы). Дальнейшие исследования генотипа человека смогут дать объяснения этому феномену.

- Плохие факторы окружающей среды. При отсутствии нормального экологического состояния окружающей среды в органы дыхания попадает большое число токсинов, вредных веществ, отходов промышленного производства. Фактор риска подтверждается соответствующими статистическими исследованиями Всемирной организации здравоохранения. В соответствии с исследованиями, на промышленно развитые страны и мегаполисы относится подавляющее число диагностированных случаев плоскоклеточного рака лёгких. В условиях загрязнения окружающей среды происходит регулярное отравление организма и механизм проявления отравления схож с процессом отравления продуктами табака. Важно то, что при плохой экологии начинается процесс интоксикации организма канцерогенами и токсинами. Запускается процесс подавления иммунитета, асфиксия, перерождение клеток. В итоге развивается онкологическая патология.
- Выполнение трудовой функции на предприятиях с вредными условиями труда. Указанный фактор также включён в перечень основных. При этом механизм отравления организма однотипный с вышеперечисленными факторами риска. Если человек на протяжении длительного времени подвергается пагубному воздействию строительных материалов, таких как асбест или цемент, то происходит засорение дыхательных путей частицами этих материалов. Как результат, происходит развитие хронических патологий лёгких, в том числе и тех, которые способны вызвать развитие мутагенных процессов и как следствие, привести к раку.
- Воздействие радиационного излучения природного и техногенного характера. К радиации природного характера относится солнечная радиация. Особенно сильное влияние оказывает на людей, которые проживают в местах тропического и субтропического климата, где солнечная активность достигает максимального значения. Также опасность радиационного солнечного воздействия высока в местах с тонким озоновым слоем атмосферы (к примеру, заполярье). Подвергаются подобному воздействию пилоты воздушных судов военного и гражданского назначения, а также космонавты, находящиеся на орбите планеты Земля. К техногенным факторам влияния радиации относится проживание рядом с ядерными электростанциями и вблизи от зоны отчуждения после техногенных катастроф. Также повышенному влиянию подвергаются сотрудники рентгенологических медицинских лабораторий, сотрудники ядерных электростанций, служащие на ядерных подводных лодках и иные работники озвученных сфер.


Все вышеперечисленные факторы способствуют повышенному риску развития плоскоклеточного рака лёгких. При попадании человека под один или несколько негативных факторов рекомендуется регулярно производить специализированные осмотры у врача онколога. В качестве профилактики рекомендуется осуществлять рентгенографию грудной клетки (флюорография) раз в 12 месяцев. Это требуется, чтобы зафиксировать начало патологического процесса на начальных стадиях, когда рак лучше всего поддаётся лечебным процедурам. При обнаружении онкологии на третьей и четвёртой стадии шансы на излечение близки к нулю. При появлении симптомов, характерных для опухолевых процессов, рекомендуется проходить обследование вне графика.
Симптоматика патологии
В большинстве случаев, симптомы, которые проявляются при распространении и развитии опухолевого процесса, схожи с симптомами иных хронических патологий лёгких.
К основным профильным симптомам относится:
- Кашель сухого и влажного характера.
- Одышка (на первых стадиях появляется после осуществления физической активности, с течением времени начинает возникать в состоянии покоя).
- Интенсивные болевые ощущения в грудной клетке (часто возникают в виде резей, особенно сильны при кашле).
Перечисленные выше симптомы в начальном проявлении могут возникать вследствие обычного простудного явления. Дифференцировать с опухолью можно только те симптомы, которые прогрессируют с течением времени и зависят от размеров новообразования в лёгочной ткани.
Иные симптомы патологии не связаны напрямую с органами дыхания, но встречаются при развитии почти любого онкологического процесса. К ним относятся:
- Синдром хронической усталости человека – при указанной патологии КПД работы остается на низком уровне, человек чувствует усталость даже после продолжительного отдыха.
- Потеря аппетита – человек перестает испытывать интерес к продуктам питания, развивается истощение организма.
- Апатия – невозможность испытывать желания.
Эти симптомы тяжело интерпретировать, пока они встречаются в анамнезе пациента поодиночке. В случае же совместного появления этих симптомов требуется сразу обратиться за проведением диагностических процедур и осмотром врача онколога.
С увеличением размеров опухоли происходит усиление и интенсивность симптоматических проявлений. Возникает кровохаркание, усиливается боль в грудной клетке пациента. При развитии географии распространения вторичных очагов происходит развитие сопутствующих патологических процессов. Симптоматика зависит от того, какой именно орган пострадал от вторичного очага патологии. Характерный симптом при этом – боль в пострадавшем органе. С момента появления вторичного очага происходит инвазия вновь образованной опухоли внутрь повреждённого органа, что и вызывает боль.
Метастазы, распространившиеся от первоначальной опухоли, часто встречаются в указанных органах и тканях:
- сердечная мышца;
- почки;
- костные структуры;
- желудок;
- печень.
Постепенно развивается полиорганная недостаточность. При попадании вторичных очагов в головной мозг происходит угнетение функциональности центральной нервной системы. Вероятна спутанность сознания вплоть до потери, утрата пространственной координации. У человека развивается депрессивное состояние, регулярная смена настроений, раздражительность, агрессивность. Нарушаются функции памяти.
Диагностика патологического процесса и стадии
При первичном появлении симптоматики требуется сразу обратиться к врачу для прохождения диагностического исследования. В процессе диагностики будет установлена форма патологии, локализация, стадия.
Стадия онкологического процесса оказывает прямое влияние на прогноз жизни больного. Принято выделять 4 стадии рака. Также выделяется предраковая стадия, для которой характерна метаплазия лёгочной ткани. При этом состоянии говорить о злокачественности ещё рано, но наличие этой патологии говорит о высоком риске появления рака в течение ближайшего времени.
Критерии определения стадийности процесса развития онкологии приведены в таблице:
| № стадии | Характеристика |
| 1 стадия | Диаметр опухоли менее 3 сантиметров, имеет чёткую локализацию в пределах одной доли лёгкого и отсутствуют метастазы. |
| 2 стадия | Высокая вероятность появления первичных метастазов в регионарных лимфатических узлах. Доля лёгкого не может в прежней степени выполнять свою функциональность. Начинается угнетение дыхательной функции. Диаметр образования не превышает 6 сантиметров. |
| 3 стадия | Для третьей стадии характерен размер опухоли от 6 до 8 сантиметров в диаметре. Повышенная опасность заключена в активном распространении метастазов по организму. Начинают повреждаться жизненно важные органы, что приводит к появлению сопутствующих патологий, ухудшению деятельности органов. |
| 4 стадия | Научное название – терминальная стадия. Размеры опухоли больше 8 сантиметров. Но первичная опухоль представляет наименьшую опасность в сравнении с метастазами. Поражён весь организм. |
В зависимости от стадии снижается шанс на выживаемость пациентов. Градация зависимости установлена в таблице ниже:
| Стадия | Процент выживаемости |
| 1 стадия | Выживаемость 80 процентов |
| 2 стадия | Выживаемость 50 процентов |
| 3 стадия | Выживаемость 20 процентов |
| 4 стадия | Выживаемость 2 процента |
На 4 стадии пациенты живут не более 2-х лет.

Для выживаемости требуется выявление патологии на начальной стадии. К методам диагностики рака лёгких относятся процедуры:
- Флюорография – изучение патологии с применением рентгена.
- Бронхоскопия – визуальный осмотр бронхов с помощью эндоскопа.
- Магнитно-резонансная томография (МРТ) – применяется для установления наличия метастазов.
- Компьютерная томография.
- Метод ПЭТ.
- УЗИ органов грудной клетки.
- Биопсия.
- Анализы биоматериалов крови, мочи и кала.
После проведения комплекса диагностических исследований врач назначает лечение в соответствии с полученными данными клинических исследований.
Лечение
Основной метод лечения онкологии – хирургическое вмешательство. Результат достигается при проведении операции на первой и второй стадии.
Дополнительными методами лечения становятся радиотерапия и химиотерапия. При химиотерапии применяются препараты химической фармакологической промышленности. Любой из них – токсин, которому характерен цитостатический эффект, разрушающий атипичные клетки и прекращая деление.
По аналогичной схеме применяется метод с использованием радиоактивного излучения. При правильно подобранном лечении достигается улучшение жизненных показателей больного. На третьей и четвёртой стадии ставится задача улучшения и продления жизни пациента. Задача вылечить рак уже не стоит.
Читайте также:

