Сколько жить человеку с плоскоклеточным раком легких
Плоскоклеточный рак лёгкого – это злокачественное новообразование (карцинома), сформированное из плоских клеток эпителия, которые окружают ткани лёгкого. В самом лёгком эпителий, состоящий из плоских клеток, отсутствует. В начале опухолевого процесса рак начинает формироваться в пищеводе или ротовой полости. Атипичная клетка попадает в лёгкие в результате функции дыхания.
Спустя время начинает развиваться опухоль злокачественного свойства. Злокачественный процесс отличается от доброкачественного скоростью развития, агрессивности по отношению к больному, инвазией, то есть прорастанием опухоли через стенки повреждённого органа, что вызывает сильнейшую боль. В международной классификации болезней 10 пересмотра (МКБ-10) болезни присвоен код С34.
Классификация по локализации опухоли
Локализация – это место первичного образования онкологического процесса появления опухоли. По месту локализации выделяют следующие виды:
Классификация по гистологическому признаку
Гистология – это раздел науки, который изучает строение клеток ткани. Классификация онкологии по принципу гистологического строения подразумевает классификацию по указанным видам:
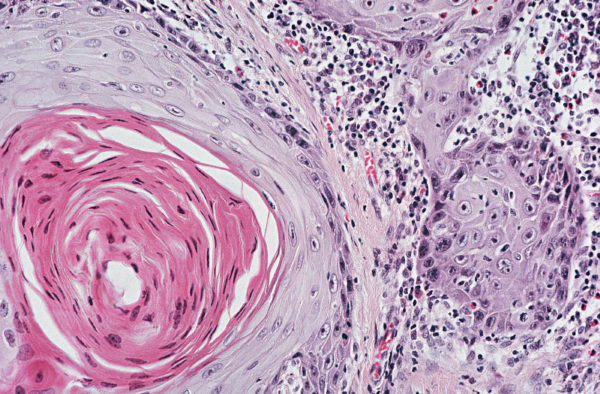
- Плоскоклеточный неороговевающий рак лёгкого – не рассматривается с точки зрения дифференциации болезни. Этот тип рака без ороговения представляет собой несколько разрозненных клеток с развитой цитоплазмой (микропрепарат онкологии без ороговения). Вид отличается стремительной скоростью образования вторичных очагов поражения.
- Плоскоклеточный ороговевающий рак лёгкого – характеризуется чёткой локализацией опухоли. В зависимости от степени дифференцировки указанный вид подразделяется на:
- высокодифференцированный рак (G1);
- низкодифференцированный рак (G2);
- умеренно дифференцированный рак (G3).
Наибольшую агрессивность проявляет низкодифференцированный рак. Болезнь отличается быстрым переходом к стадиям с метастазами. Таким образом, прогноз выживаемости напрямую зависит от степени дифференцировки патологии.
- Железисто-плоскоклеточный рак – формируется из железистой ткани и чаще диагностируется у женщин. Отличается большими размерами опухоли, быстрой скоростью развития системы метастазов.
- Мелкоклеточный рак лёгкого – наиболее агрессивный вид рака. Одинаково часто встречается у мужчин и женщин. Стремительное развитие вторичных очагов.
Отдельный вид рака, выделяемый по гистологическому признаку – медиастинальный вид. При упомянутом виде патологии происходит поражение центральной нервной системы. Симптоматика проявляется сужением зрачков и закатыванием глазниц. Лимфоузлы поражаются быстро, происходит разрастание метастазов.
Гистологический анализ представляет собой важный метод исследования, который позволяет назначить для пациента соответствующее лечение.
Причины возникновения плоскоклеточного рака
Причинами появления онкологии называется ряд негативных факторов, которые способствуют возникновению онкологического процесса. Триггерная причина развития онкологии в органах дыхания при современном уровне развития медицины не выявлена.
К основным факторам риска относятся перечисленные обстоятельства:
- Употребление табачных изделий. Употребление табака является основной причиной появления рака лёгких. По статистическим данным 90% больных, у которых выявлена данная патология, на протяжении длительного времени подвергались пагубному воздействию этой вредной привычки. Содержащиеся в составе сигареты токсины вызывают подавление иммунитета организма, облегчая возможность появления хронических патологий, в том числе и мутации клеточных структур. Табачный дым вызывает гибель лёгочных альвеол, что способствует снижению уровня кислорода в крови курящего. В результате асфиксии происходит регулярное стремительное снижение насыщения организма кислородом. Ткани и клетки организма испытывают недостаток, развивается отмирание клеток. Также происходит негативное влияние на сердечную мышцу и кровеносные сосуды. Таким образом, табак вызывает отравление всех жизненно важных систем организма.
- Отягощённая наследственность. Научного объяснения существования этого фактора риска нет. Он подтверждается только в рамках статистических исследований. Суть фактора заключается в повышенном риске развития онкологии лёгких, если подобной патологией страдали близкие родственники в пределах одного-двух поколений (бабушки, дедушки, мамы, папы). Дальнейшие исследования генотипа человека смогут дать объяснения этому феномену.

- Плохие факторы окружающей среды. При отсутствии нормального экологического состояния окружающей среды в органы дыхания попадает большое число токсинов, вредных веществ, отходов промышленного производства. Фактор риска подтверждается соответствующими статистическими исследованиями Всемирной организации здравоохранения. В соответствии с исследованиями, на промышленно развитые страны и мегаполисы относится подавляющее число диагностированных случаев плоскоклеточного рака лёгких. В условиях загрязнения окружающей среды происходит регулярное отравление организма и механизм проявления отравления схож с процессом отравления продуктами табака. Важно то, что при плохой экологии начинается процесс интоксикации организма канцерогенами и токсинами. Запускается процесс подавления иммунитета, асфиксия, перерождение клеток. В итоге развивается онкологическая патология.
- Выполнение трудовой функции на предприятиях с вредными условиями труда. Указанный фактор также включён в перечень основных. При этом механизм отравления организма однотипный с вышеперечисленными факторами риска. Если человек на протяжении длительного времени подвергается пагубному воздействию строительных материалов, таких как асбест или цемент, то происходит засорение дыхательных путей частицами этих материалов. Как результат, происходит развитие хронических патологий лёгких, в том числе и тех, которые способны вызвать развитие мутагенных процессов и как следствие, привести к раку.
- Воздействие радиационного излучения природного и техногенного характера. К радиации природного характера относится солнечная радиация. Особенно сильное влияние оказывает на людей, которые проживают в местах тропического и субтропического климата, где солнечная активность достигает максимального значения. Также опасность радиационного солнечного воздействия высока в местах с тонким озоновым слоем атмосферы (к примеру, заполярье). Подвергаются подобному воздействию пилоты воздушных судов военного и гражданского назначения, а также космонавты, находящиеся на орбите планеты Земля. К техногенным факторам влияния радиации относится проживание рядом с ядерными электростанциями и вблизи от зоны отчуждения после техногенных катастроф. Также повышенному влиянию подвергаются сотрудники рентгенологических медицинских лабораторий, сотрудники ядерных электростанций, служащие на ядерных подводных лодках и иные работники озвученных сфер.


Все вышеперечисленные факторы способствуют повышенному риску развития плоскоклеточного рака лёгких. При попадании человека под один или несколько негативных факторов рекомендуется регулярно производить специализированные осмотры у врача онколога. В качестве профилактики рекомендуется осуществлять рентгенографию грудной клетки (флюорография) раз в 12 месяцев. Это требуется, чтобы зафиксировать начало патологического процесса на начальных стадиях, когда рак лучше всего поддаётся лечебным процедурам. При обнаружении онкологии на третьей и четвёртой стадии шансы на излечение близки к нулю. При появлении симптомов, характерных для опухолевых процессов, рекомендуется проходить обследование вне графика.
Симптоматика патологии
В большинстве случаев, симптомы, которые проявляются при распространении и развитии опухолевого процесса, схожи с симптомами иных хронических патологий лёгких.
К основным профильным симптомам относится:
- Кашель сухого и влажного характера.
- Одышка (на первых стадиях появляется после осуществления физической активности, с течением времени начинает возникать в состоянии покоя).
- Интенсивные болевые ощущения в грудной клетке (часто возникают в виде резей, особенно сильны при кашле).
Перечисленные выше симптомы в начальном проявлении могут возникать вследствие обычного простудного явления. Дифференцировать с опухолью можно только те симптомы, которые прогрессируют с течением времени и зависят от размеров новообразования в лёгочной ткани.
Иные симптомы патологии не связаны напрямую с органами дыхания, но встречаются при развитии почти любого онкологического процесса. К ним относятся:
- Синдром хронической усталости человека – при указанной патологии КПД работы остается на низком уровне, человек чувствует усталость даже после продолжительного отдыха.
- Потеря аппетита – человек перестает испытывать интерес к продуктам питания, развивается истощение организма.
- Апатия – невозможность испытывать желания.
Эти симптомы тяжело интерпретировать, пока они встречаются в анамнезе пациента поодиночке. В случае же совместного появления этих симптомов требуется сразу обратиться за проведением диагностических процедур и осмотром врача онколога.
С увеличением размеров опухоли происходит усиление и интенсивность симптоматических проявлений. Возникает кровохаркание, усиливается боль в грудной клетке пациента. При развитии географии распространения вторичных очагов происходит развитие сопутствующих патологических процессов. Симптоматика зависит от того, какой именно орган пострадал от вторичного очага патологии. Характерный симптом при этом – боль в пострадавшем органе. С момента появления вторичного очага происходит инвазия вновь образованной опухоли внутрь повреждённого органа, что и вызывает боль.
Метастазы, распространившиеся от первоначальной опухоли, часто встречаются в указанных органах и тканях:
- сердечная мышца;
- почки;
- костные структуры;
- желудок;
- печень.
Постепенно развивается полиорганная недостаточность. При попадании вторичных очагов в головной мозг происходит угнетение функциональности центральной нервной системы. Вероятна спутанность сознания вплоть до потери, утрата пространственной координации. У человека развивается депрессивное состояние, регулярная смена настроений, раздражительность, агрессивность. Нарушаются функции памяти.
Диагностика патологического процесса и стадии
При первичном появлении симптоматики требуется сразу обратиться к врачу для прохождения диагностического исследования. В процессе диагностики будет установлена форма патологии, локализация, стадия.
Стадия онкологического процесса оказывает прямое влияние на прогноз жизни больного. Принято выделять 4 стадии рака. Также выделяется предраковая стадия, для которой характерна метаплазия лёгочной ткани. При этом состоянии говорить о злокачественности ещё рано, но наличие этой патологии говорит о высоком риске появления рака в течение ближайшего времени.
Критерии определения стадийности процесса развития онкологии приведены в таблице:
| № стадии | Характеристика |
| 1 стадия | Диаметр опухоли менее 3 сантиметров, имеет чёткую локализацию в пределах одной доли лёгкого и отсутствуют метастазы. |
| 2 стадия | Высокая вероятность появления первичных метастазов в регионарных лимфатических узлах. Доля лёгкого не может в прежней степени выполнять свою функциональность. Начинается угнетение дыхательной функции. Диаметр образования не превышает 6 сантиметров. |
| 3 стадия | Для третьей стадии характерен размер опухоли от 6 до 8 сантиметров в диаметре. Повышенная опасность заключена в активном распространении метастазов по организму. Начинают повреждаться жизненно важные органы, что приводит к появлению сопутствующих патологий, ухудшению деятельности органов. |
| 4 стадия | Научное название – терминальная стадия. Размеры опухоли больше 8 сантиметров. Но первичная опухоль представляет наименьшую опасность в сравнении с метастазами. Поражён весь организм. |
В зависимости от стадии снижается шанс на выживаемость пациентов. Градация зависимости установлена в таблице ниже:
| Стадия | Процент выживаемости |
| 1 стадия | Выживаемость 80 процентов |
| 2 стадия | Выживаемость 50 процентов |
| 3 стадия | Выживаемость 20 процентов |
| 4 стадия | Выживаемость 2 процента |
На 4 стадии пациенты живут не более 2-х лет.

Для выживаемости требуется выявление патологии на начальной стадии. К методам диагностики рака лёгких относятся процедуры:
- Флюорография – изучение патологии с применением рентгена.
- Бронхоскопия – визуальный осмотр бронхов с помощью эндоскопа.
- Магнитно-резонансная томография (МРТ) – применяется для установления наличия метастазов.
- Компьютерная томография.
- Метод ПЭТ.
- УЗИ органов грудной клетки.
- Биопсия.
- Анализы биоматериалов крови, мочи и кала.
После проведения комплекса диагностических исследований врач назначает лечение в соответствии с полученными данными клинических исследований.
Лечение
Основной метод лечения онкологии – хирургическое вмешательство. Результат достигается при проведении операции на первой и второй стадии.
Дополнительными методами лечения становятся радиотерапия и химиотерапия. При химиотерапии применяются препараты химической фармакологической промышленности. Любой из них – токсин, которому характерен цитостатический эффект, разрушающий атипичные клетки и прекращая деление.
По аналогичной схеме применяется метод с использованием радиоактивного излучения. При правильно подобранном лечении достигается улучшение жизненных показателей больного. На третьей и четвёртой стадии ставится задача улучшения и продления жизни пациента. Задача вылечить рак уже не стоит.
Плоскоклеточный рак легких относится к немелкоклеточному раку легких (НМРЛ). На его долю приходится около 40-50% всех случаев злокачественных новообразований бронхолегочной системы. Как правило, он развивается из эпителия крупных бронхов 2-4 порядка.
- Факторы развития плоскоклеточного рака легких
- Симптомы плоскоклеточного рака легких
- Стадии заболевания
- Диагностика плоскоклеточного рака
- Лечение плоскоклеточного рака легкого
- Выживаемость при раке легких
Основные формы плоскоклеточного рака легких:
- Центральный рак — это новообразование, которое разрастается из эпителия крупных бронхов 1-4 порядка.
- Периферический рак — эта форма рака легкого поражает мелкие периферические бронхи и альвеолы. Особенностью данной локализации является поздняя симптоматика. Первые признаки заболевания проявляются, когда опухоль начинает прорастать соседние ткани и достигает просвета крупных бронхов, или альвеол. Из-за этого опухоль поздно диагностируется, что неблагоприятно сказывается на прогнозе.
Второстепенные формы злокачественных новообразований легкого:
- Диссеминированный рак — диагностируется несколько опухолевых очагов, которые могут располагаться по всему легкому. Заболевание очень быстро прогрессирует.
- Медиастинальная форма — изначально опухоль имеет внелегочную локализацию, и поражает легкие при метастазировании в медиастинальные лимфатические узлы.
Факторы развития плоскоклеточного рака легких
Главным фактором развития плоскоклеточного рака легкого является курение. В целом у курильщиков риск развития рака легких составляет 17-20%. При отказе от курения, этот показатель снижается, поскольку ткань бронхов восстанавливается. Особенно опасно курение для женщин, принимающих гормональную терапию, у них риск погибнуть от рака легкого на 60% выше, чем у женщин, не принимающих гормоны. Помимо этого, рак легкого, развившийся у курильщика, имеет более неблагоприятное и агрессивное течение, чем аналогичное заболевание у некурящего человека.

Также канцерогенным эффектом в отношении рака легких обладают:
- Радон. Является вторым по значимости фактором риска рака легкого. Радон – это природный газ, который образуется при распаде урана, который в тех или иных концентрациях присутствует в земной коре. Концентрация радона зависит от природных особенностей почвы. В целом 100 Бк/м3 увеличивает риск рака легких на 16%.
- Асбест. Данное вещество повышает риск развития многих видов злокачественных новообразований дыхательной системы, в том числе рака легких.
- Некоторые вирусы. Сюда относят вирус папилломы человека, обезьяний вирус, цитомегаловирус и др. Они влияют на жизненный цикл клетки, блокируют апоптоз (запрограммированную гибель клетки), что провоцирует неконтролируемое деление и рост эпителия.
- Пыль. Исследования, проведенные Американским обществом рака, доказали, что увеличение содержания пыли во вдыхаемом воздухе на 1% увеличивает риск развития рака легкого на 14%.
Из эндогенных причин выделяют следующие факторы риска рака легкого:
- Хронические заболевания легких.
- Гормональные нарушения.
- Возраст старше 50 лет.
- Наследственная предрасположенность.
Симптомы плоскоклеточного рака легких
Клиническая картина рака легких зависит от локализации опухоли и стадии заболевания. Симптоматика неспецифична, т. е. все признаки могут обнаруживаться при других заболеваниях органов дыхательной системы.
Все симптомы рака легких делят на 4 группы:
- Первичные. Эти симптомы развиваются из-за воздействия опухоли на бронхи и альвеолы.
- Симптомы, которые развиваются при прорастании опухоли легких на соседние органы.
- Симптомы, развивающиеся, когда опухоль дает отдаленные метастазы. Например, метастазирование в головной мозг может проявляться признаками инсульта или менингита, при обширном поражении печени может развиваться желтуха.
- Симптомы, возникающие из-за системного воздействия рака легких на организм. Сюда относят повышение температуры тела, похудание и истощение, общую слабость и упадок сил.
Наличие и проявление первичной симптоматики будет определяться локализацией и/или размерами опухоли. Раньше всего проявляются эндофитные (растущие в просвет бронха) опухоли плоскоклеточного центрального рака легкого. Первым симптомом является кашель. Сначала он сухой, возникает из-за рефлекторного раздражения стенки бронха. Затем из-за нарушения дренирования неизбежно присоединяется инфекция, и кашель становится влажным. На этом фоне может развиться пневмония. Антибактериальная терапия приносит облегчение, но неизбежно развивается рецидив.
При закупорке просвета бронха возникает чувство нехватки воздуха. Если поражен крупный бронх, может возникнуть ателектаз (спадение доли легкого).

- Боль. Бронхи и альвеолы не имеют болевых рецепторов, поэтому болезненные ощущения возникают при прорастании опухоли в соседние ткани, например, плевру. Также причиной развития боли может стать смещение органов грудной клетки и ателектаз.
- Одышка. Развивается из-за спадения легкого или его доли, при опухолевой обтурации просвета бронха, а также при развитии опухолевого плеврита, гемоторакса и др.
- Также вторичными симптомами является осиплость голоса из-за поражения возвратного нерва, нарушение глотания из-за врастания опухоли в пищевод и др.
Стадии заболевания
При первой стадии, опухоль не превышает 3 см. Отсутствуют признаки поражения лимфатических узлов и плевры. Эта стадия бессимптомна, новообразование диагностируется случайно, при обследовании по поводу другого заболевания.
При второй стадии опухоль достигает размеров в 5 см, могут иметься единичные метастазы в регионарные лимфатические узлы. На этой стадии уже появляются клинические симптомы.
3 стадия делится на 3а и 3b. При 3а стадии размеры новообразования превышают 5 см, опухоль прорастает плевру и грудную стенку. Имеются метастазы в регионарные лимфатические узлы. На этой стадии диагностируется более половины всех случаев плоскоклеточного рака легкого.
При 3b стадии опухоль прорастает кровеносные сосуды, плевру, пищевод, перикард (может поражаться сердце). Размер опухоли может быть любым.
При выставлении 4 стадии размер опухоли не имеет значения. Ключевым моментом является наличие отдаленных метастазов.
Диагностика плоскоклеточного рака
Для диагностики плоскоклеточного рака легких необходимо специальное обследование, поскольку ни анамнез, ни симптомы, ни данные физикального осмотра не позволяют заподозрить диагноз. Могут использоваться следующие методы:
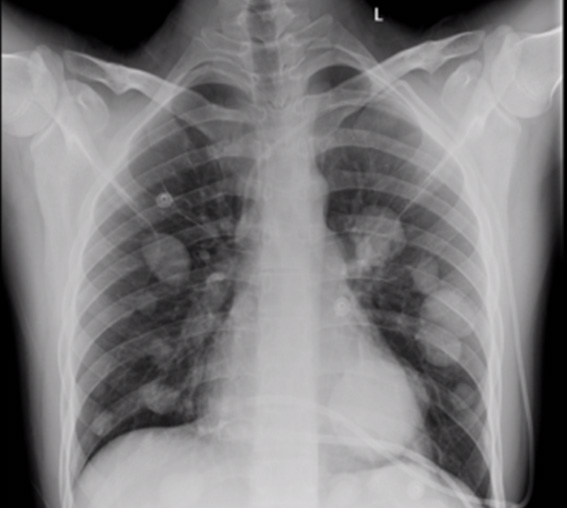
- Рентгенологическое исследование. Не является точным методом диагностики рака легкого, поскольку чаще всего не позволяет визуализировать опухоль. Тем не менее, ее наличие можно заподозрить по ряду специфических признаков, характерных для нарушения вентиляции легочной ткани. Проводится рентгенография в переднезадней и боковой проекциях. Более информативным методом рентгендиагностики является компьютерная томография. Она позволяет выявить даже начальные формы новообразования до возникновения симптомов нарушения вентиляции, а также обнаружить перибронхиальный плоскоклеточный рак.
- УЗИ проводится для обнаружения отдаленных метастазов.
- Биопсия. Для того чтобы определить морфологический и молекулярно-генетический тип опухоли, необходимо исследовать ее фрагмент в лаборатории. Эти данные влияют на тактику лечения пациента и прогноз течения заболевания. Для проведения биопсии, используются различные методы, некоторые опухоли можно пропунктировать через грудную стенку, другие – во время бронхоскопии, биопсию более глубоколежащих новообразований проводят после хирургического удаления опухоли.
Лечение плоскоклеточного рака легкого
Основным методом лечения плоскоклеточного рака легкого является хирургическая операция. Ее объем будет определяться размером опухоли и ее взаимоотношением с окружающими тканями.
При периферической локализации плоскоклеточного рака удаляется доля легкого (лобэктомия), при центральном раке — все легкое (пневмонэктомия). Ингода при центральном раке есть возможность сохранить долю пораженного легкого с помощью бронхопластических операций, когда накладываются межбронхиальные анастамозы.
Современное развитие торакальной онкохирургии и анестезиологии позволяет проводить сложные обширные вмешательства при распространенных формах плоскоклеточного рака легких. Например, при прорастании опухоли в грудную стенку, пищевод и одновременно с удалением новообразования проводится резекция пораженных органов.
Также есть технологии, которые позволяют провести стандартные вмешательства с минимальной травматичностью. Например, лобэктомия проводится посредством видеоассистированной торакоскопии — все манипуляции выполняются через небольшие проколы в грудной стенке. Для того чтобы видеть, что происходит внутри, в грудную полость вводится миниатюрная видеокамера.
После удаления опухоли, ее отправляют в лабораторию для гистологического и молекулярно-генетического исследования. В зависимости от полученных результатов, будет решаться вопрос о назначении послеоперационной адъювантной химиотерапии.
К сожалению, у подавляющего большинства больных на момент постановки диагноза имеется местнораспространенная или метастатическая форма заболевания, поэтому такие пациенты нуждаются в химиотерапии. Ее применяют в следующих случаях:
- Как паллиативное лечение плоскоклеточной формы рака 3b-4 стадии.
- Предоперационная химиотерапия.
- Адъювантная (послеоперационная) химиотерапия.
- Совместно с лучевой терапией для лечения местнораспространенных форм опухоли.
Для химиотерапии плоскоклеточного рака легкого используются следующие двухкомпонентные платиносодержащие режимы:
- Гемзар + цисплатин.
- Таксотер+цисплатин.
- Навельбин + цисплатин.
На второй линии ХТ применяются алимта, доцетаксел, эрлотиниб, этопозид, гемцитабин. В качестве препаратов 3 линии используется эрлотиниб (тарцева).
Иммунотерапия применяется при лечении распространенных стадий заболевания у пациентов, не имеющих драйверных молекулярно-генетических нарушений. Используются препараты пембролизумаб (китруда) при положительной экспрессии PD-LI, и ниволумаб. При назначении ниволумаба в рамках терапии второй линии определение PD-LI не требуется.
Суть действия данных препаратов заключается в следующем:
злокачественные клетки блокируют противоопухолевое действие Т-лимфоцитов путем связывания рецептора PD с его лигандами. Пембролизумаб является моноклональным телом, которое блокирует эту связь, тем самым делая раковые клетки заметными для иммунной системы.
Долгое время лучевая терапия была основным методом лечения плоскоклеточного рака легких 3-4 стадии. Однако его результаты были неудовлетворительными — медиана выживаемости составляла около 10 месяцев, пятилетняя выживаемость не превышала 5%. В настоящее время используется комбинированное лечение, включающее лучевую терапию в СОД 60-65Гр и двухкомпонентную платиносодержащую химиотерапию. Такое лечение позволило в 2 раза увеличить пятилетнюю выживаемость и медиану жизни.
Симптоматическая терапия плоскоклеточного рака легких
Симптоматическая терапия направлена на облегчение состояния больного и устранение тягостных симптомов заболевания:
- В первую очередь необходимо адекватное обезболивание. Для этого используется паллиативная лучевая терапия, химиотерапия, анальгетики (в том числе наркотические) и другие методы.
- Паллиативная лучевая терапия проводится при кровохаркании и обструкции бронхов.
- Для лечения экссудативного плеврита, который сопровождается одышкой, проводят плевроцентез с эвакуацией выпота и введением в плевральную полость цитостатиков. При массивной экссудате решается вопрос об установке дренажа.
- При развитии легочного кровотечения показано оперативное вмешательство, если его проведение невозможно, выполняют консервативный гемостаз.
- При массивном распаде опухоли встает вопрос о паллиативной операции.
Выживаемость при раке легких
Прогноз выживаемости определяется стадией заболевания. При радикальном хирургическом лечении на начальных стадиях удается добиться 5-летней выживаемости у 50-70% больных. При распространенных формах болезни при отсутствии лечения, средняя продолжительность жизни колеблется в пределах 9 месяцев. Специальное лечение позволяет увеличить этот показатель до 2-х лет.
По данным статистических исследований, примерно в 20% случаев летальных исходов от злокачественных раковых опухолей диагностируют поражение легких. Из этих 20% плоскоклеточным раком легкого болеет половина пациентов. Болезнь очень сложно поддается диагностике, а эффективное лечение возможно только вначале развития опухоли.
Карцинома развивается из видоизмененных клеток плоского эпителия. Они присутствуют в гортани, рту и даже пищеводе. Поэтому опухоль может сформироваться в каждом из этих органов. В ходе такого загрязнения легких мерцательный эпителий замещается плоским, и начинается формирование плоскоклеточного рака. Чтобы обнаружить болезнь в легких вовремя и приступить к терапии, нужно заранее ознакомиться с возможными причинами и признаками плоскоклеточного рака.
Причины развития
Изучить природу появления плоскоклеточных новообразований ученым пока не удалось, однако они определили факторы, которые могут спровоцировать рост раковой опухоли в легком:
- Курение — табачный дым содержит обилие канцерогенных веществ, смолы и никотин. Попадая в легкие, эти элементы там оседают, из-за чего риск появления плоскоклеточного рака постепенно возрастает. В группу повышенного риска попадают люди, проживающие с курильщиками.
- Работа, в ходе которой необходимо регулярно контактировать с мышьяком, кадмием, асбестом и другими вредными веществами. Больше риску подвергаются сварщики, и люди, работающие в слишком пыльных помещениях.

Среди перечисленных причин, наиболее частой является курение. Еще есть и другие распространенные причины, способные вызывать развитие плоскоклеточного рака в области легкого:
- вредная экологическая обстановка по месту жительства — нередко сталкиваются с этой болезнью люди, проживающие в местности с наличием заводов и подобных предприятий;
- регулярный контакт с радиоактивными компонентами;
- болезни дыхательной системы (туберкулез, пневмония, наличие хронического бронхита);
- пожилой возраст — чаще болезнь выявляют у людей возрастом 40-50 лет;
- наследственный фактор — если в роду уже были случаи диагностирования онкологии, ближайшие родственники больше подвергаются риску появления раковой опухоли;
- нездоровое питание и недостаточное количество витаминов.
Независимо от причины развития плоскоклеточной формы рака в области легких, при обнаружении первых признаков патологии следует без замедлений обратиться за помощью врачей. Чем раньше будет начато лечение патологии, тем больше шансы вылечить болезнь.
Классификация
Исходя из клеточного строения опухоли, плоскоклеточный рак в области легких имеет такие гистологические формы:
- неороговевающий;
- железисто-плоскоклеточный;
- низкодифференцированный;
- умеренно дифференцированный (ороговевающий).
Помимо этого в практической медицине еще используется классификация по расположению:
- центральный — опухоль формируется в бронхах;
- диссеминированный — отличается наличием множественных очагов по всей системе дыхания;
- периферический — новообразование возникает во вторичных бронхах и альвеолах;
- медиастинальный — эта форма плоскоклеточного рака отличается стремительным ростом и метастазированием в лимфоузлы средостения.
В зависимости от разновидности патологии, течение плоскоклеточной карциномы и способы ее лечения будут отличаться.

Данная форма болезни диагностируется в легких наиболее часто. Наличие плоскоклеточного неороговевающего рака легкого характеризуется средней дифференцированностью, быстрым митозом злокачественных клеток и неспецифичной симптоматикой. Из-за долгого отсутствия клинических проявлений болезни большинство пациентов обращаются за помощью врачей слишком поздно. Это становится причиной осложнений во время терапии и ухудшения прогнозов.
Патология также носит название аденокарцинома. Эта форма рака в легких встречается достаточно часто, при этом больше заболеванию подвержены женщины. Болезнь характеризуется замещением железистого эпителия в бронхах. Железисто-плоскоклеточный рак быстро разрастается в легких и начинает метастазировать в отдаленные органы.
Наличие низкодифференцированного рака легкого трудно поддается диагностике, что обусловлено низкой клеточной плотностью и нетипичной структурой клеток опухоли. Плоскоклеточное новообразование растет медленно и долго не вызывает клинических проявлений. Распространение метастазов происходит через лимфатическую систему.
Стадии заболевания
В преобладающем числе случаев плоскоклеточный рак, формирующийся в легких, диагностируется поздно, что понижает шансы выздоровления. В онкологии стадии развития рака определяются с использованием системы TNM, которая строится на размерах опухоли, лимфоузлов и наличии или отсутствии метастазов.
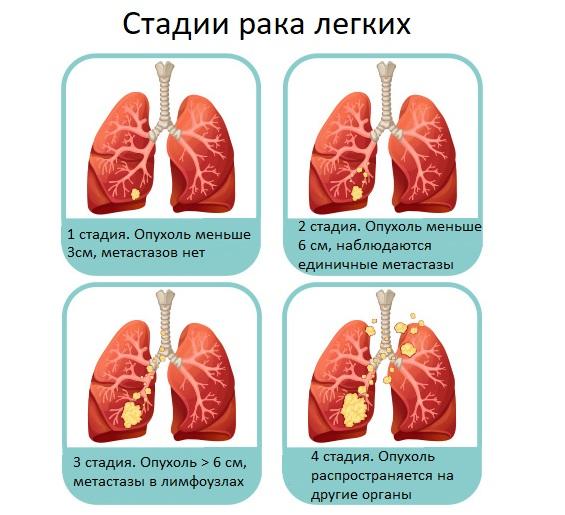
Развитие плоскоклеточного рака проходит 4 стадии:
- Первая стадия — размеры плоскоклеточной опухоли не превышают 3 сантиметров, метастазирование не наблюдается. При правильном лечении у 80% пациентов можно добиться 5-летней выживаемости.
- Вторая — новообразование увеличивается, достигая шести сантиметров в диаметре. По мере развития, на 2-й стадии клетки опухоли проникают в плевру и бронхи, при этом в регионарных лимфатических узлах наблюдаются метастазы. Только у 40% пациентов на этой стадии наблюдается пятилетняя выживаемость.
- Третья — раковая опухоль продолжает расти в легком, увеличиваясь до семи и более сантиметров. Метастазы проникают в находящиеся рядом структуры, а также сосуды и костные ткани. Лечение патологии на 3 стадии развития позволяет сохранить жизнь только 18% пациентов.
- Четвертая (заключительная) — у больных на 4 стадии плоскоклеточного рака в области легких возможно только паллиативное лечение. Оно позволяет ослабить клинические проявления и немного улучшить качество жизни больных. Продолжительность жизни пациентов не превышает восемь месяцев.
Из-за раннего метастазирования прогнозы при плоскоклеточном раке в области легких чаще неутешительные. Данная патология находится на первых местах по списку летальных исходов.
Симптомы
Течение плоскоклеточной онкологии вызывает такие же клинические проявления, как и другие виды рака со схожим гистологическим строением. На начальных этапах развития плоскоклеточную онкологию диагностируют нечасто, так как признаки рака легкого либо отсутствуют, либо имеют неспецифический характер. Обнаружить болезнь на первой стадии можно во время профилактического осмотра, посредством проведения флюорографии или рентгенографии.

По мере роста плоскоклеточной опухоли у больных могут возникать такие признаки болезни:
- Постоянный кашель, который нельзя вылечить медицинскими препаратами. Изначально возникает сухой кашель, который через некоторое время становится влажным, при этом мокрота может содержать примеси крови и гноя.
- Наличие одышки и затрудненное дыхание. Эти признаки обусловлены нарушением легочной вентиляции.
- Стремительная потеря веса тела.
- Постоянная слабость и быстрая утомляемость.
- Частое возникновение пневмонии.
- Повышение общей температуры тела.
- Возникновение болей в органах, пожаренных метастазами.
Диагностика
При обращении пациента в больницу с жалобами на нарушение работы дыхательной системы, диагностировать плоскоклеточную опухоль в легких достаточно трудно. Патология имеет неспецифические проявления, которые может вызывать пневмония, туберкулез и другие заболевания системы дыхания.

В первую очередь доктор должен дать пациенту направления на такие исследования в пульмонологии:
- флюорография — позволяет подтвердить нарушения в дыхательной системе, однако данного исследования недостаточно для определения патологии легкого;
- рентгенография — при помощи рентгенологического обследования можно определить тип новообразования в области легких;
- компьютерная томография (КТ) — метод позволяет более точно установить природу плоскоклеточной опухоли;
- бронхоскопия — проводится для диагностирования центрального рака в области легких;
- тест на онкомаркеры — исследование позволяет обнаружить в крови специфические белки, которые продуцирует злокачественная опухоль;
- торакоскопия — процедура необходима для внутреннего исследования плевральной полости, и при необходимости взять биоматериал из злокачественной опухоли.
Очень важно проводить комплексную диагностику, чтобы наверняка отличить раковую опухоль от других схожих заболеваний дыхательной системы.
Методы лечения
Для выбора подходящего способа лечения плоскоклеточного рака легкого доктор должен собрать анамнез и провести гистологическое исследование опухоли. Наиболее трудным является лечение низкодифференцированного плоскоклеточного рака легкого.

Для терапии патологии обычно используют такие способы:
- химиотерапия;
- иммунотерапия;
- радиотерапия;
- симптоматическая терапия;
- хирургический метод.
Некоторые из этих видов могут применяться на начальных стадиях развития плоскоклеточной опухоли, другие назначаются комплексно на разных стадиях течения болезни. Также при выборе лечения новообразований, формирующихся в легких, учитывается наличие сопутствующих заболеваний и общее состояние больного.

Чаще к полному выздоровлению химиотерапия приводит только в комплексе с лучевой терапией на поздних этапах течения болезни. При обильном метастазировании химиотерапия может использоваться для паллиативного лечения пациента.
Инновационный метод, который позволяет эффективно бороться с онкологией. Чтобы вызывать разрушение клеток плоскоклеточной опухоли, пациентам назначают ингибиторы роста и ангиогенеза. В ходе такого лечения возникают нарушения в питании злокачественных клеток и задействуются собственные иммунные силы организма.
Методика может применяться как самостоятельно, в случае неоперабельной опухоли в легком, или как дополнение после оперативного лечения для уменьшения риска рецидива болезни. Во время курса лечения данным способом, очаг плоскоклеточного рака вместе с метастазами подвергаются радиоактивному облучению. В свою очередь клетки рака начинают погибать и происходит распад опухоли.
Существует два варианта применения лучевой терапии. В первом случае внутрь опухоли вводятся специальные радиоизотопы, разрушающие ее клетки и систему питания. Второй вариант подразумевает выжигание злокачественного новообразования — радиохирургическое устранение. В таком случае пациенту назначают несколько сеансов, в ходе которого опухоль устраняют кибер-ножом, при этом здоровые ткани остаются невредимыми.
Если заболевание диагностируется на последних стадиях, пациентам может быть назначено паллиативное лечение. Данный вид терапии подразумевает облегчение клинических проявлений болезни и психологическую помощь пациенту. Вместе с этим проводится лечение попутных болезней, которые возникли на фоне развития онкологии.
В процессе проведения оперативного вмешательства врач может иссечь пораженную часть легкого или весь орган. Обычно хирургический метод лечения назначается на начальных этапах развития плоскоклеточной опухоли, если другие методы оказались безрезультатными. Способ проведения операции определяется в зависимости от размеров и формы раковой опухоли.

После хирургического вмешательства облучению подвергается весь организм пациента, для предотвращения рецидива. Если в организме наблюдается обильное метастазирование, проводить операцию не рационально. Также противопоказаниями к оперативному вмешательству относятся сердечно-сосудистые заболевания и другие новообразования в организме.
Прогноз и профилактика
В случае обнаружения болезни на 1-й стадии развития, сохранить жизнь удается 80% больных. На второй стадии данные показатели понижаются до 40%. Если же опухоль удалось обнаружить только на третьем этапе течения — пятилетняя выживаемость наблюдается в 18% случаев. Прогноз при плоскоклеточном раке легкого заключительной стадии неблагоприятен — больные с опухолью на четвертой стадии живут в среднем около полугода, иногда 8 месяцев.
Специфической профилактики плоскоклеточной формы рака в легких нет. Уменьшить риск появления болезни можно, если минимизировать количество провоцирующих факторов.

Для этого стоит:
- избавиться от вредных привычек, в первую очередь от курения;
- придерживаться правил безопасности, работая с канцерогенными и химическими веществами;
- уменьшить количество вредной пищи;
- стараться вести здоровый образ жизни.
Очень важно регулярно проходить медицинское обследование, так как это позволяет выявить заболевания, не вызывающие симптоматических проявлений. В случае с плоскоклеточным раком, ранняя диагностика может спасти жизнь пациенту.
Читайте также:

