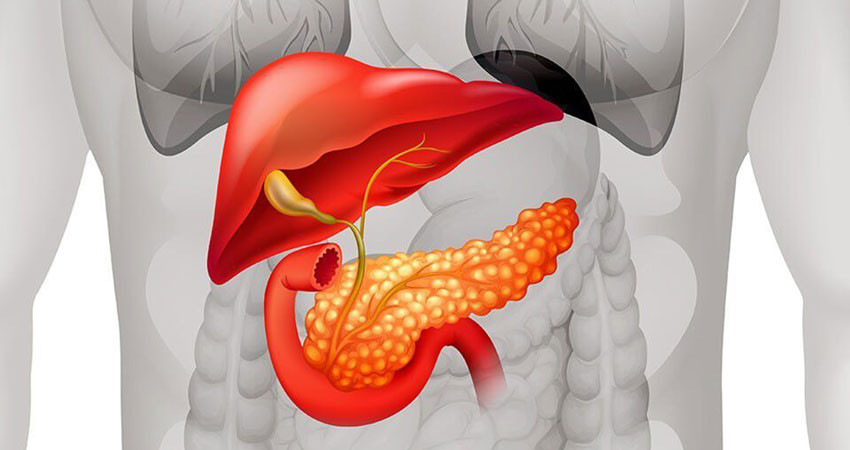
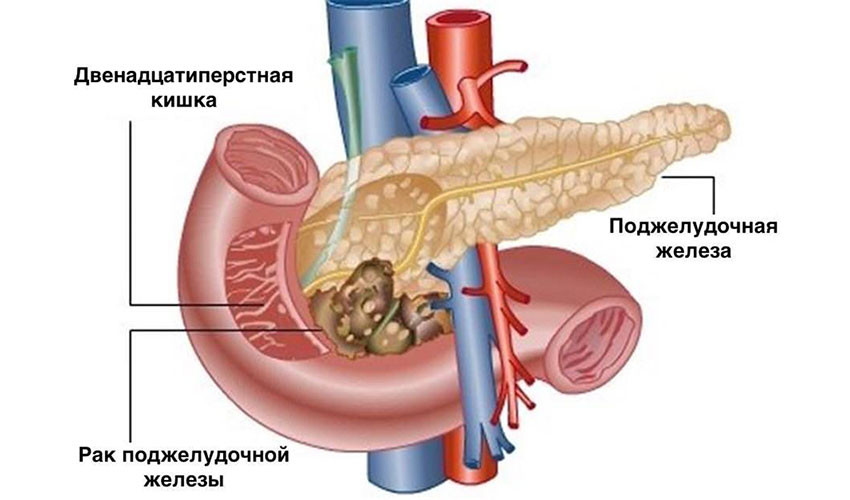
Схема рака поджелудочной железы
Рак поджелудочной железы представляет собой злокачественное новообразование, исходящее из паренхимы органа или панкреатических протоков. Это один из самых трудно поддающихся лечению и плохо диагностируемых видов раковых опухолей. Рак может локализоваться в любом отделе железы или охватывать весь орган, хотя чаще всего патология протекает в границах головки поджелудочной железы.
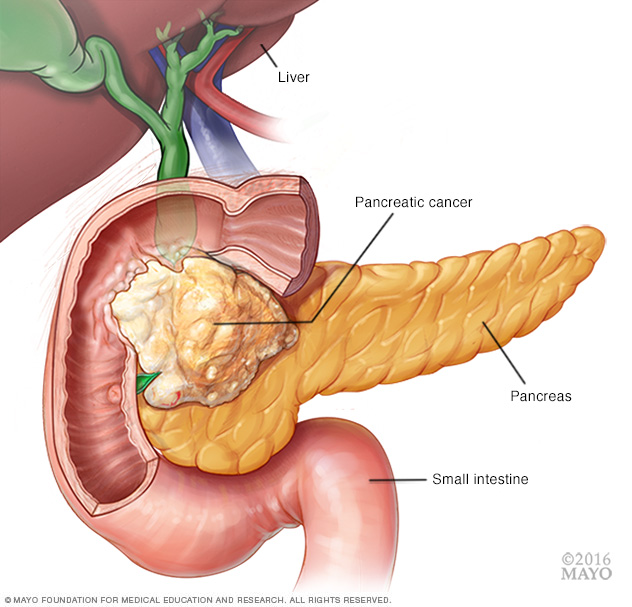
Классификация рака поджелудочной
Исходя из локализации опухолевого процесса и вида клеток, в результате которых развилась опухоль, выделяют следующие виды рака:
- инсулинома;
- аденокарцинома;
- гастринома.
Кроме этого, рак поджелудочной железы по степени распространенности процесса делится на четыре стадии:
1-я стадия. Как правило, раковая опухоль имеет небольшие размеры, к тому же она четко ограничена и не распространяется за пределы органа.
2-я стадия. Подразделяется по степени локализации раковых клеток на стадии:
А. Опухоль распространяется на 12-типерстную кишку и протоки желчного пузыря.
В. Опухоль перетекает на ближайшие лимфоузлы.
3-я стадия. Опухолевый процесс затрагивает желудок, селезенку и толстый кишечник. Часто опухоль распространяется к крупным нервам и сосудам.
4-я стадия. Опухоль дает метастазы в соседние лимфоузлы и другие органы (печень, легкие и др.).
Причины рака поджелудочной железы
Злокачественное новообразование может быть спровоцировано рядом факторов, которые в той или иной степени обусловлены неправильным поведением самого больного.
Выделим самые основные из них:
- Курение, занимает одно из ведущих мест среди провоцирующих факторов рака поджелудочной железы. Замечено, что курящие люди имеют эту патологию в два раза чаще, чем те, кто не имеет этой вредной привычки. Однако этот фактор имеет обратимый характер в том случае, если больной отказывается от курения. Таким образом, его риск заболеть раком приравнивается к результатам некурящих.
- Возрастной фактор. По статистике люди старше 60 лет рискуют заболеть раковой опухолью поджелудочной железы в большей степени, чем в молодом возрасте.
- Половая принадлежность. Мужчины в большей степени подвержены этому заболеванию, чем женщины. Возможно, это обусловлено их вредными привычками.
- Хронический панкреатит. Зачастую это заболевание вызывает сахарный диабет. В купе с длительно протекающим воспалительным процессом это является провоцирующим фактором к развитию рака.
- Ожирение. Неумеренность в еде, и как следствие, избыточный вес оказывает большую нагрузку на внутренние органы. При возникновении сопутствующих факторов это может стать толчком к развитию опухолевого процесса.
- Неправильное питание. Пища, богатая углеводами и животными жирами, провоцирует ожирение, и как следствие, может спровоцировать острый панкреатит. В хронической стадии заболевание может стать причиной возникновения рака поджелудочной железы.
- Наследственность. Риск заполучить в наследство болезни поджелудочной железы достаточно велик. Если в роду есть близкие родственники, которые болели раком органа, то необходимо каждый год проходить плановое обследование для своевременного выявления и предупреждения возможных осложнений.
Симптомы рака поджелудочной железы
Зачастую больной может даже не знать о своем заболевании вплоть до четвертой стадии, когда опухоль железы начнет давать болевые симптомы. К сожалению, в этот период раковые клетки занимают существенную площадь в организме, и метастазы глубоко прорастают в другие органы.
Однако есть несколько признаков, по которым можно определить первую стадию заболевания:
- рак головки железы – происходит механическая желтуха, тошнота, резкое снижение веса, вздутие живота, боли в эпигастрии, стеаторея (жир в каловых массах);
- рак тела или хвоста органа – сильная боль в животе, потеря веса.
- Обычно симптомы опухоли, которая затрагивает головку железы, начинаются раньше, чем в других частях органа. Кроме этого существуют и другие симптомы рака поджелудки, которые делятся на:
- Пищеварительные: боль в подложечной области, вздутие живота, тошнота, рвота, диарея, белый кал, моча темного цвета;
- Системные: внутренний дискомфорт, плохой аппетит, головокружение, тревожность, ощущение постоянной жажды, резкое похудение, гликемия;
- Кожные: желтизна кожных покровов и слизистых оболочек, зуд тела.
Диагностика заболевания
Чтобы знать, какие методы лечения можно применить при злокачественных новообразованиях в поджелудочной железе, необходимо провести тщательную диагностику органа.
Одним из наиболее эффективных методов определения онкологических заболеваний является компьютерная томограмма и ультразвуковая диагностика. Для более точного диагноза у больного берется биопсия с морфологическим исследованием. Так же проводится исследование крови на наличие антигена СА19-9.
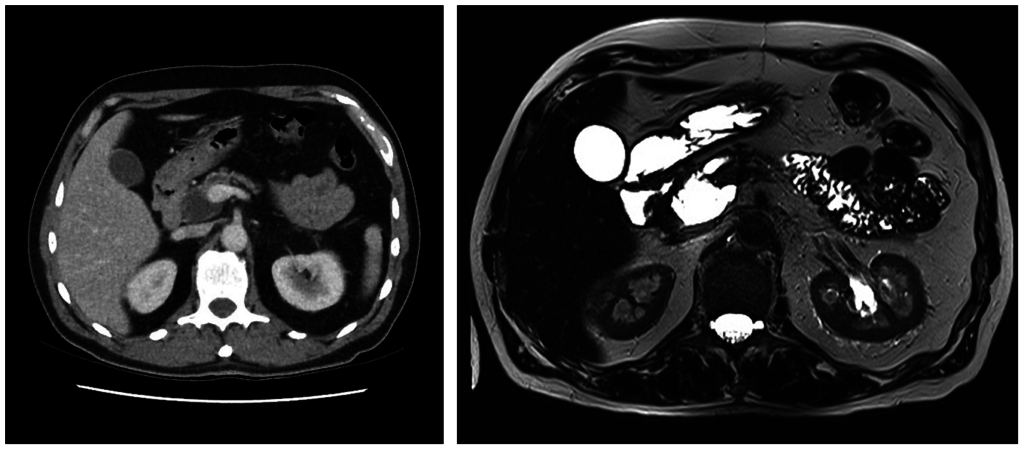
Достаточно часто заболевание диагностируется уже на последних стадиях, когда рак выходит за пределы больного органа. Поэтому процент пятилетней выживаемости таких больных составляет не более 20% в случае последующего лечения.
Если же лечение поджелудочной железы по каким-либо причинам невозможно, пятилетняя выживаемость таких пациентов составляет не более 2%.
Лечение рака поджелудочной железы
Зачастую при обнаружении раковой опухоли поджелудочной железы больному предлагается лечение путем хирургической резекции. Однако если заболевание находится на ранней стадии, то удаление раковых клеток проходит путем панкреатикодуоденэктомии ( при локализации опухоли в головке) либо дистальной панкреатэктомии со спленэктомией (при месторасположении опухолевых клеток в теле или хвосте железы).
После хирургического вмешательства рекомендуется пройти курс химиотерапии с применением фторурацила или гемзара.
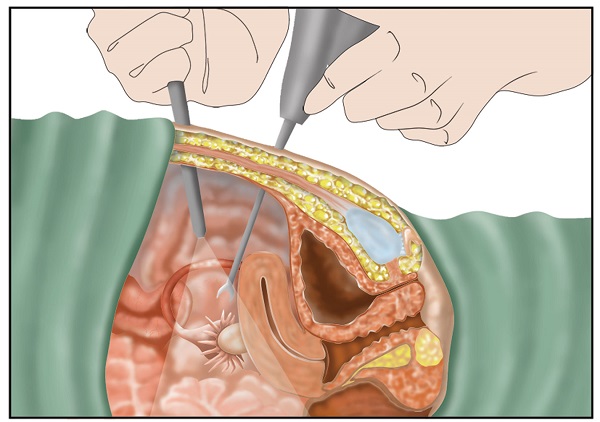
На второй и третьей стадиях заболевания, когда новообразование выходит за границы органа, операцию делать нерентабельно. Только в некоторых случаях, когда злокачественные клетки не затрагивают сосуды и нервную систему, можно провести гастропанкреатодуоденальную резекцию с последующей химиотерапией с гемзаром.
На 4-й стадии рака основным лечением является химиотерапия. Чаще всего в данном случае применяется гемцитабин — препарат первой линии. Другая схема лечения предусматривает применение оксалиплатина, иринотекана, фторурацила, цисплатина.
При наличии опухоли в поджелудке больного чаще всего беспокоят болевые симптомы и желтуха. Чтобы облегчить состояние, пациенту назначают эндоскопическую установку стента, трубки, которая вводится в желчный проток.
При помощи этого приспособления проток растягивается, что позволяет нормальному оттоку желчи. Так же в некоторых случаях применяется установка дренажа. При таком методе желчь выходит в специальный мешочек.
В комплексе с хирургическим вмешательством может применяться радиотерапия. Облучению подвергаются раковые клетки вместе с окружающими опухоль тканями. В этом случае замедляется процесс деления злокачественных клеток.
Боль при злокачественных процессах является следствием разрастания опухоли. Как правило, она давит на соседние органы, и человек испытывает сильную боль в районе живота и спины. Для устранения боли в зависимости от степени болевого порога используются ненаркотические либо наркотические анальгетики.
Intoxic — антигельминтное средство, которое безопасно выводит паразитов из организма.
Intoxic лучше антибиотиков, потому что:
1. В короткий срок убивает паразитов и мягко выводит их из организма.
2. Не вызывает побочных эффектов, восстанавливает органы и надежно защищает организм.
3. Имеет ряд врачебных рекомендаций, как безопасное средство.
4. Имеет полностью натуральный состав.
В настоящее время существуют более современные технологии удаления и предотвращения распространения раковых клеток. Доказано, что комбинированная терапия более эффективна, чем радикальная операция. Такая методика позволяет уменьшить объемы опухоли и при лучевой терапии меньше повреждать окружающие ткани.
Злокачественные опухоли поджелудочной железы делятся на две группы: опухоли экзокринной части (95% случаев) и опухоли эндокринной части (5% случаев). В казуистически редких случаях встречаются мезенхимальные опухоли и лимфомы.
Злокачественные опухоли поджелудочной железы делятся на две группы: опухоли экзокринной части (95% случаев) и опухоли эндокринной части (5% случаев). В казуистически редких случаях встречаются мезенхимальные опухоли и лимфомы. Данные рекомендации посвящены только карциномам
экзокринной части поджелудочной железы.
1. КЛАССИФИКАЦИЯ И ОПРЕДЕЛЕНИЕ СТАДИИ
Стадирование осуществляется на основании TNM классификации рака поджелудочной железы (РПЖ) (8-е издание, 2017 г.) (табл. 1).
Первичная опухоль (T):
• ТХ — недостаточно данных для оценки первичной опухоли
• Tis — carcinoma in situ
• T1 — опухоль ограничена поджелудочной железой до 2 см в наибольшем измерении
• Т2 — опухоль ограничена поджелудочной железой; более 2 см, но не более 4 см в наибольшем измерении
• Т3 — опухоль более 4 см в наибольшем измерении
• Т4 — опухоль распространяется на чревный ствол, верхнюю брыжеечную или общую печёночную артерию
Регионарные лимфатические узлы (N):
• NX — недостаточно данных для оценки состояния регионарных лимфоузлов
• N0 — нет признаков метастатического поражения регионарных лимфоузлов
• N1 — наличие метастазов в 1-3 регионарных лимфоузлах
• N2 — наличие метастазов в 4 или более регионарных лимфоузлах
К регионарным лимфоузлам для опухоли головки поджелудочной железы относятся лимфоузлы вдоль общего желчного протока, общей печёночной артерии, воротной вены, пилорические, инфрапилорические, субпилорические, проксимальные брыжеечные, чревные, передние и задние панкреатоду-оденальные, вдоль верхней брыжеечной вены и правой латеральной стенки верхней брыжеечной артерии. К регионарным лимфоузлам для опухоли тела и хвоста поджелудочной железы относятся лимфоузлы вдоль общей печёночной артерии, чревного ствола, селезёночной артерии, ворот селезёнки, а также забрюшинные и латеральные аортальные лимфоузлы. Адекватное послеоперационное стадирование предполагает морфологическое изучение не менее 10 лимфатических узлов.
Отдалённые метастазы (M):
• M0 — нет отдалённых метастазов
• M1 — наличие отдалённых метастазов
Таблица 1. Стадирование рака поджелудочной железы
Диагноз РПЖ устанавливается на основании анамнестических и лабораторных данных и результатов инструментального обследования. Морфологическое исследование является основой диагноза. Материал для него может быть получен во время операции или с помощью пункции/биопсии. Хирургическое вмешательство в ряде случаев может быть выполнено без морфологического подтверждения диагноза, в то время как консервативное лечение требует обязательной верификации ввиду значительной вероятности ложноположи-
тельных заключений инструментальных методов исследования, а также для исключения нейроэндокринных опухолей. В случае высокого риска осложнений, связанных с биопсией, при планировании гистологического исследования следует выполнить тонкоигольную пункцию образования (чрескожную или эндоскопическую). В план обследования должны быть включены:
• осмотр, сбор анамнеза болезни, семейного анамнеза;
• клинический анализ крови;
• биохимический анализ крови с оценкой функции печени, почек;
• УЗИ органов брюшной полости, забрюшинного пространства, шейно-надключичной области;
• УЗИ малого таза для женщин;
• R-графия органов грудной клетки;
• эндосонография для оценки распространённости и резектабельности, а также для навигации забора материала с целью морфологического исследования;
• КТ грудной клетки, брюшной полости и малого таза с в/в контрастированием (обязательно получение изображений в артериальную и портальную венозую фазы)для определения степени распространённости, резектабельности или оценки эффективности консервативного лечения;
• МРТ брюшной полости и малого таза с в/в контрастированием для определения степени распространённости, резектабельности или оценки эффективности консервативного лечения;
• ПЭТ/КТ для оценки первичной распространённости при решении вопроса о возможности выполнения радикальной операции или при планировании ЛТ;
• лапароскопия с целью определения распространённости, оценки резектабельности или взятия биопсии;
• ангиография с целью определения резектабельности;
• пункция/биопсия первичной опухоли или метастаза с целью морфологической верификации диагноза;
• при наличии в семейном анамнезе опухолевых заболеваний (>1 близкая родственница, страдавшая раком яичников в любом возрасте или раком молочной железы в возрасте до 50 лет, или два родственника, страдавших раком поджелудочной железы, яичников, молочной железы или предстательной железы)целесообразно генетическое консультирование и определение герминальной мутации BRCA 1 и 2.
3.1. Лечение неметастатического рака поджелудочной железы (любая Т, любая N, M0)
Решение о тактике лечения неметастатического РПЖ основано на оценке резектабельности первичной опухоли, которая должна производиться специалистами-хирургами, обладающими достаточным опытом хирургического
лечения больных с опухолями билиопанкреатодуоденальной области. В табл.2 приведена классификация, которая позволяет судить о резектабельности процесса по данным КТ.
Таблица 2. Оценка резектабельности неметастатического рака поджелудочной железы
(критерии клиники M. D. Anderson)
Не вовлечена;
нормальная
жировая про-
слойка между
опухолью
и артерией
Опухолевая инфильтрация 2 /сут. внутрь ежедневно в течение всего периода облучения. Применение гемцитабина в дозе 300 мг/м 2 еженедельно в качестве радиосенсибилизатора во время ЛТ является возможной альтернативой, однако существенно более токсичной, и, по-видимому, менее эффективной. При проведении стереотаксической ЛТ сочетанная ХТ не проводится, РОД составляет 7,5 Гр, 5 раз до СОД 37,5 Гр.
Основным дозолимитирующим фактором при стереотаксической ЛТ рака поджелудочной железы является наличие полых органов, таких как желудок, двенадцатиперстная кишка, тонкая или толстая кишка. Это обусловлено высоким риском развития тяжёлых постлучевых повреждений (расстояние между объёмом облучения и органами риска должно составлять не менее 5 мм).
Вовлечение этих органов в опухолевый процесс является противопоказанием к стереотаксической ЛТ.
3.1.3. Хирургическое лечение
Стандартным доступом при всех операциях на поджелудочной железе является срединная лапаротомия. При опухолях головки поджелудочной железы следует выполнять гастропанкреатодуоденальную резекцию. При опухолях тела или хвоста поджелудочной железы следует выполнять дистальную субтотальную резекцию
поджелудочной железы, включающую удаление тела, хвоста железы, а также селезёнки. Стандартный объём лимфодиссекции предполагает удаление следующих лимфатических узлов: надпилорических и подпилорических, лимфоузлов по ходу печёночной артерии и чревного ствола с его ветвями, лимфоузлов вдоль
общего желчного протока, лимфоузлов вокруг пузырного протока, ретропанкреатических лимфоузлов, лимфоузлов по нижнему краю головки поджелудочной железы, лимфоузлов по правой полуокружности верхней брыжеечной артерии, лимфоузлов по верхнему краю головки поджелудочной железы. При карциномах тела и хвоста поджелудочной железы рекомендовано удаление следующих групп лимфоузлов: лимфоузлов ворот селезёнки, лимфоузлов вдоль селезёночной артерии, лимфоузлов по нижнему краю поджелудочной железы.
Стандартная лимфаденэктомия должна включать удаление не менее 10 лимфатических узлов.
3.1.4. Адъювантная терапия
В случае предоперационной ХТ длительностью 6 мес. с последующим хирургическим лечением после операции рекомендовано динамическое наблюдение без адъювантной терапии. При длительности предоперационной ХТ
меньше 6 мес. рекомендовано применение адъювантной ХТ так, чтобы общая продолжительность ХТ составила 6 мес. В случае хирургического лечения без предоперационной ХТ адъювантная ХТ рекомендована всем пациентам вне зависимости от стадии и радикальности операции. Лечение должно быть начато в течение 3 мес. после операции (оптимально — в течение 6 нед.).
Если послеоперационные осложнения не позволяют начать ХТ в течение 3 мес., проведение адъювантной ХТ в более поздний период нецелесообразно, показано динамическое наблюдение и назначение лечения по факту прогрессирования болезни. Рекомендуемые режимы адъювантной ХТ представлены в табл. 3.
Таблица 3. Рекомендуемые режимы адъювантной химиотерапии при раке поджелудочной железы
mFOLFIRINOX 1 : оксалиплатин 85мг/м 2 в/в 120 мин., иринотекан 150мг/м 2 в/в 90 мин.,
кальция фолинат 400 мг/м 2 в/в 120 мин., 5-фторурацил 2400 мг/м 2 в/в инфузия в тече-
ние 46 часов, каждые 2 нед., всего 12 циклов
GEMCAP: гемцитабин 1000 мг/м 2 в/в капельно 30 мин. в 1-й, 8-й и 15-й дни + капецита-
бин 1660 мг/м 2 внутрь ежедневно с 1 -го по 21-й день каждые 4 нед., всего 6 циклов
• гемцитабин 1000 мг/м 2 в/в капельно 30 мин. еженедельно 7 нед., далее 1000 мг/м 2
в 1 -й, 8-й и 15-й дни каждые 4 нед., всего 6 циклов или
• капецитабин 2000-2500 мг/м 2 /сут. внутрь с 1 -го по 14-й день каждые 3 нед., всего
8 циклов или
• 5-фторурацил 425 мг/м 2 в/в струйно + кальция фолинат 20 мг/м 2 в/в струйно
с 1 -го по 5-й дни каждые 4 нед., всего 6 циклов
1 mFOLFIRINOXрекомендуется только пациентам в удовлетворительном общем состоянии (по шкале ECOG 0-1 балл, без серьёзных осложнений хирургического лечения, сопутствующих заболеваний и с уровнем общего билирубина 2
в/в 120 мин., иринотекан 180 мг/м 2
в/в 90 мин., кальция фолинат
400 мг/м 2 в/в 120 мин., 5-фторурацил
400 мг/м 2 в/в болюс, 5-фторурацил
2400 мг/м 2 в/в инфузия в течение 46
часов, каждые 2 нед.)
• состояние по шкале ECOG 0-1 балл;
• общий билирубин 2
в/в капельно 30 мин. + гемцитабин
1000 мг/м 2 в/в капельно 30 мин. в 1-й,
8-й, 15-й дни каждые 4 нед.
• состояние по шкале ECOG 0-2 балла;
• общий билирубин 2 в/в 1-й, 8-й
дни каждые 3 нед. в сочетании с од-
ним из производных платины:
• цисплатин 60-75мг/м 2 в/в в 1-й
день или
• карбоплатин AUC 4-5 в/в в 1-й
день или
• оксалиплатин 100-130мг/м 2 в/в
в 1-й день
• состояние по шкале ECOG 0-2 балла;
• общий билирубин 2 в/в 1,8, 15
каждые 4 нед.
• состояние по шкале ECOG 2 балла
• общий билирубин 2 или полная отмена) и инфузионного (до 2000 мг/м 2 ) введения 5-фторурацила;
• редукция дозы иринотекана (до 165 мг/м 2 );
• редукция дозы оксалиплатина (до 65 мг/м 2 ).
3.2.2. Лучевая терапия
Применение ЛТ возможно в случае локорегионарного рецидива после хирургического лечения, а также продолженного роста первичной нерезектабельной опухоли после ХТ при отсутствии отдалённых метастазов.
Оптимальная последовательность применения ХТ и ЛТ в таких ситуациях не определена.
Облучение проводится в РОД 1,8-2,0 Гр до СОД 45-54 Гр в сочетании с капецитабином в дозе 1600 мг/м 2 /сут. внутрь ежедневно в течение всего периода облучения. В случае применения стереотаксической ЛТ рекомендуется ис- пользовать 3 фракции до СОД 30-45 Гр или 5 фракций до СОД 25-45 Гр. В объём
облучения включаются первичная опухоль с вовлечёнными лимфатическими узлами или рецидивная опухоль.
3.2.3. Химиотерапия II линии
Рекомендуемые режимы ХТ II линии при РПЖ суммированы в табл. 5.
Таблица 5. Рекомендуемые режимы химиотерапии II линии рака поджелудочной железы
Режим ХТ (лечение до прогрессирования/
неприемлемой токсичности)
Критерии
выбора режима ХТ
Nab-паклитаксел 100-125мг/м 2 в/в капельно 30 мин. +
гемцитабин 750-1000 мг/м 2 в/в капельно 30 мин. в 1-й,
8-й, 15-й дни каждые 4 нед.
• ранее не использовался гемцитабин
и nab-паклитаксел;
• состояние по шкале ECOG 0-1 балл;
• общий билирубин 2 в/в в 1-й и 8-й дни каждые
3 нед. в сочетании с одним из производных платины:
• цисплатин 60-75 мг/м 2 в/в в 1-й день или
• карбоплатин AUC 4-5 в/в в 1-й день или
• оксалиплатин 100-130 мг/м 2 в/в в 1-й день
• ранее не использовался гемцитабин и про-
изводное платины;
• состояние по шкале ECOG 0-2 балла;
• общий билирубин 2 в/в в 1-й, 8-й, 15-й дни
каждые 4 нед.
• ранее не использовался гемцитабин;
• состояние по шкале ECOG 1-2 балла;
• общий билирубин 2 в/в 120 мин.,
иринотекан 165-180 мг/м 2 в/в 90 мин., кальция фолинат
400 мг/м 2 в/в 120 мин., 5-фторурацил 320-400 мг/м 2
в/в болюс, 5-фторурацил 2000-2400 мг/м 2 в/в инфузия
в течение 46 часов, интервал между циклами 2 нед.)
• ранее использовался гемцитабин;
• состояние по шкале ECOG 0-1 балл;
• общий билирубин 2 в/в 120 мин., кальция
фолинат 400 мг/м 2 в/в 120 мин., 5-фторурацил 400 мг/м 2
в/в болюс, 5-фторурацил 2400 мг/м 2 в/в инфузия в тече-
ние 46 часов, интервал между циклами 2 нед.);
XELOX (оксалиплатин 130 мг/м 2 в/в 120 мин. в 1-й день, ка-
пецитабин 2000 мг/м 2 /сут. внутрь 1-14 дни каждые 3 нед.);
FOLFIRI.3 (иринотекан 90 мг/м 2 в/в 60 мин. в 1-й день,
кальция фолинат 400 мг/м 2 в/в 120 мин. в 1-й день,
5-фторурацил 2000 мг/м 2 в/в инфузия в течение 46
часов, иринотекан 90 мг/м 2 в/в 60 мин. в 3-й день после
окончания инфузии 5-фторурацила, интервал между
циклами 2 нед.);
CAPIRI (иринотекан 200 мг/м 2 в/в 90 мин. в 1-й день, ка-
пецитабин 1600 мг/м 2 /сут. внутрь в 1-14-й дни каждые
3 нед.)
OFF (оксалиплатин 85 мг/м 2 в/в 120 мин. в 1 день,
кальция фолинат 200 мг/м 2 в/в 120 мин. в 1-й, 8-й, 15-й
дни, 5-фторурацил 2000 мг/м 2 в/в инфузия в течение 24
часов в 1 -й, 8-й, 15-й дни, интервал между циклами 3 нед.
• ранее использовался гемцитабин;
• состояние по шкале ECOG 0-1 балл;
• общий билирубин 2 /сут. внутрь в 1-14-й дни
каждые 3 нед.;
5-фторурацил 425 мг/м 2 в/в струйно + кальция фолинат
20 мг/м 2 в/в струйно в 1-5-й дни каждые 4 нед.
- Отделение анестезиологии и реанимации
- Метастазы рака
- Химиотерапия
- Хоспис для онкологических больных
- Иммунотерапия в центре платной онкологии Медицина 24/7
- КТ-исследования
- МРТ-исследования
Рак поджелудочной железы относится к онкологическим заболеваниям, с которыми сложно бороться, и которые характеризуются относительно низкой выживаемостью. В течение 5 лет с момента установления диагноза в живых остаются лишь 9% больных. Рак поджелудочной железы нередко диагностируют в запущенной стадии, потому что не существует эффективного рекомендованного скрининга, злокачественная опухоль может долго не вызывать симптомов.
Тем не менее, пациенту можно помочь, даже если заболевание диагностировано на поздней стадии. В случаях, когда невозможно добиться ремиссии, врачи могут продлить жизнь пациента и избавить его от мучительных симптомов. Эффективное лечение можно получить в клинике Медицина 24/7.
Хирургическое лечение
Хирургическое удаление опухоли — самый эффективный метод лечения рака поджелудочной железы. Это единственная реальная возможность достичь ремиссии. К сожалению, на момент постановки диагноза только у одного из пяти пациентов опухоль не успела распространиться за пределы поджелудочной железы, и лишь у некоторых из них рак можно полностью удалить. Обычно это узлы в головке органа: через неё проходит желчный проток, при его сдавлении развивается механическая желтуха, и эта симптоматика помогает рано диагностировать опухоль.
Операцию проводят, если хирург уверен, что он сможет удалить рак полностью. Циторедуктивные вмешательства, направленные на частичное удаление как можно большего количества опухолевой ткани, не проводятся, так как нет доказательств того, что они помогают продлевать жизнь пациентов.
При раке головки поджелудочной железы чаще всего выполняют операцию Уиппла. Во время нее удаляют головку органа, иногда вместе с телом, и часть окружающих органов: тонкой кишки, желчного протока, ближайшие лимфатические узлы, желчный пузырь, иногда часть желудка.
При резектабельном раке хвоста поджелудочной железы проводят дистальную панкреатэктомию: удаляют хвост поджелудочной железы, иногда вместе с телом, и селезенку.
В редких случаях встречаются ситуации, когда злокачественная опухоль распространилась по всей поджелудочной железе, но все еще является операбельной. При этом может быть выполнена тотальная панкреатэктомия: поджелудочную железу удаляют полностью, вместе с ней — желчный пузырь, часть желудка и тонкой кишки.

Паллиативные операции
Во время паллиативных операций не удаляют рак, их цель — избавить больного от симптомов, вызванных злокачественной опухолью. При раке головки поджелудочной железы нередко развивается механическая желтуха — состояние, вызванное сдавлением желчного протока и нарушением оттока желчи. У больного окрашиваются в желтый цвет кожа, слизистые оболочки и белки глаз, беспокоит кожный зуд, ухудшается общее состояние, прогноз.
С этим осложнением можно справиться тремя способами:
- Дренирование. Во время эндоскопической ретроградной холангиопанкреатографии (РХПГ) или чрескожной чреспеченочной холангиографии в желчные протоки устанавливают дренажную трубку. По ней желчь может оттекать наружу, в просвет двенадцатиперстной кишки или сразу в обоих направлениях. Это достаточно эффективно, но не очень удобно: дренажная трубка постоянно мешается, может случайно сместиться, выпасть.
- Стентирование — более современное решение. Эндоскопически, с помощью катетера, заведенного в желчные протоки из двенадцатиперстной кишки, в заблокированном участке устанавливают стент — трубку с сетчатой стенкой из полимера или металла. Он расширяет просвет протока и обеспечивает свободный отток желчи. Стентирование — быстрая и относительно безопасная процедура, ее выполняют без разрезов.
- Шунтирование — операция, во время которой хирург создает обходной путь для оттока желчи. По сравнению со стентированием, хирургическое вмешательство несет более высокий риск осложнений, его могут перенести не все больные. Но иногда оно позволяет более эффективно, надолго восстановить отток желчи. Во время операции можно перерезать нервы, которых беспокоят мучительные боли.
Насколько эффективна химиотерапия при раке поджелудочной железы?
Химиопрепараты довольно часто применяют при злокачественных опухолях поджелудочной железы. Они могут быть назначены с разными целями:
- Адъювантная химиотерапия проводится до операции, чтобы уменьшить объем опухоли.
- Неоадъювантная химиотерапия проводится после операции, чтобы снизить риск рецидива.
- Химиотерапия как основной метод лечения применяется при неоперабельных опухолях. Цель лечения в таком случае — не достичь ремиссии, а как можно дольше держать болезнь под контролем.
Чаще всего применяют такие химиопрепараты, как гемцитабин (Гемзар), оксалиплатин (Элоксатин), иринотекан (Камптозар), , цисплатин, капецитабин (Кселода). Обычно назначают комбинации из двух препаратов с разными механизмами действия, это помогает повысить эффективность лечения. Ослабленным пациентам назначают только один препарат риска серьезных побочных эффектов.
Эффективность лучевой терапии
Лучевую терапию при раке поджелудочной железы зачастую применяют вместе с химиопрепаратами. Такое лечение называется химиолучевой терапией. Ее назначают после операции, при неоперабельном раке.
Если опухоль находится в пограничном состоянии между резектабельной и нерезектабельной, после курса неоадъювантной лучевой терапии ее размеры могут уменьшиться так, что ее получится удалить хирургическим путем.
Также лучевую терапию при раке поджелудочной железы применяют в качестве симптоматического лечения, например, если беспокоят мучительные боли, и пациенту противопоказано хирургическое вмешательство.
Таргетная терапия
На поверхности раковых клеток в поджелудочной железе нередко увеличено количество молекул EGFR. Активируясь, он заставляет клетки быстро размножаться. Его можно заблокировать с помощью таргетного препарата эрлотиниб (Тарцева). Его часто назначают в сочетании с химиопрепаратом гемцитабином. Эффективность этой комбинации различается у разных онкологических больных.
Помогает ли иммунотерапия при раке поджелудочной железы?
Иммунная система человека должна не только атаковать чужеродные агенты, но и знать, когда пора остановиться, чтобы не навредить собственным тканям организма. Для этого в ней есть специальные сигнальные молекулы, подавляющие активность иммунных клеток. При раке эти молекулы начинают мешать. Они не дают иммунитету эффективно распознавать и уничтожать опухолевые клетки. Существуют препараты, которые могут заблокировать эти молекулы, они называются ингибиторами контрольных точек.
При раке поджелудочной железы ингибиторы контрольных точек могут быть полезны для пациентов, у которых выявлены определенные генетические отклонения: высокий уровень микросателлитной нестабильности, мутации в генах восстановления несоответствия (MMR).
В клинике Медицина 24/7 при многих типах рака можно пройти исследование, которое помогает выявить мишени для лекарственных препаратов, имеющиеся в раковых клетках пациента, и назначить оптимальную, персонализированную терапию.
Читайте также:





