Селезенка при хроническом миелолейкозе макро
Макропрепарат № 20
Доброкачественная гиперплазия предстательной железы- доброкачественное новообразование, развивающееся из железистого эпителия либо стромального компонента простаты.
Этиология: Причины развития ДГПЖ на сегодняшний день до конца не выяснены. Считается, что развитие ДГПЖ является одним из проявлений мужского климакса. К факторам риска относятся только возраст и уровень андрогенов в крови. С возрастом в организме мужчины нарушается физиологический баланс между андрогенами и эстрогенами, что ведет к нарушению контроля за ростом и функцией клеток предстательной железы. Не выявлено достоверной связи между возникновением ДГПЖ и половой активностью, сексуальной ориентацией, употреблением табака и алкоголя, перенесенными воспалительными и венерическими заболеваниями половых органов.
Макропрепарат: предстательная железа увеличена в размере, на разрезе узловатая, плотная (нейрогуморальная гипертрофия).


Классификация: По гистоморфологическому признаку различают 4 формы ДГПЖ: железистую (аденома), фиброзную (фиброаденома), миоматозную (аденомиома) и смешанную.
Исход: исход лечения и прогноз заболевания напрямую зависят от того, насколько своевременным было обращение больного за медицинской помощью
Осложнение: Острая задержка мочи ,мочекаменная болезнь, пузырно-мочеточниковый рефлюкс.
Макропрепарат № 21
Селезенка при хроническом лимфолейкозе.
Хронический лимфолейкоз – это онкологическое заболевание лимфоидной ткани, при котором патологические опухолевые лимфоциты накапливаются в костном мозге, лимфоузлах, в печени, селезёнке и выходят в периферическую кровь.
Этиология: Мутация материнской клетки лимфоцитов в злокачественную, из которой в процессе неконтролируемого деления образуется множество опухолевых клеток (измененных лимфоцитов).
Классификация:
· Классическая (прогрессирующая) форма;
· Спленомегалическая форма (с увеличением селезенки);
· Форма хронического лимфолейкоза с осложнением в виде цитолиза;
Макроперпарат: Селезенка достигает значительных размеров, масса ее достигает 1 кг. Мясистой консистенции , красного цвета на разрезе. Фолликулы сохранены или теряются в пульпе . Фолликулы крупные и сливаются.

Исход: Летальный исход при хроническом лимфолейкозе наступает чаще всего вследствие инфекционных осложнений, аутоиммунных конфликтов, истощения и тяжелой дистрофии органов, а также трансформации в лимфосаркому.
- внутриутробная гибель плода;
- внутриутробная задержка развития плода.
- инфекционные осложнения – основная причина смерти. В начале заболевания чаще бывают вирусные, чем бактериальные осложнения;
- выраженная неадекватная реакция на укус насекомых – значительное уплотнение в местах укусов комаров с выраженным ухудшением общего состояния;
- снижение количества эритроцитов (красных клеток крови) приводит к развитию анемии (снижению гемоглобина – особого вещества эритроцитов, переносящего кислород);
- снижение количества тромбоцитов (кровяных пластинок) приводит к развитию повышенной кровоточивости;
- развитие второй злокачественной опухоли, чаще острого лейкоза (опухоли из незрелых клеток крови) или рака (опухоли из эпителия – клеток, выстилающих наружную поверхность тела и полые органы);
6.1. Дидактический материал:
· контролирующие компьютерные программы (тесты);
· мультимедийные атласы;
· ситуационные задачи, индивидуальные наборы тестов (16 вариантов);
· таблицы:опухоли кроветворной ткани, сердце, почка, кишечник при остром лейкозе, хронический миелолейкоз - селезенка с инфильтратами, классификация лейкозов, острый миелоз, миеломная болезнь, классификация анемий, классификация опухолей кроветворной и лимфоидной ткани, лимфогранулематоза; современная схема кроветворения.
· слайды со схемами, таблицами, фотоснимками гистологических, гистохимических, иммуногистохимических, цитологических микропрепаратов, макропрепаратов, инструментальных методов исследования: мазок крови и трепанобиоптат костного мозга в норме, анемии, острые лейкозы, хронический миелолейкоз, хронический лимфолейкоз, болезнь Ходжкина, клинико-морфологические варианты болезни Ходжкина.
· макропрепараты: селезенка при хроническом миелоидном лейкозе, лимфатические узлы при лимфогранулематозе, некротическая ангина при остром лейкозе, головной мозг при остром лейкозе, сердце при остром лейкозе, почка при лейкозе, бедренная кость при остром лейкозе, кровоизлияния в эпикард при остром лейкозе, почка при острой постгеморрагической анемии, костный мозг при хронической анемии, кость черепа при миеломной болезни.
· микропрепараты: головной мозг при остром лейкозе, печень при хроническом лимфолейкозе, лимфатический узел при лимфогранулематозе, печень при хроническом миелолейкозе.
· электронограммы: опухолевый лимфоцит при болезни Ходжкина.
6.2. ТСО (компьютер, мультимедийный видеопроектор, кодоскоп, светооптические микроскопы и др.)
7. СОДЕРЖАНИЕ ЗАНЯТИЯ:
7.1. Контроль исходного уровня знаний и умений с применением индивидуальных наборов тестов и ситуационных задач:
Задания для самоконтроля:
Тестовые задания - выберите один правильный ответ:
1. Что лежит в основе деления лейкозов на острые и хронические:
а) темп роста клеток
б) появление клеток опухоли в периферической крови
в) степень дифференцировки опухолевых клеток
г) бластный криз
д) изменение количества лейкоцитов в периферической крови
2. Признак железодефицитной анемии:
а) снижение числа ретикулоцитов в периферической крови
б) увеличение размеров эритроцитов
в) резкое уменьшение содержания гемосидерина в костном мозге
г) гиперхромия эритроцитов
д) дефицит фолиевой кислоты
3. Назовите форму острого лейкоза:
4. Признак острого монобластного лейкоза:
а) гиперплазия десен с изъявлениями
б) редукция гемопоэза
в) лейкемодная реакция
г) не менее 80% клеток в костном мозге – моноциты
5. Наиболее характерные изменения органов при остром лейкозе:
а) гипертрофия сердца,
б) костный мозг не изменен,
в) некротическая ангина
г) дифтеритический колит
6. Признак клетки Рида-Штернберга:
а) зона просветления вокруг клетки
в) отсутствие ядрышек
г) экспрессия антигенов CD20 и CD 79a
д) экспрессия CD15 и CD30
7. Назовите вид хронического лейкоза лимфоцитарного происхождения:
б) миеломная болезнь,
в) лимфобластный лейкоз
8. Опухолевая природа лимфоидного лейкоза может быть доказана при:
а) окраске азуром и эозином
б) выявлении антигенов В-клеточной дифференцировки
в) PAS (ШИК)-реакции
г) выявлении легких цепей иммуноглобулинов
9. Как называют селезенку при лимфогранулематозе:
10. Наиболее частая локализация лимфомы Ходжкина у взрослых:
а) лимфатические узлы шеи
б) димфатические узлы брюшной полости
д) паховые лимфатические узлы
Типовые ситуационные задачи:
ЗАДАЧА 1.При патологоанатомическом вскрытии диагностирована миеломная болезнь.
Вопросы: 1. Где возникают первые изменения при миеломе? 2. В чем они выражаются? 3. Какие вещества продуцируют миеломные клетки? 4. Что ведет к развитию миеломной нефропатии? 5. К какой группе лейкозов относится миеломная болезнь?
Ответы: 1. В костях. 2. Разрушение кости опухолевым инфильтратом и пазушное рассасывание кости. 3. Парапротеины. 4. Отложения парапротеина, амилоидоз. 5. Парапротеинемические лейкозы.
7.2. Разбор с преподавателем узловых вопросов, необходимых для освоения темы занятия:
· Анемия. Определение, этиология, патогенез, классификация.
· Анемии вследствие кровопотери (постгеморрагические): виды, морфологическая характеристика, исходы, значение.
· Анемии вследствие нарушения кровообразования (дефицитные): виды, морфологическая характеристика, исходы, значение.
· Анемии вследствие повышенного кроворазрушения (гемолитические): виды, морфологическая характеристика, исходы, значение.
· Лейкозы: определение, этиология, патогенез, классификация. Общие проявления острых лейкозов. Осложнения, исходы, причины смерти. Понятие об иммунофенотипировании в диагностике лейкозов.
· Хронические лейкозы: определение, классификация, морфологическая характеристика хронических лимфо- и миелолейкозов. Осложнения, исходы, причины смерти.
· Болезнь Ходжкина (лимфогранулематоз): определение, классификация, характеристика различных морфологических вариантов. Осложнения, причины смерти. Значение, исходы.
7.3. Демонстрация преподавателем методики практических приемов по данной теме.
- разбор слайдов – диагностика основных заболеваний кроветворной и лимфоидной ткани:
1) мазок крови и трепанобиоптат костного мозга в норме,
3) острые лейкозы,
4) хронический миелолейкоз,
5) хронический лимфолейкоз,
6) болезнь Ходжкина,
7) клинико-морфологические варианты болезни Ходжкина.
- разбор и демонстрация таблиц по ходу разбора темы
- разбор макропрепаратов – диагностика основных заболеваний кроветворной и лимфоидной тканей:
1. Селезенка при хроническом миелолейкозе: Селезенка увеличена в размерах и масса (до 6-8 кг), капсула гладкая, напряжена, на разрезе темно-красного цвета. Под капсулой видны мелкие участки некроза белого цвета.
2. Лимфатические узлы при лифогранулематозе: лимфатические узлы увеличены в размерах, спаяны между собой и с окружающими тканями, на разрезе отмечаются очаги некроза и склероза.
3. Некротическая ангина при остром лейкозе: Миндалины увеличены в размерах, поверхность их неровная, шероховатая, перитонзиллярная ткань отечна, гиперемирована, видны участки некроза серо-черного цвета.
4. Сердце при остром лейкозе: На эпикарде выраженные мелкоточечные кровоизлияния.
6. Почка при лейкозе: Почка увеличена в размере, плотная, серо-коричневого цвета. На поверхности заметны очаги лейкозной инфильтрации.
7. Красный костный мозг при хронической анемии: на разрезе плоской кости черепа видны участки гиперплазированного красного косного мозга (набухший, ярко-красный, сочный).
8. Почка при острой постгеморрагической анемии: почка уменьшена в размерах, дряблой консистенции, бледная с желтоватым оттенком.
- разбор электронограмм:
1) Опухолевый лимфоцит при болезни Ходжкина. Отмечается заполнение ядром значительной площади клетки. Видны изрезанные контуры ядра, неравномерное распределение хроматина в кариоплазме. В узком ободке цитоплазмы определяются единичные митохондрии с небольшим количеством крист.
7.4. Самостоятельная работа студентов под контролем преподавателя - диагностика, зарисовка, обозначение микропрепаратов:
1. Головной мозг при остром миелолейкозе (№137) – окраска гематоксилином и эозином.
В просветах мелких сосудов видны скопления недифференцированных лейкозных клеток. Опухолевые клетки инфильтрируют стенки сосудов и прилежащую ткань головного мозга. Окружающая ткань мозга отечна, набухшая с мелкими очагами кровоизлияний.
1) Структурно-функциональные элементы ткани мозга:
б) глиальные клетки,
в) межуточное вещество и сосуды;
2) Лейкозное поражение:
а) скопление лейкозных клеток в просвете сосуда,
б) инфильтрация стенки сосуда,
в) скопление лейкозных клеток вокруг сосуда,
3) Реактивные изменения ткани мозга:
а) периваскулярный и перицеллюлярный отек вещества мозга,
б) некробиотические изменения нейронов.
в) очаги кровоизлияний.
2. Печень при хроническом миелолейкозе (№98) – окраска гематоксилином и эозином.
Диффузная инфильтрация печеночной ткани опухолевыми клетками миелоидного ряда, которые обнаруживаются внутри долек по ходу синусоидов и в меньшей степени в портальных трактах. Гепатоциты с признаками жировой дистрофии и липофусциноза.
1) Элементы структурно-функциональной единицы печени (дольки):
а) печеночные балки,
б) центральная вена,
г) желчные протоки,
д) портальные тракты с печеночными триадами,
е) сохранные нормальные печеночные клетки;
2) Признаки хронического миелолейкоза:
а) скопление опухолевых миелоцитов в дольке,
б) скопление опухолевых миелоцитов вокруг печеночных триад,
3) Гепатоциты в состоянии жировой дистрофии, липофусциноза
3. Печень при хроническом лимфолейкозе (№201) – окраска гематоксилином и эозином.
Преимущественно в строме печени – портальных трактах и междольковых перегородках – отмечаются очаговые массивные скопления опухолевых клеток лимфоидного ряда. Редкая лейкозная инфильтрация наблюдается по ходу синусоидов внутри печеночных долек. В гепатоцитах – признаки жировой дистрофии, липофусциноза, застоя желчи.
1) Элементы структурно-функциональной единицы печени (дольки):
а) печеночные балки,
б) центральная вена,
г) желчные протоки,
д) портальные тракты с печеночными триадами,
е) нормальные печеночные клетки;
2) Признаки хронического лимфолейкоза:
а) очаговые скопление опухолевых клеток в портальных трактах,
б) небольшое количество опухолевых клеток в толще дольки,
3) Гепатоциты в состоянии жировой дистрофии, липофусциноза
4. Лимфатический узел при болезни Ходжкина (смешанно-клеточный вариант)(№38) – окраска гематоксилином и эозином.
Гистологическая картина лимфатического узла стерта. Определяются пролиферирующие опухолевые клетки – одноядерные клетки Ходжкина и многоядерные клетки Березовского-Рид-Штернберга, которые вытесняют элементы нормальной лимфоидной ткани (лимфоциты, плазматические клетки, эозинофилы, нейтрофилы) в состоянии реактивного ответа. Местами видны очаги некроза и склероза.
1) Сохранные элементы лимфоузла:
а) лимфоидные фолликулы,
2) Опухолевые клетки:
а) многоядерные клетки Березовского-Рид-Штернберга
б) одноядерные клетки Ходжкина.
3) Клетки реактивного ответа:
б) плазматические клетки
4) Очаги некроза и склероза.
7.5. Контроль конечного уровня усвоения темы занятия: проверка преподавателем рисунков и обозначений микропрепаратов по теме занятия.
Материалы для контроля уровня освоения темы (тесты, ситуационные задачи).
Выберите несколько правильных ответов:
1. Последовательность цитогенеза клеток крови:
а) класс зрелых клеток,
б) класс созревающих клеток,
в) полипотентные клетки-предшественники,
г) унипотентные предшественники,
д) морфологически распознаваемые клетки (бласты),
е) частично детерминированные клетки-предшественники.
2. Причины гемолитической анемии:
а) гемосидероз печени,
б) отравление соединениями свинца,
в) введение пенициллина,
г) долгие пешие переходы,
3. Укажите все органы, в которых происходит эмбриональный гемопоэз:
ЗАДАЧА 1.При патологоанатомическом вскрытии диагностирована миеломная болезнь.
Вопросы: 1. Где возникают первые изменения при миеломе? 2. В чем они выражаются? 3. Какие вещества продуцируют миеломные клетки? 4. Что ведет к развитию миеломной нефропатии? 5. К какой группе лейкозов относится миеломная болезнь?
Ответы: 1. В костях. 2. Разрушение кости опухолевым инфильтратом и пазушное рассасывание кости. 3. Парапротеины. 4. Отложения парапротеина, амилоидоз. 5. Парапротеинемические лейкозы.
Встречается при хроническом миелолейкозе. Этот лейкоз проходит две стадии: моноклоновую доброкачественную и поликлоновую злокачественную. Первая стадия, которая занимает несколько лет, характеризуется нарастающим нейтрофильным лейкоцитозом со сдвигом до миелоцитов и про-миелоцитов, увеличением селезенки. Во второй стадии, которая длится от 3 до 6 мес (терминальная стадия), моноклоновость сменяется поликлоновостью. В результате этого появляются бластные формы (миелобласты, реже эритробласты, монобласты и недифференцированные бластные клетки), число которых нарастает как в костном мозге, так и в крови (властный криз). Отмечаются быстрый рост числа лейкоцитов в крови (до нескольких миллионов в 1 мкл), увеличение селезенки, печени, лимфатических узлов, лейкозная инфильтрация кожи, нервных стволов, мозговых оболочек, появляется тромбоцитопения, развивается геморрагический синдром.
Селезенка уплотнена, резко увеличена ,иногда занимает почти всю брюшную полость; масса ее достигает б-8 кг. На разрезе она темно-красного цвета, иногда обнаруживаются ишемические инфаркты. Ткань селезенки вытесняет лейкозный инфильтрат в основном из клеток миелоидного ряда, среди которых видны бласты; фолликулы атрофичны. Нередко находят склероз и гемосидероз пульпы. В сосудах встречаются лейкозные тромбы.
Костный мозг при остром лейкозе
Лейкозы- хар-ся системным безудержным разрастанием опухолей в кроветворные органы.
Патогенез – разрастаясь в костном мозге опухолевые клетки угнетают и вытесняют здоровые кроветворные клетки, поэтому костный мозг ярко – красный, сочный,а в крови понижено содержание клеток крови .
Вследствие подавления иммунитета у таких больных будет инфекционные осложнения (пневмания , сепсис) , затем опухолевые клетки из костного мозга попадают в кровь , отсюда инфильтрируют в органы и ткани , кот. увеличивается в размерах, а в паренхиматозных органах дистрофии , атрофии ,некрозы. При лейкозной инфильтрации слизистой оболочки полости рта возникает некротическая ангина.
1) В зависимости от количесва лейкоцитов
- лейкопенические (делятся сотни тысяч в 1 млн)
- сублейкопенические (1т – 20т в 1 млн)
- лейкопенические (лейкоциты есть ,но меньше них в норме)
Острые лейкозы
В эту группу входят :
Диагноз ставится по исследованию костного мозга т.е. берется пункция(миелограмма) в ней будет большое количество бластных клеток . В периф. крови лейкемический провал. Этот признак означает большое количество бластов , единичные зрелые лейкоциты и отсутствие промежуточных форм.
Ослож : язвенно – некротический геморрогический синдром ,анемия.
Рак языка.
Рак языка – плоскоклеточный. Чаще всего встречается на кончике языка и на основании языка.
Макро: на ранних стадиях этот рак внешне выглядит как плотная бляшкаили участок неравномерного бородавчатого утолщения слизистой оболочки. У основания таких новообразований пальпируется плотный безболезненный инфильтрат. По мере прогрессирования опухолевая ткань быстро некротизируется, формируя язвы с шероховатым дном и приподнятыми плотными краями.
Рак пищевода.
Чаще встречается у мужчин после 50 лет.
Способствующие факторы:
-длительное раздражение слизистой оболочки(жесткая пища, алкоголь, курение)
-длительный заброс в пищевод желудочного содержимого(рефлюкс)
-наличие послеожоговых рубцов.
Дальше развиваются предраковые изменения эпителия. К ним относятся:
-желудочная метаплазия- в нижней части пищевода многослойный плоский эпителий желудочного типа под действием желудочного содержимого.
Макроскопический рак пищевода бывает 3 видов:
1 .кольцевидный рак, т.е. здесь имеется циркулярный рост по окружности пищевода, стенка уплотняется, утолщается. Такой рост приводит к сужению пищевода (сначала такие люди переходят на жесткую пишу
потом совсем отказываются от пищи.)
2.узловой рак пищевода или сосочковый - это самый частый вид, здесь имеется экзофитный рост опухоли, имеет вид гриба на толстой ножке.
- Селезенка
-Увеличена, капсула напряжена, на разрезе – пестрого вида с наличием серых очагов на темно-красном фоне (серо-красного цвета с буроватым оттенком), напоминает порфир – красный гранат с белыми прожилками. Под капсулой видны мелкие участки некроза белого цвета.
Ткань селезенки вытесняет лейкозный инфильтрат из клеток миелоидного ряда. Увеличена селезенка до 6-8 кг, иногда занимает практически всю брюшную полость.
- (ХМЛ) — миелоидная опухоль, развивающаяся из полипотентной клетки-предшественницы. Её пролиферация и дифференцировка приводят к расширению ростков кроветворения, представленных (в отличие от острых лейкозов) преимущественно зрелыми и промежуточными формами лейкозных клеток. В большинстве случаев закономерным исходом болезни является бластный криз (бластные клетки - незрелые клетки костного мозга), характеризующийся появлением большого количества бластных клеток и рефрактерностью к терапии и заканчивающийся летально.
Лимфоузлы при болезни Ходжкина
-лимфоузлы
-Различают изолированный и генерализованный лимфогранулематоз. При изолированном поражается одна группа лимфоузлов. Чаще – шейные, медиастенальные, забрюшинные, реже - паховые, подмышечные. ЛУ увеличены, спаяны между собой. Поначалу они мягкие, сочные, серые или серо-розовые, на разрезе-е стертый рисунок. В дальнейшем – плотные, суховатые, с участками некроза и склероза.
- В течение заболевания в какой-либо клетке лимфоузла образуется мутация, являющаяся началом развития опухоли. Далее пораженные клетки по лимфатическим путям попадают в другие лимфоузлы.
- Этиология заболевания неизвестна.
Имеются указания на обнаружение у больных болезнью Ходжкина антител к вирусу Эпштейна — Барр в 35 % случаев, нередко после перенесенного ими мононуклеоза. В многоядерных опухолевых клетках Березовского — Штернберга (Рида — Штернберга) были обнаружены мембранные протеины этого вируса. Вероятно, существует и определенная наследственная предрасположенность.
Атеросклероз аорты
- стенка аорты
- на внутренней поверхности аорты большое количество атеросклеротических бляшек различного вида. Один из них желтого цвета, содержит большое количество липидов, другие – перламутрово - белые (в них преобладает склероз). Кроме этого, можно видеть изъязвления бляшек, дно которых представлено кашеобразными желтыми массами липидов ( атероматоз). пристеночные тромбы, петрифицированные бляшки ( хрустят на разрезе).
- атеросклероз — полиэтиологическое заболевание, связанное с влиянием различных экзогенных и эндогенных факторов, среди которых основное значение имеют наследственные, средовые и пищевые. При различных формах атеросклероза роль отдельных факторов варьирует. Так, у людей с семейными наследственными формами раннего атеросклероза на первый план выступают генетические факторы, тогда как массовое распространение атеросклероза связано главным образом с факторами среды и особенностями питания.
Часто отмечается сочетание различных факторов, причем некоторые присоединяются в ходе развития заболевания. Поэтому при атеросклерозе сложно разграничить этиологические и патогенетические факторы. Большое значение в развитии заболевания имеет влияние общих и индивидуальных факторов риска. К ним относятся:
1) мужской пол;
2) возраст старше 40 лет;
3) эмоциональные стрессы;
4) неблагоприятная наследственность по атеросклерозу;
5) артериальная гипертензия;
6) гиподинамия;
7) курение;
8) ожирение;
9) нарушения углеводного обмена (сахарный диабет);
10) гипотиреоз;
11) дислипидемия — повышение содержания в крови атерогенных липидов — ЛНП и ЛОНП.
Патогенез. Из многочисленных теорий патогенеза атеросклероза наибольшего внимания заслуживают липопротеидная теория и теория реакции на повреждение.
Б. Теория реакции на повреждение в качестве инициального фактора атерогенеза (возникновения атеросклеротической бляшки) рассматривает повреждение сосудов, которое может быть вызвано разнообразными факторами: гиперлипидемией, механическим воздействием, стрессом, иммунными механизмами, токсинами, вирусами или другими инфекционными агентами, гемодинамическими факторами (гипертензией, повторными спазмами, неправильными турбулентными потоками крови в области ветвления сосудов и пр.).
Стадии патогенеза атеросклероза,
учитывая его многофакторность, можно представить следующим образом:
1. Развитие атерогенной дислипопротеидемии (в большинстве случаев), сопровождающейся появлением модифицированных липопротеидов, которые усиленно захватываются эндотелиальными клетками (с помощью рецепторов к Р-ЛПОНП и скавенджер-рецепторов) и переносятся в субэндотелиальное пространство.
2. Повреждение эндотелия модифицированными липопротеидами или другими факторами (вирусы, иммунные комплексы, бактериальные токсины и пр.).
3. Повышение сосудистой проницаемости и инссудация плазменных компонентов, в том числе липопротеидов, в интиму.
4. Адгезия тромбоцитов и моноцитов к эндотелию (под влиянием адгезинов, экспрессируемых при его повреждении); миграция моноцитов в интиму, превращение их в активированные макрофаги и продукция многочисленных цитокинов (интерлейкин-1, тромбоцитарный фактор роста, фактор некроза опухоли), усиливающих миграцию и пролиферацию клеток.
5. Миграция в интиму и пролиферация гладкомышечных клеток (ГМК) под влиянием тромбоцитарного фактора роста,выделяемого макрофагами, эндотелием и самими ГМК, которые принимают синтетический фенотип (обычно преобладает сократительный фенотип), синтезируют коллагеновые и эластические волокна, протеогликаны, т.е. создают основу атеро-склеротической бляшки.
6. Дальнейшая модификация липопротеидов в интиме (преимущественно пероксидация под воздействием факторов, вырабатываемых макрофагами), образование комплексов с протеогликанами, захват их макрофагами, которые при истощении систем утилизации и выведения (прежде всего лизо-сом) заполняются липидами и превращаются в ксантомные клетки. Часть ксантомных клеток образуется из ГМК, которые, обладая рецепторами к модифицированным (3-ЛПОНП, нерегулируемо поглощают их.
7. Последующие изменения бляшки связаны с новообразованием в ней капилляров под воздействием факторов роста (ФР), привлечением других клеточных элементов Т- и В-лимфоцитов, фибробластов, некрозом центральных отделов, склерозом, гиалинозом, обызвествлением.
I. Макроскопические изменения отражают динамику процесса.
1. Жировые пятна и полоски:
2. Фиброзные бляшки:
3. Осложненные поражения.
4. Кальциноз, или
П. Микроскопические (морфогенетические) стадии.
1. Долипидная.
2. Липоидоз.
3. Липосклероз.
4. Атероматоз.
5. Изъязвление.
6. Атерокальциноз.
Более резко он выражен в брюшном отделе и характеризуется обычно осложненными поражениями и кальцинозом. В связи с этим чаще всего сопровождается тромбозом, тромбоэмболией и эмболией атероматозными массами с развитием инфарктов и гангрены (кишечника, нижних конечностей). Нередко развивается аневризма аорты, которая может быть цилиндрической, мешковидной или грыжевидной. Стенку аневризмы в одних случаях образует аорта (истинная аневризма), в других — прилегающие к ней органы и гематома (ложная аневризма). Если кровь отслаивает среднюю оболочку от внутренней или наружной, что ведет к образованию покрытого эндотелием канала, то говорят о расслаивающей аневризме. Образование аневризмы чревато ее разрывом и кровотечением (чаще с образованием забрюшинной гематомы). Длительно существующая аневризма аорты приводит к атрофии окружающих тканей (грудины, тел позвонков), сдавлению мочеточников, артерий (чаще позвоночных ветвей, снабжающих спинной мозг). Атеросклероз дуги аорты может лежать в основе синдрома дуги аорты, а атеросклероз бифуркации аорты с ее тромбозом — вести к развитию синдрома Лериша, имеющего характерную симптоматику.
Последнее изменение этой страницы: 2016-08-01; Нарушение авторского права страницы


Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
При хроническом лимфолейкозе в патологический процесс вовлекаются многие органы и системы, наблюдается увеличение лимфатических узлов различных регионов, в том числе внутрибрюшных. Однако на первых порах увеличение печени, селезенки, лимфатических узлов может быть минимальным и недоступным физикальным методам исследования. Между тем важность выявления истинных размеров печени и селезенки, определения выраженности лимфаденопатии диктуется необходимостью уточнения прогноза болезни и выбора адекватной терапии 1. В клиническом течении хронического миелолейкоза выделяют 3 фазы: хроническую, прогрессирующую и фазу бластного криза. Первичная диагностика хронического миелолейкоза может совпадать с клинической картиной, присущей любой из них. Однако чрезвычайно важно верифицировать хронический миелолейкоз в хронической фазе, т.е. на начальных этапах становления болезни, когда лечение более эффективно. Характерным признаком хронического миелолейкоза является гепатоспленомегалия, хотя на начальных этапах болезни увеличение этих органов минимально, что весьма трудно, а иногда и невозможно обнаружить физикальными методами обследования. Выявление в лейкограмме небольшого лейкоцитоза, зачастую регистрируемого случайно, может быть расценено как признак бактериальной инфекции. В таких ситуациях весьма актуальным представляется определение размеров селезенки и печени при помощи ультразвукового метода. При прогрессировании хронического миелолейкоза бластные клетки выходят за пределы костного мозга и метастазируют не только в селезенку, печень, но и в лимфатические узлы, другие органы, что также можно выявить ультразвуковым методом [6/10].
Цель настоящего исследования - разработка дифференциально-диагностических ультразвуковых признаков поражения печени, селезенки и лимфатических узлов при хроническом миело- и лимфолейкозе.
Ультразвуковое исследование (УЗИ) проведено у 200 больных хроническим лимфолейкозом и 100 больных хроническим миелолейкозом. Больные хроническим лимфолейкозом разделены на 2 группы: 1 группу составили 60 пациентов с длительностью заболевания от 3 мес. до 5 лет, 2 - 140 больных с длительностью болезни 5-12 лет. Международная система классификации (11) выделяет следующие стадии хронического лимфолейкоза: А, В, С. В наших исследованиях больные в стадиях А и В объединены в 1 группу, так как по ультразвуковым характеристикам они практически не отличались, а больные в стадии С отнесены ко 2 группе.
Больные хроническим миелолейкозом в зависимости от фазы опухолевого процесса распределены на 3 группы. В 1 группу вошли 30 больных, находящихся в хронической фазе, длительностью заболевания 1-4 мес. (эти пациенты обследованы до начала цитостатической терапии); 2 группу составили 50 больных, у которых диагностирована прогрессирующая фаза. Длительность заболевания варьировала от 1,5 до 8 лет. В 3 группу вошли 20 больных в фазе бластного криза, длительность их заболевания колебалась от 1,5 до 8 лет. Всем больным производили эхографию печени, селезенки, оценивали их размеры и эхоструктуру, одновременно исследовали забрюшинное пространство с целью выявления увеличенных лимфатических узлов. При измерении размеров правой и левой доли печени определяли также угол наклона левой доли печени [6].
При УЗИ у всех больных 1 группы хроническим лимфолейкозом выявлено увеличение правой доли печени и у 70% - левой. Нормальные размеры селезенки определялись только в 13% случаев. У 66,6% больных в брюшной полости обнаруживаются увеличенные лимфатические узлы. Однако угол наклона левой доли печени мало отличался от физиологического и составлял 45-50º. В то же время при прогрессировании лимфопролиферативного процесса наблюдалось утолщение левой доли и расширение ее угла наклона, который у больных 2 группы достигал 60-70º. При этом отмечалось и более отчетливое увеличение размера правой доли с закруглением ее краев. Анализ гепатограмм показал, что у больных 1 группы эхогенность органа снижалась, иногда обнаруживались участки, резко обедненные эхоструктурами, а звукопроводимость их возрастала (рис. 1). При прогрессировании болезни одновременно с ростом печени, заметно усиливалась ее эхогенность (рис. 2). В паренхиме печени выявлялось большое количество звуковых сигналов крупного и среднего размера, что объясняется разрастаниями в печени соединительной ткани и ее фиброзированием. Отмечалось повышение уровня сигналов от стенок сосудов и портальных трактов. Количество сосудов уменьшалось, особенно у пациентов, страдающих хроническим лимфолейкозом более 5-6 лет, вены плохо наполнялись кровью и нередко были смещены и разветвлялись под тупым углом.
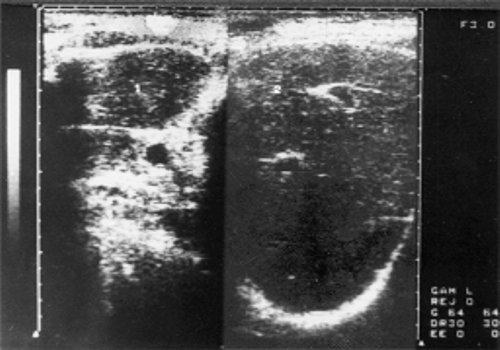
Рис. 1. Эхограмма печени больной хроническим лимфолейкозом (стадия А).
1 - левая доля печени; 2 - правая доля печени.
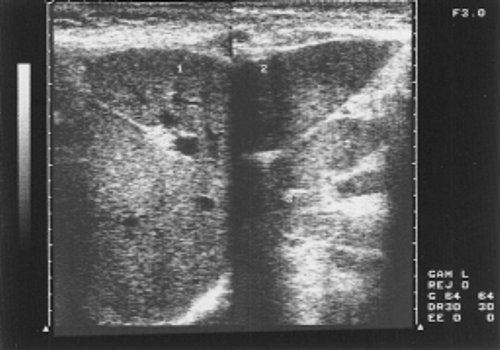
Рис. 2. Эхограмма печени больной хроническим лимфолейкозом (стадия С).
1 - правая доля печени; 2 - левая доля печени; 3 - лимфатические узлы.
Селезенка определялась увеличенной, но у больных 1 группы - это умеренная спленомегалия. Эхоструктура характеризовалась однородностью, малым количеством звуковых сигналов, а звукопроводимость органа повышалась (рис. 3). У больных 2 группы контур селезенки лоцировался выпуклым, неровным, в паренхиме визуализировались соединительно-тканные включения, множество крупных эхосигналов (рис. 4). При исследовании вен портальной системы обнаруживалось их расширение, более заметное у больных с длительным течением опухолевого процесса. Весьма важным признаком является расширение нижней полой вены, которая нередко достигает 26 мм (норма до 15 мм), причем теряется способность вены реагировать на фазы вдоха и выдоха. Одновременно у больных этой группы значительно чаще обнаруживались увеличенные лимфатические узлы в брюшной полости (89%). Они образовывали крупные "пакеты" или конгломерты (рис. 5), сдавливали и смещали сосуды, желудок, кишечник, мочевой пузырь, что сопровождалось болями в животе, чувством тяжести и дискомфорта, учащением мочеиспускания. Между спаянными узлами выявлялись гиперэхогенные перегородки. У больных 1 группы лимфатические узлы представлялись небольших размеров и реже образовывали крупные "пакеты". Увеличенные лимфатические узлы при хроническом лимфолейкозе располагались у 30% больных вдоль аорты, у 25% - в области ворот селезенки, у 27,5% - по ходу подвздошных сосудов, у 10% - в области ворот почек, у 30% - в области ворот печени. Лимфатические узлы, обнаруженные в воротах печени, нередко сдавливали устье желчного пузыря и нарушали отток желчи, что способствовало образованию конкрементов (рис. 6). Такую картину чаще мы наблюдали у больных 2 группы, при этом конкременты обнаруживались в 30% случаев, против 10% у больных 1 группы. Одновременно отмечалось расширение холедоха и утолщение стенки желчного пузыря.
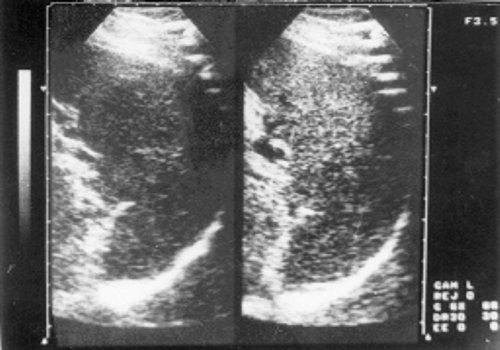
Рис. 3. Эхограмма селезенки больного хроническим лимфолейкозом (стадия А).
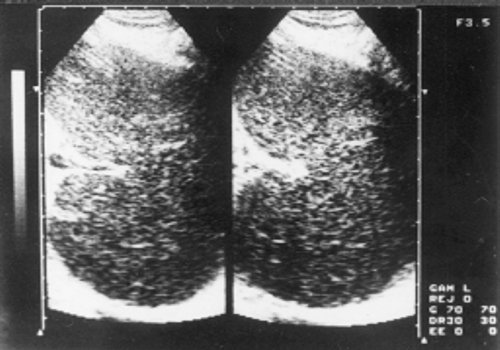
Рис. 4. Эхограмма селезенки больного хроническим лимфолейкозом (стадия С).
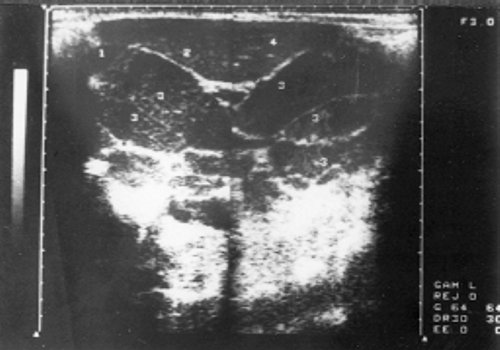
Рис. 5. Эхограмма лимфатических узлов у больного хроническим лимфолейкозом (стадия С).
1 - желчный пузырь; 2 - правая доля печени; 3 - лимфатические узлы; 4 - левая доля печени.
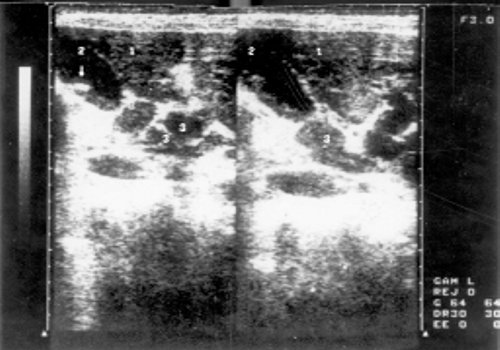
Рис. 6. Эхограмма лимфатических узлов у больного хроническим лимфолейкозом (стадия С).
1 - правая доля печени; 2 - желчный пузырь; 3 - лимфатические узлы; слева стрелкой показан мелкий конкремент.
При ультразвуковом исследовании брюшной полости у большинства больных 1 группы хроническим миелолейкозом определялось увеличение печени и селезенки, а у больных 2 и 3 групп гепатоспленомегалия регистрировалась во всех наблюдениях. При оценке сонограмм органов на первых порах трудно выявить какие-либо характерные признаки, отмечается лишь равномерное и умеренное повышение их эхогенности (рис. 7). Но при прогрессировании миелопролиферативного процесса акустическая плотность органов возрастала, снижалась их эластичность. В паренхиме обнаруживались крупные эхосигналы, особенно в области ворот печени. У больных 2 группы регистрировалось повышение эхогенности селезенки и печени (рис. 8), появление очагов фиброза, расширялись вены портальной системы. Чем значительнее были размеры печени и селезенки, тем больше выявлялось крупных эхосигналов и очагов фиброза. Селезенка у таких больных постепенно принимала круглую форму, орган представлялся на экране монитора твердым, контуры его отчетливы, внутренние эхосигналы высокого уровня (рис. 9). У больных 3 группы наряду с гепатомегалией, гепатограммы характеризовались чередованием зон различной отражательной способности (рис. 10). Обнаруживалась неоднородность эхоструктры селезенки, наблюдались признаки портальной гипертензии. Ниже представлена ультразвуковая семиотика различных фаз хронического миелолейкоза.
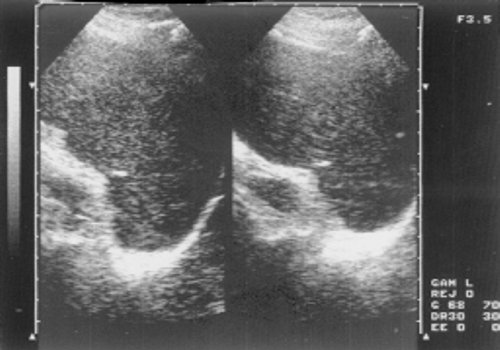
Рис. 7. Эхограмма селезенки больной хроническим миелолейкозом (хроническая фаза).
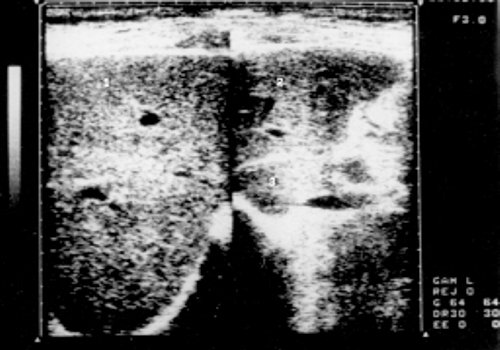
Рис. 8. Эхограмма печени больного хроническим миелолейкозом (прогрессирующая фаза).
1 - правая доля печени; 2 - левая доля печени; 3 - хвостатая доля.
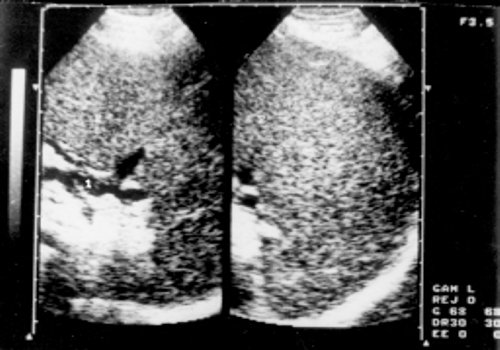
Рис. 9. Эхограмма селезенки больной хроническим миелолейкозом (прогрессирующая фаза).
1 - расширенная селезеночная вена; 2 - селезенка.
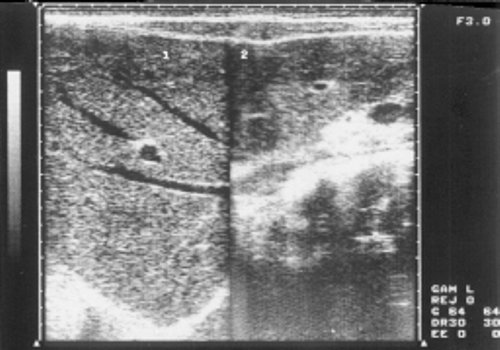
Рис. 10. Эхограмма печени больного хроническим миелолейкозом (фаза бластного криза).
1 - правая доля печени, 2 - левая доля печени.
- увеличение размеров печени - в 85%, селезенки - в 95% случаев;
- равномерное и умеренное повышение эхогенности паренхимы органов;
- умеренное расширение вен портальной системы.
- увеличение размеров печени, селезенки - в 100% случаев;
- усиление эхоструктуры органов, эхопозитивная исчерченность селезенки, уплотнение стенок внутрипеченочных сосудов, билиарных протоков, появление очагов фиброза;
- существенное расширение вен портальной системы.
- гепатограммы характеризуются чередованием зон различной отражательной способности (печень выглядит "пестрой");
- неоднородность селезенки, большое количество эхосигналов среднего и крупного калибра;
- ригидность внутриорганных сосудов, признаки портальной гипертензии.
Следует отметить, что иногда бластной криз дебютирует внекостно-мозговыми проявлениями, в виде поражения внутрибрюшных лимфатических узлов. При этом другие клинико-гематологические признаки (результаты анализов периферической крови, миелограммы, гистологического исследования) могут соответствовать либо хронической либо прогрессирующей фазе. Между тем выявление у больных хроническим миелолейкозом увеличенных лимфатических узлов свидетельствует о внекостно-мозговом варианте бластного криза и требует соответствующего лечения. В качестве иллюстрации приведем краткую выписку из истории болезни.
Больная Е., 40 лет, поступила в клинику с жалобами на слабость, похудение, тяжесть в левом подреберье, периодическое повышение температуры. После гематологического обследования больной поставлен диагноз прогрессирующей фазы хронического миелолейкоза. При УЗИ отмечалось увеличение размеров печени (правая доля 17,3 см, левая 6,1 см), наблюдалось усиление эхоструктуры и повышение акустической плотности паренхимы, регистрировалось множество крупных и средних эхосигналов. Селезенка больших размеров, внутренний контур выпуклый, передний край остроконечный, в паренхиме определялись сигналы высокого уровня. Как в печени, так и в селезенке визуализировались участки различной отражательной способности. Наряду с этим в области ворот селезенки был обнаружен "пакет" из увеличенных лимфатических узлов размером 5,7 см x 3,5 см. Таким образом, результаты эхографии предполагали выраженную лейкозную инфильтрацию печени и селезенки. Но наиболее важным представлялось обнаружение опухолевых инфильтратов в виде поражения внутрибрюшных лимфатических узлов, что, на наш взгляд, было признаком трансформации хронического миелолейкоза в фазу бластного криза. Предпринята попытка лечения больной по программе прогрессирующей фазы, которая, однако, оказалась безрезультатной. Поэтому больной было проведено 2 курса лечения по программе терапии бластного криза. В результате восстановились показатели крови и улушилось состояние костно-мозгового кроветворения. При эхографии обнаружено уменьшение размеров печени (правая доля 15 см, левая 5,7 см) и на 10 см - селезенки. "Пакет" из увеличенных лимфатических узлов в воротах селезенки не выявлялся.
Таким образом, изложенные данные показывают, что ультразвуковое исследование - необходимый метод обследования больных хроническим миелолейкозом и хроническим лимфолейкозом, особенно на начальных стадиях болезни. Использование УЗИ позволяет выявить не только увеличение размеров печени и селезенки, но и оценить сонограммы этих органов, которые имеют существенные различия в зависимости от тяжести, длительности и фазы лейкозного процесса. У больных хроническим лимфолейкозом длительностью заболевания более 5 лет наблюдается заметное увеличение размеров печени, угла наклона левой доли печени, закругление ее краев, уменьшается количество внутриорганных сосудов, которые плохо наполняются кровью, смещаются и имеют непостоянный калибр. Отличительной особенностью таких больных является потеря способности нижней полой вены изменять свой диаметр при дыхании. Существенной перестройке подвергается эхоструктура селезенки. Если в начальной стадии лейкозного процесса наблюдается ослабление эхогенности селезенки, то в дальнейшем параллельно нарастанию тяжести состояния больных и стадии заболевания эхогенность органа увеличивается. Гепатоспленомегалия и нарушение эхоструктуры органов обусловлены инфильтрацией печени и селезенки лейкозными клетками лимфоидного ряда, что отображается на сканограммах снижением эхогенности. С нарастанием инфильтрации, формированием соединительной ткани и фиброзированием паренхимы в результате как основного заболевания, так и действия проводимой химиотерапии наблюдаются повышение эхогенности и неоднородность органов.
У больных хроническим миелолейкозом в хронической фазе в отличие от больных хроническим лимфолейкозом в стадии А отмечается повышение эхогенности печени и селезенки. С прогрессированием миелопролиферативного процесса происходят фибротизация паренхимы этих органов, значительное повышение эхогенности, расширение просвета портальных вен и нарушение их функциональных свойств. У больных в фазе бластного криза существенно нарушалась эхоструктура печени и селезенки, которые на экране монитора зачастую выглядели "пестрыми". Появление опухолевых инфильтратов в брюшной полости - важный признак внекостно-мозгового бластного криза хронического миелолейкоза.
Подводя итоги изложенного материала по ультразвуковому исследованию брюшной полости у больных хроническими лимфолейкозом и миелолейкозом, следует отметить, что существуют четкие дифференциально-диагностические признаки, свойственные этим заболеваниям (таблица). Итак, проведенные нами исследования позволяют рекомендовать эхографию брюшной полости в качестве дополнительного метода диагностики хронических миелолейкоза и лимфолейкоза. Метод высокоинформативен, доступен и значительно расширяет диагностические возможности врачей-гематологов.
| Критерий | Норма | Хроническая фаза хронического миелолейкоза | Прогрессирующая фаза хронического миелолейкоза | Хронический лимфолейкоз А и В стадии | Хронический лимфолейкоз С стадия |
|---|---|---|---|---|---|
| Эхоструктура печени | Мелко- зернистая, гомогенная | Мелко- зернистая, гомогенная, эхогенность повышена | Средне- крупно- зернистая, эхогенность высокая | Мелко- зернистая, гомогенная, эхогенность снижена | Средне- зернистая, эхогенность высокая |
| Эластичность | Эластичная | Эластичная | Значительно снижена | Эластичная | Снижена |
| Толщина стенки желчного пузыря, мм | 2-3 | 3-4 | 5-8 | 5-6 | 6-9 |
| D холедоха, мм | 4-6 | 4-6 | 4-6 | 4-6 | 7-8 |
| Эхоструктура селезенки | Мелко- зернистая, гомогенная | Мелко- зернистая, эхогенность умеренно повышена | Крупно- зернистая, эхогенность высокая | Мелко- зернистая, эхогенность снижена | Средне- зернистая, эхогенность повышена |
| Край селезенки | Ровный, четкий | Двояко- выпуклый | Передний край остроконечный | Двояко- выпуклый | Передний край закруглен |
- Абдулкадыров K.М., Бессмельцев С.С. Ультрасонография в гематологической практике// Гематол. и трансфузиол.- 1989.-N3.- С. 51-55.
- Бессмельцев С.С., Абдулкадыров K.М. Диагностическое значение эхографии селезенки, абдоминальных лимфоузлов и сосудов при хроническом лимфо- и миелолейкозе // Тер. арх.- 1990.N 7.-С. 63-67.
- Волкова М.А. Амбулаторное лечение и диспансеризация больных хроническими лейкозами.М.: 1979.- 212 с.
- Kовалева Л. Г., Бычкова С.Н. Прогностические факторы течения хронического лимфолейкоза// 3-й Всесоюзный съезд гематологов и трансфузиологов. Тез. докл., 1991. -T.I. -С. 143-144.
- Файнштейн Ф.Э., Kозинец Г. И., Бахраpмов С.М., Хохлова М.П. Болезни системы крови.- Ташкент, 1987.- 662 с.
- Бессмельцев С.С., Абдулкадыров K.М. Ультразвуковая диагностика в гематологической практике. Санкт-Петербург: Из-во "KN", 1997.178 с.
- Bruneton J.N., Benozio М., Blery М. Ultrasonography of the spleen.-Springer-Verlag, 1988.- 89 с.
- Begeman H. Klinische Hamatologie.- Stutgart, 1975.- 175 с.
- Rehwald U., Heckemann R. Die Sonographische Untersuchung der Milz // Radiologie.- 1983.- H.23.S. 114-120.
- Kantarian H., Kaeting М., Talpaz М. Chronic myelogenous leukemia in blast crisis. Analysis of 242 patients// Am. J. Med. - 1987.- N. 1.-P. 669 - 680.
- International Workshop on CLL. Chronic Lymphocytic leukemia: proposals for a revised prognostic staging system// Brit. J. Haematol1981.-Vol.48.- P. 365-367.

Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Читайте также:

