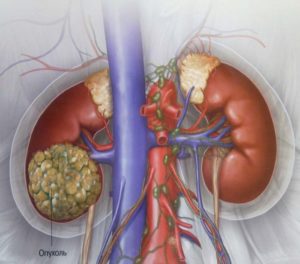
С 64 злокачественное новообразование почки кроме почечной лоханки
Рубрика МКБ-10: C64
Содержание
- 1 Определение и общие сведения
- 2 Этиология и патогенез
- 3 Клинические проявления
- 4 Злокачественное новообразование почки, кроме почечной лоханки: Диагностика
- 5 Дифференциальный диагноз
- 6 Злокачественное новообразование почки, кроме почечной лоханки: Лечение
- 7 Профилактика
- 8 Прочее
- 9 Источники (ссылки)
- 10 Дополнительная литература (рекомендуемая)
- 11 Действующие вещества
Рак почки (почечно-клеточный рак, ПКР, гипернефроидный рак, гипернефрома, почечно-клеточная карцинома, опухоль Гравитца) - злокачественное новообразование, развивающееся из клеток проксимальных извитых канальцев почки, т.е. опухоль паренхимы почки.
Эпидемиология
ПКР занимает 3-е место по заболеваемости среди злокачественных новообразований мочеполовой системы после опухолей предстательной железы и мочевого пузыря. Ежегодно в мире выявляют более 200 000 новых случаев ПКР, что составляет 2-3% в структуре онкологической заболеваемости. В России в 2009 г. выявлено 18 328 больных со злокачественными новообразованиями почки. По темпам прироста онкологической заболеваемости в России ПКР устойчиво занимает одно из ведущих мест (34,8%). В России в 2009 г. от ПКР умерли 8586 человек. Стандартизованные показатели заболеваемости и смертности населения России злокачественными опухолями почки составили соответственно 8,9 и 3,78 на 100 000 населения.
Классификация
Согласно классификации ВОЗ, существует три основных гистологических варианта ПКР:
Среди папиллярного ПКР выделяют две подгруппы с различными исходами.
• Тип I - опухоли с благоприятным прогнозом.
• Тип II - опухоли с высокой склонностью к развитию метастазов.
Современные морфологические, цитогенетические и молекулярные исследования позволили выделить также редко встречающиеся типы ПКР:
Факторы риска
• Наследственный характер. Наличие близких родственников с историей ПКР.
• Курение. Относится к умеренным факторам риска возникновения ПКР. Около 27-37% возникновения ПКР среди мужчин и 10-24% среди женщин обусловлено курением сигарет.
• Ожирение. У людей с высоким индексом массы тела риск развития ПКР повышен.
• Сопутствующие заболевания. В нескольких исследованиях отметили увеличение риска развития ПКР у больных, страдающих артериальной гипертензией, на 20%. Риск развития ПКР повышен также при терминальной стадии хронической почечной недостаточности.
• Лекарственные препараты. Риск развития ПКР у больных, получавших по разным показаниям мочегонные средства, увеличивается на 30%.
Одним из возможных патогенетических механизмов развития ПКР является инактивация гена Гиппеля-Линдау (VHL), в результате которой происходит накопление фактора, индуцируемого гипоксией (HIF), что приводит к сверхэкспрессии индуцируемых гипоксией генов и синтезу белков, таких как сосудисто-эндотелиальный фактор роста (VEGF, стимулятор ангиогенеза), тромбоцитсвязанный фактор роста (PDGF, улучшающий стабилизацию эндотелия), эритропоэтин, углеродистая ангидраза IX (СА IX), трансформирующий фактор роста (TGF-α, стимулирующий деление клеток), что приводит к росту клеток и активизации неоангиогенеза.
В большинстве случаев (до 60%) ПКР протекает бессимптомно. Клинические проявления возникают в основном на поздней стадии. Симптомы ПКР делятся на ренальные и экстраренальные.
1. Ренальные симптомы. Образуют классическую триаду:
• пальпируемое образование в подреберье.
Такая клиническая картина в настоящее время встречается редко (15% больных) и характерна для запущенного опухолевого процесса.
2. Экстраренальные симптомы
Варикоцеле. Появляется у 3,3% мужчин с ПКР, что обусловлено сдавлением яичковой вены опухолью или ее перегибом вследствие смещения почки книзу.
Синдром сдавления нижней полой вены. Симптомы - отеки ног, варикоцеле, расширение подкожных вен живота, тромбоз глубоких вен нижних конечностей, протеинурия. Развивается у 50% больных при опухолевом тромбозе нижней полой вены, а также при ее компрессии опухолью и увеличенными лимфатическими узлами.
Артериальная гипертензия. Непостоянный симптом, наблюдается у 15% больных, страдающих ПКР.
Паранеопластические синдромы. Наблюдаются более чем у половины больных. Встречаются артериальная гипертензия, эри-троцитоз, гиперкальциемия, гипертермия и амилоидоз (1,7%).
Симптомы, обусловленные метастазированием. Такие симптомы возможны, так как более 25% больных имеют отдаленные метастазы к моменту установления диагноза. Первые проявления поражения легких - кашель и кровохарканье. Костные метастазы могут манифестировать болевым синдромом, развитием патологического перелома, компрессией спинного мозга, появлением пальпируемой опухоли. Поражение метастазами головного мозга сопровождается появлением и быстрым нарастанием невроло- гической симптоматики, поражение печени - желтухой. Общие симптомы (анемия, высокая СОЭ, потеря аппетита, похудание, слабость) являются признаками поздней стадии заболевания.
Физикальное обследование используют в случаях пальпируемой через брюшную стенку опухоли, при значительном увеличении затылочных и надключичных лимфатических узлов, неисчезающем варикоцеле или двустороннем отеке нижних конечностей, что свидетельствует об опухолевой инвазии нижней полой вены. Результаты физикального обследования, как правило, становятся предпосылкой дальнейшего дообследования.
Лабораторные исследования
Наиболее часто применяют следующие лабораторные тесты.
• Общий анализ мочи - микрогематурия.
• Общий анализ крови - низкий уровень гемоглобина, высокая СОЭ.
• Биохимический анализ крови - повышение концентраций мочевины, креатинина, щелочной фосфатазы (метастазы в печень, кости) и сывороточного уровня кальция.
Инструментальные исследования
Ультразвуковое исследование органов брюшной полости и забрюшинного пространства. Позволяет выявить объемное образование почки, провести дифференциальную диагностику с кистозным образованием и солидной опухолью, оценить состояние зон регионарного метастазирования, определить протяженность опухолевого тромбоза нижней полой вены и выявить распространенность поражения печени при распространенном опухолевом процессе, а также провести интраоперационную оценку локализации и размеров новообразования при выполнении резекции почки. Оценка уровня опухолевого тромбоза выполняется с помощью УЗИ с допплеровским картированием.
Компьютерная томография брюшной полости с контрастированием. Позволяет оценить распространенность и локализацию опухолевого процесса, состояние зон регионарного метастазирования, вовлечение чашечно-лоханочной системы, метастатическое поражение печени, вовлечение надпочечников, распространение опухоли на почечную вену, нижнюю полую вену.
Динамическая нефросцинтиграфия. Проводится путем непрямой ангиографии для предоперационной оценки функции почек.
Рентгенография грудной клетки. Рутинное исследование для оценки состояния легких. При подозрении на метастатический процесс выполняют КТ грудной клетки.
Ангиография. Выполняется редко - при планируемой резекции почки, опухоли почки больших размеров, наличии опухолевого тромбоза нижней полой вены, планируемой эмболизации почечной артерии.
Магнитно-резонансная томография. Метод, используемый у пациентов с распространенным опухолевым процессом, возможным опухолевым тромбозом, с почечной недостаточностью или аллергией на внутривенный контраст. МРТ - метод выбора у больных с опухолевым тромбозом и недифференцированными почечными образованиями.
Остеосцинтиграфия костей скелета и КТ головного мозга. Выполняют соответственно при подозрении на метастатическое поражение костей или головного мозга (клинические данные и результаты лабораторных исследований).
Дифференциальный диагноз при опухоли почки проводят с солитарной кистой, поликистозом, гидронефрозом, нефроптозом, карбункулом почки, пионефрозом, опухолью забрюшинного пространства и другими заболеваниями, при которых почка увеличивается и меняет свою конфигурацию.
Цели лечения.
Улучшение общей, опухолеспецифической и безрецидивной выживаемости, улучшение качества жизни больных ПКР.
Показания к госпитализации
Наличие удалимого опухолевого образования, отсутствие противопоказаний к проведению одного из вариантов лечения, согласие больного на проведение предлагаемого варианта лечения.
А. Хирургическое лечение
а) Лечение локализованных опухолей
1. Радикальная нефрэктомия. Единственный радикальный метод лечения ПКР - хирургический. Радикальная нефрэктомия позволяет излечить большинство больных на ранних стадиях заболевания. Пятилетняя выживаемость пациентов с опухолями, ограниченными почкой, составляет 75-95%, при новообразованиях, инвазирующих паранефральную клетчатку или надпочечник, - 65-80%, при опухолевом тромбозе нижней полой вены - 40-60%, при поражении лимфатических узлов - 10-20%, а у больных диссеминированным ПКР, подвергнутых нефрэкто-мии, - 0-5%.
Основные показания к нефрэктомии.
• Локализованный опухолевый процесс (T1-2N0M0), опухоль размерами более 4 см.
• Местнораспространенный опухолевый процесс (T3-4N0-1M0).
• Опухолевая инвазия почечной и нижней полой вены (T3b-cN0M0).
Паллиативная нефрэктомия показана больным диссеминированным ПКР с целью уменьшения интоксикации, снижения интенсивности болевого синдрома, купирования профузной макрогематурии, а также больным, получающим иммунотерапию или таргетную терапию.
Хирургический доступ при радикальной нефрэктомии может быть чрезбрюшинным и внебрюшинным. Основные варианты доступов - срединный, параректальный, трансректальный.
Принципы выполнения радикальной нефрэктомии включают раннюю перевязку почечной артерии и вены, удаление почки вместе с окружающей паранефральной клетчаткой, удаление ипсилатерального надпочечника и выполнение регионарной лимфаденэктомии. Объем лимфодиссекции при почечно-клеточном раке определяется особенностями лимфатической системы и частотой развития метастазов в различных группах лимфатических узлов. Выявление регионарных метастазов снижает выживаемость больных до 5-30%. По данным крупного проспективного рандомизированного исследования, частота выявления микрометастазов в клинически негативных лимфатических узлах при операбельном ПКР (T1-3N0M0 составляет 3,3%. В связи с крайне низкой частотой метастатического поражения лимфатических узлов, увеличение которых не выявлено современными радиологическими методами, лимфаденэктомия не показана всем больным с неопределяемыми лимфатическими узлами.
Частота метастазов ПКР в ипсилатеральный надпочечник составляет 1,2-10,0%. Адреналэктомия как этап радикальной нефрэктомии производится с целью удаления микрометастазов в надпочечник. В настоящее время адреналэктомия не рекомендуется для рутинного использования при локализованном ПКР ранних стадий при отсутствии вовлечения надпочечника по данным предоперационного обследования или выявления его увеличения во время операции.
2. Лапароскопическая радикальная нефрэктомия. Лапароскопическая нефрэктомия рекомендуется как метод выбора при ПКР ранних стадий (T1-2N0M0) в случаях, когда невозможно проведение органосохраняющего лечения. По сравнению с открытой операцией лапароскопическая нефрэктомия имеет ряд преимуществ, таких как снижение интенсивности боли в послеоперационном периоде, уменьшение продолжительности сроков госпитализации, более раннее восстановление активности после вмешательства и снижение объема кровопотери. Лапароскопическая нефрэктомия обеспечивает удовлетворительные онкологические результаты, сравнимые с таковыми при открытом хирургическом вмешательстве. При этом пятилетняя безрецидивная выживаемость составляет 92 и 91%, а пятилетняя выживаемость - 98 и 92% после лапароскопической и открытой радикальной нефрэктомии соответственно. Лапароскопическая радикальная нефрэктомия может быть выполнена трансперитонеальным и забрюшинным доступом.
Показания к лапароскопической радикальной нефрэктомии могут быть расширены у отобранных больных с опухолями больших размеров (>7 см, рТ2), при опухолевом тромбозе почечной вены, при необходимости выполнения циторедуктивной нефрэктомии, а также при ограниченной инвазии опухоли в поясничную мышцу или диафрагму, показаниях к лимфаденэктомии у пациентов с небольшими лимфатическими узлами, при наличии сопутствующих заболеваний, ожирении и после операций на органах брюшной полости. Частота осложнений открытой, с ручным пособием (hand-assisted), и лапароскопической радикальных нефрэктомий практически не различается (10, 17 и 12% соответственно).
б) Органосохраняющее лечение при раке почки.
Открытая резекция почки. Наиболее распространенный хирургический метод лечения опухолей небольших размеров - резекция почки. Результаты резекций почки при ПКР продемонстрировали прекрасный локальный контроль над опухолью. Частота местных рецидивов составляет менее 1%. Данное вмешательство осуществляют при новообразованиях размером 1,5 раза выше нормы уровня ЛДГ;
• высокая концентрация скорректированного кальция в сыворотке крови (>10 мг/дл);
• уровень гемоглобина Профилактика [ править ]
Первичной профилактики не существует. Вторичная профилактика заключается в тщательном динамическом обследовании после проведенного лечения.
Больным ПКР после хирургического лечения рекомендовано обследование для выявления регионального или отдаленного ме-тастазирования и назначения лечения, когда это необходимо.
Нефробластома
Синонимы: опухоль Вильмса, эмбриональная опухоль почки
Определение и общие сведения
Нефробластома является наиболее частой злокачественной опухолью почек у детей, связана с аномальной пролиферацией клеток, которые напоминают клетки почки эмбриона.
Ежегодная заболеваемость оценивается примерно в 1/10 000 родов, затрагивает как мальчиков, так и девочек.
Этиология и патогенез
В 99% случаев нефробластома (опухоль Вильмса) является спорадическим заболеванием. В 10% случаев ей сопутствуют ряд врожденных аномалий (аниридия, гемигипертрофия, генитальные дефекты) или она является частью специфических синдромов (синдромы Беквита-Видемана, Дениса-Драша, WAGR синдром и синдром Перлмана). Генетические аномалии, обнаруженные в разных хромосомных областях включают 11p13 (содержащий ген WT1), 11p15.5 (содержащий ген H19), 16q, 1p, 1q и 17p. Семейные формы опухоли Вильмса очень редки (1% случаев) и передаются аутосомно-доминантно.
Клинические проявления
Нефробластома (опухоль Вильмса) в основном поражает детей в возрасте от 1 до 5 лет, но 15% случаев нефробластомы встречаются в возрасте до 1 года и 2% после 8 лет. Взрослые формы патологии очень редки. Часто присутствует абдоминальные массы (в большинстве случаев одностороннии). Пациенты иногда демонстрируют боль в животе (около 10% случаев), повышение АД, лихорадку (20% случаев), гематурию и анемию. Прогрессирование заболевания происходит очень быстро, с региональным распространением в забрюшинном пространстве, лимфатических узлах, сосудах (почечной вене и нижней полой вене), в брюшной полости в случаях разрыва опухоли и с высокой вероятности метастазов в легких и печени.
Диагностика
Диагноз основан на данных КТ или МРТ. Концентрация метаболитов катехоламинов в моче в норме.
Дифференциальный диагноз
Дифференциальный диагноз включает в себя другие опухоли почек у детей, такие как мезобластная нефрома (особенно у младенцев), светлоклеточная саркома, нейробластома, рабдоидную опухоль и метанефрические стромальные опухоли.
Лечение является многопрофильным и может включать химиотерапию и хирургическую операцию с лучевой терапией или без нее. Химиотерапия позволяет провести предоперационное уменьшение размера опухоли и уничтожение метастазов. Как правило выполняют полную нефрэктомию. Нефробластома может быть подтверждена при микроскопическом исследовании, что также позволяет оценить стадию опухоли в почках. Это, в свою очередь, определяет выбор метода послеоперационной химиотерапии. Радиотерапия показана для наиболее обширных случаев или случаев с наименее благоприятной гистологией.
В большинстве случаев прогноз благоприятный с выживаемостью более 90%. Взрослые формы опухоли Вильмса имеют одинаковый прогноз с детскими и должны лечиться по тем же методикам, даже если взрослые пациенты переносят химиотерапию хуже, чем дети.
Светлоклеточная саркома почек
Светлоклеточная саркома почек является редкой первичной генетической опухолью почек, обычно характеризуется односторонней, однородной, морфологически разнообразной опухолью, которая возникает из мозгового вещества почки и имеет тенденцию к сосудистому вторжению.
Клинически светлоклеточная саркома почек проявляется абдоминальной массой, болью в животе, гематурией, анемией и/или утомляемостью. Метастатическое распространение на лимфатические узлы, кости, легкие, забрюшинное пространство, головной мозг и печень является распространенным явлением во время диагностики заболевания, поэтому могут также присутсвовать боли в костях, кашель или неврологические симтомы. Сообщалось также о метастазах в череп, шею, носоглотку, подмышечную область, глазницы и эпидуральное пространство.
Карцинома собирательной системы
Синонимы: карцинома почечных канальцев Беллини, карцинома трубочек Беллини, карцинома Беллини
Карцинома собирательной системы является редким, агрессивным вариантом карциномы почек, которая происходит из эпителия дистальных коллекторных каналов и обычно проявляется гематурией, болями в боку, пальпируемой абдоминальной массой или неспецифическими симптомами, такими как утомляемость, потеря веса или лихорадка.
Пациенты часто бессимптомны в течение длительных периодов времени, поэтому карцинома Беллини часто локально распространена или метастазирует на момент постановки диагноза. В случаях метастатического распространения карцинома Беллини может сопровождаться болями в костях, кашлем, одышкой, пневмонией или неврологическим дефектом.
Рак почки почечно-кпеточный возникает чаще в возрасте после 50 лет. Опухоль может достигать больших размеров, прорастает капсулу почки, почечную и нижнюю полую вену, метастазирует в лимфатические узлы, легкие, кости, печень. Первым признаком болезни нередко становится массивная гематурия (у 40-70% больных). Гематурия в дальнейшем при неоперабельном раке почки становится значительным тяжелым проявлением болезни, приводит к резкой анемии. В период гематурии усиливается боль и появляются симптомы почечной колики. Другой ранний симптом - повышение температуры тела во второй половине дня до 38-39 (С. Все эпизоды гематурии должны быть тщательно анализированы путем подробного обследования. В каждом случае необъясненного повышения температуры с вечерними подъемами следует помнить о возможности развития рака почки. Такой подход врача к первому эпизоду массивной гематурии, к сохраняющейся более 1 мес температурной реакции- реальный путь к более раннему обнаружению рака почки. Среди других симптомов - обнаружение опухоли при пальпации, варикоцеле справа, являющееся признаком прорастания опухолью венозных сосудов, увеличенная СОЭ, иногда (в 2% случаев) повышение числа эритроцитов и гемоглобина в связи с секрецией опухолью эритропоэтина.
Диагноз устанавливают при внутривенной и ретроградной пиелофафии, ультразвуковой и компьютерной томографии. Однако главное значение в диагностике имеет селективная почечная ангиография. Степень распространения болезни устанавливают при рентгенографии и сцинтиграфии легких и костей скелета.
Лечение. При локализованном почечно-клеточном раке почки производят нефрэктомию, после которой 5-летняя выживаемость составляет 40-70%. Нефрэктомию проводят и при наличии метастазов в легких, а иногда и в кости. Показанием к операции в такой ситуации может быть возможность удаления большой опухоли, избавление больного от тягостных симптомов (гематурия, боль).
Лекарственная терапия иногда эффективна. Применяют фторбензотэф - 40 мг в/в 3 раза в неделю в течение 2-3 нед; тамоксифен - 20 мг/сут длительно. Установлена эффективность реаферона (интерферона (2 ) (3 000 000 ЕД в/м ежедневно, 10 дней, интервал - 3 нед) при метастазах в легкие. Регрессия опухоли или длительная стабилизация болезни наступает у 40% больных при небольших размерах легочных метастазов. Поэтому после нефрэктомии следует вести тщательное динамическое наблюдение за больными с рентгенографией легких каждые 3 мес в течение 2 лет. При раннем выявлении метастазов можно в большей степени рассчитывать на успех лечения.
Рак почечных лоханок составляет 7% всех опухолей почек. Папилпярная аденокарцинома лоханки характеризуется морфологической гетерогенностью, в чем проявляет сходство с раком мочевого пузыря.
Диагноз нередко труден. Основные симптомы - гематурия, незначительная или массивная, приступы почечной колики. Общие признаки заболевания, столь часто встречающиеся при почечно-клеточном раке, при раке лоханки встречаются реже. Для диагностики применяют внутривенную и ретроградную пиелографию, которая выявляет дефект наполнения в лоханке, а также ультразвуковое исследование и компьютерную рентгеновскую томографию. Ангиография малоинформативна. Дифференциальный диагноз проводят с туберкулезом, мочекаменной болезнью, пиелитом. Обнаружение при рентгенологическом исследовании дефекта наполнения в лоханке у больного в возрасте 60-70 лет, прежде не страдавшего почечнокаменной болезнью и имевшего первый эпизод гематурии, даст основание предположить рак лоханки почки.
Диагноз устанавливают при рентгенологическом (в том числе компьютерной томографии), эндоскопическом и ультразвуковом исследовании.
Рак лоханки и мочеточников относится к очень агрессивно метастазирующим опухолям (метастазирует в печень, лимфатические узлы, легкие, головной мозг, кости и другие органы).
Лечение в ранних стадиях хирургическое. Обязательно удаление почки с мочеточником. При диссеминации процесса возможно использование препаратов широкого спектра действия-цисплатина, адриамицина, винкристина, блеомицина, фторурацила.
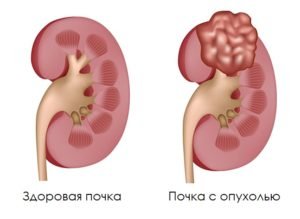
Рак почек – злокачественная опухоль, поражающая одну или обе почки. Чаще всего появляется у людей пожилого возраста. Склонен к метастазированию. Он чаще диагностируется у мужчин, чем у женщин. Высока вероятность рецидива, а выживаемость не превышает 70%.
- Причины заболевания
- Виды злокачественных опухолей в почках. Что такое почечно-клеточный рак.
- Видео по теме:
- Проявления рака почки
- Диагностика
- Как лечить опухоль
- Прогноз выздоровления при раке почек
- Профилактика рака
Причины заболевания
Врачами до конца не изучены причины возникновения рака в почках, но победить рак вполне возможно.
К возможным причинам образования опухоли в почках можно считать:
- Пожилые мужчины возрастом от 60 лет находятся в группе риска;
![]()
Курение. У курящих людей риск образования рака почки возрастает на 60%.- Избыточный вес;
- Повышенное артериальное давление;
- Сахарный диабет;
- Почечная недостаточность или поликистоз;
- Прием мочегонных препаратов, а также некоторых анальгетиков, антибиотиков и других препаратов, выводящихся из организма с мочой;
- Вредные условия труда, контакт с нефтепродуктами, ионизирующее облучение;
- Наследственная предрасположенность. Риск приобретения рака почек возрастает, если в истории болезни у ближайших родственников диагностировали рак почки, особенно у братьев или сестер;
- Синдром Гиппеля-Линдау.
Ведущие клиники в Израиле



Виды злокачественных опухолей в почках. Что такое почечно-клеточный рак.
Почки – это парный орган, находится в забрюшинном пространстве. Очищение организма их главная задача. Почки очищают организм от токсичных продуктов, поддерживает артериальное давление.
Рак в почках локализируется в левой или правой почке, возможно сразу в обеих. В самой почке рак развивается в паренхиме или в лоханке почки. Рак в почках образуется чаще всего в паренхиме почек. К ним относится: почечно-клеточный рак, Опухоль Вильмса, саркома.
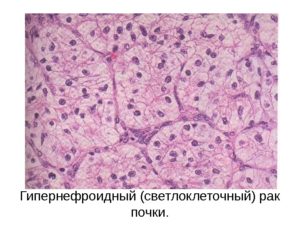
Более 80% случаев заболевания приходится на почечно-клеточную форму рака (карцинома). Он образуется в эпителии почечных канальцев. В некоторых случаях образуется более одной опухоли в одной или обеих почках. Карциному можно заметить и на начальных стадиях, благодаря этому, начать своевременное лечение, и добиться хороших результатов и ремиссии.
Опухоль Вильмса — это нефробластома(nefro — почка, bl –ma – опухоль), которая встречается у 7 детей из 1 миллиона по всему миру, в возрасте до 5 лет. Встречается среди девочек и мальчиков одинаково. Из-за генетической мутации происходит ненормальный агрессивный рост клеток в паренхиме почки. Ее можно вылечить в 90% случаев.
Светлоклеточный рак или гипернефрома. Ее еще называют аденокарцинома. Образовывается из эпителиальных клеток паренхимы почек. Гипернефроидный рак склонен к быстрому развитию до объемных образований в левой почке или правой почке. Опухоль задевает и давит на паренхиму почки. Ситуация усугубляется от ожирения, сахарного диабета. Отличается от остальных разновидностей рака наличием своеобразной капсулы вокруг опухоли. С ростом опухоли, капсула пропадает.
Также встречаются более редкие разновидности почечно-клеточного рака:
- Папиллярный рак (развивается из клеток выстилающих лоханку почки);
- Хромофобный (развивается из крупных эпителиальных клеток).
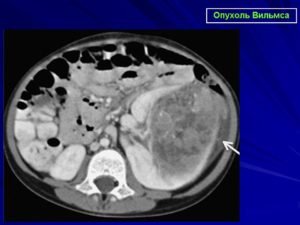
В лоханке образуется: переходно-клеточный рак, плоскоклеточный рак, саркома. Рак в лоханке почки встречается в 5-10% случаях. Переходно-клеточный рак образуется в лоханке почки. Из-за близкого расположения, может заражать мочевой пузырь и мочеточник. У большинства курильщиков выявляется именно эта форма рака.
По степени злокачественности клетки в отличие от здоровых клеток опухолевую ткань разделяют на 5 типов. G1 – опухоль высоко дифференцирована, G2 – дифференцирована умеренно, G3 – низко дифференцирована, G4 – не дифференцирована, GX – степень дифференцирование определить не возможно.
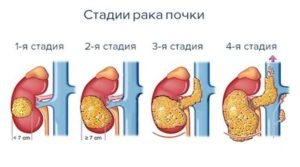
С помощью всемирной классификации TNM c-r staging (T — первичная опухоль (тумор), N — регионарные лимфатические узлы, М — отдаленные метастазы) онкологические заболевания можно разделить на степени распространения опухоли в почках.
Согласно этой классификации можно определить стадию развития опухоли:
- Первая стадия характеризуется небольшими размерами опухоли (менее 7см в диаметре), опухоль не покинула орган. Скорость роста опухоли медленная.
- На второй стадии опухоль увеличивается, становится более 7 см, опухоль все еще не покинула орган. Заражение лимфоузлов не присутствует.
- На третьей стадии опухоль прорастает в крупные сосуды и проникает в лимфоузлы.
![]()
На четвертой стадии появляются отдаленные метастазы в печени, легких, костях, надпочечнике, а также мозге. Происходит распад и некроз опухолевых узлов, из-за этого повышается температура, присутствует лихорадка.
На четвертой стадии метастазирование происходит лимфогенным (через лимфу) и гематогенным путем (через кровь), сопровождается нестерпимыми болями в органах с метастазами.
Видео по теме:
Проявления рака почки
К сожалению, рак почки на ранних стадиях протекает совсем незаметно, признаки не дают о себе знать долгое время.
Уже на поздних стадиях при раке почки проявляются симптомы:
- Наличие кровяных сгустков в моче (гематурия);
- Ощутимое уплотнение;
- Боль в области почек.
Гематурия может привести к закупориванию мочеточника. Кровь может появляться временами, исчезает и появляется вновь спустя некоторое время. От этого больные страдают анемией.
Врач может заметить припухлость и уплотнение в брюшной полости при пальпации. Они сильнее заметны у худощавых людей. Больной жалуется на тупые ноющие боли, которые при росте опухоли усиливаются, и становятся постоянными. Сдавливание нижней полой вены (Варикоз, варикоцеле, тромбоз вен нижних конечностей).
К другим характерным признакам заболевания можно отнести повышение артериального давления, анемию, возможны гиперкальциемия, гипогликемия. При метастазах проявляется боль в костях, кашель с кровью — при поражении легких, а также желтуха и невралгические нарушения.
У женщин к симптомам относят также повышенную температуру, изменение состояния кожи, образование родинок и бородавок, которые постоянное меняют внешний вид и размеры.
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
Если вы заметили хоть один признак из вышеперечисленных, следует немедленно делать диагностику, и выявлять причины данных симптомов.
Диагностика
Диагностику проводят следующими методами:
- УЗИ (ультразвуковое исследование);
![]()
Компьютерная томография (КТ), Магнитно-резонансная томография (МРТ);- Пункционная биопсия опухоли (забор кусочка опухолевой ткани для гистологического исследования);
- Внутривенная урография (рентгенологическое исследование с контрастным веществом в вены);
- Ангиография (рентгенологическое исследование с контрастным веществом);
- Радиоизотопная сцинтиграфия (введение радиофармацевтического препарата в костную ткань);
- Общий анализ крови, с определением уровня эритроцитов, и наличия лейкоцитоза, повышения СОЭ;
- Общий анализ мочи на наличие крови или других примесей.
Как лечить опухоль
Лечение рака почек зависит от стадии рака, размера опухоли, наличия метастазов. В большинстве случаев в онкологии врач использует хирургическое вмешательство вместе с другими видами лечения. Хирургическое вмешательство считается самым эффективным в лечении рака в почках. Без операции излечить рак почки невозможно.
На почках проводят: нефрэктомию и резекцию.
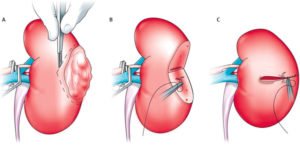
Нефрэктомия – это полное удаление почки, применяется, начиная со второй стадии развития рака. Применяется только в случае нормального функционирования второй почки. Перед нефрэктомией также может проводиться эмболизация артерий, то есть удаление кровеносных сосудов снабжающих опухоль кровью. Это поможет уменьшить размер опухоли.
Резекция – это частичное удаление почки, где находится сама опухоль. Почка удаляется на треть или наполовину. Применяется, когда опухоль не превышает 4 сантиметров в диаметре и в случае нарушения функционирования второй почки.
Одиночные метастазы также удаляют хирургически. На множественные метастазы используют химиотерапию и иммунотерапию.
Химиотерапия при раке почки практически не используется, так как показала свою неэффективность.
Лучевая терапия как вариант лечения рака почки очень редко. Опухоль не чувствительна к облучению. Облучение используют для облегчения болей при метастазировании в кости и головной мозг. Стоит отметить, что облучение хорошо влияет на опухоль Вильмса у детей, но радиоактивное излучение имеет плохие последствия в развитии ребенка.
Иммунотерапия – это терапия, проводимая при лечении рака почки, для увеличения сопротивляемости организма к раковым клеткам. Используется на последних стадиях рака. Существуют случаи регресса рака почки у больных с метастазами. Иммунотерапию могут прекратить вследствие большого количества побочных эффектов. К ним относятся: тошнота, рвота, лихорадка, снижение веса, снижение аппетита, головные и мышечные боли, усталость.
Таргетная терапия – терапия препаратами, губительно воздействующими на раковые клетки. К данным препаратам относятся препараты подавляющие прорастание сосудов в опухоль и препараты, блокирующие рост раковых клеток. У таргетной терапии также есть много побочных действий. В случаях непереносимости организмом препаратов, терапию прекращают.
Прогноз выздоровления при раке почек
Выявление заболевания на первых стадиях позволяет добиться выздоровления в 90% случаев.
На второй стадии, при комплексном лечении, прогноз составляет около 60-70% выздоровлений. Благодаря тому, что на второй стадии 
опухоль растет все еще медленно. Самым главным критерием благоприятного исхода является отсутствие метастаз в лимфатических узлах и когда опухоль не задевает соседние органы.
К сожалению, рак выдает свои признаки уже на поздних стадиях. И больной обращается к врачу с симптомами на третьей стадии, когда рак начинает метастазировать. Прогноз выживаемости по статистике составляет около 50%.
Рак почки очень агрессивный вид рака, и очень часто проявляется рецидив или вторичный рак в отдаленных метастазах. Поэтому сказать, сколько живут больные на четвертой стадии не, сможет сказать ни один врач.
Профилактика рака
Врачами еще точно не определены причины проявления рака почек, соответственно трудно сказать какие профилактические меры стоит предпринимать. Определенно, что пойдет вам на пользу – это отказ от курения. Так же желательно перейти на здоровое питание, и следить за своим артериальным давлением.
Читайте также: